El síndrome de Klinefelter (SK) es la forma más frecuente de hipogonadismo hipergonadotrófico del varón. Su asociación con la enfermedad tromboembólica venosa es bien conocida. La enfermedad tromboembólica venosa engloba la trombosis venosa profunda y el tromboembolismo pulmonar). Esta última patología es una entidad de difícil diagnóstico y potencialmente mortal que requiere una adecuada anamnesis y exploración física.
Presentamos el caso de un paciente de 36 años con síndrome de Klinefelter que solicitó la asistencia de su médico de Atención Primaria por disnea.
Klinefelter Syndrome is the most common form of hypergonadotrophic hypogonadism in the male. Its association with venous thromboembolic disease is well known. Venous thromboembolic disease includes deep vein thrombosis and pulmonary thromboembolism). This last condition is difficult to diagnose and is potentially fatal and requires na adequate anamnesis and physical examination.
We present a case of a 36 year-old patient with Klinefelter syndrome who visited his Primary Care doctor for dyspnoea.
El síndrome de Klinefelter (SK) es la cromosomopatía más frecuente y la principal causa de hipogonadismo hipergonadotrófico en el varón. Se estima que la incidencia de enfermedad tromboembólica venosa (ETEV) en los pacientes con este síndrome es cinco veces superior a la población general, no estando claro el mecanismo por el que se produce esta asociación1.
Presentamos el caso de un varón de 36 años con antecedentes personales de obesidad mórbida, SK e insuficiencia venosa crónica en ambos miembros inferiores (con úlceras vasculares de repetición) que avisa a su médico de Atención Primaria para que acuda a su domicilio por disnea progresiva desde hace 2 días.
A nuestra llegada, el paciente muestra regular estado general con una frecuencia cardiaca de 110 latidos por minuto (lpm), frecuencia respiratoria de 24 respiraciones por minuto, tensión arterial de 120/80 mmHg y una saturación de oxígeno de 85%. A la auscultación está rítmico y presenta crepitantes bibasales. En miembros inferiores se aprecian signos tróficos de insuficiencia venosa crónica con edemas bilaterales hasta rodillas y empastamiento gemelar izquierdo.
Ante la sospecha de tromboemolismo pulmonar (TEP) se decide el traslado del paciente al servicio de urgencias hospitalario.
La exploración física allí realizada fue similar y los resultados de las pruebas complementarias fueron los siguientes:
- -
Bioquímica: glucemia: 113mg/dl, urea: 31,9mg/dl, creatinina: 0,94mg/dl, sodio: 140 mEq/l, potasio: 4,1 mEq/l, creatinfosfokinasa: 60 U/l, troponina I: 0,39 ng/ml.
- -
Hemograma: leucocitos: 9500/μl con fórmula normal, hemoglobina 15g/dl, hematocrito: 44,4%, volumen corpuscular medio: 91,2 fL y plaquetas: 269.000/μl.
- -
Electrocardiograma (ECG):ritmo sinusal a 102 lpm. S1Q3T3. T negativa en III, aVF, V1-V5.
- -
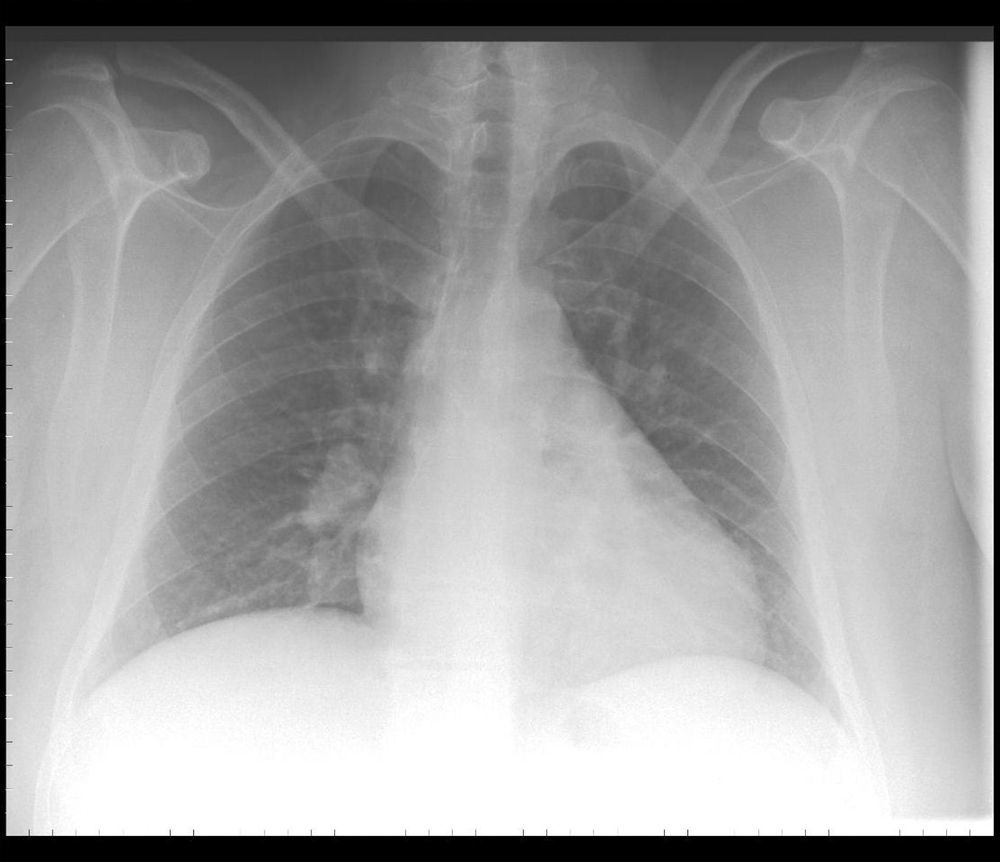
Radiografía de tórax: Cardiomegalia. Poco inspirada (fig. 1).
- -
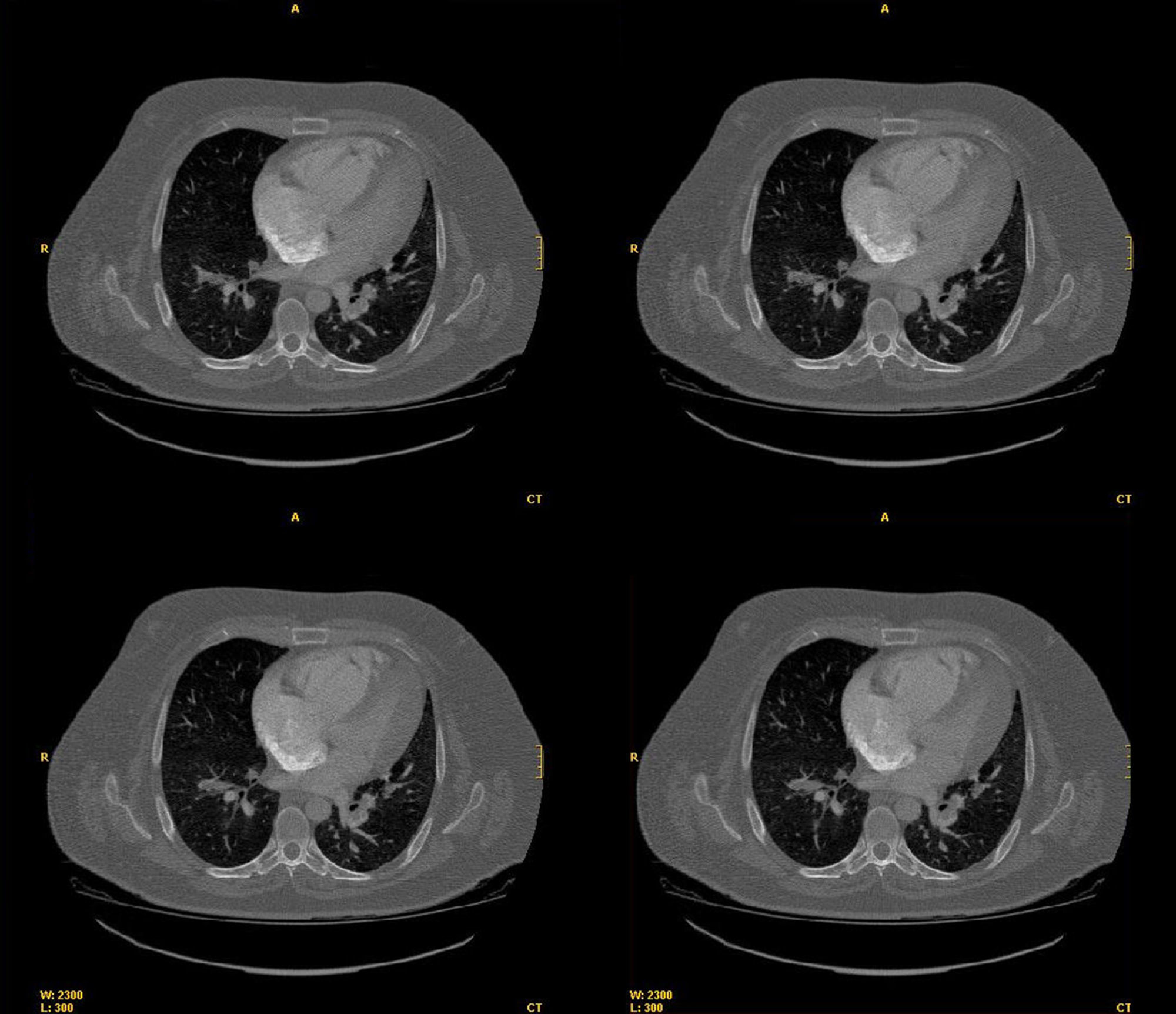
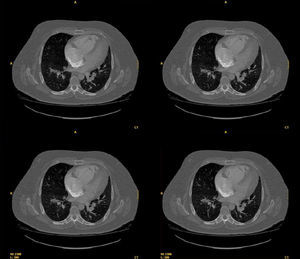
Tomografía axial computarizada torácica múltiples imágenes de defecto de replección a nivel de arteria principal derecha, tronco lobar superior derecho, segmetarias, lóbulo superior derecho, arteria lóbulo medio derecho (LMD) y segmentarias LMD, interlobar derecha y segmentarias de lóbulo inferior derecho, tronco lobar superior izquierdo, segmentarias de lóbulo superior izquierdo, descendiente izquierda y segmentarias de lóbulo inferior izquierdo compatible con TEP bilateral (fig. 2).
El paciente fue ingresado con el diagnóstico de TEP bilateral secundario a TVP.
DiscusiónNos encontramos ante un paciente con un SK, patología que constituye la causa más frecuente de hipogonadismo hipergonadotrófico en el varón y que se caracteriza por presentar la anomalía cromosómica XXY (80%), aunque se han descrito otras variantes (cariotipo normal, 48 XXY, mosaicismos (47XXY/46XY, 47XXY/46XX, 47XXY/46XY/45OX) y formas con varios cromosomas X o Y (48XXYY o 47XXY/46XX/poli X). La frecuencia del SK es de 1 por cada 1.000 nacidos vivos varones. Estos pacientes se caracterizan por presentar talla alta, obesidad, dismorfia facial discreta, cifoescoliosis, pectum excavatum, cúbito valgo, coxa valga, coeficiente intelectual bajo (por afectación del lenguaje), alteraciones en genitales externos (criptorquidia, micropene o escroto hipoplásico), azoospermia, déficit de testosterona y ginecomastia2.
La asociación entre SK y ETEV es bien conocida, estimándose una incidencia 5 veces superior en los sujetos afectos de SK que en la población general1. El mecanismo de esta asociación no está muy claro; puede existir un factor protrombótico asociado, pero en la mayoría de los casos lo que ocurre es una serie de mecanismos que actúan en conjunto (efectos autoinmunes, protrombóticos y de hiperagregabilidad asociados al déficit de testosterona, unidos a insuficiencia venosa primaria favorecida por el fenotipo (obesidad, talla elevada)). Por otra parte, la afectación genética del tejido conjuntivo a distintos niveles, probablemente responsable de otras alteraciones asociadas al SK como enfisema, bronquiectasias o coartación aórtica, produciría un estado de fragilidad vascular en el sistema venoso3.
La TVP y el TEP deben considerarse parte un mismo proceso fisiopatológico, la ETEV4. Ambos procesos están íntimamente relacionados, de manera que el 20-50% de los pacientes con TVP sintomática y demostrada presentan un TEP clínicamente silente y en hasta un 70-80% de los casos de TEP se demuestra una TVP, siendo ésta asintomática en la mitad de ellos5.
Cuando los trombos venosos se desprenden de los lugares en los que se han formado, fluyen por el sistema venoso hacia la circulación arterial pulmonar. Si el émbolo es demasiado grande, puede quedarse en la bifurcación de la arteria pulmonar formando un émbolo en silla de montar o, con más frecuencia, puede ocluir un gran vaso6. El 90% de los TEP se originan en el sistema venoso de las extremidades inferiores7.
Los trombos distales de las extremidades inferiores son una causa poco frecuente de embolismo clínicamente significativo y casi nunca producen un TEP mortal. En cambio, sin tratamiento, algo más de un 20% de estos trombos progresan hasta el sistema ileo-femoral, que sí que es el origen de émbolos más frecuente en los pacientes con clínica de TEP7,8.
El TEP es una entidad de difícil diagnóstico, lo que hace complicado saber cuál es la incidencia real del mismo. Según datos de los Estados Unidos, la incidencia de TVP y TEP es de 1/1000/año9.
En el Prospective Investigation of Pulmonary Embolism Diagnosis (PIOPED) la mortalidad global a los 3 meses, fue del 15%, pero sólo el 10% de fallecimientos a lo largo del primer año se atribuyeron al embolismo pulmonar10. El 75-90% de los fallecimientos tienen lugar en las primeras horas de producirse el TEP. La causa de muerte en los 10-25% restantes probablemente sean los embolismos recurrentes que tienen lugar en las dos semanas siguientes4.
El espectro del TEP varía desde un embolismo clínicamente insignificante hasta un embolismo masivo con muerte súbita, dependiendo del tamaño del émbolo y de la reserva respiratoria del paciente7.
Dado que el diagnóstico del TEP es difícil, la estrategia más óptima es una aproximación diagnóstica que incluya una exhaustiva anamnesis y exploración física.
Los síntomas más frecuentes en pacientes con TEP son la disnea (el más frecuente), el dolor pleurítico, la tos, el aumento de diámetro del miembro inferior, dolor en el miembro inferior, hemoptisis y palpitaciones11.
Los trombos pequeños producen manifestaciones pulmonares inespecíficas como tos, taquipnea, dolor pleurítico y hemoptisis.
Si el émbolo es central produce disnea aislada de instauración brusca, que puede ir acompañada de dolor centrotorácico pseudo-anginoso (probablemente por isquemia de ventrículo derecho). A veces, el inicio de la disnea es progresivo, incluso en semanas (por episodios repetidos de TEP)5.
El signo más frecuente del TEP es la taquipnea, seguido de estertores, taquicardia y refuerzo del componente pulmonar del segundo tono.
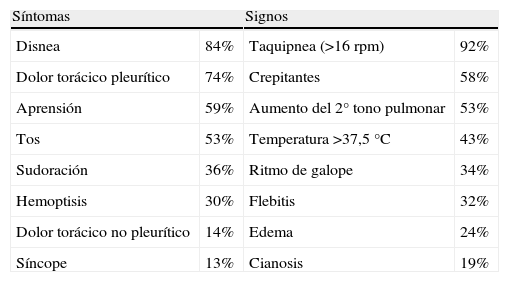
En la tabla 1 se muestran los síntomas y signos más habituales en el TEP y su frecuencia.
Frecuencia de los síntomas y signos del tromboembolismo pulmonar.
| Síntomas | Signos | ||
| Disnea | 84% | Taquipnea (>16 rpm) | 92% |
| Dolor torácico pleurítico | 74% | Crepitantes | 58% |
| Aprensión | 59% | Aumento del 2° tono pulmonar | 53% |
| Tos | 53% | Temperatura >37,5°C | 43% |
| Sudoración | 36% | Ritmo de galope | 34% |
| Hemoptisis | 30% | Flebitis | 32% |
| Dolor torácico no pleurítico | 14% | Edema | 24% |
| Síncope | 13% | Cianosis | 19% |
rpm: respiraciones por minuto.
Modificada de Sánchez Santos R, et al11.
Existen varias escalas para la estratificación pre-test de la sospecha de TEP. Las más usadas son la de Wells (tabla 2) y la de Ginebra. La principal crítica al sistema Wells es que una variable subjetiva (primera posibilidad diagnóstica de TEP) está fuertemente puntuada. Con este sistema, el riesgo de TEP en el grupo de bajo riesgo (del 25 al 65% de los pacientes según la serie) es del 3,6%, 20% en el intermedio (25-65% de los casos) y del 66,7% en el grupo de alto riesgo (del 10 al 30% de los casos)5. La aplicación de esta escala en la práctica diaria puede hacer que la proporción de pacientes con probabilidad clínica baja sea pequeña. No obstante es la escala más fácil y más extendida12.
Escala wells.
| TEP como primera posibilidad diagnóstica | 3 puntos |
| Signos de TVP | 3 puntos |
| TEP o TVP previas | 1,5 puntos |
| Frecuencia cardiaca>100 lpm | 1,5 puntos |
| Cirugía o inmovilización en las 4 semanas previas | 1,5 puntos |
| Cáncer tratado en los 6 meses previos o en tratamiento paliativo | 1 punto |
| Hemoptisis | 1 punto |
| Probabilidad clínica | |
| Baja | 0-1 punto |
| Intermedia | 2-6 puntos |
| Alta | ≥7 puntos |
| Improbable | ≤4 puntos |
| Probable | >4 puntos |
lpm: latidos por minuto; TEP: tromboembolismo pulmonar; TVP: trombosis venosa profunda.
Modificada de: Wells PS, Anderson DR, Rodger M, Ginsberg JS, Kearon C, Gent M, et al. Derivation of a simple clinical mode to categorize patients probability of pulmonary embolism: increasing the models utility with the simpliRED D-dimer. Thromb Haemost. 2000; 83: 416-20.
La escala de Ginebra contiene 7 variables objetivas y es reproducible. Aunque es aplicable en la práctica clínica, el inconveniente está en que la gasometría arterial tiene un papel fundamental12.
El ECG sobre todo permite descartar otras entidades. Las alteraciones más frecuentes en los pacientes con TEP son alteraciones inespecíficas en el segmento ST y cambios en la onda T (principalmente inversión de ésta de V1 a V4). Son mucho menos frecuentes los signos de sobrecarga derecha (S en I y aVL >1,5mm; desplazamiento de la zona de transición a V5; Qs en III y aVF, pero no en II; Eje QRS >90° o eje indeterminado; bajo voltaje en las derivaciones de las extremidades, inversión de onda T en III y aVF o de V1 a V4; bloqueo completo o incompleto de rama derecha)6 o fibrilación auricular. Hay que destacar que la mayoría de los pacientes presentan un ECG normal o con taquicardia sinusal. El patrón típico S1Q3T3 aparece en menos del 15% de los pacientes5.
La radiografía de tórax es bastante inespecífica, aunque es patológica en el 80% de los pacientes sin enfermedad cardiopulmonar previa. El hallazgo más frecuente es la presencia de una atelectasia laminar, derrame pleural o elevación del hemidiafragama5. Las anomalías clásicas de la radiografía de tórax son poco frecuentes e incluyen la oligohemia generalizada o focal (signo de Westermark, presente sólo en el 7% de los pacientes con TEP según el estudio PIOPED10) o la llamada joroba de Hampton (densidad cuneiforme periférica por encima de diafragma que suele indicar infarto pulmonar6). No hay que olvidar que la radiografía de tórax puede tener un aspecto normal incluso en embolismos extensos.
La gammagrafía de ventilación-perfusión es el test de cribado más útil para descartar un TEP significativo, pero el patrón de oro para el diagnóstico del TEP sigue siendo la angiografía pulmonar, (aunque un 3% de las realizadas en el estudio PIOPED no fueron diagnósticas y la autopsia reveló la existencia de TEP4). Su uso se reserva a los casos en los que los tests diagnósticos no invasivos han sido no concluyentes o no están disponibles5. Actualmente se considera la tomografía axial computarizada helicoidal la alternativa a la gammagrafía de ventilación-perfusión y a la angiografía4. Su sensibilidad para la detección de émbolos en vasos centrales o segmentarios es del 90%, disminuyendo en las arterias subsegmentarias al 84-71%5.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.