Conocer el riesgo para desarrollar pie diabético en pacientes con diabetes mellitus (DM) tipo2 (DM2).
MétodosSe incluyeron pacientes con DM2 con una evolución ≥5años que acudieron a la consulta externa en una Unidad de Medicina Familiar en Tijuana (México) durante septiembre a diciembre de 2011. Se aplicó el cuestionario síntomas de neuropatía diabética (SND) y se evaluó la sensibilidad con el monofilamento de Semmes-Weinstein. Se consideró paciente de alto riesgo para pie diabético si tuvo pérdida de la sensibilidad, deformidad en pies o ausencia de pulsos pedios.
ResultadosSe estudiaron 205pacientes, con una edad y evolución de la DM promedio (±DE) de 59±10 y 10,7±6,7años, respectivamente. Noventa y un pacientes (44%) tuvieron alto riesgo para desarrollar pie diabético, y este se asoció con escolaridad menor de 6años (OR: 2,3; IC95%: 1,1-4,1), evolución de la DM mayor a 10años (OR: 5,1; IC95%: 2,8-9,4), sexo femenino (OR: 2,0; IC95%: 1,1-3,6), ingreso mensual familiar <236euros (OR: 2,0; IC95%: 1,1-3,8) y una hemoglobina glucosilada (HbA1c) ≥7,0% (OR: 2,8; IC95%: 1,5-5,0).
ConclusionesEs necesario que a todo paciente con DM que acude a su clínica familiar se le realice anualmente exploración para la detección temprana de neuropatía diabética debido al alto riesgo de desarrollo de pie diabético.
To determine the risk of diabetic foot in patients with typeII diabetes mellitus (DM) seen in a Family Medicine Unit.
MethodsThe study included typeII DM patients with a disease duration ≥5years seen in a Family Medicine Unit, Tijuana, Mexico, during September-December 2011. Neuropathy was assessed with the Diabetic Neuropathy Symptom questionnaire, and pressure sensation using a 10-g Semmes-Weinstein monofilament. A patient had a high risk of diabetic foot if there was sensitivity loss, foot deformities, and non-palpable pedal pulses.
ResultsWe studied 205patients with an average (±SD) age and DM duration of 59±10years and 10.7±6.7years, respectively. Ninety one patients (44%) had a high risk of developing diabetic foot, and it was associated with; an education of less than 6years (OR 2.3; 95%CI: 1-1-4.1), DM disease duration ≥10years (OR 5.1; 95%CI: 2.8-9.4), female gender (OR 2.0; 95%CI: 1.1-3.6), monthly familiar income <236euros (OR 2.0; 95%CI: 1.1-3.8), and a glycosylated hemoglobin ≥7.0% (OR 2.8; 95%CI: 1.5-5.0).
ConclusionsIt is necessary that all DM patients seen in a family medicine clinic have a yearly screening for the early detection of diabetic neuropathy, since they have a high risk of diabetic foot.
La diabetes mellitus (DM) es una de las enfermedades crónicas más prevalentes a nivel mundial, incluyendo México, y la Encuesta Nacional de Salud y Nutrición de 2006 mostró una prevalencia de DM del 9,5%1. El daño difuso de los nervios periféricos, definido como polineuropatía diabética sensitivo-motora pero comúnmente conocido como neuropatía diabética (NPD), se observa en más del 50% cuando la NPD es evaluada utilizando pruebas objetivas como son los estudios de conducción nerviosa. Es importante identificar a los pacientes con NPD en sus estadios iniciales con el objeto de evitar su progresión y disminuir la morbimortalidad y los costos en salud2.
El pie diabético, una de las manifestaciones clínicas de la NPD, se define como la infección, ulceración y destrucción de los tejidos profundos asociadas con anormalidades neurológicas (pérdida de la sensibilidad al dolor) y vasculopatía periférica de diversa gravedad en las extremidades inferiores3. Alrededor de 15% de los pacientes diabéticos tendrá en el transcurso de la enfermedad úlceras en las extremidades inferiores2, la mitad de estos pacientes que presenten una úlcera única subsecuentemente desarrollarán otra úlcera, y un tercio de estas úlceras ocasionarán amputación de la extremidad. En pacientes con DM tipo2 (DM2) se ha observado, en un estudio realizado en España a nivel nacional, un aumento significativo de amputaciones menores y mayores de miembros inferiores (9,2-10,9 y 7,1-7,4 por 100.000 personas, respectivamente)4. Existe un alto riesgo de desarrollar pie diabético si el paciente presenta alguna de estas manifestaciones: úlcera previa, pérdida de la sensibilidad, deformidad en el pie o compromiso circulatorio5.
Las pruebas más utilizadas para evaluar la NPD son la de monofilamento6 y las escala de síntomas de neuropatía diabética (SND)7. El examen con la prueba del monofilamento es un instrumento validado y sencillo apropiado para su uso en el primer nivel de atención como un potente predictor del desarrollo de úlcera en los pies8-10, forma parte de las guías de práctica clínica (GPC) para la prevención, diagnóstico y tratamiento del pie diabético del Instituto Mexicano del Seguro Social (IMSS)11 y se debe realizar anualmente. Por lo anterior, el objetivo del estudio fue conocer la prevalencia y grado de riesgo para desarrollar pie diabético en pacientes con DM2 que asisten a consulta a una unidad de medicina familiar (UMF).
MétodosLa UMF N.o 27 cuenta con un total de 84consultorios en los turnos matutino y vespertino, ofreciendo un promedio de 24consultas por consultorio, y en el turno matutino se atienden diariamente de 750 a 850pacientes. Se incluyeron en el estudio pacientes con diagnóstico establecido de DM2 que acudieron a consulta en el turno matutino durante septiembre a diciembre de 2011 en la UMF N.o 27, en Tijuana (México). Los criterios de inclusión fueron pacientes adultos de ambos sexos con DM2 mayor a 5años de evolución y sin antecedente de úlceras en pies o amputación de algún miembro. Los pacientes fueron seleccionados en base a los criterios de inclusión de cada uno de los consultorios, y la evaluación clínica fue realizada solamente por el investigador principal (Sayra Alejandra Márquez Godínez), médico residente de Medicina Familiar de Tercer Grado. Se determinó un tamaño de muestra de 205pacientes en base a la prevalencia de úlcera como manifestación de pie diabético, la cual es del 15%4. El protocolo fue aprobado por el Comité Local de Investigación, y los pacientes firmaron el consentimiento informado.
Los pacientes que reunieron los criterios de inclusión fueron evaluados por el investigador principal con revisión del expediente clínico y evaluación de las siguientes variables: sociodemográficas, antecedentes patológicos, medicamentos utilizados para el control de la DM, tabaquismo y tipo de calzado que utiliza el paciente. Posteriormente se aplicó al paciente el cuestionario de SND para valorar datos de NPD diabética; el cuestionario consta de 4reactivos (inestabilidad al caminar, dolor neuropático, parestesia y entumecimiento). La presencia de un síntoma es un punto, y la calificación máxima es de 4 puntos; una calificación de1 o más se define como positiva para NPD7. Se realizó exploración física de pies en busca de malformaciones, callosidades, onicomicosis y presencia de pulsos pedios. Finalmente se evaluó la sensibilidad con el monofilamento de Semmes-Weinstein de la siguiente manera: en primer lugar se realizó la prueba de monofilamento en una mano del paciente, para que el paciente vea que no lastima y que sepa lo que va a sentir en el pie; posteriormente se levantó el pie y se aplicó el monofilamento en forma perpendicular hasta doblarse, lo cual indica que se realiza la fuerza exacta, y se preguntó al paciente qué sentía. La prueba de monofilamento se realizó en 10puntos: primero, tercero y quinto dedos, primera, tercera y quinta cabezas de los metatarsianos, 2pruebas en el medio pie, una en el talón y otra en el pliegue entre el primer y el segundo dedo. La falta de sensibilidad en 4 de los 10puntos del test tiene un 97% de sensibilidad y un 83% de especificidad para identificar la pérdida de la sensación protectora12. La ausencia de sensibilidad en 4de los 10puntos se consideró positiva para neuropatía.
Al finalizar el estudio se entregó a cada paciente una copia que detalla los cuidados básicos de los pies obtenida de las GPC para la prevención, diagnóstico y tratamiento del pie diabético11, y un informe al médico familiar a cargo del paciente para dar seguimiento a cada caso en particular.
Se consideró paciente de alto riesgo para pie diabético si presentó pérdida de la sensibilidad (ausencia de 4 de 10puntos con la prueba de monofilamento), deformidad en el pie (hallux valgus, prominencia ósea, dedos en garra, artropatía de Charcot) y compromiso circulatorio (ausencia de pulsos pedios); bajo riesgo cuando no hubo los factores de riesgo mencionados.
Análisis estadísticoLa variable de interés riesgo para desarrollar pie diabético se categorizó como riesgo alto o bajo. El análisis de los datos incluyó estadística descriptiva con cuantificación de medias y desviación estándar para las variables continuas. La prevalencia y las frecuencias se expresaron en porcentajes. Las variables categóricas se compararon mediante la chi-cuadrado y las variables numéricas con la t de Student. Para evaluar las variables asociadas con desarrollo de pie diabético se utilizó odds ratio (OR) con intervalos de confianza (IC) al 95%, y se consideró significación estadística una p≤0,05. Finalmente, las variables asociadas al riesgo de desarrollar pie diabético que fueron significativas en el análisis bivariado se incluyeron en un modelo multivariado de regresión logística. La captura y el análisis se realizó en el programa estadístico SPSS, versión 16 (SPSS Inc, Chicago, IL, EE.UU.).
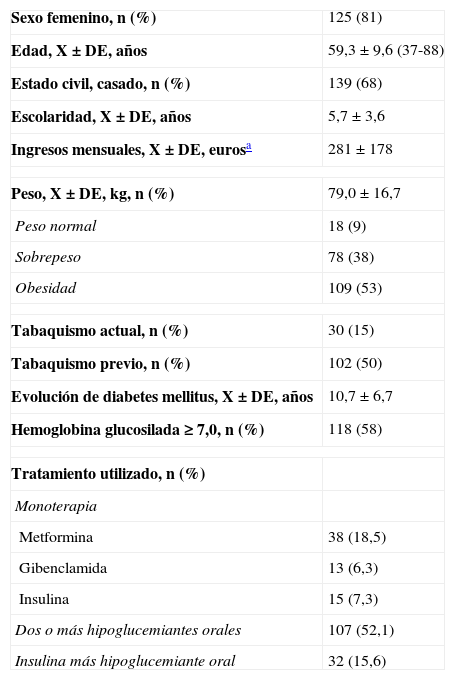
ResultadosSe estudiaron 205pacientes con DM2, la edad X (±DE) fue de 59±10años, el 81% fueron mujeres, con escolaridad promedio (±DE) de 5,7±3,6años, ingresos mensuales de 281±178euros (1euro=17,84pesos mexicanos) y evolución promedio de la DM2 (±DE) de 10,7±6,7años. El 50% de los pacientes había fumado en el pasado y el 15% fumaban actualmente, la hemoglobina glucosilada (HbA1c) promedio (±DE) fue de 7,4±2,4%, la cual fue anormal (HbA1c≥7,0%) en el 57% de los pacientes. El tratamiento utilizado con mayor frecuencia fue la combinación de 2hipoglucemiantes orales en el 51% de los pacientes (tabla 1).
Características sociodemográficas de los 205 pacientes con diabetes mellitus tipo2
| Sexo femenino, n (%) | 125 (81) |
| Edad, X±DE, años | 59,3±9,6 (37-88) |
| Estado civil, casado, n (%) | 139 (68) |
| Escolaridad, X±DE, años | 5,7±3,6 |
| Ingresos mensuales, X±DE, eurosa | 281±178 |
| Peso, X±DE, kg, n (%) | 79,0±16,7 |
| Peso normal | 18 (9) |
| Sobrepeso | 78 (38) |
| Obesidad | 109 (53) |
| Tabaquismo actual, n (%) | 30 (15) |
| Tabaquismo previo, n (%) | 102 (50) |
| Evolución de diabetes mellitus, X±DE, años | 10,7±6,7 |
| Hemoglobina glucosilada ≥7,0, n (%) | 118 (58) |
| Tratamiento utilizado, n (%) | |
| Monoterapia | |
| Metformina | 38 (18,5) |
| Gibenclamida | 13 (6,3) |
| Insulina | 15 (7,3) |
| Dos o más hipoglucemiantes orales | 107 (52,1) |
| Insulina más hipoglucemiante oral | 32 (15,6) |
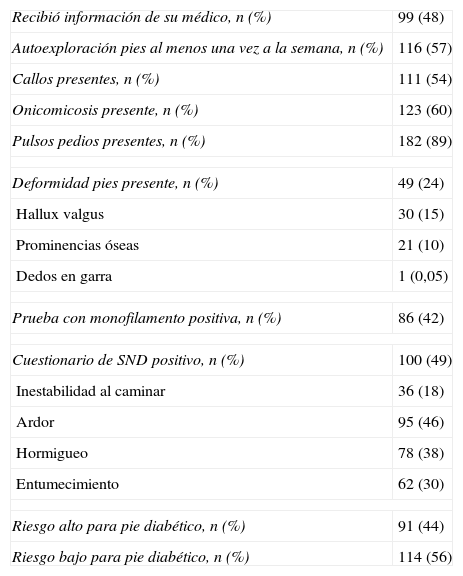
La tabla 2 muestra las manifestaciones clínicas asociadas a pie diabético. El 48% respondió que no había recibido información de su médico al respecto de los cuidados que debía tener en los pies, y el 57%, que acostumbra auto-explorar sus pies al menos una vez a la semana. El 54, el 60, el 24 y el 11% de los pacientes tuvieron callos en pies, onicomicosis, deformidad de pies y ausencia de pulsos pedios, respectivamente. La prueba de monofilamento y el cuestionario para evaluar los SND fueron positivos en 86 (42%) y en 100 (49%) pacientes, respectivamente. De los 86pacientes que tuvieron la prueba de monofilamento positiva, el cuestionario de SND también fue positivo en 85 (99%). Sin embargo, 15 (13%) pacientes tuvieron un cuestionario de SND positivo pero la prueba de sensibilidad al monofilamento fue negativa. De los pacientes con una prueba de monofilamento positiva, el 94, el 86, el 71 y el 41% refirieron en el cuestionario de SND ardor o dolor, hormigueo, entumecimiento e inestabilidad al caminar, respectivamente. Así mismo, los pacientes con una prueba de monofilamento positiva tuvieron significativamente una mayor frecuencia de ausencia de pulsos pedios (16% vs. 8%, p=0,05) y de presencia de deformidades en pies (37% vs. 13%, p=0,0001) que los pacientes con una prueba de monofilamento negativa.
Exploración física, prueba de monofilamento y cuestionario de neuropatía diabética
| Recibió información de su médico, n (%) | 99 (48) |
| Autoexploración pies al menos una vez a la semana, n (%) | 116 (57) |
| Callos presentes, n (%) | 111 (54) |
| Onicomicosis presente, n (%) | 123 (60) |
| Pulsos pedios presentes, n (%) | 182 (89) |
| Deformidad pies presente, n (%) | 49 (24) |
| Hallux valgus | 30 (15) |
| Prominencias óseas | 21 (10) |
| Dedos en garra | 1 (0,05) |
| Prueba con monofilamento positiva, n (%) | 86 (42) |
| Cuestionario de SND positivo, n (%) | 100 (49) |
| Inestabilidad al caminar | 36 (18) |
| Ardor | 95 (46) |
| Hormigueo | 78 (38) |
| Entumecimiento | 62 (30) |
| Riesgo alto para pie diabético, n (%) | 91 (44) |
| Riesgo bajo para pie diabético, n (%) | 114 (56) |
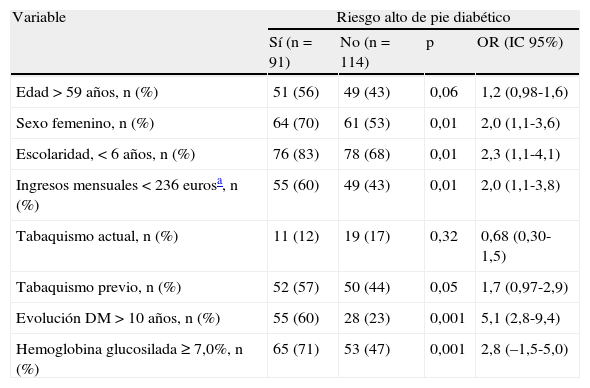
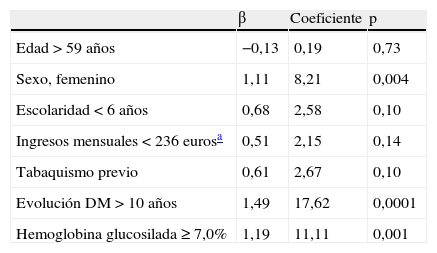
Noventa y un pacientes (44%) tuvieron alto riesgo para desarrollar pie diabético. Las variables asociadas con un mayor riesgo de desarrollar pie diabético fueron: escolaridad menor de 6años (OR: 2,3; IC95%: 1,1-4,1), evolución de la DM mayor a 10años (OR: 5,1; IC95%: 2,8-9,4), sexo femenino (OR: 2,0; IC95%: 1,1-3,6), ingreso mensual familiar <236euros (OR: 2,0; IC95%: 1,1-3,8), tabaquismo previo (OR: 1,7; IC95%: 0,97-2,9), y una HbA1c anormal, ≥7,0% (OR: 2,8; IC95%: 1,5-5,0) (tabla 3). Al realizar análisis multivariado, las variables retenidas en el análisis de regresión logística fueron el sexo femenino, la HbA1c anormal (≥7,0%) y una evolución de la DM mayor de 10años (tabla 4).
Variables asociadas con alto riesgo de pie diabético
| Variable | Riesgo alto de pie diabético | |||
| Sí (n=91) | No (n=114) | p | OR (IC95%) | |
| Edad >59años, n (%) | 51 (56) | 49 (43) | 0,06 | 1,2 (0,98-1,6) |
| Sexo femenino, n (%) | 64 (70) | 61 (53) | 0,01 | 2,0 (1,1-3,6) |
| Escolaridad, <6años, n (%) | 76 (83) | 78 (68) | 0,01 | 2,3 (1,1-4,1) |
| Ingresos mensuales <236eurosa, n (%) | 55 (60) | 49 (43) | 0,01 | 2,0 (1,1-3,8) |
| Tabaquismo actual, n (%) | 11 (12) | 19 (17) | 0,32 | 0,68 (0,30-1,5) |
| Tabaquismo previo, n (%) | 52 (57) | 50 (44) | 0,05 | 1,7 (0,97-2,9) |
| Evolución DM >10años, n (%) | 55 (60) | 28 (23) | 0,001 | 5,1 (2,8-9,4) |
| Hemoglobina glucosilada ≥7,0%, n (%) | 65 (71) | 53 (47) | 0,001 | 2,8 (–1,5-5,0) |
Análisis multivariado de regresión logística y las variables asociadas al desarrollo de pie diabético
| β | Coeficiente | p | |
| Edad>59años | −0,13 | 0,19 | 0,73 |
| Sexo, femenino | 1,11 | 8,21 | 0,004 |
| Escolaridad <6años | 0,68 | 2,58 | 0,10 |
| Ingresos mensuales <236eurosa | 0,51 | 2,15 | 0,14 |
| Tabaquismo previo | 0,61 | 2,67 | 0,10 |
| Evolución DM>10años | 1,49 | 17,62 | 0,0001 |
| Hemoglobina glucosilada ≥ 7,0% | 1,19 | 11,11 | 0,001 |
Nuestro estudio pone de manifiesto que en esta muestra de pacientes con DM2 con una evolución mayor a 5años vistos en una UMF, el 44% tuvieron un riesgo alto para el desarrollo de pie diabético, lo cual se asoció significativamente con el sexo femenino, una HbA1c anormal y una evolución de la DM mayor de 10años. La NPD es un proceso difuso, progresivo y en el cual, además de la hiperglucemia, existen otros factores asociados con el daño de los nervios periféricos. La NPD en sus inicios tiene un largo periodo subclínico, por lo que su identificación y manejo son todo un reto y es importante identificarla en sus estadios iniciales, ya que por ser un padecimiento progresivo se asocia con alta morbimortalidad y costos de salud. La identificación de la NPD en estadios tempranos por medio de pruebas objetivas es una gran oportunidad para iniciar una intervención temprana y efectiva13,14. Sin embargo, en muchas ocasiones no se hace el diagnóstico de la NPD tempranamente, lo cual se asocia con una falta del beneficio al identificarla de manera oportuna.
La utilización del monofilamento Semmes-Weinstein es una herramienta sencilla, práctica y precisa utilizada como prueba de detección de NPD, ya que proporciona una medición de manera estandarizada de la sensibilidad que percibe el paciente al realizar presión en puntos específicos. Inicialmente se utilizó como un indicador pronóstico específico de la presencia de infecciones en piel, úlceras y amputación. Actualmente la prueba de monofilamento es una de las más utilizadas para identificar NPD6 y tiene una sensibilidad del 78% y una especificidad del 96% para identificar la presencia de NPD10. Una prueba positiva representa daño incipiente del nervio periférico antes del desarrollo de las manifestaciones clínicas de NPD15-17. La prueba del monofilamento para el diagnóstico de NPD forma parte de las GPC de varios países como México12 y España18. Sin embargo, se ha observado una frecuencia baja (del 32%) en la realización de pruebas para detectar NPD en pacientes con diagnóstico ya establecido o reciente de DM19.
En la gran mayoría de los pacientes con DM, el desarrollo de una úlcera en pies se puede prevenir. La educación a los pacientes sobre higiene de los pies, cuidados de la piel, cuidado de las uñas, uso de calzado apropiado y la atención adecuada de los pies por profesionales cualificados puede reducir las lesiones que puedan conducir a la ulceración del pie. En nuestro estudio no encontramos una asociación significativa entre los pacientes con un riesgo alto de pie diabético y el haber recibido información acerca de los cuidados que debe tener, debido quizás a falta de poder estadístico, ya que la mitad de los pacientes (48%) declaró no haber recibido información de su médico. Al igual que lo observado en nuestro estudio de los factores asociados a pie diabético, un estudio realizado a 816pacientes con DM2 mostró que las variables asociadas a un alto riesgo de NPD fueron ser mujer, bajo nivel de educación, larga evolución de la DM e historia de tabaquismo20. Así mismo, se ha observado que las variables que se asocian significativamente con un mayor riesgo de úlceras en pies en pacientes con DM son una HbA1c≥7,0% (OR: 1,10; IC95%: 1,06-1,15), disminución en la visión (OR: 1,48; IC95%: 1,00-2,18), úlcera en pie previa (OR: 2,18; IC95%: 1,61-2,95), amputación previa (OR: 2,57; IC95%: 1,60-4,12), insensibilidad con la prueba de monofilamento (OR: 2,03; IC95%: 1,50-2,76), tinea pedis (OR: 0,73; IC95%: 0,54-0,98) y onicomicosis (OR: 1,58; IC95%: 1,16-2,16)21. Además, se ha observado un aumento en el riesgo de desarrollar una úlcera en pies en los pacientes con DM que tienen deformidades del pie como hallux valgus (OR: 1,97; IC95%: 0,90-4,31; p=0,009) o dedos en garra (OR: 3,9; IC95%: 1,57-9,71; p=0,003)22.
Nuestro estudio presenta algunas limitaciones: solo fueron incluidos pacientes adultos con diagnóstico de DM2, evolución de la enfermedad mayor a 5años y pacientes que recibieron atención medica pública. Nuestros resultados no se pueden generalizar al paciente con DM2 y menor tiempo de evolución de la DM o aquellos que son vistos en el sector sanitario privado. El pie diabético se ha asociado significativamente con el consumo de alcohol —variable no evaluada en nuestro estudio— y tabaquismo. En nuestro estudio el 65% de los pacientes tenía antecedente de tabaquismo previo o actual, y solo el 35% nunca había fumado. Aunque hubo una frecuencia mayor significativa de riesgo de pie diabético en los pacientes con DM2 y tabaquismo previo (57% versus 44%, p=0,05), no se observó mayor riesgo de pie diabético al comparar los que no han fumado nunca con los que sí han fumado, quizás por el tamaño de muestra pequeño de los que nunca habían fumado. En conclusión, es necesario que a todo paciente con DM que acude a su clínica familiar se le realice anualmente exploración para la detección temprana de NPD debido al alto riesgo de desarrollo de pie diabético observado en nuestro estudio en pacientes con DM2 y una evolución de la enfermedad mayor a 5años.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónLos autores declaran no tener ningún financiamiento.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.