La aparición de nuevos fármacos para tratar la hiperglucemia en las personas con diabetes mellitus tipo 2 y los recientes estudios de seguridad cardiovascular de estas nuevas moléculas, conllevan la necesidad de actualización de las diferentes guías de práctica clínica y documentos de consenso sobre el abordaje y tratamiento de esta patología tan prevalente. En cuanto al tratamiento, metformina sigue siendo el fármaco de primera elección. Los fármacos inhibidores de la dipeptidil peptidasa 4 son fármacos antihiperglucemiantes orales con unas determinadas características que favorecen su uso en atención primaria. Entre otros aspectos, su bajo perfl de interacciones medicamentosas, el ser fácilmente combinables, la buena tolerancia, el efecto neutro sobre el peso y el bajo riesgo de hipo-glucemias, conducen a cierta comodidad de prescripción. Se han considerado los fármacos de elección en segundo escalón (y en primer escalón si está contraindicada o no se tolera la metformina) y podrían ver amenazada esta posición, en algunas situaciones concretas, con la aparición de nuevas familias de fármacos, como los inhibidores del cotrans-portador de sodio y glucosa y los análogos del receptor del péptido similar al glucagón tipo 1, algunas moléculas de las cuales han demostrado benefcios en la reducción de episodios cardiovasculares mayores y mortalidad.
Es importante conocer el posicionamiento actual de los fármacos inhibidores de la dipep-tidil peptidasa 4 respecto al abordaje y tratamiento de la diabetes mellitus tipo 2, ya que han experimentado un aumento en la prescripción en atención primaria en los últimos años. © 2018 SEMERGEN. Publicado por Elsevier España, S.L.U. Todos los derechos reservados.
The development of new drugs to treat hyperglycemia in persons with type 2 diabetes mellitus and recent cardiovascular safety studies of these new molecules have created the need to update the various clinical practice guidelines and consensus documents on the approach and treatment of this highly prevalent disease.
Metformin continues to be the first-line drug. Dipeptidyl peptidase-4 inhibitors are oral lipid-lowering drugs with specific characteristics favouring their use in primary care. Among other characteristics, these drugs have few drug-drug interactions, can be easily combined with other drugs, are well tolerated, have a neutral effect on weight, and have a low risk of producing hypoglycaemic episodes, all of which encourages their prescrip-tion. Dipeptidyl peptidase-4 inhibitors are considered as second-line drugs (and as first-line drugs if metformin is contraindicated or poorly tolerated). In some specific situa-tions, this position could be threatened by the development of new drug families, such as sodium-glucose cotransporter-2 inhibitors and glucagon-like peptide-1 analogues, which have shown benefits in reducing major cardiovascular events and mortality. It is important to determine the current place of dipeptidyl peptidase-4 inhibitors in the treatment of type 2 diabetes mellitus, since they have been increasingly prescribed in primary care in the last few years.
Las guías de práctica clínica (GPC) se definen como el “conjunto de recomendaciones basadas en una revisión sistemática de la evidencia y en la evaluación de los riesgos y beneficios de las diferentes alternativas, con el objetivo de optimizar la atención sanitaria a los pacientes”1.
Las GPC y los documentos de consenso de expertos que se analizarán a continuación, tienen como objetivo intentar garantizar un abordaje de calidad y equitativo en el tratamiento de la diabetes mellitus tipo 2 (DM2) que se basa en la mejor evidencia científica disponible en la actualidad. Dado que hay una gran variabilidad en la práctica clínica de los profesionales de atención primaria (AP) y hospitalaria2, estas GPC pueden contribuir a mantener esta equidad necesaria, reducir la variabilidad clínica y evitar la prescripción de los tratamientos menos apropiados.
Una revisión sistemática sobre la calidad de las GPC en relación con el tratamiento de la DM23 concluye que la diferencia entre ellas recae en la base científica de sus recomendaciones. En este sentido, las guías de la American Diabetes Association (ADA) y la European Association for the Study of Diabetes (EASD)4 se basan en la opinión de grupos de expertos, las guías de la Canadian Diabetes Association (CDA)5 y del American College of Endocrinology, y las de la American Association of Clinical Endocrinologists (ACE/AACE)6 se basan en el consenso, y las del National Institute for Clinical Exce-llence (NICE)7 se basan en la evidencia científica disponible.
En este artículo se revisan las principales recomendaciones sobre el uso de los fármacos de la familia de los inhibidores de la dipeptidil peptidasa 4 (iDPP4) en las personas con DM2, y se centra más en las guías o consensos publicados con mayor implementación entre los profesionales sanitarios de A P, como son las recomendaciones de la ADA/EASD, de la CDA y las de la Red de Grupos de estudio para la Diabetes en AP de la Salud (RedGDPS)8,9.
Objetivos de control glucémico individualizadosLos grupos de trabajo sobre la diabetes de la ADA/EASD promueven, ya desde el año 2012, una estrategia centrada en el paciente, propuesta por Ismail-Beigi et al.10, tanto para definir el objetivo de control glucémico como para determinar la estrategia secuencial de tratamiento, que sigue vigente en la actualidad.
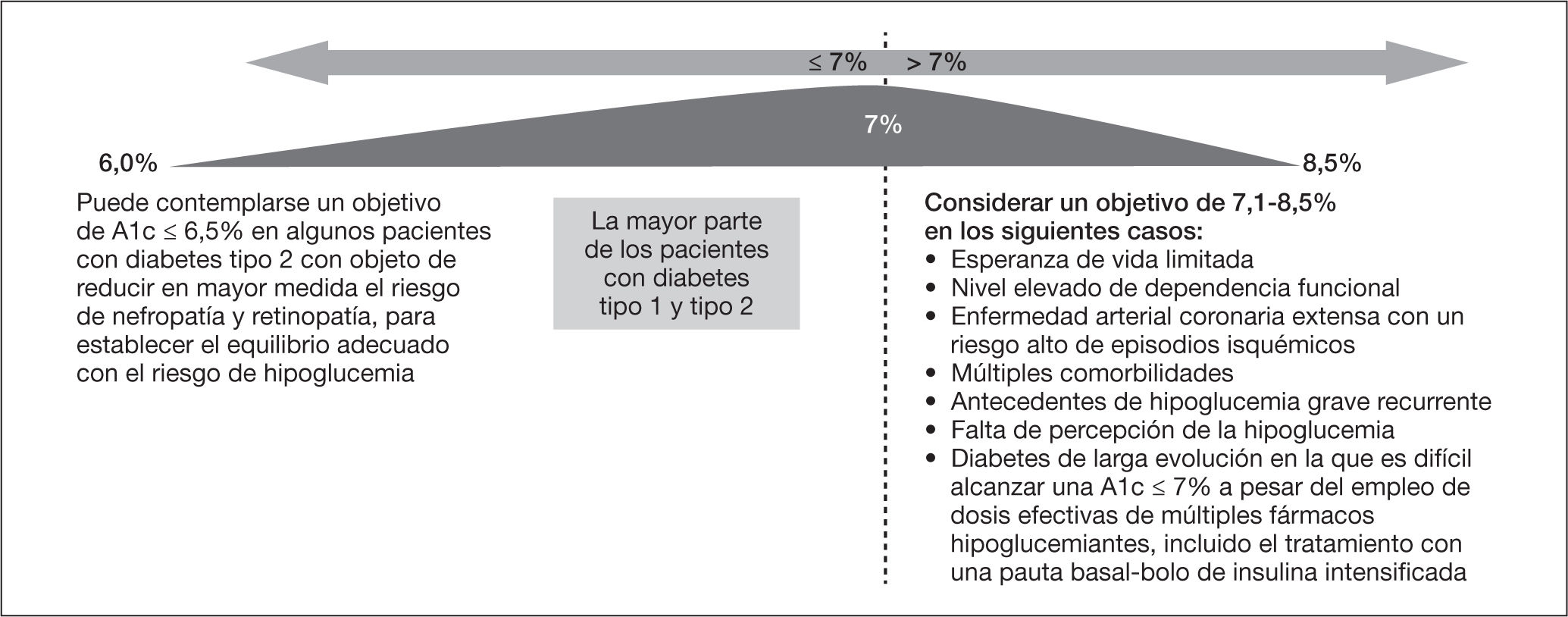
En este sentido, elaboraron una figura, muy divulgada, en la que se exponen los factores (algunos potencialmente mo-dificables y otros no) que hay que tener en cuenta para fijarse un objetivo de control glucémico (mediante la determinación de la hemoglobina glucosilada [HbA1c]). En la mayoría de los casos, se considera un buen control glucémi-co si la HbA1c < 7%, pero en aquellos con una larga duración de la enfermedad, alto riesgo de hipoglucemia y de otros efectos secundarios potencialmente asociados, presencia de múltiples comorbilidades y complicaciones vasculares establecidas, y corta esperanza de vida, se valorarán objetivos de control menos estrictos. Por el contrario, en pacientes jóvenes, con menor duración de la enfermedad, sin complicaciones y con alta motivación y habilidades, se debe priorizar conseguir objetivos de control próximos a la normalidad (≤ 6,5%).
En la misma línea, tanto la RedGDPS (tabla 1) como la CDA (fig. 1) publicaron unos objetivos de control glucémico en función de las características y particularidades de las personas con DM2.
Objetivos individualizados según edad, duración de la diabetes y presencia de complicaciones o comorbilidades
| Edad (años) | Duración de la diabetes mellitus, presencia de complicaciones o comorbilidades | HbA1c objetivo |
| ≤ 65 | Sin complicaciones o comorbilidades graves | < 7,0%a |
| > 15 años de evolución o con complicaciones o comorbilidades graves | < 8,0% | |
| 66-75 | ≤ 15 años de evolución sin complicaciones o comorbilidades graves | < 7,0% |
| > 15 años de evolución sin complicaciones o comorbilidades graves | 7,0-8,0% | |
| > 75 | Con complicaciones o comorbilidades graves | < 8,5%b < 8,5%b |
HbA1c: hemoglobina glucosilada.
Una vez determinado y pactado el objetivo de control glucémico para y con el paciente, se debe conocer qué estrategia de tratamiento hay que utilizar para conseguirlo.
A continuación, se muestran las principales recomendaciones terapéuticas de las distintas GPC, prestando especial atención al papel de los fármacos iDPP4.
Características de los fármacos iDPP411Los fármacos iDPP4 inhiben la enzima dipeptidil peptidasa 4, que degrada las hormonas incretínicas (péptido similar al glucagón tipo 1 [GLP1] y péptido insulinotrópico dependiente de glucosa). Aumentan la secreción de insulina mediada por glucosa y suprimen la secreción de glucagón, por lo que reducen la producción hepática de glucosa. Disminuyen la HbA1c entre un 0,6 y un 0,8%, con efecto principal pospran-dial. Actúan en función de los valores de glucosa, por lo que no suelen producir hipoglucemias. Este riesgo puede aumentar en combinación con sulfonilureas (SU) e insulina, motivo por el cual se recomienda ajustar la dosis de estas últimas, si fuera necesario. Son fármacos orales muy bien tolerados y tienen un efecto neutro ponderal.
Los efectos secundarios más frecuentes son las infecciones leves de vías respiratorias altas, nasofaringitis y cefalea. Se debe tener precaución en caso de su uso en pacientes con antecedentes de pancreatitis.
En nuestro país están comercializadas cinco moléculas: sitagliptina, vildagliptina, saxagliptina, linagliptina y alo-gliptina. Todas ellas están disponibles en combinación con metformina (Met), lo que permite mejorar la adherencia terapéutica.
Estos fármacos no necesitan automonitorización en condiciones de control glucémico estable12, factor que impacta tanto en la calidad de vida del paciente como en el ahorro de recursos sanitarios.
Las características diferenciales y de seguridad cardiovascular de las distintas moléculas de iDPP4 se analizan en otro capítulo de este mismo suplemento.
Estrategia secuencial de tratamiento en la diabetes mellitus tipo 2La guía ADA/EASD recomienda iniciar el tratamiento con modificaciones en los estilos de vida, que mantiene en todos los escalones de tratamiento.
Met, si no está contraindicada y es bien tolerada, se mantiene como la primera opción en el tratamiento de la DM2 y se indica ya en el momento del diagnóstico. Teniendo en cuenta que su toma aumenta el riesgo de déficit de vitamina B12, deben controlarse periódicamente sus valores (sobre todo si existe anemia o neuropatía periférica) y suplemen-tar, si es necesario.
A los 3 meses del inicio del tratamiento, si no se alcanza el objetivo de HbA1c pactado, se añade otro antihipergluce-miante (oral o inyectable) de entre las siguientes familias: iDPP4, agonistas del receptor del GLP1 (arGLP1), glitazona, insulina basal, inhibidores del cotransportador de sodio y glucosa tipo 2 (SGLT2) o secretagogos (glinidas o SU).
Se aconseja iniciar con terapia combinada de inicio si el valor de HbA1c ≥ 9%.
Como punto novedoso en la última actualización de esta guía destaca que, en la elección del segundo fármaco, hay que cuestionar la presencia de enfermedad cardiovascular (ECV). En caso afirmativo, y según la ADA/EASD, se añade un fármaco que haya demostrado reducir los episodios cardiovasculares mayores y/o la mortalidad (empagliflocina, ca-nagliflozina o liraglutida). Si el paciente no presenta ECV establecida, se sopesará la eficacia a la hora de disminuir la glucemia, los efectos secundarios, el riesgo de hipogluce-mia, el efecto sobre el peso, los beneficios adicionales, el coste, si la terapia es oral o subcutánea, la necesidad de automonitorización y el efecto sobre la función renal.
En este sentido, la familia de los iDPP4 presenta una eficacia intermedia13 en la disminución de la glucemia, no presenta riesgo de hipoglucemia y tiene un efecto neutro sobre el peso, sobre la ECV aterosclerótica (en el caso de saxaglip-tina y alogliptina podría existir un riesgo potencial de aumento de insuficiencia cardíaca) y sobre la progresión de la enfermedad renal. Las principales desventajas que se plantean serían sobre la base del coste y de consideraciones adicionales como el potencial riesgo de pancreatitis aguda y de dolor articular.
La eficacia y seguridad de los fármacos en el segundo escalón terapéutico ha sido motivo de análisis en las guías de la Canadian Agency for Drugs and Technologies in Health (CADTH)14. Estas guías concluyen que todas las familias de antihiperglucemiantes reducen significativamente la HbA1c. Los fármacos iDPP4 no reducirían tanto la HbA1c como las SU o los arGLP1, pero presentan un menor riesgo de hipo-glucemia no grave y han demostrado un efecto neutro sobre el peso y en cuanto a seguridad cardiovascular frente a placebo.
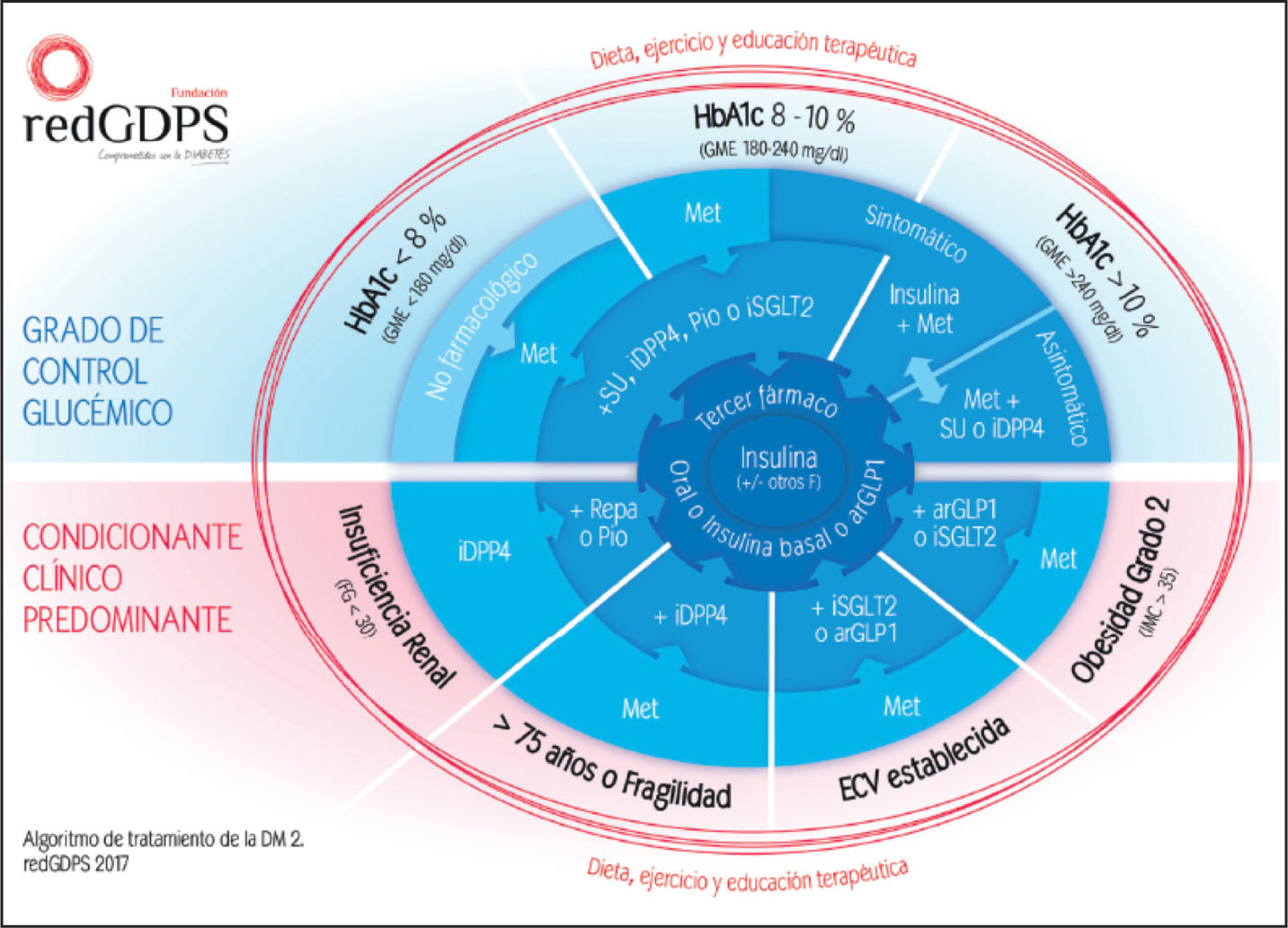
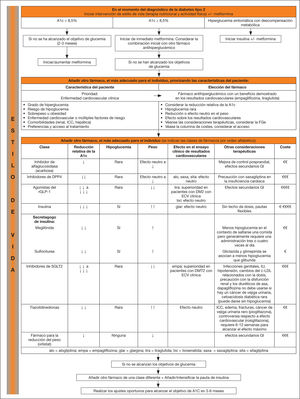
La RedGDPS presentó en el año 2014 un algoritmo de tratamiento novedoso en su diseño, actualizado en el año 2017 (fig. 2), que ofrece 2 opciones de entrada: según las cifras de HbA1c (o glucemias medias estimadas [GME]) y según la situación clínica predominante (insuficiencia renal, edad avanzada, obesidad y presencia de ECV).
Algoritmo de tratamiento de la hiperglucemia en la diabetes mellitus tipo 2 (DM2). arGLP1: agonistas del receptor del péptido similar al glucagón 1; ECV: enfermedad cardiovascular; F: fármacos; FG: filtrado glomerular; GME: glucemia media estimada; HbA1c: hemoglobina glucosi-lada; iDPP4: inhibidores de la dipepti-dil peptidasa 4; IMC: índice de masa corporal; iSGLT2: inhibidores del co-transportador de sodio y glucosa 2; Met: metformina; Pio: pioglitazona; Repa: repaglinida; SU: sulfonilureas. Tomada de referencia 9 con permiso.
En este algoritmo, y a diferencia de las guías de la ADA/ EASD, en los pacientes con HbA1c por debajo de 8%, se recomienda iniciar con modificaciones de estilos de vida y no tratar con fármacos. Si a los 3-6 meses no se consigue el objetivo de control, se recomienda iniciar con Met titulando progresivamente hasta la dosis máxima tolerada para el paciente (dosis terapéutica máxima: 2.550 mg). Si no se tolera o está contraindicada, se deberá optar por una SU, como gliclazida o glimepirida, o un iDPP4 (de primera elección cuando hay riesgo elevado de hipoglucemias, edad avanzada o insuficiencia renal). Si no se consigue el objetivo en monoterapia, se deberá combinar con SU o iDPP4 u otro fármaco oral (individualizar), y en el caso de no alcanzarlo con la combinación, se añadirá un tercer fármaco oral, insulina basal o un arGLP1.
En el caso de HbA1c de entre el 8 y el 10% y si el paciente está asintomático, es razonable empezar con dosis bajas de Met y SU, Met e iDPP4 o bien Met e insulina, si el paciente está muy sintomático.
Cuando el paciente presenta HbA1c > 10%, suele estar muy sintomático y sería preferible empezar con Met e insulina. En caso de no presentar demasiados síntomas se puede iniciar con dosis bajas de fármacos combinados (Met + SU o iDPP4).
Asimismo, la Sociedad Española de Diabetes (SED) y otras 9 sociedades científicas afines, publicaron un documento de consenso sobre recomendaciones para el tratamiento farmacológico de la DM215, en el que expusieron que los fármacos iDPP4 (en aquel momento, en España solo estaba comercializada sitagliptina) eran la segunda alternativa a la Met, ya que presentan un mínimo riesgo de hipoglucemia en monoterapia sin impacto en el peso del paciente.
El NICE establece, de forma diferenciada, un algoritmo secuencial para los pacientes que pueden tomar Met y otro para los casos de intolerancia o contraindicación7. En caso de tolerancia a Met, se recomienda este fármaco cuando la HbA1c supera el 6,5% a pesar de las modificaciones de los estilos de vida. Si la HbA1c supera el 7,5%, se intensificará con iDPP4, pioglitazona, SU o iSGLT2. Si se precisa mayor intensificación, se deberán considerar 2 opciones: triple terapia con Met, iDPP4 y SU o bien Met, pioglitazona o SU e iSGLT2, o insulina. Solo en el caso en que la triple terapia no es efectiva, no se tolera o está contraindicada, se considerará la combinación con Met, SU y arGLP1 en los pacientes con índice de masa corporal (IMC) ≥ 35 kg/m2. En las personas con un IMC ≤ 35 kg/m2 se podría valorar arGLP1 en cualquiera de estos 2 casos: cuando la insulinización puede tener implicaciones laborales en cuanto al riesgo de hipo-glucemia o en las personas en las que es prioritaria la pérdida de peso.
En caso de intolerancia o contraindicación de Met, se debe considerar en primer escalón los iDPP4, pioglitazona o SU, y los iSGLT2 en lugar de los iDPP4 tan solo si el uso de SU o pioglitazona no fuera apropiado. Si fuera necesario intensificar, en segundo escalón, se consideraría la terapia dual con iDPP4 y pioglitazona, iDPP4 y SU o pioglitazona y SU. En el tercer escalón de la intensificación se debería insulinizar.
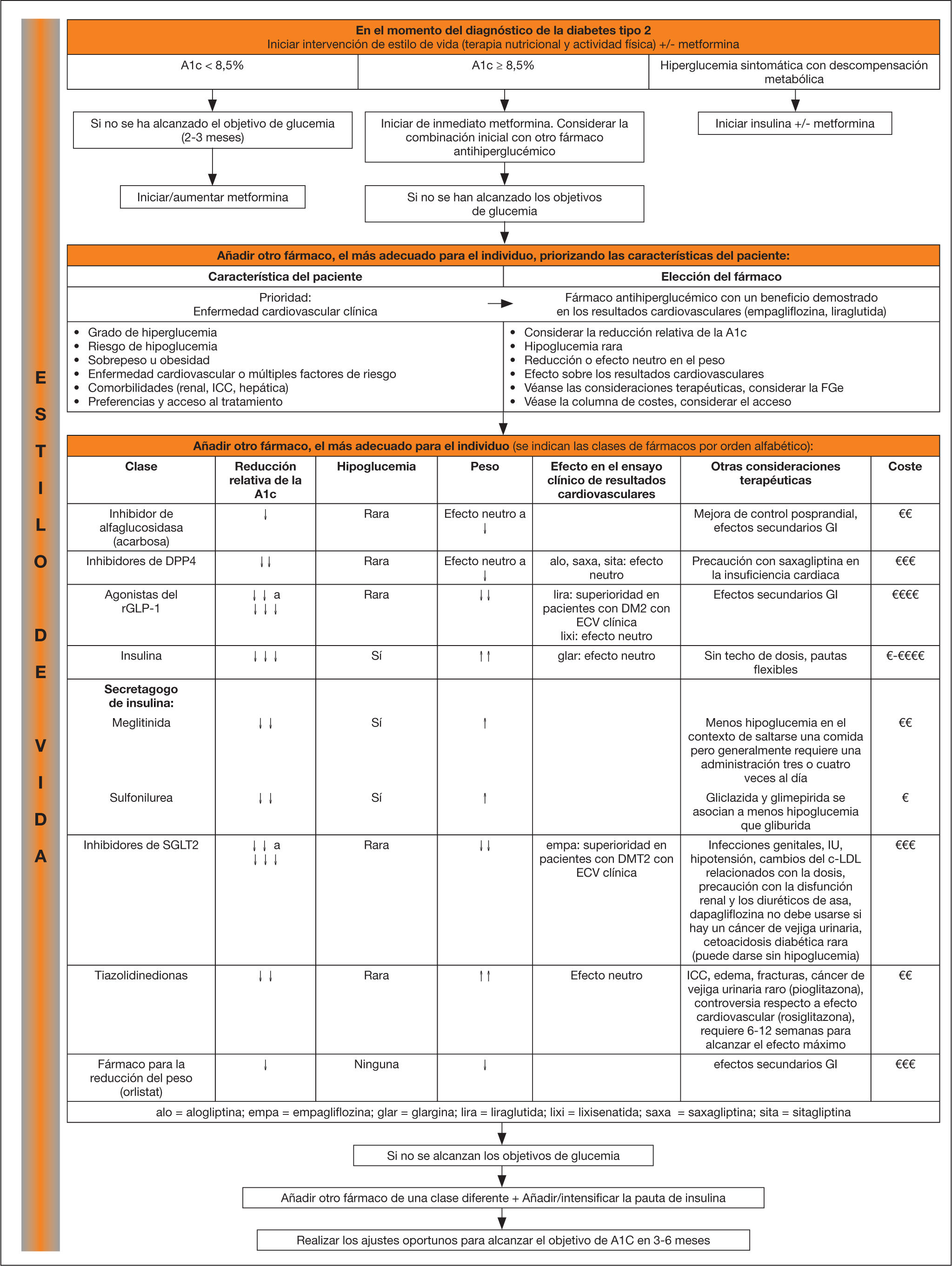
La guía de la CDA, en su más reciente actualización16, aconseja iniciar el tratamiento con intervenciones sobre el estilo de vida y no iniciar terapia con Met si la HbA1c < 8,5% (fig. 3). Cuando es superior a esta cifra, aconseja Met y valorar terapia combinada desde el inicio. Se iniciará con insulina en los pacientes con síntomas o metabólicamente descompensados.
lgoritmo del abordaje de la hiperglucemia en la diabetes mellitus tipo 2 (DM2). Adaptada de la GPC de la Canadian Diabetes Association16 con permiso.
La elección del segundo fármaco dependerá de las características del paciente. En la triple terapia se asociará un fármaco de acción fisiopatológica distinta y se intensificará con insulina, en el caso de no conseguir los objetivos pactados.
Los endocrinólogos americanos, en sus guías de la ACE/ AACE, continúan apostando por mantener los objetivos de control glucémico con HbA1c ≤ 6,5% y establecen como prioridad minimizar el riesgo de hipoglucemias graves y de ganancia ponderal.
Preconizan el uso de fármacos aprobados para tratar la obesidad si es necesario, tanto en pacientes con DM2 como en los que presentan estados de prediabetes. Destacan también que el coste de los fármacos usados para controlar la DM2 es solo una parte del coste de la atención sanitaria global; por lo tanto, priorizan la seguridad y la eficacia por encima del precio de la medicación. Así, los fármacos que se deberían usar en monoterapia, y por orden jerárquico, serían Met, arGLP1, iSGLT2, iDPP4 e inhibidores de las alfa-glucosidasas. Consideran que las SU y las glitazonas podrían usarse, aunque con precaución. En cuanto a la intensificación, se prefiere utilizar doble y triple terapia oral antes que la insulinización, que se realiza con análogos de insulina basal, de forma prioritaria.
Situaciones especiales en el uso de fármacos iDPP4 para el tratamiento de la diabetes mellitus tipo 2Insuficiencia renalCualquier fármaco de la familia de los iDPP4 puede prescribirse en caso de enfermedad renal diabética, teniendo precaución en adecuar la dosis a los valores de filtrado glomerular (FG) (a excepción de linagliptina, que no precisa ajuste).
En caso de FG < 30 ml/min/m3: Met, SU, iSGLT2 y arGLP1 estarían contraindicados, y el fármaco de elección sería un iDPP4. La pioglitazona se consideraría fármaco de segunda línea y la insulina como alternativa en tercera opción.
Edad mayor de 75 años y pacientes frágilesEn estos casos es prioritario evitar los síntomas de la enfermedad y mejorar o mantener la calidad de vida del paciente.
Met sigue siendo el fármaco de elección en los pacientes de mayor edad y frágiles, siempre que no esté contraindicada y se tolere bien.
La ADA/EASD promueve el uso de fármacos con bajo riesgo de hipoglucemia y simplificar las pautas de tratamiento complejas en este tipo de pacientes. Recomienda evitar el sobretratamiento de la diabetes, común en estos pacientes.
La RedGDPS también recomienda el uso de iDPP4 en vez de SU en segundo escalón, y presta especial atención a la función renal, con el objetivo de ajustar la dosis, si fuera necesario.
Existe un documento de consenso para el tratamiento de la DM2 en el paciente anciano17 que expone que los fármacos iDPP4, por su buen perfil de tolerancia, eficacia y seguridad, pueden recomendarse como agentes de segunda línea, con preferencia sobre los secretagogos, y de primera elección cuando Met no se tolere o esté contraindicada.
ConclusionesLas actuales GPC de la DM2 siguen destacando la necesidad de individualizar el abordaje de la DM2 en cuanto a objetivos de control y tipo de tratamiento, según las características de los pacientes, evolución de la enfermedad, presencia de complicaciones y comorbilidades, entre otros aspectos.
Hay que asumir la importancia del control glucémico, y así lo remarcan las principales GPC y documentos de consenso, en el contexto del control global del resto de factores de riesgo cardiovascular y de la individualización del tratamiento farmacológico.
Entre otros beneficios de los fármacos iDPP4 se encuentra que no inducen hipoglucemias en monoterapia, no presentan interacciones medicamentosas significativas, son muy bien tolerados y tienen un efecto neutro sobre el peso. El perfil de esta familia de fármacos los hace muy atractivos para su uso ante situaciones especiales, como la insuficiencia renal y en pacientes ancianos, y en cualquier escalón terapéutico de la DM2.
Es importante tener presente que las GPC deben ser un apoyo para el profesional sanitario, y no siempre pueden dar respuesta a todas las situaciones complejas que se producen en nuestras consultas de A P. Con el objetivo de mejorar la adherencia, el profesional debe individualizar y decidir en función de las características y preferencias de los pacientes y de acuerdo con ellos, fomentando la toma de decisiones compartida y su autonomía personal.
Conflicto de interesesS. Miravet i Jiménez ha realizado reuniones de contenido científico con el patrocinio de Almirall, AstraZeneca, Boehringer Ingelheim, Esteve, FAES, Eli-Lilly, MSD y Sanofi.