INTRODUCCIÓN
La enfermedad renal crónica (ERC) constituye un problema de salud pública de primera magnitud en las sociedades desarrolladas debido fundamentalmente a su relación con el incremento progresivo en la prevalencia de ERC terminal y con una mayor morbimortalidad, especialmente cardiovascular1,2. Es una enfermedad en franco crecimiento, siendo las principales causas de este aumento el progresivo envejecimiento de la población con una mayor prevalencia de enfermedades cardiovasculares (ECV), especialmente diabetes mellitus (DM), hipertensión arterial (HTA) y dislipidemias, así como el mejor tratamiento actual y supervivencia de las ECV.
En EE.UU. se estima una prevalencia en torno al 15%3, y en España se ha observado que el 11% de la población adulta padece algún grado de ERC4. El problema se agrava cuando se considera la prevalencia de ERC oculta (enfermedad renal con valores de creatinina sérica en rango de normalidad) ya que se han descrito tasas de prevalencia del 19,2% en población adulta5, 21,5% en población hipertensa6, 40,5% en diabetes7, 16,2% en población dislipidémica8 y 25,9% en población mayor de 60 años9. Estos hallazgos ponen de manifiesto la frecuencia de ERC oculta en la HTA y en la DM, patologías muy frecuentes en Atención Primaria (AP), y el interés en utilizar fórmulas alternativas a la determinación de la creatinina sérica a la hora de evaluar la función renal en población diabética, hipertensa y de alto riesgo cardiovascular.
El diagnóstico de ERC se basa en la detección de un valor elevado de creatinina sérica, reducción (medida o estimada) del aclaramiento de creatinina y/o excreción urinaria elevada de albúmina. La concentración de creatinina por sí sola no debe utilizarse para cuantificar la función renal porque puede provocar una infravaloración de la prevalencia de ERC, especialmente en ancianos10. La determinación del aclaramiento de creatinina utilizando orina de 24 horas está sujeta a múltiples problemas, algunos de ellos incómodos para el paciente como acarrear el bote de orina durante 24 horas y los derivados de la recogida incompleta11. Para subsanar estos problemas actualmente se ha sustituido su utilización por la estimación mediante ecuaciones predictivas que incluyen en su fórmula la creatinina, el sexo, la edad y el peso de los pacientes12.
CONCEPTO Y CLASIFICACIÓN DE LA ENFERMEDAD RENAL CRÓNICA
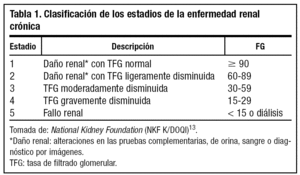
Se define a la ERC como el daño renal o la presencia de un filtrado glomerular (FG) disminuido durante un periodo mayor de tres meses (National Kidney Foundation)13. El daño renal o el nivel de función renal determinan el estadio de la clasificación, independientemente de la causa. Se aceptan cinco estadios de ERC, considerándose insuficiencia renal cuando el FG es inferior a 60 ml/min/1,73 m2 (tabla 1). En el estadio 1, daño renal con FG normal o aumentado (FG ≥ 90 ml/min/1,73 m2), la ERC se diagnostica por marcadores (microalbuminuria, proteinuria, microhematuria persistente o alteraciones morfológicas en las pruebas de imagen). El estadio 2 corresponde a una reducción ligera del FG (entre 60 y 89 ml/min/1,73 m2), situación que obliga a valorar la presencia de daño renal (microalbuminuria, proteinuria, microhematuria) concomitante mediante las pruebas habituales para detectar estas anomalías. Los pacientes con ERC en estadios 1 y 2 son tributarios de beneficiarse del diagnóstico precoz y del inicio de medidas preventivas de progresión de la ERC y de la patología cardiovascular. En el estadio 3 de la ERC nos encontramos con una disminución moderada del FG (entre 30-59 ml/min/1,73 m2), siendo frecuente en este estadio la presencia de complicaciones cardiovasculares y renales de la enfermedad. Los pacientes con ERC en estadio 3 deben recibir tratamiento adecuado en AP para prevenir la progresión de insuficiencia renal; la contribución del nefrólogo, especialmente cuando existen indicios de progresión de la enfermedad, es clave en su neutralización.
En el estadio 4 nos encontramos una disminución grave del FG (entre 15 y 29 ml/min/1,73 m2), siendo el riesgo de progresión al estadio 5 y de aparición de complicaciones cardiovasculares muy elevados. Es importante la remisión precoz al especialista ya que en este estadio el nefrólogo debe instaurar la terapéutica específica de cada caso y planificar la posible terapéutica renal sustitutiva. El estadio 5 de la ERC consiste en el hallazgo de un FG < 15 ml/min/1,73 m2 (fallo renal o insuficiencia renal terminal), situación cuyo manejo compete exclusivamente al nefrólogo ya que la valoración de la indicación del tratamiento renal sustitutivo es perentoria especialmente cuando se presentan síntomas o signos urémicos.
ASPECTOS CLAVES PARA EL DIAGNÓSTICO PRECOZ EN ATENCIÓN PRIMARIA
El diagnóstico precoz de la ERC en estadios 1 y 2 resulta clave para la prevención de la pérdida de función renal y de las complicaciones cardiovasculares. El diagnóstico precoz se basa en la realización de las pruebas complementarias elementales que se reflejan en la tabla 2. Esta analítica básica debe solicitarse en AP en todos los sujetos que tengan riesgo aumentado de desarrollar ERC (edad ≥ 60 años, HTA, DM, ECV previa, presencia asociada de otros factores de riesgo cardiovascular, historia de ingesta crónica de fármacos nefrotóxicos, litiasis urinaria recurrente, obstrucción del tracto urinario, antecedentes familiares de enfermedad renal crónica, masa renal disminuida, bajo peso al nacimiento y minorías étnicas como la raza afroamericana). Especialmente importante es determinar la presencia de microalbuminuria ya que su hallazgo es un índice de disfunción endotelial difusa y se asocia con una mayor prevalencia de morbimortalidad cardiovascular. Ha sido incluida, junto al filtrado glomerular < 60 ml/min, en el último informe del Joint National Committee (JNC-7)14 y en la reciente Guía de la Sociedad Europea de Hipertensión/Cardiología (ESH/ESC 2007)15 como un factor principal de riesgo cardiovascular. Su determinación es obligada en todos los pacientes con DM tipo 2, HTA y población con otros factores de riesgo. La microalbuminuria puede valorarse en una muestra de orina aislada y referir su concentración a la cifra de creatinina en esa misma muestra (cociente albúmina/creatinina). La determinación en orina de 24 horas o en orina minutada tiene la inseguridad en la recogida completa de la orina11.
Como se comentó previamente, la concentración de creatinina por sí sola no debe utilizarse para cuantificar la función renal porque puede provocar una infravaloración de la prevalencia de ERC, especialmente en ancianos10, y la determinación del aclaramiento de creatinina en orina de 24 horas, al igual que la microalbuminuria, presenta inconvenientes derivados de la recogida incompleta y la incomodidad que supone para el paciente acarrear el bote de orina durante 24 horas11. Por ello actualmente se recomienda la utilización de fórmulas para la estimación del FG mediante ecuaciones predictivas que incluyen la creatinina, el sexo, la edad y el peso de los pacientes12. En la tabla 3 se exponen las fórmulas recomendadas para el cálculo del aclaramiento estimado de creatinina en AP. La ecuación abreviada del estudio MDRD (Modification of Diet in Renal Disease)16 o la fórmula de Cockcroft-Gault17 corregida para la superficie corporal son herramientas útiles y prácticas para la estimación del FG y en la actualidad se consideran como un método útil para determinar la función renal. Para calcular la fórmula de Cockcroft-Gault17 se necesita conocer el peso del individuo y, además, el resultado debe ser corregido, mediante otra fórmula, a una superficie corporal de 1,73 m2. La fórmula o ecuación abreviada del MDRD16 sólo necesita conocer la edad y el sexo. Se considera que la ecuación abreviada del MDRD16 tiene una mayor fiabilidad que la fórmula de Cockcroft-Gault17, especialmente cuando el FG es menor de 60 ml/min/1,73 m2, y es más fácil de calcular, por lo que se preconiza su uso en la práctica asistencial diaria11. No obstante, con función renal normal o casi normal el cálculo del FG mediante la ecuación del MDRD puede infraestimar la función renal, especialmente en mujeres. Por ello la aplicación de la fórmula de Cockcroft-Gault puede se de mayor utilidad en esta última situación.
CRITERIOS DE DERIVACIÓN DESDE ATENCIÓN PRIMARIA A NEFROLOGÍA
Los criterios de derivación desde AP a Nefrología no están bien establecidos y en la actualidad se están analizando entre las respectivas sociedades científicas protocolos específicos de derivación en diversas Comunidades Autónomas. El establecimiento de un nivel de función renal para la remisión del paciente a Nefrología no es una buena estrategia ya que se está asistiendo a un incremento en la población anciana y, en consecuencia, con deterioro leve-moderado en la función renal consecuencia del envejecimiento fisiológico y la presencia de otros factores de riesgo cardiovascular presentes (HTA, DM, etc.). Ello implicaría remitir a los servicios de Nefrología un volumen de población imposible de asumir por la especialidad, con una patología renal leve, por otra parte, que en muchos casos presenta escaso riesgo de progresión. Por ello es importante considerar entre los criterios de remisión aquellas condiciones que ayuden a detectar precozmente aquellos pacientes con alta probabilidad de progresión renal y posibilidad de necesidad de terapia sustitutiva renal. En un estudio poblacional recientemente publicado se analizaron 65.604 pacientes detectando ERC (FG < 60 ml/min/1,73 m2) en el 4,7% de la población. La realización de cribaje poblacional para la detección de ERC fue más rentable en pacientes mayores de 55 años, diabéticos e hipertensos. Se realizó un seguimiento de al menos 7 años observando que la tasa de progresión renal con inicio de terapia sustitutiva renal (diálisis) fue muy baja en los pacientes con ERC en estadios inferiores a 4. En cambio, tanto la morbimortalidad cardiovascular como la tasa de inicio de diálisis fue significativamente mayor en los pacientes en estadio 4 K-DOQI (FG < 30 ml/min/1,73 m2)18.
Como consecuencia de ello, los criterios de derivación a Nefrología deberán basarse en la existencia de factores de progresión renal, como la presencia de proteinuria, especialmente si se asocia a hematuria y si es progresiva, deterioro progresivo en la función renal entre dos controles analíticos recientes y la presencia de anemia de origen renal (tabla 4).
En pacientes ancianos con ERC claramente relacionada con nefroangioesclerosis y sin complicaciones (anemia, escasa progresión renal), el médico de AP monitorizará los factores de riesgo cardiovascular, evitará fármacos nefrotóxicos y en los casos necesarios los ajustará a la función renal. Solo se remitirán a Nefrología los pacientes con signos de alarma (tabla 4).
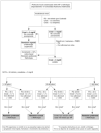
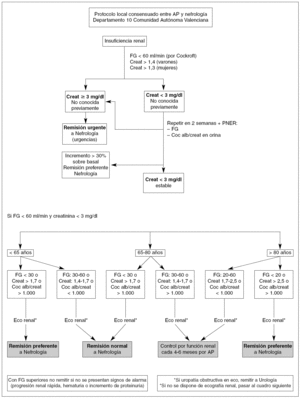
En cualquier caso, la contribución de la AP a la detección precoz de la población de riesgo y al seguimiento de la ERC en los estadios 1-3 es clave en el devenir de complicaciones propias de la enfermedad. Para conseguir este objetivo es fundamental mantener una buena interrelación con la atención especializada. Se ha observado que la elaboración de protocolos locales consensuados por grupos de trabajo constituidos por especialistas hospitalarios y médicos de AP mejora la calidad de la asistencia prestada al paciente con patologías crónicas, y evitan parte del excesivo trasiego de estos pacientes a los servicios de urgencia y a las consultas hospitalarias. En el problema que nos ocupa, la comunicación fluida y bidireccional entre Nefrología y AP es aconsejable para optimizar la remisión adecuada de pacientes a los servicios de Nefrología, y ello es así porque si se remite el paciente con ERC de forma tardía no podrá beneficiarse de los cuidados que permiten enlentecer o detener la progresión de la enfermedad, implicando todo ello un mayor coste socio-sanitario. Como ejemplo de esta colaboración entre ámbitos asistenciales, exponemos en la figura 1 un algoritmo con los criterios de derivación consensuados en un protocolo local entre AP y Nefrología con el objetivo de mejorar la detección, seguimiento, tratamiento y derivación de los pacientes con ERC en el Departamento 10 de la Comunidad Autónoma Valenciana19.
Figura 1. Criterios de derivación desde Atención Primaria a Nefrología. Tomada de: Gorriz JL, Pallardo L, Llisterri JL, en representación del grupo de trabajo del protocolo local consensuado entre Atención Primaria y Nefrología del Departamento 10 de la Comunidad Autónoma Valenciana. AP: Atención Primaria; Coc alb/creat: cociente albúmina/creatinina; Creat: creatinina; FG: filtrado glomerular (por Cockroft). PNER: protocolo de Nefrología.
ELABORACIÓN, DESARROLLO Y RESULTADOS DE UN PROTOCOLO LOCAL CONSENSUADO ENTRE AP Y NEFROLOGÍA
Objetivos
Difundir un protocolo local consensuado entre AP y Nefrología para el manejo adecuado de pacientes con ERC en el Departamento 10 de la Comunidad Autónoma Valenciana, así como analizar los resultados tras 12 meses de implantación19.
Metodología
Se elaboró un protocolo local (fig. 1) entre Nefrología y 16 centros de AP que incluyó los siguientes aspectos: población diana, criterios de inclusión, pruebas diagnósticas, objetivos terapéuticos y algoritmo de toma de decisiones. Las pruebas aceptadas para AP fueron: ecografía, cociente albúmina/creatinina y FG estimado (Cockcroft). Se han analizado retrospectivamente 218 historias clínicas comparando resultados de 108 primeras visitas realizadas antes de la implantación del protocolo (fase 1) y 110 realizadas 10 meses tras implantar el protocolo (fase 2).
Los pacientes se derivaban a Nefrología utilizando los criterios de derivación consensuados previamente y reflejados en el algoritmo para la toma de decisiones (fig. 1).
Se programaron visitas a los centros para explicar-recordar el protocolo, contando para ello con el apoyo de la Dirección del Departamento. Se realizó una encuesta de satisfacción del proyecto, al año de su implantación, entre los profesionales participantes de AP (médicos y enfermeras).
RESULTADOS
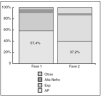
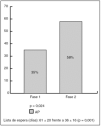
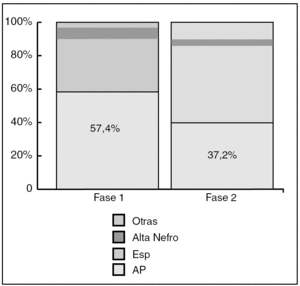
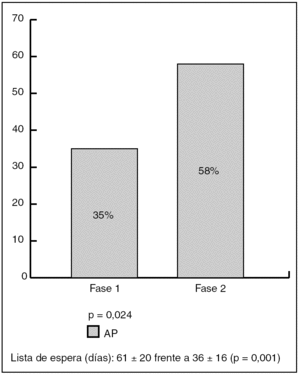
La procedencia de las propuestas de consulta fue: AP 45%, especialidades 46%, tras alta de Nefrología 5% y otros 4 %. Edad media: 60 ± 18 años; 57% varones. Los motivos de consulta fueron: insuficiencia renal 48%, deterioro renal subagudo 10%, HTA 35%, proteinuria-hematuria 7%. En la fase 2 las consultas recibidas desde AP se redujeron desde el 50 al 39%. Al analizar solo los pacientes remitidos desde AP (54 propuestas en fase 1 y 43 en fase 2), se observó que la remisión adecuada a Nefrología había mejorado desde el 35% antes del protocolo al 58% (p = 0,024) (fig. 2). Se redujeron de forma significativa los días de espera entre fecha de propuesta y fecha de visita en Nefrología (61 ± 20 frente a 36 ± 16) (p = 0,001) (fig. 3).
Figura 2. Procedencia de las propuestas tras protocolo. Alta Nefro: alta Nefrología; AP: Atención Primaria; Esp: especialista.
Figura 3. Remisión adecuada desde Atención Primaria (AP) tras protocolo.
La encuesta de satisfacción evidenció que el 95% de los profesionales sanitarios (médicos y enfermeras) conocía el protocolo de interrelación, un 89% lo aplicaba en su práctica diaria y un 90% consideraba que el protocolo había mejorado su formación en la detección de la ERC.
CONCLUSIONES
Podemos afirmar que la ERC sigue siendo una enfermedad infradiagnosticada e infratratada en todos los niveles asistenciales, lo que supone una oportunidad perdida para la prevención. Actualmente está fuera de toda duda la importancia de la ERC en la estratificación del riesgo en los pacientes con HTA y DM. En este sentido se pronuncian las guías de práctica clínica (JNC-VII y Guía de la ESH/ESC)14,15 que consideran la microalbuminuria y la tasa de FG inferior a 60 ml/min como factores mayores de riesgo cardiovascular. El papel del médico de AP es fundamental en el abordaje de esta patología, no solo en su detección, sino también en el seguimiento de la enfermedad y de sus complicaciones. Asimismo un adecuado control de los principales factores de riesgo cardiovascular, especialmente la DM y la HTA, constituyen la máxima garantía de una prevención adecuada de la ERC.
La detección precoz de la ERC, especialmente en ancianos, la vigilancia periódica de aparición de los signos de alarma, el tratamiento adecuado de los factores de progresión renal, evitar la iatrogenia y la administración de fármacos nefrotóxicos, son otros aspectos a considerar para un manejo adecuado del paciente con ERC en AP.
En nuestra experiencia, un protocolo local consensuado de derivación de pacientes a Nefrología reduce el número de pacientes remitidos desde AP, con un mayor grado de adecuación en la derivación y una reducción en los tiempos de espera de consulta.
AGRADECIMIENTOS
Agradecemos su colaboración a todos los médicos y enfermeras de Atención Primaria del Departamento 10 de la Comunidad Valenciana que han participado en la elaboración e implementación del Protocolo, al Servicio de Nefrología del Hospital Dr. Peset de Valencia, así como a la Gerencia del Departamento 10 por su apoyo incondicional y por facilitarnos la infraestructura necesaria para que este haya podido llevarse a cabo.
Correspondencia: J.L. Llisterri Caro.
C/ Tallafoc del Ferro, 11.
46012 Valencia. España.
Correo electrónico: jllisterric@medynet.com
Recibido el 25-09-07; aceptado para su publicación el 25-09-07.