En adultos mayores los trastornos neuropsiquiátricos ocupan el tercer lugar en “años de vida perdidos por discapa-cidad”1 tanto en países desarrollados como en vías de desarrollo, y tienen una asociación significativa con la morbimortalidad en personas mayores2,3 y la utilización de servicios de salud4,5. En la población rural de España la prevalencia de desórdenes o enfermedad mental suele ser alta comparada con el medio urbano6,7. Nuestro objetivo fue identificar la presencia de enfermedad mental y trastornos del ánimo en adultos mayores de medio comunitario rural y analizar este dato con la autopercepción de salud en nuestra muestra.
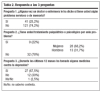
MATERIAL Y MÉTODOSEl diseño fue de orden descriptivo y de corte transversal en una cohorte de mayores de 65 años, de medio comunitario rural de la provincia de Salamanca. Los pueblos estudiados fueron Garcibuey (C1) y Villanueva del Conde (C2). Se realizó una revisión sistemática de registros clínicos, tomándose como fecha de corte el nacimiento hasta el 31/12/1940. La muestra fue de n = 165 (94,2%) de las 175 (n total) posibles (fig. 1). Se consideraron dos criterios de exclusión: el hecho de vivir menos de 10 años en el poblado y el negarse a la entrevista. Los criterios de inclusión consistieron en disponer de historia clínica registrada y residencia permanente en la localidad de estudio. Utilizamos un cuestionario estructurado en base al utilizado por la Organización Panamericana de la Salud/Organización Mundial de la Salud (OPS/OMS) para el estudio SABE8 que contiene 4 secciones: datos personales, salud, nutrición y aspectos sociales. Dentro de la sección de salud, se evalúa la presencia de depresión, ansiedad y distimia. Los datos se obtuvieron entre noviembre de 2006 y febrero de 2007. El análisis estadístico se realizó mediante el programa SPSS 12.0.
Figura 1. Diagrama de la muestra.
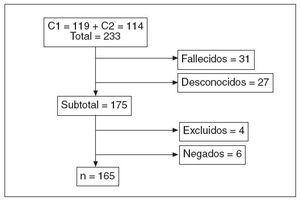
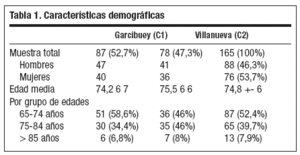
RESULTADOSSe presentan los resultados sobre las respuestas de una muestra de n = 165 personas. De ellas, 159 (97%) de las respuestas se obtuvieron por entrevista directa y 6 (3%) por entrevista indirecta a través de familiar primario o cuidador. Del total de entrevistas, 144 (93%) se realizaron en el propio domicilio del paciente. En la tabla 1 se presentan las características demográficas de la muestra. En la tabla 2 se registran las tres preguntas y respuestas. Las preguntas iban orientadas hacia el diagnóstico y hacia el tratamiento y/o la forma de resolución.
Tabla 1. Características demográficas
Tabla 2. Respuesta a las 3 preguntas
En la pregunta 1 se interrogó sobre un “problema nervioso”, por ajustarse el significado a nuestro objetivo: “¿Alguna vez un doctor o enfermera le ha dicho si tiene usted algún problema nervioso o de memoria?”. Cuarenta y una personas (25,2%) respondieron que sí y 121 (74,2%) contestaron que no. Las respuestas afirmativas fueron más comunes en mujeres, 28 (68,2%), que en varones, 13 (31,7%). En su distribución por pueblos, encontramos 18 casos (43,3%) en C1 y 23 casos (56,7%) en C2. En su distribución por edad, 20 casos (48,7%) pertenecían a grupos de edad de 65 a 74 años, otros 18 casos (43,9%) pertenecían a grupos de edad de 75 a 84 años. Los restantes tres casos eran mayores de 85 años.
En relación a la pregunta: “¿Tiene usted tratamiento psiquiátrico o psicológico por este problema?, 9 personas de las que habían respondido positivamente a la pregunta anterior (22%) tenían tratamiento médico y 32 personas (78%) no. De estas 9 personas, 7 eran mujeres y 2 varones. De las 41 personas que contestaron que sí a la pregunta 1, 8 de ellas (19,5%) viven solas, 18 (43,9%) viven en pareja y, finalmente, 14 (34,1%) con familiares. Cuando realizamos el cruce con lo que declararon en el apartado de autopercepción de salud: “¿Le gusta vivir como vive ahora?”, 6 de ellos (14,6%) habían contestado que no les gustaba vivir como lo hacían, 1 no supo contestar y 30 personas (73,1%) declararon sentirse a gusto con la forma en la que vivían. Cuatro casos no fueron considerados por el sistema. Considerando la segunda pregunta en relación a este dominio “¿Qué tal se encuentra de salud?”, de las 41 que sufren o habían sufrido algún trastorno, 22 de ellas (53,6%) declararon sentirse regular, mal o no supieron contestar a la pregunta, 15 de ellas (36,5%) habían declarado sentirse bien y 2 (4,8%) muy bien. De las 9 personas que están recibiendo tratamiento en el momento de la entrevista, 3 perciben su estado de salud como bueno, 5 como regular y 2 no supieron contestar a la pregunta. Sólo uno vive solo, 5 lo hacen con la pareja y 3 con familiares. La última pregunta del dominio de salud mental fue: “¿Durante los últimos 12 meses ha tomado alguna medicina contra la depresión?”. De las 41 personas que contestaron que sí a la pregunta 1, 27 (67,5%) están tomando alguna medicación antidepresiva, 12 (30%) no toman nada y 1 (2,5%), que contestó que no a la pregunta 1, está medicado. Las 9 personas que manifestaron que sí estaban recibiendo tratamiento psiquiátrico o psicológico están con tratamiento farmacológico, mientras que hay otras 19 (46,3%) personas que consumen psicofármacos y han contestado que no reciben tratamiento.
CONCLUSIÓNNuestro hallazgo nos permite percibir que la importancia y el peso de los trastornos mentales en el medio rural son tan importantes como en el medio urbano en el caso de personas mayores. La prevalencia es mayor en mujeres que en hombres. Hay un 20% de personas que sufren o han sufrido trastornos y que viven solas, y esto podría ser considerado como un factor de riesgo para su recaída o empeoramiento. Otro 43,9% de las personas que escucharon de un médico o enfermera que han tenido o tienen un trastorno neuropsiquiátrico viven con su pareja; en total 2 de cada 3 personas afectadas tienen un círculo de convivencia mínimo, lo que fortalece la importancia de una aproximación a la red familiar o social en coincidencia con otros autores9.
Hay un 15% que contestó sí a la pregunta 1, a los que “no les gusta vivir como viven ahora”. Este rasgo y un círculo familiar/social mínimo deben ser considerados y alertar, dadas las características de la población, hacia una interconsulta especializada de fácil acceso.
Cobra importancia en nuestros hallazgos que 22 personas (53,6%) que respondieron sí a la pregunta 1, perciben su estado de salud como malo o regular, coincidiendo con quienes le otorgan a esta medida subjetiva del estado de salud una importancia vital10. Entre los que están bajo tratamiento médico, que son 9 personas, hay 5 que perciben su salud como regular y 2 no contestan a esta pregunta. Un último dato es que sobre las 41 personas de respuesta positiva a la pregunta 1, el 65,8% consume medicación en el momento de la evaluación. Dado que las 9 personas que dijeron estar bajo tratamiento actual no deben ser consideradas en este punto, nos llama a la reflexión que 19 (46,3%) de los 41 contestaran que no recibían tratamiento médico psicotrópico. Esto podría ser una muestra del estigma social que podría representar el consumo de fármacos psicotrópicos. Por otro lado, en el grupo que contestó no a la pregunta 2, sobre un total de 32 personas, 19 (59,3%) toman fármacos, lo que nos deja con el interrogante de si es por automedicación o si existen reservas personales a declararlo.
Consideramos una posible limitación el tamaño de la muestra, sin embargo, el saber que representa a más del 90% de los casos accesibles y posibles constituye una de las fortalezas del estudio. Si bien los resultados de un área geográfica como la que se presenta pueden no ser representativos del total de la geografía rural española, creemos que es un modelo muy acorde al modelo nacional.
Dado que este es el primer corte de un estudio diseñado para el seguimiento y la profundización, consideramos que las etapas sucesivas del mismo brindarán información que enriquecerá la documentación de este grupo de población.
Correspondencia: D.A. Bernardini. Facultad de Medicina. Universidad de Salamanca. Avda. Campo Charro, s/n. 37007 Salamanca. Correo electrónico: diegobernardini@usal.es
Recibido el 26-11-2007; aceptado para su publicación el 29-04-2008.