La eosinofilia es una alteración analítica frecuente en la práctica clínica de atención primaria. Se puede definir como el aumento>500células/mm3 del número total de eosinófilos en sangre periférica1. Las consecuencias de una eosinofilia pueden deberse a su etiología o a la liberación de sustancias sintetizadas por los eosinófilos, sobre todo mediadores de la inflamación, que pueden causar daño tisular. Debemos determinar si se trata de un hallazgo benigno o es consecuencia de alguna enfermedad potencialmente grave2.
Presentamos un caso de una mujer de 42 años natural de Ecuador, con un periodo largo de estancia en España (inmigración en 2001). Como antecedentes personales destacaba hipotiroidismo subclínico, vaginitis repetidas, enfermedad pélvica inflamatoria grado i, molestias urinarias crónicas y dispepsia de repetición con mala respuesta a los tratamientos.
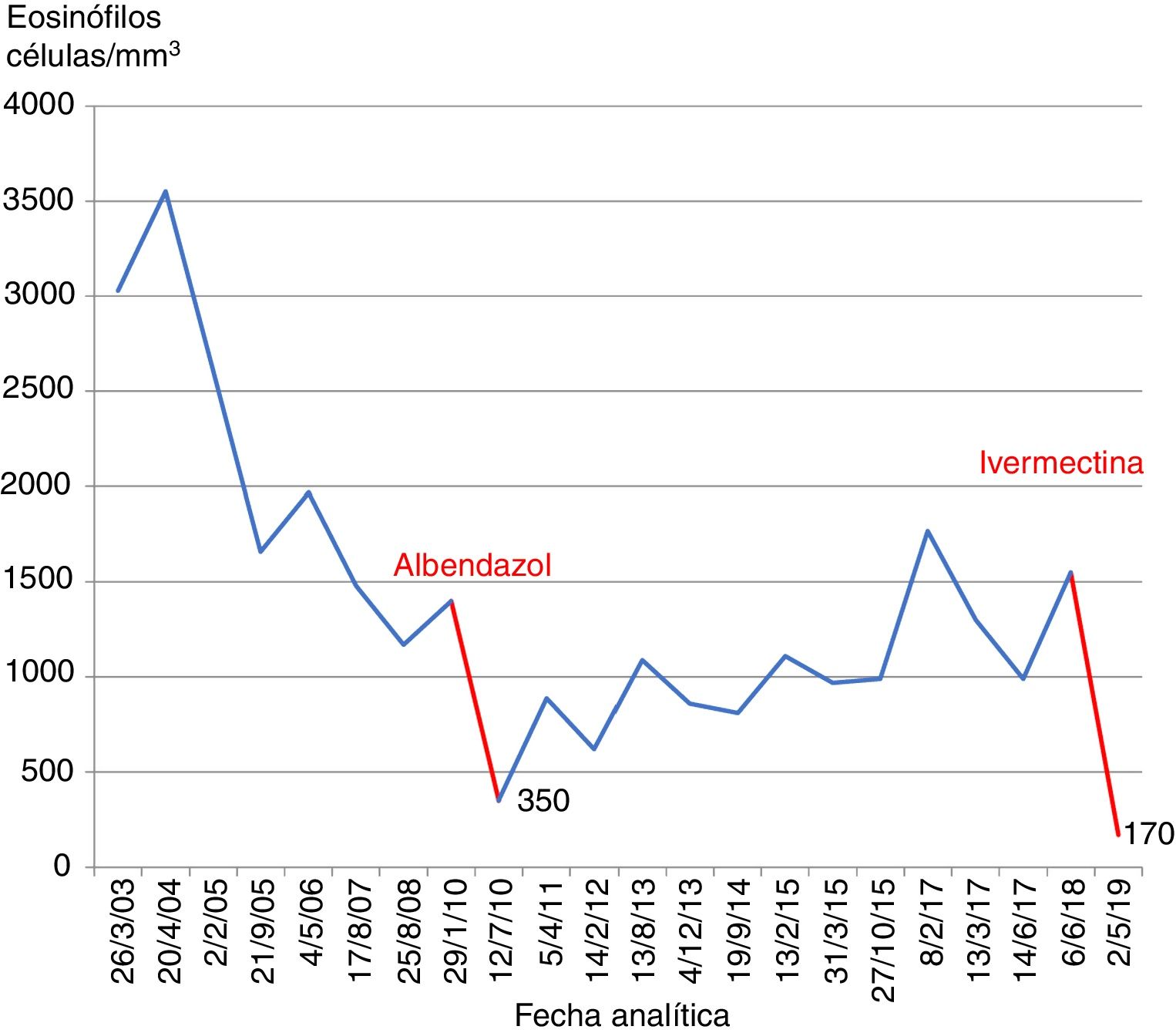
Nuestra historia eosinofílica comenzó en 2003 como hallazgo casual de una eosinofilia aislada (3.000células/mm3). En dicho año no existía historia clínica informatizada de los cursos clínicos en nuestro centro y, por tanto, no sabemos cuál fue la actuación médica. En 2010 otra analítica objetivó una eosinofilia de 1.400células/mm3, tras lo cual se pidieron parásitos en heces con resultado positivo para Strongyloides stercoralis. Como antecedente epidemiológico había viajado a Ecuador. Se administró albendazol 400mg/24horas 3 días. Dos meses después los parásitos en heces fueron negativos y se normalizó la eosinofilia (fig. 1).
En analíticas practicadas en los 6 años posteriores reapareció la eosinofilia con valores oscilantes (860-1.770células/mm3), lo que se atribuyó a causa alérgica al coincidir con rinoconjuntivitis ocasionales. La paciente realizaba múltiples consultas por astenia, síntomas digestivos, vaginales y urinarios que requerían estudio y dificultaban centrarnos en el hallazgo analítico, pero negaba síntomas respiratorios, prurito o lesiones cutáneas que pudieran tener relación con la eosinofilia. Aun así se repitieron parásitos en heces en 2015 y se solicitó test de IgE específicas a alérgenos inhalantes (phadiatop), ambos negativos. En 2016 fue tratada empíricamente con mebendazol 100mg/du al observarse la paciente «lombrices» en las heces. En 2017, coincidiendo con astenia, se objetivó un aumento de la eosinofilia (1.770células/mm3). En 2018, tras valorar resultados previos y tratar el tema con médicos de familia, el laboratorio de nuestra zona comenzó a realizar la serología de IgG Strongyloides stercoralis a los pacientes latinoamericanos con eosinofilia. Así, se le determinó a la paciente, resultando positiva con un índice 2,7 (valoración: negativo<0,8; dudoso 0,8-1,1; positivo>1,1).
Tras una larga historia eosinofílica encontrábamos nuevamente la causa. Se trataba de una estrongiloidiasis con eosinofilia oscilante de 15 años de evolución, con detección de parásitos en heces en 2010 tratada con albendazol y serología positiva en 2018. Nos planteamos diferentes preguntas: ¿presentaba parasitosis desde 2003?, ¿por qué las oscilaciones? Aquí se presentaba nuestra más difícil compañera de profesión en atención primaria: la incertidumbre. Pero la medicina forma parte de una ciencia de equipo, en continuo aprendizaje y autorreflexión. Llamamos al laboratorio y comentamos el caso a la microbióloga responsable de la serología que, encantada de poder dialogar directamente de la estrongiloidiasis, nos invitó a la médico de familia y a su residente a pasar por el laboratorio.
Reconstruimos entonces la historia eosinofílica: la paciente negaba viajes al extranjero en 2003; en 2009 y 2010 viajó a Santo Domingo de los Colorados (Ecuador), lugar con fangales, por los que la paciente había caminado descalza en la infancia, Guayaquil y La Concordia. Posteriormente, al persistir la eosinofilia, se habían revisado posibles alergias y se realizaron coproparásitos entre otras pruebas a lo largo de esos años.
La estrongiloidiasis es una enfermedad tropical desatendida según la Organización Mundial de la Salud. Esta helmintiasis está producida por el nematodo intestinal Strongyloides stercoralis. Su transmisión ocurre en regiones tropicales y subtropicales y ocasionalmente en climas templados (Sur de Europa) cuando se pone en contacto la piel con suelos húmedos contaminados3. Según la Organización Mundial de la Salud hay entre 30 y 100 millones de personas infectadas en todo el mundo4. Aunque existen pocos estudios sobre la prevalencia de esta infección en Latinoamérica, las estimaciones indican que supera el 20% en Argentina, Bolivia, Brasil, Ecuador, Perú y Venezuela5. En España se han publicado casos autóctonos, pero la gran mayoría son importados y su incidencia está aumentando6–8, de ahí que nuestro laboratorio añada la serología IgG Strongyloides stercoralis en inmigrantes de Latinoamérica con eosinofilia.
La dificultad de su sospecha diagnóstica radica en que las infecciones crónicas por S. stercoralis pueden persistir durante décadas, e incluso toda la vida de forma asintomática9,10. También pueden producir manifestaciones cutáneas, gastrointestinales y cardiopulmonares. La repercusión más importante de una estrongiloidiosis no diagnosticada reside en que, al coincidir con afecciones o tratamientos inmunosupresores, puede producir un síndrome de hiperinfestación, letal hasta en el 85% de los casos10.
El diagnóstico serológico por ensayo inmunoenzimático presenta una sensibilidad de alrededor del 85% y una especificidad superior al 95%, con un alto valor predictivo negativo. En cambio, existe una baja sensibilidad de los exámenes de heces (negativos en el 70% de las infestaciones), relacionada con el hecho de que las larvas se excretan de manera intermitente en pacientes con una baja carga parasitaria3. De hecho, en la guía clínica de la British Infection Society, se recomienda que en todos los viajeros que regresan de zonas tropicales con eosinofilia se investigue mediante hemograma, parásitos en heces y serología de Strongyloides11.
Además aprendimos con la microbióloga que la reaparición de eosinofilia después del tratamiento con albendazol hacía pensar en un fracaso terapéutico por haber administrado un régimen de 3 días en vez de 7, y siendo de segunda elección por su menor tasa de curación. El tratamiento de primera elección es la ivermectina 200mg/kg/día durante 2 días por vía oral (medicación extranjera en España), y las fluctuaciones eosinofílicas podrían explicarse por el ciclo autoinfectivo, en el que los parásitos pueden quedarse en la mucosa intestinal pero también pasar a otros tejidos y producir más eosinofilia, induciendo al sistema inmune a controlar al parásito3.
¿Cómo monitorizar la respuesta al tratamiento? Deberíamos observar una negativización de la serología o una disminución de los valores de la IgG Strongyloides stercoralis a un valor inferior al 60% del valor inicial y una normalización eosinofílica tras 6 meses del tratamiento4. En nuestro caso el índice bajó de 2,7 a 1,54 a los 8 meses postratamiento, siendo inferior a 1,62 (60%) y la eosinofilia se normalizó. Si persiste la eosinofilia las guías aconsejan valorar cumplimiento terapéutico, viajes a zonas endémicas o posibles serologías cruzadas3.
Por tanto, además de pasar una tarde entrañable con una especialista en microbiología, la experiencia nos ayudó en el conocimiento de esta enfermedad importada, y destacó la importancia del contacto entre profesionales. En resumen, ante una eosinofilia en una persona procedente del trópico deberíamos solicitar no solo hemograma, sino valorar como herramienta de cribado la serología de S. stercoralis, y si resulta positiva realizar tratamiento con ivermectina, aunque los parásitos en heces sean negativos, además de considerar la posibilidad de una infección asintomática por S. stercoralis en pacientes con eosinofilia originarios de áreas endémicas, antes de administrar corticoides por riesgo de síndrome de hiperinfestación.
Los autores declaran que siguieron los protocolos del centro de trabajo sobre la publicación de datos de pacientes, respetaron su privacidad y obtuvieron el consentimiento informado de la paciente.