El estudio busca conocer el porcentaje de pacientes atendidos en domicilio con indicación de profilaxis de enfermedad tromboembólica (ETV) según la guía PRETEMED y si reciben dicha profilaxis.
Materiales y métodosEstudio descriptivo transversal, realizado en el Centro de Salud Palacio de Segovia (Madrid). Criterios de inclusión: figurar en el protocolo de inmovilizados. Criterios de exclusión: paciente terminal, ingreso hospitalario o intervención quirúrgica en los últimos 3 meses. Determinación de las variables: edad, sexo, tiempo de inmovilización, movilidad, tratamiento anticoagulante o antiagregante y motivo, factores precipitantes y asociados para calcular el riesgo de sufrir ETV según guía PRETEMED, así como si reciben profilaxis, mediante la revisión de historia clínica y reunión con personal responsable del paciente.
ResultadosSe incluyeron 187 pacientes. El 81% son mujeres, existen diferencias significativas en la media de edad por sexos con p<0,05, hombres 76,91 años (IC 95% 72,59-81,24), mujeres de 86,72 años (IC 95% 85,56-87,87). El 65% deambula en el domicilio. El 3,7% de los pacientes presenta riesgo susceptible de recibir profilaxis, ninguno la recibe, de éstos el 85,8% está en tratamiento anticoagulante o antiagregante por otros motivos.
ConclusionesLa mayoría de los pacientes atendidos en domicilio tienen bajo riesgo basal de sufrir un episodio ETV en nuestro estudio. El énfasis en la profilaxis de ETV debe realizarse ante los episodios médicos agudos en los que pacientes en leve riesgo pueden incrementar la probabilidad de sufrir ETV. Deberían realizarse estudios observacionales para estudiar el riesgo basal y el posterior desarrollo de ETV en la población atendida en domicilio.
The study aims to determine the percentage of patients treated at home with an indication of prophylaxis of thromboembolic disease (TED) according to the PRETEMED guidelines and whether they receive such prophylaxis.
Materials and methodsA cross-sectional descriptive study was conducted in Segovia Palace Health Centre (Madrid). Inclusion criteria: to be included in the domiciliary care protocol. Exclusion criteria: terminal patient, hospitalised or surgery in the last 3 months. The variables used include, age, sex, duration of domiciliary care, mobility, anticoagulant or antiplatelet treatment and reason, and associated and precipitating factors to calculate the risk of TED according to the PRETEMED guidelines, and if they receive such prophylaxis, by reviewing computerised medical records and meeting with the staff responsible.
ResultsThe study included a total of 187 patients, of whom 81% were women There was a significant differences in mean age by sex (men, 76.91 years, 95% CI; 72.59-81.24, and women, 86.72 years, 95% CI; 72.59-81.24, P<.05). Almost two-thirds (65%) walked in the home. There were 3.7% patients who had an indication for receiving prophylaxis, but did not receive it, although 85.8% of them were on anticoagulants or antiplatelet therapy for other reasons.
ConclusionsMost patients in domiciliary care have a low baseline risk of developing a TED episode in our study. There should be more emphasis placed on the prophylaxis of TED in acute medical episodes in which patients with slightly elevated risk may increase the likelihood of TED. Observational studies should be conducted to study the baseline risk and the subsequent development of TED in the population receiving home care.
La enfermedad tromboembólica venosa (ETV) es la tercera causa de muerte cardiovascular tras la cardiopatía isquémica y el ictus a nivel mundial. En la población española se observa una prevalencia del 3-5%1, con una tasa estimada en el año 2003 en torno a 116 casos/100.000 habitantes.
A nivel social tiene repercusión importante debido a la disminución de la calidad de vida e incapacidad laboral que genera su alta morbilidad. Así mismo, el coste sanitario es elevado, se calcula en 66,5 millones de euros al año. La atención hospitalaria ocupa el 90% del coste, siendo el gasto de atención primaria de 6,7 millones de euros2.
Por otro lado, la introducción de las heparinas de bajo peso molecular como tratamiento preventivo ha demostrado disminuir el riesgo de sufrir un episodio de ETV de forma eficaz3.
Dada la relevancia de esta enfermedad, con un tratamiento preventivo disponible, es importante determinar qué pacientes se pueden beneficiar de la profilaxis antitrombótica (PAT).
En el paciente quirúrgico el riesgo está estratificado, pero en el paciente médico no existe una actitud homogénea, pese a que se estima que la mayoría de eventos de ETV y sus complicaciones aparecen en dicho paciente médico4. Este hecho puede deberse a que en múltiples ocasiones el paciente médico presenta enfermedad compleja donde el riesgo/beneficio de la PAT es difícil de establecer.
Todo esto ha supuesto que se publiquen diferentes guías3,5,6 de actuación sobre PAT como ayuda en la toma de decisiones. Entre ellas está la guía PRETEMED7, que ofrece la ventaja de presentar una fórmula para el cálculo del riesgo de sufrir un episodio de ETV en el paciente médico y la recomendación de recibir o no PAT según el nivel de riesgo, tanto a nivel hospitalario como ambulatorio. Esta guía, basada en la evidencia científica y publicada en 2003 y modificada en 2007, sigue el sistema GRADE de recomendación.
Sin embargo, apenas existe documentación bibliográfica1,8 sobre el manejo de la profilaxis de ETV en atención domiciliaria, pese a que el riesgo de ETV persiste meses después del alta hospitalaria9. El médico de familia trata en su domicilio a pacientes con enfermedad crónica y procesos intercurrentes agudos que pueden precisar profilaxis de ETV. En pacientes institucionalizados se estima que la incidencia de ETV es de 1,3 casos/100 pacientes/año10. No obstante, la prevalencia real es difícil de establecer porque solo el 20% de estos pacientes presenta clínica típica y a los episodios que pueden pasar desapercibidos se le suma, en muchas ocasiones, la ausencia de autopsia para el diagnóstico definitivo.
En este contexto se ha diseñado un estudio cuyo objetivo es conocer el porcentaje de pacientes atendidos en domicilio con indicación de profilaxis de ETV según la guía PRETEMED y cuantificar los que reciben dicha profilaxis antitrombótica.
Materiales y métodosSe trata de un estudio descriptivo transversal realizado en el Centro de Salud Palacio de Segovia de Madrid. Este es un centro urbano que atiende a 20.953 personas y se ubica en el centro de la ciudad, en una zona histórica, con edificios antiguos. El 16% de los pacientes son mayores de 65 años, el 73% está entre 14 y 64 años, entre la población atendida no hay ningún grupo o clase socioeconómica predominante.
La población de estudio fueron pacientes adscritos al centro de salud que eran atendidos en domicilio por estar registrados en el protocolo de inmovilizados del centro desde enero de 2000 hasta junio de 2011. El protocolo de inmovilizados del programa informático AP-Madrid incluye a los pacientes atendidos en domicilio de forma crónica. Los requisitos para entrar en dicho protocolo pueden ser problemas de desplazamiento o enfermedad terminal. El personal sanitario del paciente decide la incorporación al programa desde el momento en que el paciente no puede acudir al centro para recibir la atención sanitaria.
Se establecieron como criterios de exclusión: pacientes en situación terminal y aquellos que habían tenido ingreso hospitalario o intervención quirúrgica en los últimos 3 meses. El trabajo de campo se realizó durante julio-agosto de 2011. Para la extracción de datos se revisaron todas las historias clínicas informatizadas (AP Madrid) de los pacientes que cumplían los criterios de inclusión y se realizó reunión con el personal sanitario responsable de cada paciente para completar los datos requeridos. Se ha seguido el protocolo establecido por el centro sanitario para acceder a los datos de las historias clínicas.
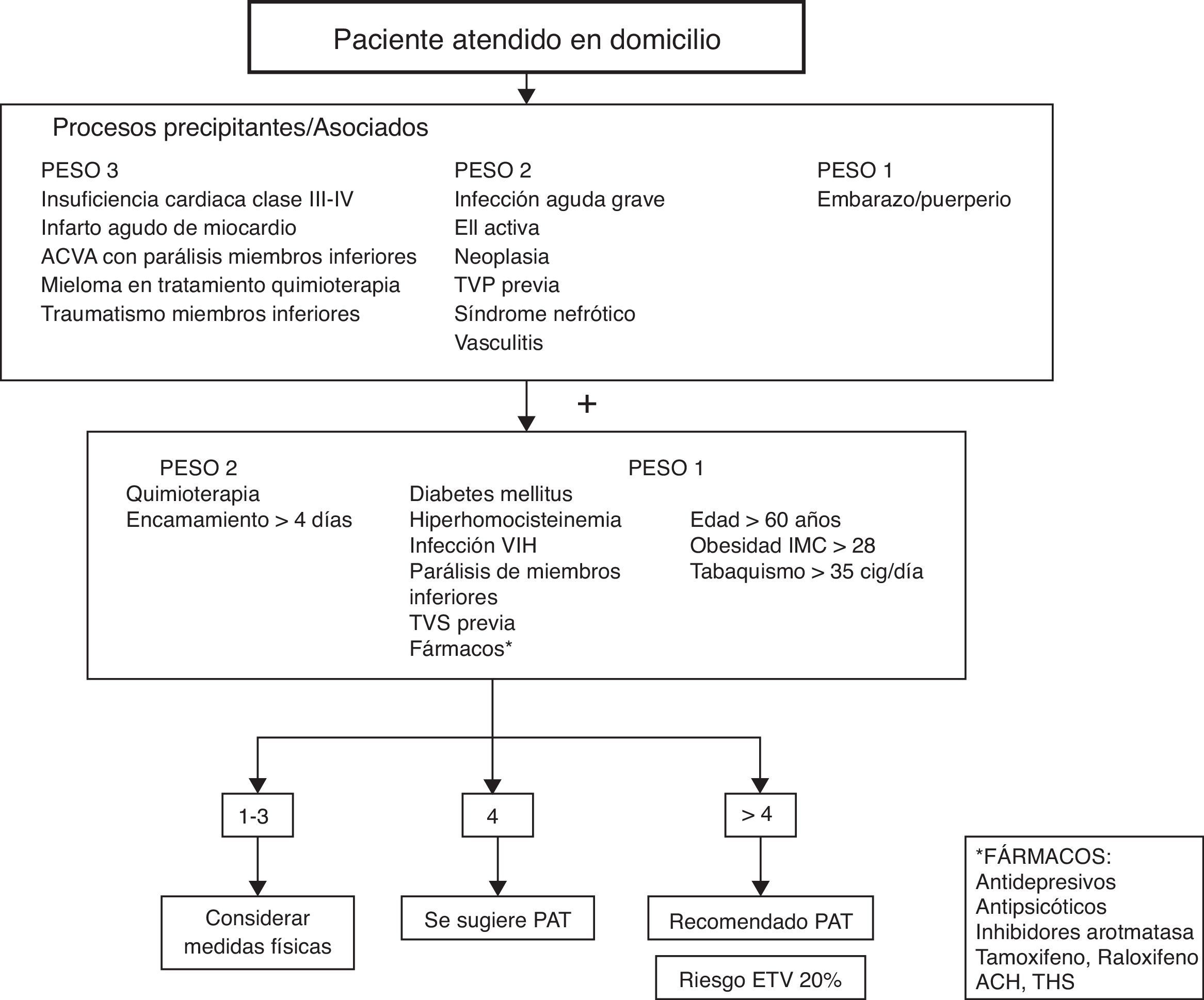
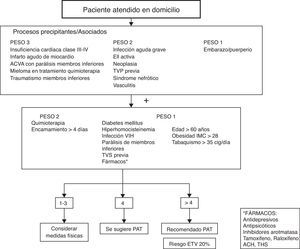
Se determinaron las siguientes variables: edad, sexo, movilización (encamado/vida cama-sillón/deambulante), motivo y tiempo de evolución de inmovilización, tratamiento con terapia antiagregante o anticoagulante y el motivo de la prescripción, riesgo ajustado de sufrir un episodio de ETV y administración de profilaxis antitrombótica. Para el cálculo del riesgo de sufrir un episodio de ETV y la necesidad de profilaxis antitrombótica se utilizó la tabla de la guía PRETEMED (fig. 1) que valora la presencia o ausencia de:
- •
Procesos precipitantes. Enfermedad inflamatoria intestinal activa, insuficiencia cardiaca congestiva grados iii/iv, neoplasia, infección aguda grave, EPOC descompensada grave, infarto agudo de miocardio, mieloma con quimioterapia, traumatismo de miembros inferiores (MMII) sin cirugía, accidente cerebrovascular con parálisis de MMII.
- •
Procesos asociados. Diabetes mellitus, hiperhomocisteinemia, infección por VIH, parálisis de MMII, trombosis venosa superior o profunda previa, síndrome nefrótico, trombofilia, vasculitis.
- •
Presencia de tratamiento. Antidepresivos, antipsicóticos, inhibidores de la aromatasa, tamoxifeno-raloxifeno, terapia hormonal sustitutiva, quimioterapia.
- •
Otros. Obesidad, tabaquismo, encamamiento mayor a 4 días.
Algoritmo de decisión según la guía PRETEMED7. EII: enfermedad inflamatoria intestinal; ETV: enfermedad tromboembólica; PAT: profilaxis antitrombótica; TVP: trombosis venosa profunda.
Para poder calcular el riesgo se utiliza una fórmula matemática de estimación y es necesario que se presente al menos un proceso precipitante o un proceso asociado con peso mayor de 2; se recomienda la profilaxis antitrombótica cuando se presenta riesgo ajustado mayor a 4, ya que se asocia a un 20% de riesgo de sufrir ETV. En los pacientes que presentaban riesgo mayor a 4 se revisó si recibían PAT. No en todos los que presentan 5 puntos está indicada la PAT ya que la fórmula no es aplicable si se presentan varios factores con menor peso asociado.
Las variables cualitativas se presentan con su distribución de frecuencias y porcentaje.
Las variables cuantitativas se resumirán con su media e intervalo de confianza al 95%. Siguen una distribución normal. Las comparaciones de medias se realizaron mediante el test de la t de Student. La asociación entre variables cualitativas se ha realizado con el test de ji al cuadrado o prueba exacta de Fisher, en el caso en que más de un 25% de los casos esperados fueran menores de 5. Se establece significación estadística cuando p < 0,05.
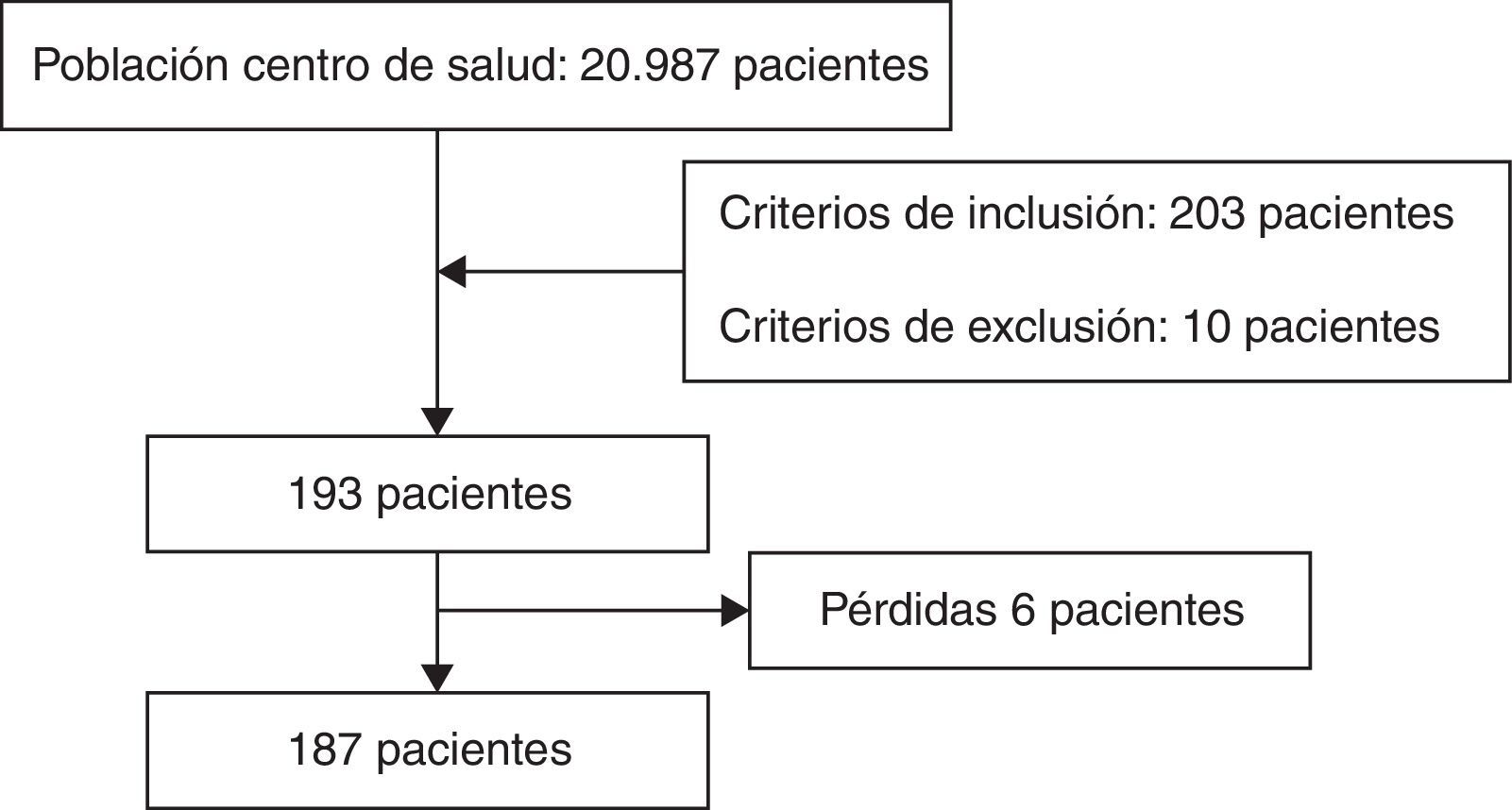
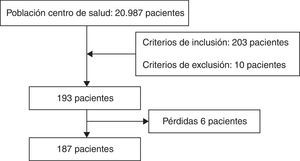
ResultadosSe han estudiado 187 pacientes, que representan el 0,9% de usuarios del centro de salud.
Se consideraron como pérdidas: un paciente por presentar episodio activo de ETV, 4 por fallecimiento y uno por ingreso en residencia de ancianos (fig. 2).
El 81,3% eran mujeres (152). La media de edad fue de 84,84 años (IC 95% 83,55 a 86,22). Por sexo, la edad media en los hombres fue de 76, 91 años (IC 95% 72,59 a 81,24) y en las mujeres de 86,72 años (IC 95% 85,56 a 87,87) (p<0,05).
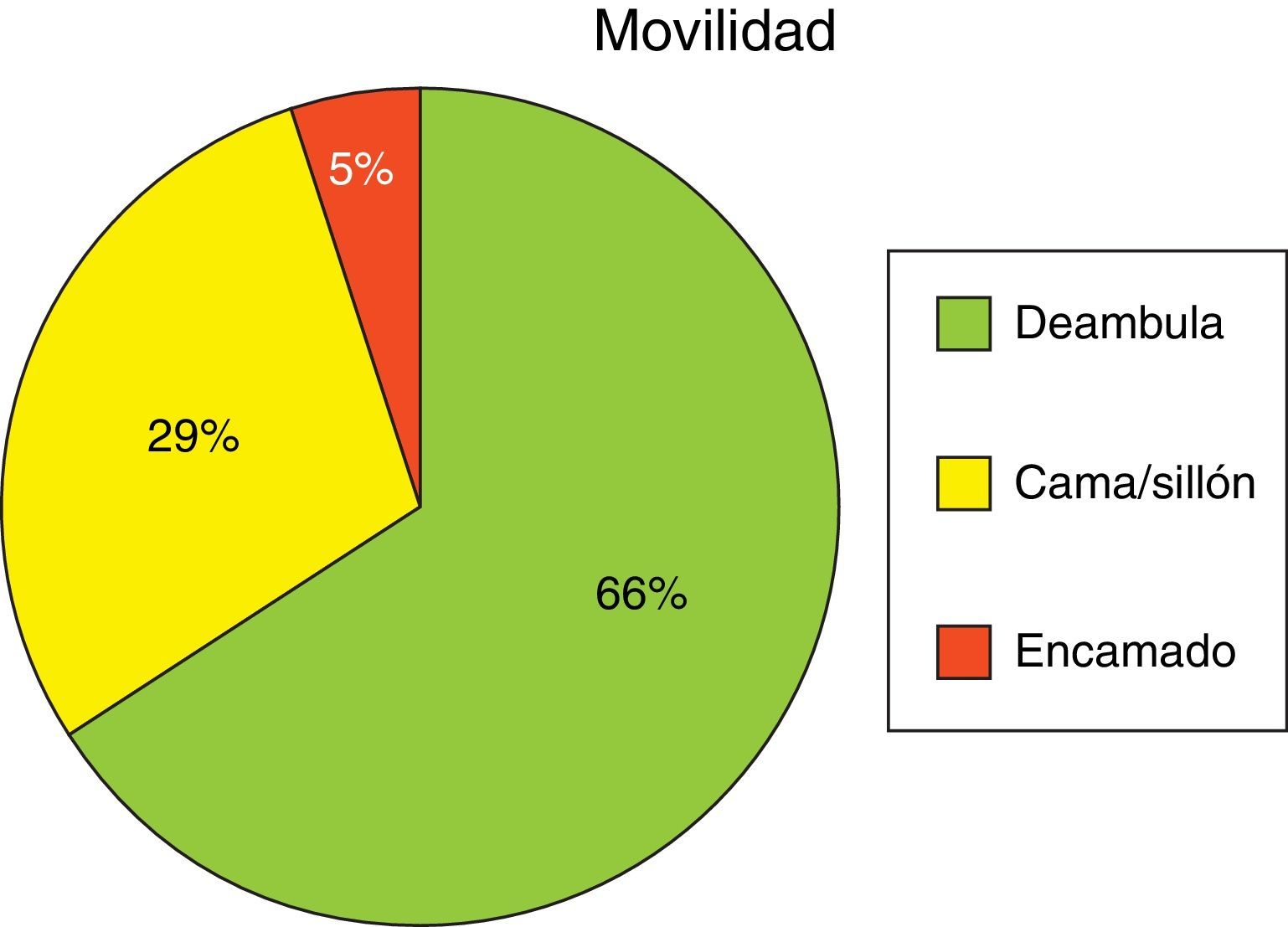
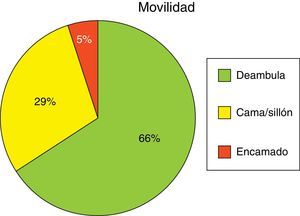
El motivo de inmovilización que figura en la historia clínica es, en el 100% de los pacientes, por problemas de desplazamiento para salir a la calle; de ellos el 65% sí deambulaba por el propio domicilio (fig. 3).
El tiempo de inmovilización medio fue de 35,5 meses (IC 95%: 29,43-41,54), no existiendo diferencias significativas por sexos.
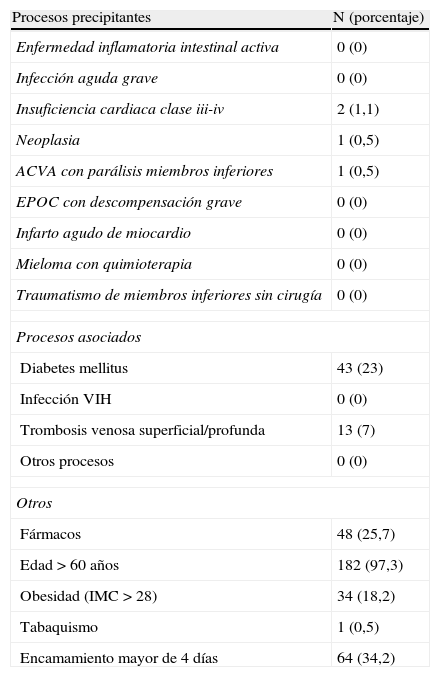
Las frecuencias de presentación de factores precipitantes y asociados en los pacientes se presentan en la tabla 1. El factor precipitante más frecuente fue la insuficiencia cardiaca con 2 pacientes (1,1%) y el factor asociado la diabetes mellitus que presentaban 43 pacientes (23%).
Procesos precipitantes, asociados y otros para el desarrollo de ETV (enfermedad tromboembólica) según guía PRETEMED7
| Procesos precipitantes | N (porcentaje) |
| Enfermedad inflamatoria intestinal activa | 0 (0) |
| Infección aguda grave | 0 (0) |
| Insuficiencia cardiaca clase iii-iv | 2 (1,1) |
| Neoplasia | 1 (0,5) |
| ACVA con parálisis miembros inferiores | 1 (0,5) |
| EPOC con descompensación grave | 0 (0) |
| Infarto agudo de miocardio | 0 (0) |
| Mieloma con quimioterapia | 0 (0) |
| Traumatismo de miembros inferiores sin cirugía | 0 (0) |
| Procesos asociados | |
| Diabetes mellitus | 43 (23) |
| Infección VIH | 0 (0) |
| Trombosis venosa superficial/profunda | 13 (7) |
| Otros procesos | 0 (0) |
| Otros | |
| Fármacos | 48 (25,7) |
| Edad > 60 años | 182 (97,3) |
| Obesidad (IMC>28) | 34 (18,2) |
| Tabaquismo | 1 (0,5) |
| Encamamiento mayor de 4 días | 64 (34,2) |
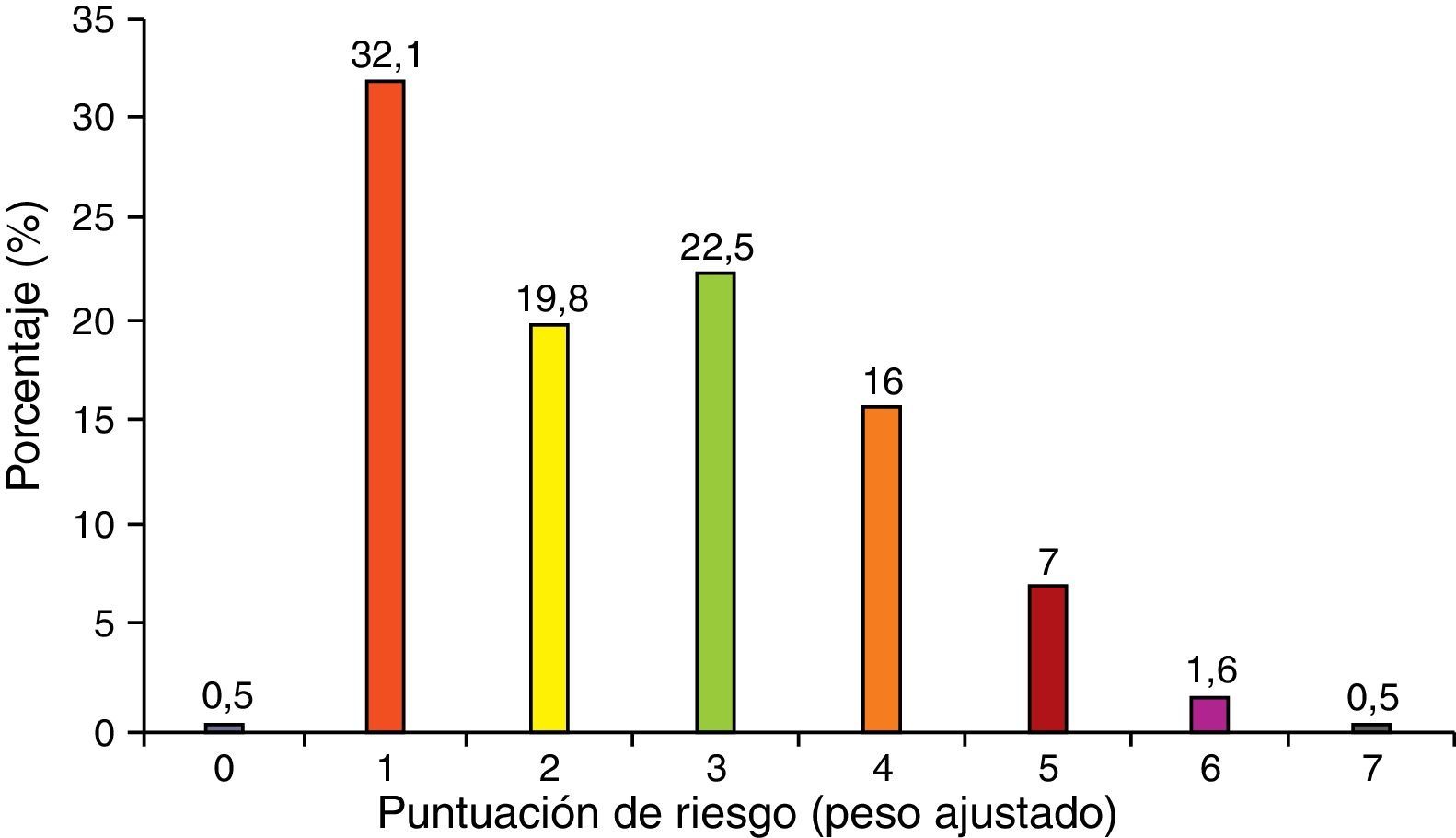
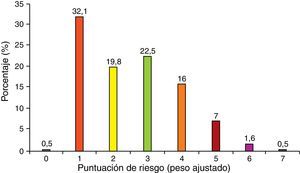
El riesgo total de sufrir ETV oscilaba entre los 0 (0,5%) y los 7 puntos (0,5%), siendo mayoritario el riesgo 1, como se muestra en la figura 4.
En 7 de los pacientes estudiados (3,7%) se presentaron factores precipitantes y/o asociados que hicieron que estuviera indicada la profilaxis antitrombótica, ya que pese a que varios tienen elevada puntuación, en ausencia de dichos factores precipitantes la fórmula no se puede aplicar.
De estos 7 pacientes ninguno recibía profilaxis con heparina, aunque 3 de ellos estaban en tratamiento con anticoagulación oral (42,9%) y 3 con antiagregación (42,9%).
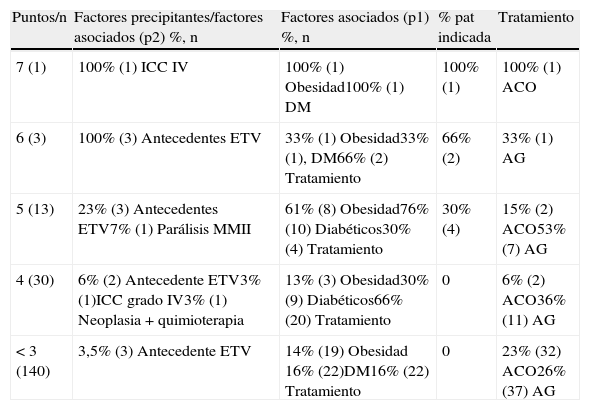
Si relacionamos la puntuación del riesgo con los factores precipitantes y asociados, como se muestra en la tabla 2, se puede destacar que los que presentan 5 y 6 puntos de riesgo el factor asociado predominante es el antecedente de ETV, por otro lado, el 76% de los pacientes con 4 puntos de riesgo tienen tratamiento farmacológico como factor asociado.
Relación de puntuación de riesgo con factores precipitantes o asociados
| Puntos/n | Factores precipitantes/factores asociados (p2) %, n | Factores asociados (p1) %, n | % pat indicada | Tratamiento |
| 7 (1) | 100% (1) ICC IV | 100% (1) Obesidad100% (1) DM | 100% (1) | 100% (1) ACO |
| 6 (3) | 100% (3) Antecedentes ETV | 33% (1) Obesidad33% (1), DM66% (2) Tratamiento | 66% (2) | 33% (1) AG |
| 5 (13) | 23% (3) Antecedentes ETV7% (1) Parálisis MMII | 61% (8) Obesidad76% (10) Diabéticos30% (4) Tratamiento | 30% (4) | 15% (2) ACO53% (7) AG |
| 4 (30) | 6% (2) Antecedente ETV3% (1)ICC grado IV3% (1) Neoplasia+quimioterapia | 13% (3) Obesidad30% (9) Diabéticos66% (20) Tratamiento | 0 | 6% (2) ACO36% (11) AG |
| < 3 (140) | 3,5% (3) Antecedente ETV | 14% (19) Obesidad 16% (22)DM16% (22) Tratamiento | 0 | 23% (32) ACO26% (37) AG |
p2: peso 2, factores asociados p1: peso 1.
AG: antiagregante; DM: diabetes mellitus. Tratamiento asociado: antipsicóticos, antidepresivos, inhibidores de aromatasa, THS, ACH, tamoxifeno, raloxifeno. Porcentaje PAT: profilaxis antitrombótica. Tratamiento ACO: anticoagulante.
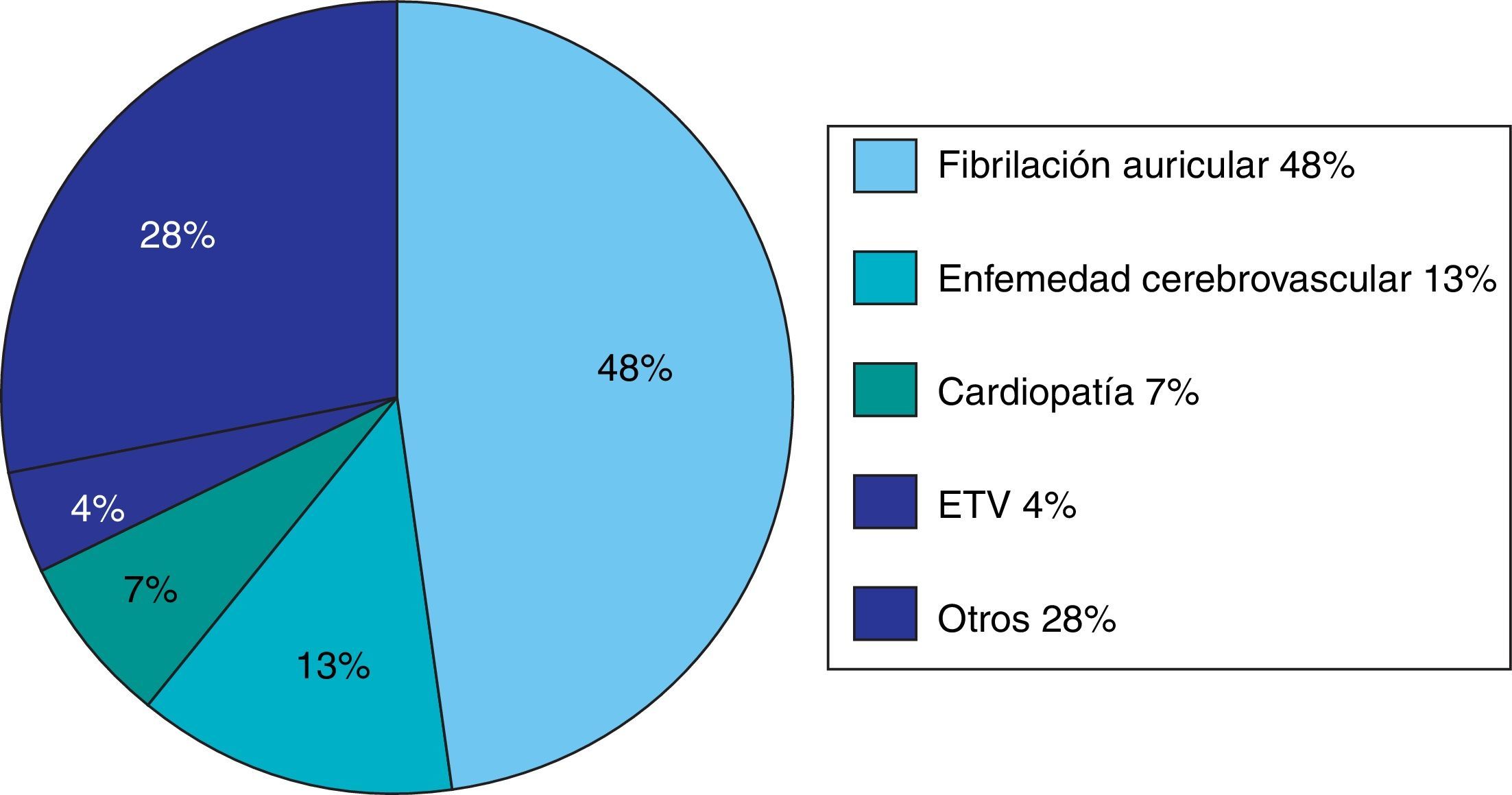
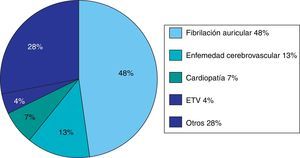
Entre los 187 pacientes inmovilizados, el 19,8% estaban anticoagulados y el 30% estaban antiagregados, siendo el principal motivo (48%) por fibrilación auricular. Las causas de anticoagulación y antiagregación se desglosan en la figura 5. No existe diferencia estadística significativa.
DiscusiónEn los pacientes de nuestro estudio se ha detectado escaso número de episodios de factores precipitantes que se asocien con riesgo de sufrir ETV, hecho que no se corresponde con la prevalencia de dichas enfermedades en la población general11–14. Esto puede ser debido a que este trabajo se llevó a cabo durante los meses de verano, con menos incidencia de infecciones o descompensaciones de enfermedad crónica, o porque la mayoría de los pacientes incluidos en protocolo lo que presentan son problemas de capacidad funcional y accesibilidad más que de morbilidad, ya que el motivo mayoritario por el que son atendidos en domicilio es por problemas de desplazamiento. En el estudio de Carrasco et al.1 se remarca que en el ámbito extrahospitalario el factor precipitante desencadenante es el encamamiento; según los resultados de nuestro estudio, solo el 5% de los pacientes atendidos en domicilio están encamados. De hecho, la mayoría de los pacientes estudiados deambulan por su domicilio, pero al vivir en edificios antiguos, muchos sin ascensor, su movilidad se ve muy limitada. La ausencia de ascensor ya se ha descrito en otros estudios como problema de accesibilidad15,16. Quizá si el estudio se hubiera realizado en otra zona, con edificios modernos, con ascensor, rampas de acceso, etc., el perfil de paciente atendido en domicilio sería diferente.
En este sentido, es preciso insistir en que el objetivo del estudio era conocer el porcentaje de pacientes atendidos en domicilio que precisaban PAT, sin estar orientado a pacientes encamados o muy dependientes, donde quizá se encuentren porcentajes más elevados de riesgo, según la bibliografía publicada.1
Se han descrito diferencias significativas por sexo en cuanto a la edad, lo que concuerda con la esperanza de vida en España, mayor en el sexo femenino17 y con estudios sobre pacientes atendidos en domicilio15,16. La mayoría de los pacientes incluidos en el protocolo son mujeres (81,3%), este dato es similar a los encontrados a la bibliografía publicada15,16,18. El tiempo medio de seguimiento en domicilio es de 3 años, y no se ha encontrado bibliografía publicada sobre el tiempo medio de atención en domicilio.
En cuanto a los procesos asociados estudiados se ha observado un porcentaje levemente mayor de pacientes diabéticos18 pero menor de obesos, fumadores y de consumo de fármacos si lo comparamos con otros datos publicados19.
Al analizar el nivel de riesgo con los factores precipitantes y asociados destaca que el factor asociado más frecuente, en los pacientes de mayor riesgo, es el antecedente de ETV. Este hallazgo, con la prevalencia en ascenso de la ETV2,20, anima a proseguir en el esfuerzo de la prevención para evitar las posteriores complicaciones. Entre los que presentan riesgo moderado, que no está indicada la PAT, hay que resaltar que el 66% presenta tratamiento farmacológico asociado. Aunque la prevalencia del tratamiento sea menor que la observada en otros estudios19, este es un dato llamativo, porque en la mayoría de pacientes que presentan este nivel de riesgo, si el médico de familia revisa y actualiza el tratamiento, retirando fármacos que quizá ya no sean necesarios, puede disminuir el riesgo basal de los pacientes atendidos en domicilio.
A la hora de valorar el riesgo de ETV, la mayoría presentaban un riesgo leve, solo el 4% presentaba riesgo atribuible para recomendar profilaxis en el momento de realización del estudio; de estos, la mayoría estaban en tratamiento anticoagulante o antiagregante por otros motivos. Estos resultados invitan a pensar que los pacientes atendidos en domicilio no precisan, en general, PAT, ya que aunque reciben asistencia médica domiciliaria no presentan factores de riesgo para que dicha PAT sea beneficiosa; en la figura 1 se plantea un algoritmo para la toma de decisiones siguiendo la recomendación de la guía PRETEMED7. No se ha encontrado bibliografía sobre el riesgo cuantificado de ETV y su evolución en el ámbito del paciente atendido en domicilio. No obstante, existe evidencia de que el tratamiento de ETV en domicilio3,21, una vez producido, presenta eficacia y seguridad similar al tratamiento hospitalario incluso es coste-efectivo.
En conclusión, los pacientes atendidos en domicilio de nuestro centro tienen bajo riesgo basal de sufrir un episodio ETV; de los que la precisan, la mayor parte está en tratamiento con anticoagulación o antiagregación. La importancia y el énfasis de la profilaxis debe realizarse ante los episodios médicos agudos (infección, insuficiencia de órgano) en los que personas con riesgo levemente elevado pueden incrementar la probabilidad de sufrir ETV, siempre valorando el riesgo-beneficio de forma individual.
Sin embargo, serían precisos estudios a mayor escala y a largo plazo para implantar recomendaciones más concretas en los pacientes atendidos en domicilio, para poder estudiar el riesgo basal y el posterior desarrollo de ETV.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.