La enfermedad de Paget extramamaria es un carcinoma epidérmico de diferenciación apocrina que se origina en la epidermis o secundario a la diseminación epidermotropa de neoplasias adyacentes o a distancia. Suele presentarse como una lesión eccematiforme, de límites bien definidos, en zonas ricas en glándulas apocrinas como axilas, zona genital y anal. Su pronóstico depende de 2 factores: la profundidad de la invasión del tumor primario y de la presencia o no de tumor asociado. Su sintomatología inespecífica y la lenta evolución de las lesiones a menudo provoca un retraso en el diagnóstico que conlleva un empeoramiento del pronóstico. El diagnóstico de enfermedad de Paget es histológico precisando en ocasiones un estudio inmunohistoquímico. La inmunohistoquímica permite orientar hacia la naturaleza primaria o secundaria de la enfermedad, pero precisará de un estudio de extensión.
Extramammary Paget disease is an epidermal carcinoma with apocrine differentiation originating in the epidermis o secondary to epidermotropic dissemination from a near or distant neoplasm. It usually shows as an eczematiform lesion with well defined margins in areas rich in apocrine glands, such as the axilla, genital and anal areas. Prognosis is defined by two factors: depth of invasion of primary tumour and whether there is an associated tumour. Its non specific clinical signs and slow evolution of the lesions, often delay the diagnosis, which leads to a poor prognosis. The diagnosis of Paget's disease is histological, sometimes requiring an immunohistochemical study. This can orient towards the primary or secondary nature of the disease, but will still need an extension study.
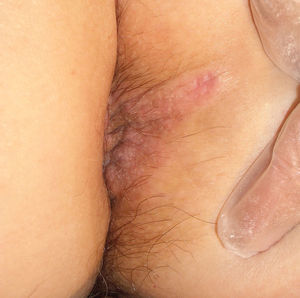
Presentamos el caso de una mujer de 58 años, con antecedentes personales de taquicardia supraventricular e hipercolesterolemia por lo que recibía tratamiento con bisoprolol fumarato y simvastatina, que acude a nuestra consulta por presentar una lesión perianal pruriginosa de 2 años de evolución. Había sido tratada durante 6 meses con diferentes tratamientos tópicos, incluidos antimicóticos por sospecha de infección candidiásica y corticoides tópicos ante sospecha de eccema perianal crónico. No presentaba otras lesiones cutáneas, diarrea, ni síndrome tóxico. A la exploración física se apreciaba una placa de 2 × 4cm que se iniciaba en margen anal y se extendía centrífugamente por zona perianal. La lesión era eritematosa, brillante y de límites bien definidos (fig. 1). No existían lesiones satélites. No presentaba ulceración ni estructuras nodulares. No tenía adenopatías palpables.
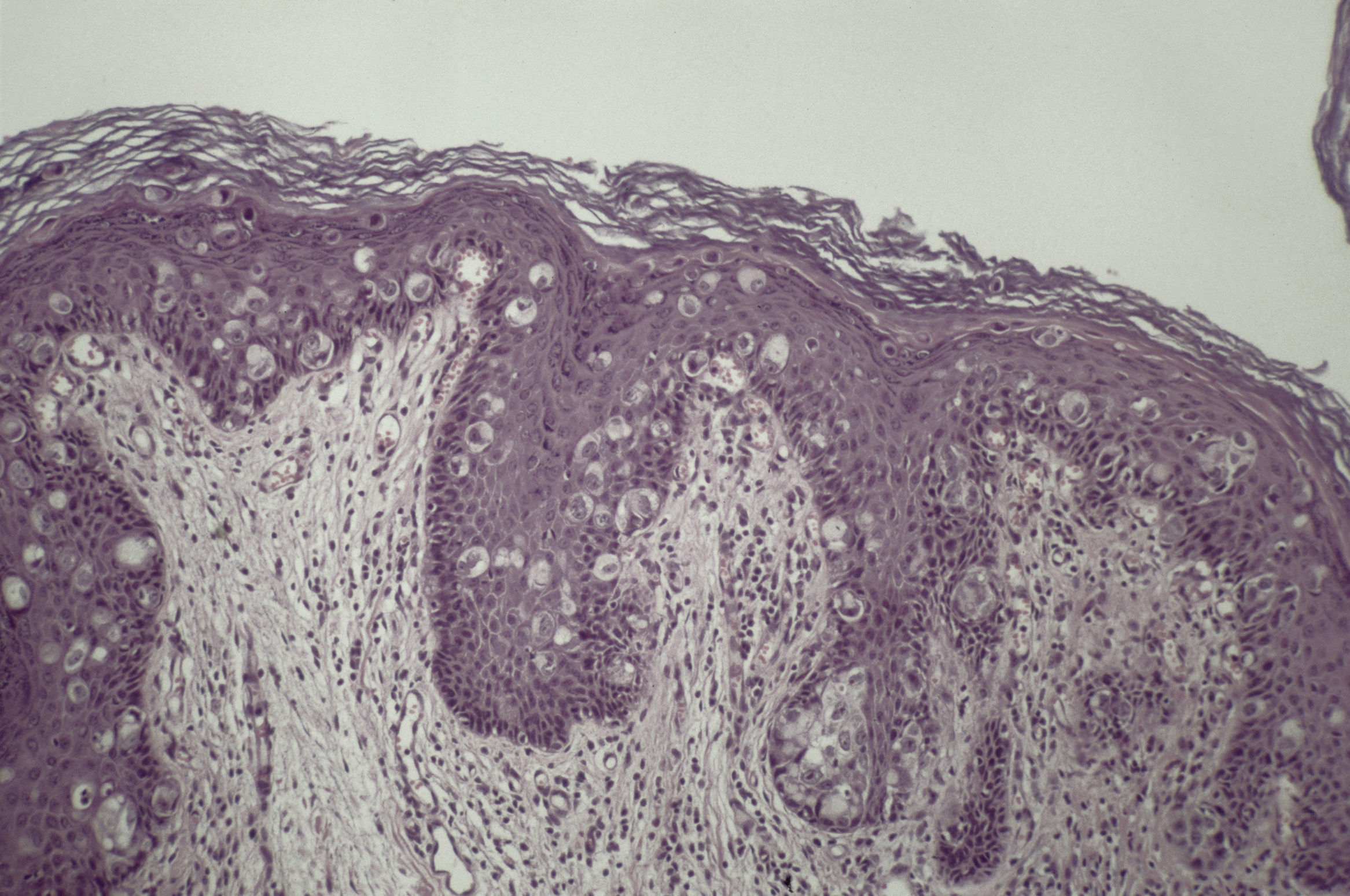
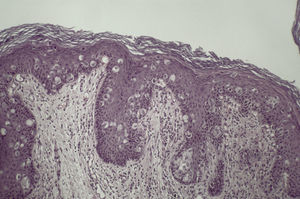
Debido a la localización de la lesión y la poca respuesta a los tratamientos previos sospechamos un eccema crónico (lesión pruriginosa, inflamatoria) una papulosis bowenoide (lesión sobreelevada perianal persistente) o una enfermedad de Paget extramamaria (placa eccematiforme de crecimiento progresivo en zona genital). No impresionaba de infección fúngica debido al carácter poco inflamatorio del cuadro y la poca respuesta al tratamiento antimicótico. Ante esta sospecha realizamos biopsia-punch de 4mm. El estudio histológico mostró células de citoplasma claro y nucléolos prominentes infiltrando la epidermis (fig. 2), con un patrón inmunohistoquímico: citoqueratina (CK) 7+, CEA+ y CK 20–. Con estos hallazgos se estableció el diagnóstico de enfermedad de Paget extramamaria.
Solicitamos colonoscopia, TC toraco-abdomino-pélvica y citología urinaria para descartar neoplasia primaria digestiva, urotelial o ginecológica como causa de enfermedad cutánea secundaria. Todas las exploraciones resultaron negativas o normales. La paciente fue intervenida por el servicio de cirugía realizándose biopsias intraoperatorias que fueron negativas. La paciente esta libre de enfermedad a los 6 meses de seguimiento.
DiscusiónLa enfermedad de Paget fue definida por primera vez por Sir James Paget en 1874, describiendo lesiones en mamas de 15 mujeres que posteriormente desarrollaron cáncer de mama, pero fue Crocker, en 1889, el primero en describir esta enfermedad fuera de la mama.
Existen 2 formas de enfermedad de Paget extramamaria (EPEM), la primaria y la secundaria. Las formas primarias son adenocarcinomas de diferenciación apocrina. Aunque hay diferentes teorías, la más aceptada es que se provienen de un precursor pluripotencial de la epidermis o sus anejos1. Posteriormente, puede invadir dermis y, a través de los vasos linfáticos y sanguíneos, producir metástasis. Las formas secundarias son consecuencia de un tumor en las cercanías de la lesión o a distancia, con diseminación a piel por células tumorales epidermotropas.
La EPEM es una enfermedad de frecuencia más baja que la enfermedad de Paget mamaria suponiendo la primera tan solo un 6,5% de todos los diagnósticos de enfermedad de Paget. Es más frecuente en pacientes de más de 50 años, donde aparecen el 90% de los casos (edad media de aparición 68 años) y es más frecuente en mujeres1. Esto se debe a que la localización más frecuente de la EPEM es la vulva (65% de EPEM2). Cuando aparece en vulva se asocia con carcinoma anexial subyacente hasta en un 17% de los casos y a la existencia de neoplasia distal en un 11-20%. Ante una EPEM vulvar hay que descartar neoplasia en cérvix, vagina, recto, hígado, vejiga y mama como posibles tumores primarios.
La segunda localización en frecuencia de la EPEM es la zona perianal (20%). En estos casos se debe descartar neoplasia a distancia de recto, gástrica, mamaria o ureteral (aparecen en un 15-45% de los casos). Hasta en un 10% se asocia a neoplasia anexial subyacente.
La tercera localización en frecuencia es el aparato genital masculino (14%). Se asocia en un 11% de los casos a neoplasia prostática, vesical, testicular, ureteral o renal.
En líneas generales, al diagnosticar una enfermedad de Paget extramamaria nos enfrentamos a una posibilidad de que sea secundaria (y por lo tanto de tener un tumor asociado) de un 203-69%4 según las series.
La clínica de la EPEM es insidiosa. Predominan placas eritematosas o parduscas, ocasionalmente edematosas que pueden provocar prurito, dolor, escozor o ser asintomáticas. Cuando la enfermedad progresa puede dar lesiones ulceradas, vegetantes o nodulares.
Otras formas menos frecuentes de EPEM son la EPEM ectópica, múltiple, de mucosas, la variante pigmentada y el «eritema en calzón».
La forma ectópica se denomina así por la aparición de la enfermedad en áreas habitualmente libres de glándulas apocrinas. La variante pigmentada tiene una clínica y una histología indistinguible de un melanoma y precisa estudio inmunohistoquímico para diferenciarlos5. El «eritema en calzón» es una forma de EPEM que se extiende en las áreas cubiertas por la ropa interior. Se cree que debido a que la enfermedad se disemina vía linfática y presenta mayor afectación ganglionar y mayor número de metástasis2,6.
El diagnóstico diferencial al que se enfrenta el médico de atención primaria es muy amplio y se establece con patología tan variada como el eccema crónico (que suele tener una respuesta rápida al tratamiento corticoide tópico aunque suela recidivar a la retirada), el liquen escleroatrófico (que se presenta en forma de lesiones más blanquecinas, cicatriciales, con induración y erosiones), pénfigo benigno familiar de Hailey-Hailey (en este caso la historia familiar y la posibilidad de afectar a varios pliegues a la vez nos dará la clave del diagnóstico), candidiasis (que suele presentar buena respuesta a antimicóticos, lesiones habitualmente más inflamatorias, ocasionalmente con satelitosis o pustulación perilesionales), psoriasis invertida (antecedentes de psoriasis, afectación de varios pliegues), carcinoma basocelular (este tumor lo podemos diagnosticar por su típico brillo perlado, telangiectasias y ocasionalmente por su pigmento negro-azulado), enfermedad de Bowen (que suele presentar un eritema más intenso que el EPEM pero clínicamente pueden ser indistinguibles), Carcinoma espinocelular (crecimiento mucho más rápido, a veces en pocas semanas, en comparación con el crecimiento lento de EPEM), condilomas acuminados (las lesiones papilomatosas aparecen en pequeños grupos, no en una placa única y antecedentes de relaciones sexuales de riesgo), papulosis bowenoide (en este caso también tenemos que valorar el antecedente de relación sexual de riesgo o de condilomas. La papulosis bowenoide suele presentar un pigmento más oscuro, casi negro) e hidrosadenitis (lesiones más inflamatorias, dolorosas, con periodos de empeoramiento y remisión). Frente a un diagnóstico diferencial tan amplio y que a veces se precisa realizar con enfermedad muy poco frecuente, nos podemos encontrar con un reto de difícil resolución. Ante un paciente de estas características es necesario descartar y tratar la enfermedad más frecuente como una posible infección candidiásica o un eccema crónico (nistatina o clotrimazol, corticoide tópico). Si la respuesta terapéutica no es buena y si no existen antecedentes que hagan sospechar presencia de condilomas, psoriasis o Hailey-Hailey está indicada la realización de una biopsia cutánea que nos permitirá descartar EPEM u otras neoplasias como la enfermedad de Bowen o el carcinoma espinocelular.
Cuando estamos ante una EPEM, el estudio histológico nos dará el diagnóstico. La biopsia muestra infiltración de la epidermis por células de citoplasma claro, en forma aislada o formando nidos y con atipia variable. La inmunohistoquímica puede orientar el diagnóstico hacia formas primarias o secundarias de la enfermedad7. El antígeno carcinoembrionario (CEA) es muy útil en este aspecto. Las EPEM secundarias presentan tinción positiva para este marcador en casi un 100% de los casos. Esto supone que un CEA negativo casi nos descarta una forma secundaria de EPEM y, por lo tanto, tumor asociado, aunque esto no excluye tener que hacer el cribado completo de neoplasia primaria.
Las neoplasias descritas asociadas a la EPEM son múltiples: digestivas (canal anal, rectal y colon), ginecológicas (endometrial, cuello de útero, carcinoma de glándula de Bartolino), renal y ureteral. Por todo esto, ante un diagnóstico de EPEM se recomienda citología cervicovaginal, cistoscopia, rectocolonoscopia, ecografía o TAC abdominal, fibrogastroscopia, urografía i.v., mamografía y analítica con CEA, Ca 19,9 y Ca 15,3. Hallazgos en estas pruebas serán indicación de derivación a atención especializada hospitalaria correspondientes (ginecología, urología o cirugía dependiendo de la localización del tumor) para tratamiento del posible tumor asociado a EPEM secundaria.
La extirpación quirúrgica es el tratamiento de elección1, siendo en ocasiones muy mutilante. A pesar de estas extirpaciones amplias el índice de recurrencia puede llegar al 25%1. Este porcentaje se reduce hasta el 10% si se realiza mediante la técnica de Mohs. El encargado de realizar dicha operación será el servicio de cirugía hospitalario (cirugía general y/o cirugía plástica), pero en ocasiones nos encontramos con el problema de no contar con medios para poder realizar biopsias en atención primaria y sin confirmar el diagnóstico está indicada la derivación a dermatología para biopsia de la lesión que nos confirme el diagnóstico antes de iniciar estudio de extensión.
La radioterapia es un tratamiento mejor tolerado pero presenta índices de recurrencia del 50%. Para algunos autores esta poca respuesta se debe al uso, en series antiguas, de dosis infraterapéuticas8 (dosis menores de 50 Grays). Está indicada en pacientes que rechacen la cirugía, en recurrencias tras ésta o como adyuvante cuando haya márgenes afectados por el tumor en la extirpación quirúrgica3,9.
Otra opción terapéutica es el láser de CO2, pero el índice de recurrencias llega al 30-60%1 y es muy doloroso para el paciente. El imiquimod tópico y la terapia fotodinámica no se recomiendan como tratamiento estándar aunque algunos autores lo han utilizado con éxito10. La quimioterapia sistémica consigue escasas respuestas completas4.
El pronóstico de la enfermedad es bueno cuando se diagnostica en fases precoces lográndose supervivencias mayores al 90% a los 5 años en EPEM primaria limitada a epidermis. Pero el pronóstico empeora cuando las células sobrepasan la epidermis1 o cuando hay otro tumor asociado al Paget cutáneo. En cualquiera de las formas se precisa un seguimiento a largo plazo del paciente debido al elevado índice de recurrencia.
Podemos concluir que la enfermedad de Paget extramamaria es una enfermedad de clínica inespecífica y de baja incidencia que nos llevará, en muchas ocasiones, a diagnósticos tardíos y a tratamientos ineficaces a no ser que exista una alta sospecha clínica. Esto evitará técnicas quirúrgicas agresivas, mejorará la morbimortalidad de los pacientes y ayudará a localizar precozmente neoplasias asociadas. Del médico de atención primaria dependerá poder llegar a un diagnóstico precoz que permita instaurar tratamiento en fases tempranas de la enfermedad. Ante la sospecha de esta enfermedad siempre habrá que actuar de forma rápida confirmándola con una biopsia y después realizando un amplio estudio de extensión previo a la extirpación por cirugía.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.