La hipertensión arterial (HTA) es un síndrome en el que además de la elevación de las cifras de presión arterial (PA), se produce enfermedad micro y macrovascular y alteraciones renales. En la fisiopatología del proceso hipertensivo están interrelacionados varios mecanismos como la volemia, el sistema renina-angiotensina y el sistema nervioso simpático, por lo que es difícil lograr un adecuado grado de control de la presión con un solo fármaco, la gran mayoría de los pacientes precisarán la combinación de 2 o 3 fármacos que actúen de forma sinérgica lo que eleva la tasa de respuesta al tratamiento y mejora el grado de control de la PA. Además, los últimos estudios de morbimortalidad nos han hecho ver que debemos lograr este control de la PA lo antes posible, lo que se facilita con el inicio del tratamiento con doble terapia, especialmente en pacientes con riesgo cardiovascular alto y en aquellos en los que es necesario conseguir mayores reducciones de PA para lograr el objetivo.
Hypertension is a syndrome in which, in addition to the elevation of blood pressure, there is micro-, macrovascular and kidney disease. Several mechanisms are interrelated in the physiopathology of hypertension, such as, the volume, renin-angiotensin system, and the sympathetic nervous system. These factors make it difficult to achieve blood pressure control with only a single drug. The vast majority of patients will require the combination of 2 or 3 drugs acting synergistically to increase the rate of response rate to treatment, and improve blood pressure control. Recent studies show that this blood pressure control must be achieved as soon as possible, with dual therapy being the first choice, particularly in high cardiovascular risk patients, and in patients who need greater reductions in blood pressure to achieve the goal.
El objetivo último del tratamiento de la hipertensión arterial (HTA) es reducir la morbimortalidad cardiovascular. La reducción de la presión arterial (PA) per se es la principal variable relacionada con la disminución de la incidencia de enfermedades cardiovasculares. Sin embargo, en todo el mundo, la tasa de buen control de la HTA no va más allá del 25% del total de pacientes hipertensos1,2 y nuestra respuesta a estas bajas tasas de control se han centrado en intentos de encontrar tratamientos antihipertensivos más potentes y eficaces, vía por la que hemos hecho escasos progresos para lograr el objetivo. Por tanto, cambiar de estrategia y encontrar métodos alternativos podría acercarnos a mejorar las tasas de control.
El objetivo de este artículo es revisar las razones de la falta de control de los hipertensos y poner de manifiesto las diferentes opciones que nos permitan cumplir los objetivos de control necesarios para la reducción de la morbimortalidad cardiovascular.
Hipertensión arterial: distintos mecanismos fisiopatológicosLa HTA no puede ser definida exclusivamente como un aumento de PA, sino como un síndrome en el que se ven envueltos la enfermedad micro y macrovascular y alteraciones renales.
En ella están envueltos mecanismos que sugieren activación el sistema nervioso central (SNC)3 y reducción del parasimpático, que incluye alta frecuencia cardíaca y aumento de la PA en respuesta a estímulos (estrés mental, ejercicio) y elevación de catecolaminas plasmáticas4. Otros sistemas vasoactivos implicados en la hipertensión serían la activación inapropiada del sistema renina-angiotensina que maneja el volumen y el sodio del paciente5, la disfunción endotelial asociada a la reducción de la liberación de óxido nítrico produciendo inadecuada vasodilatación de los vasos de resistencia6, el aumento de vasoconstrictores renales como angiotensina II7, alteración de los receptores de endotelina A8, etc.
Por tanto, nos encontramos con que el paciente hipertenso puede tener alteración de la vasoconstricción, del volumen y de la actividad simpática y, lo que es más probable, una mezcla de estas alteraciones. En la práctica clínica nuestro único dato es el aumento de la PA, pero no podemos conocer si es la consecuencia de la alteración de uno solo de estos mecanismos y cuál de ellos es el que está alterado o si es debido a la disfunción de más de uno o de todos y en qué proporción está participando cada uno de ellos en la elevación de la PA.
Basándonos en los conocimientos de fisiopatología de que disponemos podemos afirmar que hay varios sistemas implicados en la regulación de la HTA, lo que supone que es bastante difícil que pueda ser controlada con un fármaco que actúa en uno solo de los mecanismos subsidiarios de estar alterados. Esto se demuestra en la práctica clínica por el hecho de que con monoterapia se controlan menos del 40% de los pacientes. En efecto, los estudios que valoran la tasa de respuesta a la monoterapia han confirmado que entre el 30 y el 35% de los pacientes responderán a cualquier tipo de fármaco en monoterapia y el resto necesitaran doble o triple terapia9,10, y en estudios que valoran la tasa de respuesta al tratamiento combinado con fármacos de acción complementaria, estas tasas se elevan al 75-90%.
Otro de los factores que influyen en la respuesta al tratamiento es el momento evolutivo en el que se encuentre el paciente. En otras palabras, los valores de la PA y el grado de afectación de órganos diana influyen de forma importante en la respuesta del paciente al tratamiento.
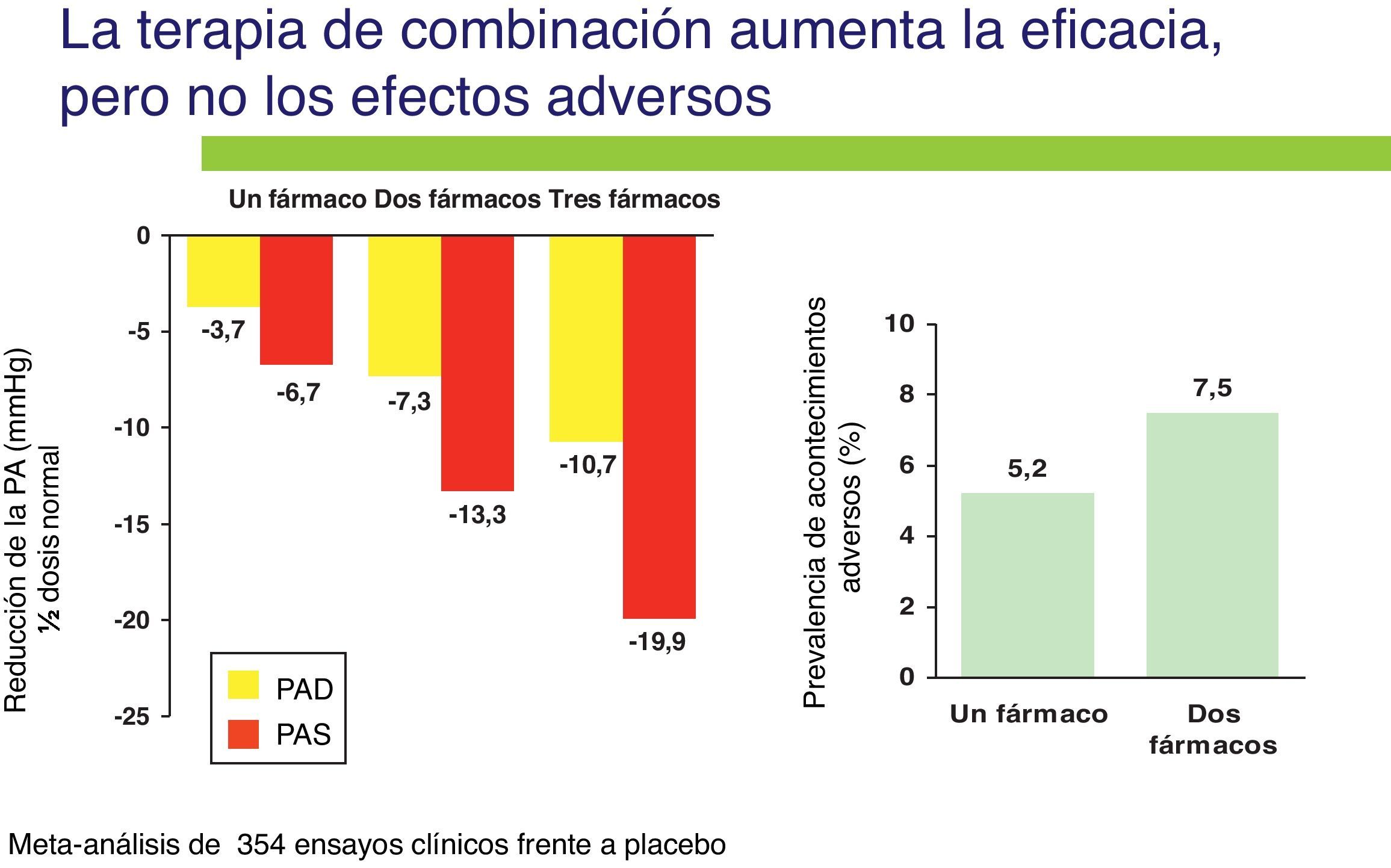
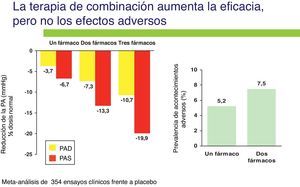
En el estudio ALLHAT, aproximadamente el 75% de los pacientes hipertensos necesitaron más de un fármaco antihipertensivo para alcanzar el objetivo de PA recomendado. En un metanálisis realizado de 354 ensayos, incluyendo gran número de pacientes11, se ha estimado que la capacidad de reducir la PA de una combinación de 2 fármacos a baja dosis es aditiva y que la incidencia de efectos secundarios es menor (fig. 1). Consecuentemente se deja ver en estos estudios que iniciar la terapia antihipertensiva con más de un agente antihipertensivo puede ser más eficaz y eficiente que la monoterapia secuencial. Además, en otro estudio realizado en 11.000 pacientes se demuestra que tratar al paciente con doble terapia a bajas dosis es 5 veces más efectivo controlando la PA que duplicar la dosis de la monoterapia12.
Tiempo hasta conseguir el controlEl esquema de tratamiento escalonado de la HTA consiste en iniciar el tratamiento antihipertensivo con dosis bajas de un fármaco y titularla hasta la dosis más alta del mismo y solo entonces añadir el segundo antihipertensivo. Si tenemos en cuenta que solo el 30-35% de los pacientes se controlarían con monoterapia y, de ellos, el 70% necesitarían la dosis más alta posible del fármaco elegido, significa que el 80% del total de los pacientes va a necesitar titulación o, lo que es lo mismo, el 80% de los hipertensos que inician tratamiento van a necesitar que en la segunda visita su tratamiento sea modificado por insuficiente dosificación.
Hasta hace no demasiado tiempo se consideraba que el control de la PA debía conseguirse en meses, pero actualmente se considera, por una parte, que cuanto más largo sea el proceso para conseguir el control de la HTA menos probable es que se consiga y, por otra, ha quedado claro que en sujetos de alto riesgo cardiovascular, el control más rápido de la HTA se relaciona con una reducción importante de la morbimortalidad cardiovascular13. En concreto, en el estudio Value14, en el que se consiguió una diferencia de PA sistólica/diastólica entre el grupo de amlodipino y valsartán tras 3 meses de tratamiento de 3,8/2,2mm Hg, se encontró un 75% de exceso de morbilidad cardiovascular y al menos un incremento de 3 veces en todas las causas de mortalidad en el grupo de valsarán que consiguió el control más tarde que el grupo de amlodipino; pero 5 años después, aún se apreciaban diferencias de 1,8/1,5mm Hg mayores en este grupo a pesar de la escalada de tratamiento durante el seguimiento. En otras palabras, el control nunca se igualó en los 2 grupos. También encontramos resultados similares en el estudio Ascot15.
Por tanto, es imprescindible, al menos en el hipertenso de alto riesgo, conseguir el control de la PA lo antes posible y mejor durante el primer o segundo mes, y para ello iniciar el tratamiento con doble terapia será una decisión acertada.
Esta actitud estaría refrendada tanto por la Guía de la Sociedad Europea de Hipertensión16 como por la American Society of Hypertension17, en la que textualmente se recomiendan fundamentalmente 3 actitudes: 1) combinar fármacos hasta que se consiga el control del paciente; 2) utilizar de inicio una terapia combinada en pacientes que requieren reducciones de PA de > 20mm Hg para sistólica o > 10mm Hg para diastólica, y 3) utilizar doble terapia de inicio en pacientes con hipertensión grado I (a discreción del médico) cuando el segundo agente mejore el perfil de efectos adversos del primero. Ambas entidades han recomendado que la combinación de fármacos debe hacerse en función de que interfieran mecanismos presores distintos o bloqueen las respuestas contrarreguladoras.
Aceptación del tratamiento farmacológico por el pacienteConseguir un control más rápido de la HTA reduce mucho la posibilidad de que tanto el médico como el paciente acepten un control inadecuado como normalidad. Si el paciente no está controlado con la primera prescripción farmacológica, intentará retrasar la subida de dosis o la adición del segundo fármaco prometiendo compensarlo con medidas dietéticas o ejercicio y el médico estará de acuerdo con él, lo que retrasará el control meses o años, y lo contrario, las tasas de aceptación del tratamiento por parte de los pacientes aumentan cuando se consigue el control de la HTA en semanas y con el primer tratamiento prescrito. Cuando se consigue una reducción notable de la PA o incluso el control poco después de iniciar el tratamiento antihipertensivo, el paciente se convence de su eficacia y de la importancia del cumplimiento farmacológico, si por el contrario toma un fármaco con menor efecto bajando la presión, tiene muchas posibilidades de dejar la medicación aludiendo a la falta de eficacia del mismo. Esta actitud está constatada en un estudio en el que se encuentra relación entre el número de cambios de tratamiento antihipertensivo en los 6 primeros meses de terapia, el tiempo que se tarda en el control de la HTA y las tasas de aceptación en los segundos 6 meses del tratamiento. Esto indica que cuanto más rápido sea el control de la HTA, menos tiene que cambiar el médico el tratamiento y mayor aceptación por parte del paciente del mismo; en este estudio se comprueba que si la medicación se cambiaba una vez en los primeros 6 meses, la aceptación descendía un 7% en los segundos 6 meses y si se cambiaba dos veces en los 6 primeros meses, la cifra de no aceptación por parte del paciente ascendía al 25%18.
En cuanto a la posibilidad de interrupción del tratamiento o falta de persistencia, existen evidencias que aluden a que la utilización de la doble terapia de inicio, ya sea en combinación fija, ya utilizando los compuestos por separado, reduce la frecuencia de abandono, cuando se compara con pacientes que inician el tratamiento con monoterapia, como lo demuestra el estudio de Carrao et al.19.
Por tanto, una actitud acertada sería seleccionar bien a los pacientes que van a necesitar doble terapia e iniciar el tratamiento con ella para evitar la inseguridad que el paciente pueda sentir al no alcanzar el control de la HTA con la primera prescripción y que esto afecte al cumplimiento farmacológico.
Actitud de médicos y pacientes ante la titulación de fármacosHay diversos estudios que han demostrado que los médicos son reacios a aumentar la medicación una vez iniciado el tratamiento aludiendo a diversas razones. En la encuesta del Cardiomonitor20, realizada con 11.613 pacientes hipertensos en tratamiento antihipertensivo, solo el 37% de los pacientes tenía un control adecuado de la HTA y por tanto no estaban controlados el 63%. En el 82% de estos pacientes no controlados no se había realizado ninguna acción (el médico aceptó el control inadecuado de la PA) y, en el 18%, se aumentó la dosis, se sustituyó el fármaco o se añadió un segundo fármaco. Las razones aludidas son diversas y entre ellas se encuentra el miedo a los efectos secundarios clínicos o metabólicos de los antihipertensivos en dosis altas, lo que podría ser obviado utilizando de inicio una combinación de fármacos en dosis más bajas.
Otra situación que se baraja es la figura del paciente como «decisor razonado», es decir, la participación del paciente en las decisiones de tratamiento y su seguimiento. Una gran parte de pacientes decide posponer la dosificación del tratamiento al mejor cumplimiento de las medidas higiénico-dietéticas y el médico estará de acuerdo con él, sin contar que los resultados de una pérdida de peso significativa no se obtendrán hasta pasados unos cuantos meses en caso de que se cumplan y se mantengan en el tiempo. Por último, razones de coste de la medicación también son aludidas por los médicos para no añadir un segundo fármaco, prefiriendo el mal control del paciente.
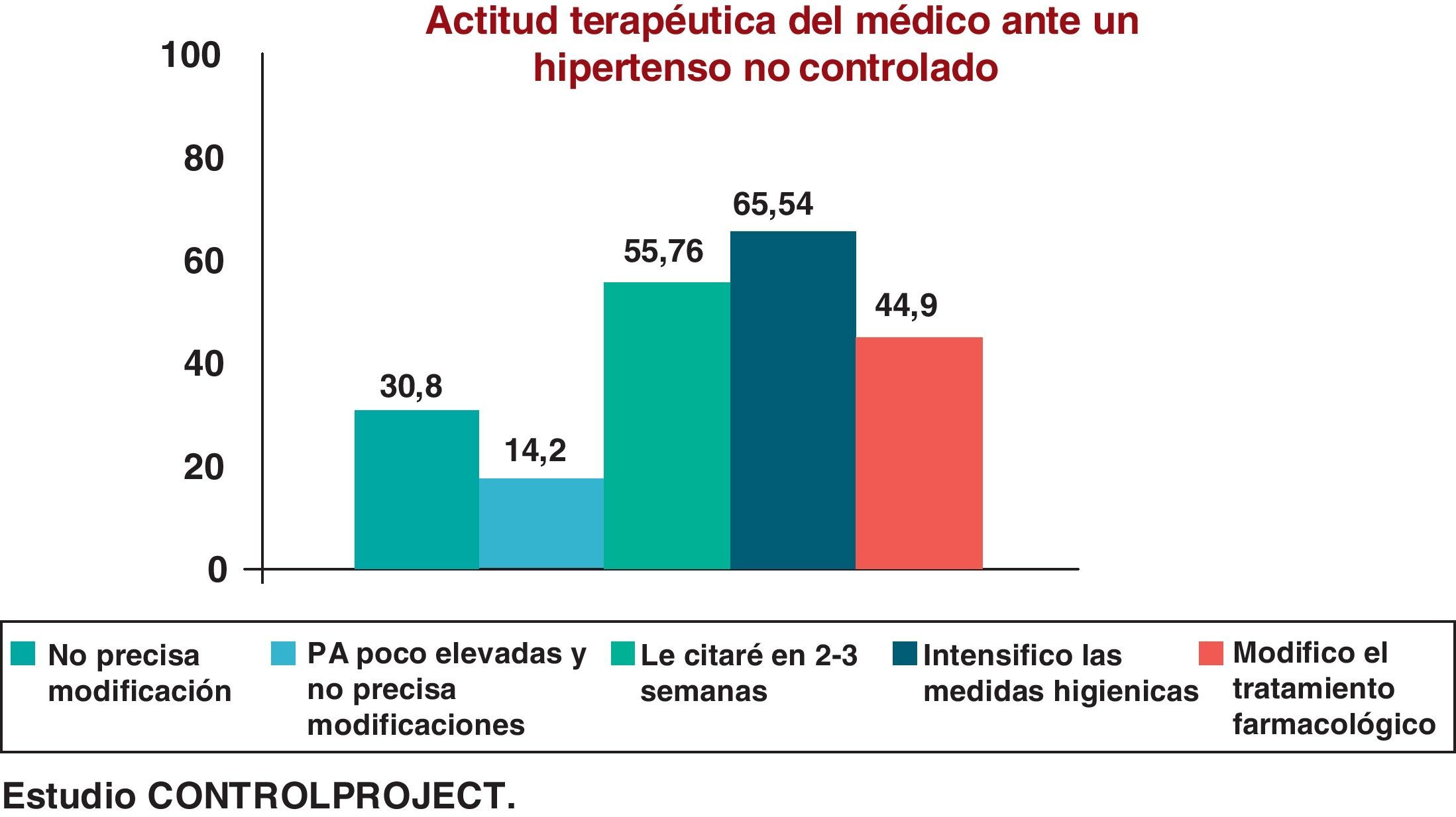
Los datos españoles al respecto nos los ofrece el estudio Controlproject 200521, en el que uno de sus objetivos fue conocer las actitudes de los médicos frente a un hipertenso no controlado. Este trabajo incluyó a 1.413 hipertensos con una edad media de 65,3 años. En el 30,8% de los pacientes, a pesar de presentar una PA elevada, el médico consideró que no era necesaria ninguna modificación terapéutica, el 14,2% de los investigadores indicaba que las cifras de PA eran poco elevadas y no precisaban aumento de tratamiento. Como se observa en la figura 2, la actitud terapéutica del médico ante estos pacientes sigue siendo conservadora. Otro aspecto muy interesante nos lo ofrecen los estudios españoles PRESCAP 200222 con 12.754 pacientes hipertensos incluidos, con un 63,9% de pacientes que no tenían su PA controlada y en el que solo en el 18,3% de los casos el médico realizaba modificación terapéutica (cambia el tratamiento: 47%; combina fármacos: 34,7%; aumenta la dosis: 18,3%), mientras que en el PRESCAP 200623, con 10.520 pacientes hipertensos incluidos, con un 58,6% sin su PA controlada en el 30,4% de los casos, el médico realizaba modificación terapéutica (cambia el tratamiento: 47%; combina fármacos: 46,3%; aumenta dosis: 22,8%).
Por otro lado, la subjetividad del médico es también una cuestión a valorar. En el estudio Medida24 que incluyó a 4.040 pacientes, uno de los objetivos fue conocer la opinión del médico acerca de si el paciente estaba controlado en función de las medidas de presión que se le tomaron en la consulta, que se realizaron en dos ocasiones separadas por una semana. Aparte de demostrarse que en la segunda visita los pacientes aumentaban la prevalencia de control respecto a la primera, la opinión de los médicos fue que el 59,1% de sus pacientes estaban controlados en la primera visita y el 76,4% en la segunda, cuando la realidad es que el control alcazaba el 32,2 y el 46,6%, respectivamente. Los médicos dosificaron el tratamiento en el 54,1% de los pacientes no controlados según su propio criterio.
Consecuencias de iniciar el tratamiento con doble terapia sobre la morbimortalidad cardiovascularEn el estudio de Carrao et al.25 se compara la repercusión sobre eventos cardiovasculares de iniciar el tratamiento antihipertensivo, en la práctica clínica diaria, con un fármaco o con una combinación, ya sea en combinación fija o sin ella. El estudio se realizó identificando a los pacientes que durante el 2000 y 2001 se les prescribió tratamiento antihipertensivo, se realizó el seguimiento durante 7 años y se registraron los incidentes cardiovasculares ocurridos en este tiempo y su relación con los tratamientos prescritos. Los casos fueron los pacientes que habían sufrido al menos un incidente cardiovascular, alcanzando un total de 10.688 pacientes. Por cada caso se aleatorizaron 3 controles de la misma cohorte pareados por edad, sexo e índice de prescripción. El 81% de la muestra fue tratado inicialmente con monoterapia. Los casos presentaban más comorbilidades que los controles. Los autores encuentran que había significativamente menos episodios cardiovasculares en pacientes que iniciaron tratamiento con terapia combinada respecto a los que la iniciaron con simple terapia. En concreto, se produjo una reducción del 12% de ictus y del 8% de cardiopatía isquémica. La mayor reducción se encontró en los pacientes que iniciaron el tratamiento con doble terapia y la mantuvieron durante todo el tiempo de seguimiento, en los que la reducción de episodios cardiovasculares fue del 26%, comparado con los pacientes que iniciaron con monoterapia. Tras ajustar por grado de severidad y comorbilidades cardiovasculares, esta correlación se mantiene e incluso aumenta.
Por tanto, iniciar el tratamiento con doble terapia proporciona ventajas en cuanto al cumplimiento del paciente, a la persistencia y al control temprano de la hipertensión y también mayor reducción de morbimortalidad cardiovascular.
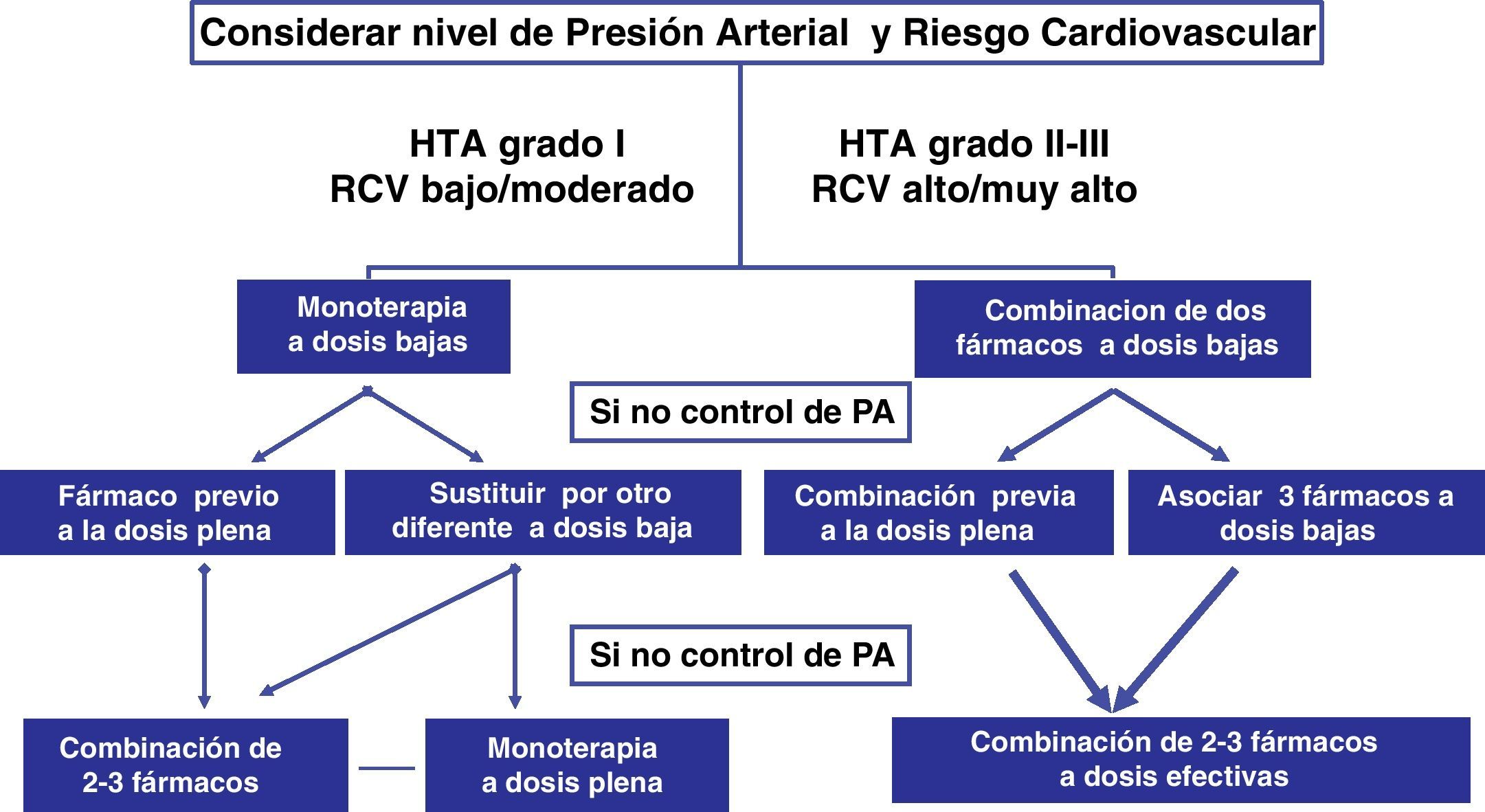
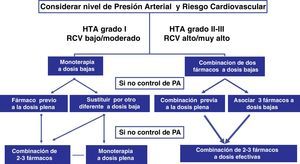
Estrategias farmacológicas para el inicio del tratamiento con doble terapiaLa Guía de la Sociedad Europea de Hipertensión16 recomienda el inicio temprano del tratamiento farmacológico, especialmente en pacientes con niveles altos de riesgo (presencia de daño orgánico subclínico, diabetes, enfermedad renal o historia de enfermedad cardiovascular) o si la HTA es de grado 2 o 3 (fig. 3). Los ensayos clínicos publicados en los últimos años nos ofrecen datos de las ventajas y desventajas de la terapia combinada de 2 fármacos en HTA y de las características de su utilización (tabla 1). Entre las distintas combinaciones objeto de estos ensayos creemos que merece la pena destacar las siguientes:
- •
Combinación de inhibidor de la enzima de conversión de la angiotensina (IECA) con diurético. Los principales estudios que nos dan evidencias de esta combinación son el PROGRESS26 donde la asociación del IECA perindopril y el diurético indapamida fue superior en la reducción de la PA y en prevención de ictus que el IECA. Esta misma combinación se utilizó en el estudio ADVANCE27 en pacientes diabéticos tipo 2 y fue superior a placebo (ambas estrategias añadidas al tratamiento previo) en la disminución de la PA y en la reducción del 9% de complicaciones micro y macrovasculares relacionadas con la diabetes.
- •
Combinación de IECA y antagonista del calcio. Tres estudios ya clásicos, SYS-EUR28, SYS-CHINA29 y HOT30 combinaban un IECA con un antagonista de calcio dihidropiridínico. Más recientemente, en el estudio INVEST31, se utilizó un antagonista del calcio no dihidropiridínico, verapamilo, con un IECA, trandolapril, con resultados favorables frente a la combinación de bloqueante β y diurético. En el estudio ASCOT15, la estrategia basada en amlodipino y perindopril tuvo mejores resultados que la combinación de bloqueante β y diurético en la reducción de PA y de episodios cardiovasculares. Por último, el estudio ACCOMPLISH32 en hipertensos de alto riesgo, el 60% diabéticos, se compararon 2 estrategias, de una parte el IECA benazepril con amlodipino frente a benazepril e hidroclorotiacida. El objetivo primario de reducción de episodios fue favorable para la estrategia de benazepril con amlodipino, sin embargo, la tasa de acontecimientos cardiovasculares fue menor de lo esperado, por lo que serán necesarios más estudios con esta combinación de IECA y antagonista del calcio para concluir que esta es superior a la combinación de IECA y diurético.
- •
Combinación de antagonista de receptor de angiotensina II (ARA II) con calcioantagonista o diurético. Hay varios trabajos de combinación de ARA II con diuréticos. Así los estudios LIFE33 y SCOPE34 tienen evidencias de protección en pacientes con hipertrofia de ventrículo izquierdo y ancianos, respectivamente. También existen algunos estudios en los que la combinación de ARA II con un antagonista del calcio o diurético logra una mayor tasa de control de la PA, con mayor tolerancia comparado con IECA, con mayor protección sobre el paciente con lesión subclínica de órgano35,36.
Consideraciones sobre la terapia combinada antihipertensiva
| 1. En la mayoría de los hipertensos se necesita una combinación de 2 fármacos antihipertensivos para conseguir los objetivos de control de la PA |
| 2. La suma de un fármaco a otra clase diferente debería tenerse en cuenta como una estrategia recomendable de tratamiento, en caso de que el fármaco inicial precise ser disminuido debido a la aparición de efectos secundarios o ausencia de bajada de PA |
| 3. La combinación de 2 antihipertensivos también puede tener ventajas en el inicio de tratamiento, sobre todo en pacientes de alto riesgo cardiovascular en los que sea deseable el control de la PA |
| 4. Debe preferirse el uso de combinaciones en dosis únicas, en un solo comprimido, ya que esta estrategia mejora el cumplimiento del tratamiento |
| 5. Las combinaciones de 2 fármacos están disponibles para uso clínico. La evidencia de resultados de los estudios se ha obtenido particularmente de la combinación de un diurético con IECA, ARA II o antagonista del calcio, y en recientes ensayos con la combinación IECA/antagonista del calcio |
| 6. La combinación de bloqueantes β con diuréticos parece desaconsejable, salvo que esté especialmente indicada, ya que favorece el desarrollo de nueva diabetes. El uso de combinaciones de IECA y ARA II se desaconseja con las evidencias de los últimos estudios debido a efectos secundarios importantes |
| 7. En no menos del 15-20% de hipertensos, el control de la PA no se puede conseguir con solo 2 fármacos. Cuando se requieren 3 fármacos, la combinación más racional parece ser un bloqueante del sistema renina-angiotensina (IECA, ARA II), un antagonista del calcio y un diurético en dosis eficaces |
ARA II: antagonista de los receptores de angiotensina II; IECA: inhibidor de la enzima de conversión de la angiotensina; PA: presión arterial.
Los autores declaran no tener ningún conflicto de intereses.