INTRODUCCIÓN
Se entiende por insuficiencia cardíaca (IC) a la incapacidad del corazón para mantener una función adecuada a las demandas del organismo. Es posible diferenciar tres formas según la afectación miocárdica:
1) Insuficiencia cardíaca sistólica (ICS), cuando existe clínica de IC y la función ventricular se encuentra deprimida (por lo general, inferior al 40%).
2) Insuficiencia cardíaca diastólica (ICD), cuando existen síntomas y signos de IC pero la fracción de eyección ventricular es normal.
3) Disfunción ventricular asintomática (DVA), cuando a pesar de existir una función ventricular deprimida, el paciente no presenta manifestaciones de IC.
Según el grado de afectación funcional, la New York Heart Association (NYHA) estableció 4 clases en función de la limitación que por su disnea presentan los pacientes en sus actividades habituales. Esta clasificación es de gran valor pronóstico y terapéutico:
1) Clase I: no existen limitaciones en la actividad física ordinaria. Sería el equivalente a la DVA descrita anteriormente.
2) Clase II: cierta limitación en la actividad física, disnea de grandes esfuerzos.
3) Clase III: el paciente puede realizar una actividad física inferior a la ordinaria apareciendo disnea de moderados esfuerzos.
4) Clase IV: disnea de mínimos esfuerzos o de reposo.
La incidencia y prevalencia de esta entidad han aumentado en los últimos años debido al envejecimiento progresivo de la población y al mejor pronóstico de las enfermedades que pueden originarla. Se estima que entre el 0,4% y el 2% de la población europea1 y entre el 4% y el 10% de los individuos mayores de 65 años2 padece IC. Entre el 3% y el 6% de la población general presenta DVA y hasta el 50% del total de las IC, en algunas series, son de origen diastólico. Adicionalmente, la IC constituye la causa más frecuente de hospitalización en pacientes mayores de 65 años.
Aunque las causas que pueden llevar al desarrollo de esta entidad pueden ser muy variadas y numerosas, aquí se considerarán las dos más frecuentes e importantes por su posibilidad de prevención, diagnóstico precoz, tratamiento y seguimiento desde Atención Primaria. Éstas son la hipertensión arterial (HTA) y la cardiopatía isquémica (CPI). La CPI origina con más frecuencia disfunción cardíaca sistólica y la HTA insuficiencia cardíaca diastólica.
En cuanto al pronóstico, la IC continúa siendo una entidad de mal pronóstico, comparable a la de algunos tumores malignos. Así, la mitad de los pacientes fallecen a los 4 años del diagnóstico y el 50% de aquéllos con insuficiencia cardíaca intensa lo hacen en un año3,4. No obstante, existen estudios que demuestran que la morbimortalidad de la IC es menor cuando es controlada por cardiólogos en relación con otros especialistas y médicos de familia, tal vez por la pronta instauración de medidas terapéuticas de evidencia contrastada5-7.
Un estudio reciente8 muestra que sólo el 4,7% de los pacientes con IC cumplen todos los procedimientos diagnósticos y terapéuticos recomendados para esta enfermedad.
Las medidas de prevención (captación y tratamiento precoces de la HTA y la CPI), el diagnóstico de IC en fases tempranas y la aplicación sistemática de tratamientos que han demostrado de forma contundente la disminución de la morbimortalidad de esta enfermedad son accesibles y necesarias desde Atención Primaria y objeto de este artículo.
DIAGNÓSTICO DE INSUFICIENCIA CARDÍACA
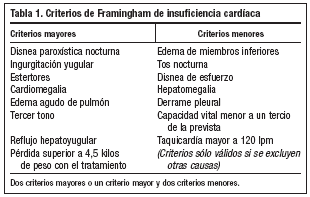
El diagnóstico de insuficiencia cardíaca es eminentemente clínico (criterios de Framingham, tabla 1). No obstante los síntomas y signos con los que se presenta son inespecíficos y difíciles de valorar en algunos pacientes tales como ancianos, mujeres y personas obesas, ya que la intolerancia al ejercicio y la disnea son a menudo de comienzo gradual permitiendo a los pacientes su adaptación progresiva mediante cambios en sus estilos de vida.
Se considera, según la Sociedad Europea de Cardiología, que para el diagnóstico de IC han de existir además de los signos y síntomas característicos, una evidencia objetiva de disfunción cardíaca. La respuesta favorable al tratamiento refuerza su confirmación.
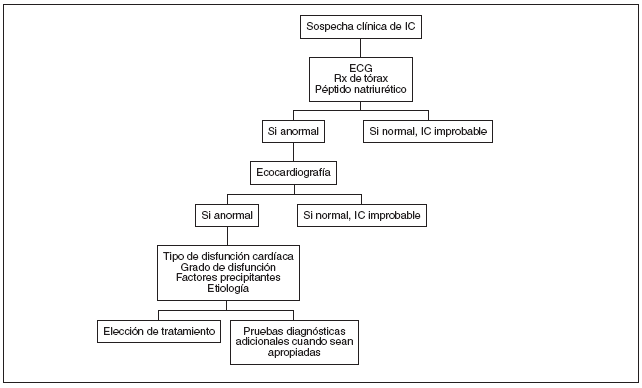
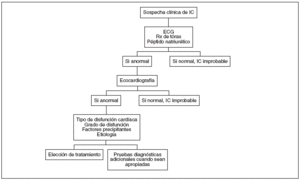
La demostración de IC en un paciente con factores de riesgo y sintomatología típica es relativamente sencillo. La dificultad radica esencialmente en aquellos casos con escasos síntomas o ante la presencia simultánea de otras patologías que presentan algunas características de la enfermedad. En estos supuestos, la aplicación de un algoritmo diagnóstico (fig. 1) puede ser de utilidad.
Figura 1. Algoritmo diagnóstico de insuficiencia cardíaca (IC). ECG: electrocardiograma; Rx: radiografía.
La DVA sólo puede ser diagnosticada bajo un elevado índice de sospecha en pacientes con factores de riesgo (cardiopatía isquémica, HTA de larga evolución, HTA grave, valvulopatías, etilismo crónico, etc.) y/o alteraciones en pruebas diagnósticas como electrocardiograma (ECG) y radiografía de tórax.
Un ECG normal tiene un valor predictivo negativo (VPN) superior a un 90% para el diagnóstico de IC9. Por el contrario, la presencia de bloqueo de rama izquierda (BRI), fibrilación auricular (FA) o hipertrofia ventricular izquierda (HVI) deben obligar a una valoración más exhaustiva y a la práctica de otras pruebas complementarias como la ecocardiografía (ECO).
La determinación de péptido natriurético en plasma ofrece asimismo un elevado VPN, pero se trata de una prueba diagnóstica no disponible de rutina en nuestro
medio.
La presencia de cardiomegalia en la radiografía de tórax aconseja descartar una IC o DVA. Signos radiológicos más floridos de IC son, además del aumento del índice cardiotorácico, la redistribución vascular, líneas B de Kerley, edema pulmonar y derrame pleural.
La prueba diagnóstica por excelencia de IC es la ECO10, que permite objetivar el grado de disfunción ventricular, etiquetarlo, establecer el tipo de disfunción (sistólica o diastólica) y ofrece información acerca de la etiología (valvular, isquémica, miocardiopatía, etc.).
El diagnóstico precoz de la DVA y su tratamiento con fármacos como los inhibidores de la enzima convertidora de la angiotensina (IECA) permitirá mejorar el pronóstico de estos pacientes y su progresión a IC.
La ICD es una entidad probablemente tan frecuente como la ICS con un relativo mejor pronóstico, y en la que las medidas farmacológicas destinadas a modificar el pronóstico de la enfermedad no están tan demostradas.
Su presentación clínica resulta indistinguible de la ICS y el diagnóstico definitivo se obtiene mediante ECO.
TRATAMIENTO DE LA INSUFICIENCIA CARDIACA
El tratamiento de la IC abarca:
1) La prevención y control de las enfermedades causales como la HTA y la cardiopatía isquémica.
2) El retraso en la progresión de la enfermedad una vez establecida, para lo cual es preciso su diagnóstico precoz.
Debe considerarse el diagnóstico de IC en pacientes con disnea y/o edemas, sobre todo si presentan enfermedades subyacentes relacionadas o factores de riesgo. En estos casos de sospecha, habrán de practicarse pruebas diagnósticas tal y como se indica en el algoritmo.
En pacientes de alto riesgo (cardiopatía isquémica, bloqueo de rama izquierda en el ECG, alcoholismo crónico, HTA mal controlada de larga evolución, crecimiento o hipertrofia de cavidades en el ECG, cardiomegalia en la radiografía de tórax, etc.) debería realizarse un cribado diagnóstico para esta enfermedad.
3) El tratamiento etiológico cuando sea posible (por ejemplo, cirugía valvular o coronaria).
4) El abordaje de aspectos no farmacológicos (tabla 2).
5) Evitar el tratamiento puramente sintomático.
6) El uso racional y sistemático de fármacos que han demostrado disminuir la morbimortalidad.
En la tabla 3 de describen los principales fármacos de utilidad en IC y se diferencian aquellos que han demostrado mejorar el pronóstico en cuanto a morbimortalidad.
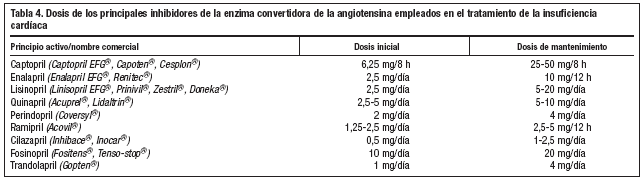
Las dosis de los principales IECA y bloqueadores beta empleados en el tratamiento de la IC se resumen en las tablas 4 y 5.
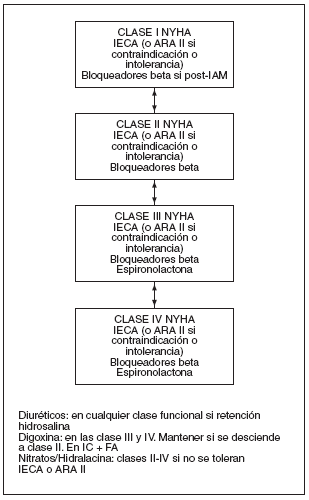
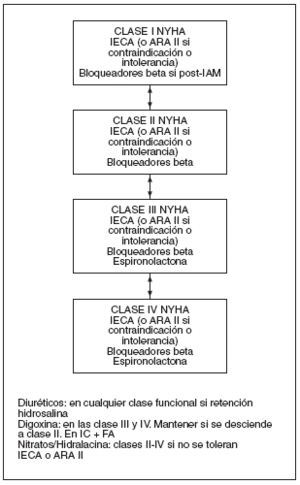
En la figura 2 se representa de forma esquemática la terapia farmacológica de la insuficiencia cardíaca crónica por disfunción sistólica.
Figura 2. Esquema del tratamiento farmacológico de la insuficiencia cardíaca sistólica según la clase funcional. NYHA: New York Heart Association; IECA: inhibidores de la enzima convertidora de la angiotensina; ARA II: antagonistas de los receptores de angiotensina II; IAM: infarto agudo de miocardio; IC: insuficiencia cardíaca; FA: fibrilación auricular.
Consideraciones en el tratamiento farmacológico de la insuficiencia cardíaca con función ventricular preservada
La mayoría de los ensayos clínicos en IC realizados hasta el momento actual incluyen pacientes con ICS y fracción de eyección (FE) inferior al 40%. De ahí que los resultados obtenidos en estos estudios sean aplicables a este grupo de población con IC y no a otros.
No obstante, y aunque el pronóstico vital es algo mejor en los pacientes con ICD que en aquéllos con ICS, parece que todas las medidas que han demostrado su utilidad en ICS lo son también en ICD, aunque con un nivel de evidencia científica menor.
Algunas consideraciones importantes en este tipo de disfunción cardíaca son las siguientes:
1) Es fundamental el mantenimiento del ritmo sinusal en estos pacientes. Al existir un problema en la distensibilidad ventricular, la pérdida de la ayuda auricular en el llenado del ventrículo izquierdo (VI) favorece la descompensación en estos pacientes.
2) Se debe mantener una frecuencia cardíaca entre 55 y 75 lpm con la finalidad de alargar el tiempo diastólico. Para tal efecto pueden emplearse fármacos como bloqueadores beta, verapamilo, diltiacem o incluso digoxina si el paciente presenta FA.
3) La digoxina se empleará únicamente si fuese necesaria para el control de la frecuencia cardíaca si fracasan o están contraindicadas otras medidas o si coexiste FA.