Fundamentos y objetivo: la calcifilaxia es un síndrome de calcificación vascular poco frecuente y potencialmente mortal caracterizado por la ulceración necrótica de la piel debido a calcificación de la media más fibrosis de la íntima arteriolar y posterior isquemia cutánea por trombosis que cursa con un intenso dolor y lesiones isquémicas de la piel. El proceso de calcificación es crónico. Una vez diagnosticado, el pronóstico es generalmente malo (supervivencia menor a un año).
Hasta la fecha actual se ha registrado una incidencia anual estimada de 35 casos por cada 10.000 pacientes en régimen de hemodiálisis en Estados Unidos, 4 casos por 10.000 en Alemania y menos de 1 caso por 10.000 en Japón y ninguna serie procedente de un hospital español.
Aunque hay casos aislados de lesiones de calcifilaxia sin insuficiencia renal (hiperparatiroidismo primario, cáncer, enfermedad inflamatoria intestinal…) esta entidad es casi exclusiva de los pacientes con insuficiencia renal avanzada (a partir de estadio IV). Su incidencia más elevada es en los pacientes en diálisis estadio V.
La sospecha en este perfil de pacientes y el inicio de un rápido tratamiento es fundamental para prevenir la progresión de las lesiones cutáneas con sobreinfección y la muerte por sepsis. Poder detener el proceso activo de calcificación ectópica nos permitirá evitar la ampliación de las lesiones ya existentes y el desarrollo de nuevas.
Calciphylaxis is a rare and life-threatening vascular calcification syndrome characterized by necrotic ulceration of the skin due to calcification of the media plus fibrosis of the arteriolar intima and subsequent cutaneous ischemia due to thrombosis that presents with intense pain and ischemic skin lesions. The calcification process is chronic. Once diagnosed, the prognosis is generally poor (survival less than 1 year).
To date, an estimated annual incidence of 35 cases per 10,000 patients undergoing hemodialysis in the United States, 4 cases per 10,000 in Germany and less than 1 case per 10,000 in Japan has been recorded, and no series from a Spanish hospital.
Although there are isolated cases of calciphylaxis lesions without renal failure (primary hyperparathyroidism, cancer, inflammatory bowel disease...) this entity is almost exclusive to patients with advanced renal failure (from stage IV). Its highest incidence in patients on dialysis stage V.
Suspicion in this profile of patients and the initiation of rapid treatment is essential to prevent the progression of skin lesions with superinfection, death due to sepsis, and prevent recurrences.
Varón de 76 años de raza caucásica occidental, con antecedentes de hipertensión arterial, diabetes mellitus tipo II, neuropatía sensitivo-motora axonal y desmielinizante grave, sarcoidosis diagnosticada en 2007 mediante fibrobroncoscopia, con una biopsia bronquial en la que había granulomas de tipo sarcoidótico. Fue tratado con corticoides y con posterior seguimiento clínico-radiológico en consultas de Neumología sin constar hipercalcemia. El paciente fue dado de alta posteriormente por estabilidad, monorreno por intervención quirúrgica por hipernefroma izquierdo, enfermedad renal crónica estadio 5 con fístula arteriovenosa en el miembro superior izquierdo.
Valoración geriátricaEl paciente vivía desde el año 2007 en España, con su esposa y un hijo. Tenía funciones superiores conservadas. Funcionalmente previo al último ingreso conservaba una deambulación con andador por exteriores distancias medias y con bastón en interiores. Con autonomía para vestirse, comer, y realizar algunas medidas de higiene, precisando supervisión para la ducha. Conservaba continencia fecal y tenía urgencia miccional ocasional.
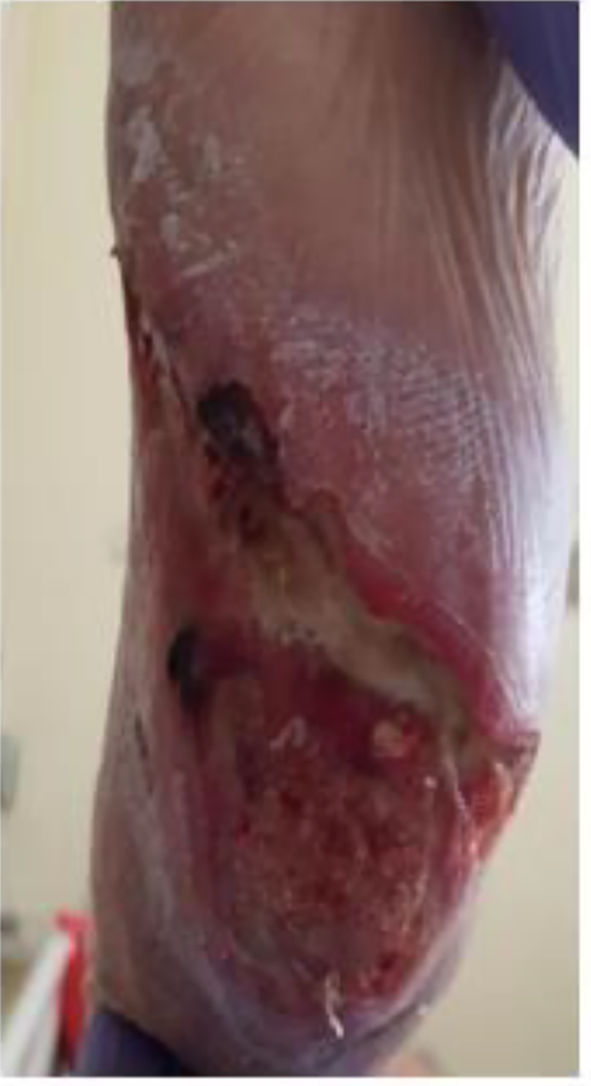
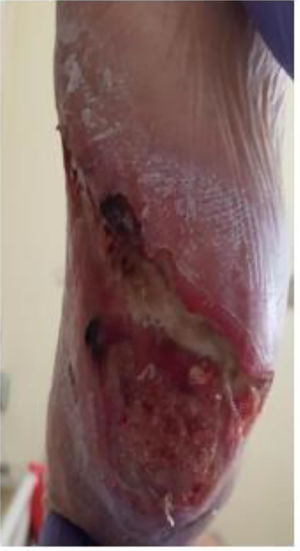
Ingresó en la Unidad de Subagudos de nuestro hospital para proseguir las curas de la placa necrótica pretibial izquierda (fig. 1). En tratamiento previo con hidroferol y resincalcio. Analíticamente destacaba PTH 357, vitamina D 12, calcio 9.9, fosfato 4.9. Valorado por Dermatología se apreció una escara necrótica en la cara posterior de la zona pretibial izquierda, en el contexto de una insuficiencia renal crónica avanzada e isquemia cutánea superficial de inicio rápido que orientaba como probable calcifilaxia. Se realizó una biopsia de úlcera izquierda que no identificó depósitos de calcio, pero según impresión diagnóstica en el comité se consideró altamente sugestiva de calcifilaxia, iniciándose tratamiento con cinacalcet, tiosulfato sódico intravenoso y sesiones de hemodiálisis.
Se utilizó también una cámara hiperbárica desde el día 4 de junio de 2019, completándose un total de 24 sesiones. La cámara hiperbárica puede facilitar la recuperación de las lesiones necróticas, así como suele pasar en los grandes quemados, favoreciendo la proliferación de fibroblastos, de colágeno y la angiogénesis3. Es de gran utilidad para cualquier tipo de distribución de las lesiones por calcifilaxia, el único inconveniente es que está disponible en pocos centros hospitalarios5.
Los cultivos de las úlceras resultaron positivos para Pseudomonas aeruginosa R a quinolonas, Enterococcus faecalis multisensible. Se realizó tratamiento con ceftazidima. Se realizó una intervención quirúrgica con desbridamiento quirúrgico de la úlcera pretibial izquierda. Ante el buen control del metabolismo fosfocálcico se suspendió el tratamiento con tiosulfato en hemodiálisis y se completaron las sesiones con la cámara hiperbárica. La última PTH era de 45 pg/dl, por lo que según recomendación de Nefrología se suspendió cinacalcet. Precisó curas por Cirugía Plástica y colaboración por la Unidad del Dolor (se pautaron opiáceos mayores, ISRS como neuromoduladores). Durante dicho ingreso presentó la aparición de úlceras por decúbito en ambos talones con evolución tórpida, precisando una nueva valoración por Cirugía Plástica y la Unidad de Úlceras Complejas. Se aisló en cultivo Corynebacterium, Escherichia coli, Pseudomona aeroginosa y Staphylococcus aureus (S. aureus), siendo tratado con meropenem con éxito.
Se realizó la primera intervención del talón derecho con desbridamiento mediante bloqueo anestésico del pie. Se desbridaron tejidos blandos y hueso calcáneo con cultivos positivos para S. aureus. Precisó terapia de curas tópicas con VAC. Se practicó posteriormente una segunda intervención con desbridamiento de la úlcera talar de izquierda y se practicaron autoinjertos del muslo izquierdo en ambas úlceras talares. Como complicación destacó una bacteriemia por S. aureus MS de origen cutáneo que fue tratada con cloxacilina durante 14 días y posteriormente desescalada con clindamicina p.o. Se realizó ETT sin vegetaciones.
Posteriormente, durante el proceso de curas tópicas se detectó fiebre por osteomielitis, repuntando los cultivos Escherichia coli, Proteus mirabilis, Klebsiella pneumoniae BLEE carbapenemasa. Se inició tratamiento con meropemen y vancomicina y se solicitó una valoración por el Servicio de Traumatología, que de forma urgente practicó la amputación infrancodilea de ambas extremidades. Durante el proceso de recuperación presentó un empeoramiento el día 22 de octubre de 2019, con signos de sepsis de posible origen respiratorio (precisó requerimientos de noradrenalina, hipotermia, mala perfusión periférica, reactantes de fase aguda elevados) a pesar del tratamiento mencionado. Se decidió con la familia priorizar medidas de comodidad, falleciendo el paciente.
DiscusiónEl tratamiento de la calcifilaxia supone un auténtico reto terapéutico y requiere de un abordaje interdisciplinar1.
Aunque hay casos aislados de lesiones de calcifilaxia sin insuficiencia renal (hiperparatiroidismo primario, cáncer, enfermedad inflamatoria intestinal…) esta entidad es casi exclusiva de los pacientes con insuficiencia renal avanzada (a partir de estadio IV). Su incidencia más elevada es en los pacientes en diálisis estadio V se
En la revisión clínica, los principales factores de riesgo son1,7: enfermedad renal en estadio avanzado, sexo femenino, obesidad, diabetes mellitus, hipercalcemia, hiperfosfatemia, hiperparatiroidismo, supresión de PTH con enfermedad ósea adinámica (bajo recambio óseo), aumento de la fosfatasa alcalina, déficit de vitamina K, enfermedad hepatobiliar, trombofilia (déficit de proteína C, déficit de antitrombina, anticoagulante lúpico…), enfermedades autoinmunes (ej. lupus eritematoso), hipoalbuminemia, enfermedad oncológica metastásica (ej. colon, pulmón), síndrome de POEMS, síndrome genético polimorfismo, traumatismos repetidos dérmicos (ej. inyecciones subcutáneas), hipotensión recurrente, pérdida rápida de peso, exposición a luz ultravioleta y al aluminio, fármacos (ej. warfarina, calcio, vitamina D, hierro, tratamiento recombinante con PTH)7.
Varios informes sugieren que la edad media en el momento del diagnóstico es de 50 a 70 años2,6; muy pocos pacientes son niños. Aproximadamente del 60 al 70% de los pacientes con calcifilaxia son mujeres3,6.
La fisiopatología es incierta. En el análisis histológico de la calcificación, los microvasos estrechos conducen a una enfermedad crónica, la oclusión inducida por lesión endotelial y la microtrombosis que da como resultado un infarto. La trombosis podría ser debido a un estado local protrombótico local, con hipercoagulabilidad sistémica.
En general, se considera que el patrón proximal tiene un peor pronóstico que el patrón distal, aunque hay series que reportan tasas de mortalidad similares (distal 70%, proximal 76%)4.
La calcifilaxia en humanos está caracterizada por reducciones relativas de la proteína Matrix Gla carboxilada en tejido cutáneo y en la circulación, lo cual favorece más lesiones extensas y formación de úlceras. Por qué la calcifilaxia ocurre principalmente en la microcirculación cutánea no está claro. La afectación predominante del panículo subcutáneo y agregación de lesiones en las áreas del cuerpo con abundante tejido adiposo, como el abdomen y los muslos, sugieren un papel de los adipocitos en la patogenia de la calcifilaxia. Los adipocitos maduros expuestos a altos niveles de fosfato se calcifican e inducen a la calcificación de las células del músculo liso vascular, probablemente a través de la liberación de adipoquinas. Los adipocitos secretan proteína Matrix Gla que puede ser inadecuado o ineficaz en pacientes con calcifilaxia8.
Parece que los diferentes factores predisponentes producirían una elevación del factor nuclear k-B y en consecuencia conllevaría a una alteración de la mineralización ósea y a la calcificación vascular.
El tratamiento de la calcifilaxia supone un auténtico reto terapéutico y requiere de un abordaje interdisciplinar. Los pacientes con enfermedad renal en estadio avanzado tienen un pronóstico de mortalidad a un año de 45 a 80%1, probablemente debido a las diferencias en la coexistencia de las condiciones y la ubicación de las lesiones. La presencia de lesiones ulceradas (tardías) reduce a 6 meses la tasa de supervivencia en un 20%3.
No existe un tratamiento aprobado para la calcifilaxia. La biopsia de la piel es el método estándar para la confirmación de calcifilaxia; pero es objeto de debate, dado el riesgo de provocar nuevas úlceras que no cicatrizan e infección4.
No se necesita una biopsia para un paciente con ESRD y la presentación clásica de una úlcera necrótica dolorosa cubierta con una escara negra. Sin embargo, debe tenerse en cuenta si tiene inicialmente una lesión atípica o si se sospecha calcifilaxia en un paciente sin ESRD.
Hay que tener en cuenta que en la mayoría de las series publicadas, los pacientes fallecen dentro del primer año por complicaciones infecciosas de las úlceras cutáneas o sepsis, como ocurre en el caso expuesto, y por otro lado suelen ser pacientes con una severa enfermedad vascular que también condiciona su supervivencia. Posiblemente cuando se dispongan de más estudioses se podrá aclarar si la calcifilaxia además de tratarse de una complicación grave puede tratarse de un marcador de gravedad como por ejemplo lo es el delirium, y puede servir como un indicador que nos puede alertar del riesgo, del pronóstico vital de muerte sobre todo de sepsis (como ocurrió en el caso expuesto) y una detección más precoz para evitar las recidivas.
Aunque la recidiva no suele ser habitual, los datos en la literatura son discordantes. Ahora bien, después de un diagnóstico de calcifilaxis, se deberían extremar las medidas de prevención con el objetivo de evitar la recidiva9.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.