La hipertensión arterial es el principal factor de riesgo de enfermedad y muerte en España. El diagnóstico y el tratamiento de la hipertensión arterial constituyen objetivos básicos de salud porque el control adecuado reduce la morbimortalidad relacionada. El objetivo de esta guía práctica sobre el manejo de la hipertensión arterial de la Sociedad Española de Hipertensión - Liga Española para la Lucha contra la Hipertensión Arterial (SEH-LELHA) es ofrecer unas recomendaciones básicas para la prevención, detección, diagnóstico y tratamiento de la hipertensión arterial. Para ello, la SEH-LELHA asume las directrices de 2018 de la Sociedad Europea de Hipertensión y la Sociedad Europea de Cardiología, si bien se comentan también los aspectos más relevantes de las últimas guías norteamericanas e internacionales. Con respecto al diagnóstico, se mantiene el umbral de 140/90 mmHg como definitorio de hipertensión arterial, se destaca la necesidad de conocer los valores de presión arterial fuera de la consulta, bien mediante monitorización ambulatoria o automedida o ambas, y se establece como prioritaria la estratificación del riesgo cardiovascular del paciente con hipertensión arterial. Con respecto al tratamiento, se destacan las modificaciones del estilo de vida como medida de prevención cardiovascular general y la necesidad de tratamiento antihipertensivo combinado para un control adecuado en la mayoría de los pacientes, reforzando la indicación de dos fármacos como tratamiento inicial, de combinaciones de fármacos en un solo comprimido y de una estrategia activa de consecución del control en un plazo breve de tiempo. El objetivo de control se establece en niveles de presión arterial por debajo de 130/80 mmHg en una amplia mayoría de pacientes.
Hypertension is the most important risk factor for global disease burden. Detection and management of hypertension are considered as key issues for individual and public health, as adequate control of blood pressure levels markedly reduces morbidity and mortality associated with hypertension. Aims of these practice guidelines for the management of arterial hypertension of the Spanish Society of Hypertension include offering simplified schemes for diagnosis and treatment for daily practice, and strategies for public health promotion. The Spanish Society of Hypertension assumes the 2018 European guidelines for management of arterial hypertension developed by the European Society of Cardiology and the European Society of Hypertension, although relevant aspects of the 2017 American College of Cardiology/American Heart Association guidelines and the 2020 International Society of Hypertension guidelines are also commented. Hypertension is defined as a persistent elevation in office systolic blood pressure ≥ 140 and/or diastolic blood pressure ≥ 90 mmHg, and assessment of out-of-office blood pressure and global cardiovascular risk are considered of key importance for evaluation and management of hypertensive patients. The target for treated blood pressure should be < 130/80 for most patients. The treatment of hypertension involves lifestyle interventions and drug therapy. Most people with hypertension need more than one antihypertensive drug for adequate control, so initial therapy with two drugs, and single pill combinations are recommended for a wide majority of hypertensive patients.
La presión arterial (PA) elevada desde niveles superiores a 120/80 mmHg es el principal factor de riesgo de enfermedad y muerte en el mundo1. La PA es una variable que se distribuye de forma aproximadamente normal o gaussiana en la población, mientras que la relación entre la PA y el desarrollo de enfermedad cardiovascular (ECV) es continua y lineal a partir de cifras > 115/75 mmHg2. En España, la prevalencia de hipertensión arterial (HTA) en población adulta oscila entre el 33 y el 43%, y aumenta con la edad de tal forma que en mayores de 65 años supera el 60%3–5. El grado de conocimiento (en torno al 60%) y el control global (en torno al 25%) son bajos5. Este último dato se ha relacionado con tasas de cumplimiento de las modificaciones del estilo de vida y de uso de tratamiento farmacológico combinado inferiores al 50%5. La HTA constituye uno de los principales motivos de consulta médica en atención primaria6. Estas circunstancias, junto al impacto negativo en el pronóstico cardiovascular y global, justifican que la PA deba medirse de forma sistemática en cualquier contacto de las personas con el sistema sanitario o con cualquier tipo de reconocimiento médico de tal forma que todo adulto conozca sus cifras de PA.
Los umbrales para el diagnóstico de HTA y para los objetivos de control son arbitrarios y se determinan con base en la premisa de que los beneficios de tratar sean superiores a los de no tratar. Además, las evidencias procedentes de ensayos clínicos7 y metaanálisis8–10 han justificado unos objetivos terapéuticos de PA más bajos con respecto a previos, especialmente en sujetos con alto riesgo cardiovascular (RCV), e incluso han conllevado una propuesta de redefinición de la HTA en EE. UU.11,12
La presente guía sobre el diagnóstico y tratamiento de la HTA de la Sociedad Española de Hipertensión - Liga Española para la Lucha contra la Hipertensión Arterial (SEH-LELHA) es un documento formativo y práctico que tiene como objetivo actualizar guías previas13–16, asumiendo las recomendaciones vigentes de las directrices conjuntas de la Sociedad Europea de Cardiología (European Society of Cardiology [ESC]) y de la Sociedad Europea de Hipertensión (European Society of Hypertension [ESH]) de 201817,18.
Definición de hipertensión arterialLa HTA se define como una PA elevada de forma mantenida. Las guías norteamericanas, propuestas por el American College of Cardiology, la American Heart Association y una serie de sociedades e instituciones relacionadas (ACC/AHA 2017), han definido HTA como unas cifras de PA iguales o superiores a 130/80 mmHg11,12. Sin embargo, en Europa las guías ESC/ESH 2018 han mantenido el umbral definitorio de HTA en 140/90 mmHg16–19. En la tabla 1 se expone la clasificación de la PA clínica (en consulta), con las distintas categorías dentro del rango de la normotensión, los grados de HTA, así como la definición de HTA en función de las cifras de PA fuera de la consulta o PA ambulatoria17–20. En el Tabla S1 se exponen las clasificaciones propuestas por las guías americanas ACC/AHA 2017 y por la guía de la Sociedad Internacional de Hipertensión (International Society of Hypertension [ISH])21.
Clasificación de la presión arterial clínica (en consulta), definiciones de los grados de hipertensión arterial en Europa y definiciones de hipertensión según los niveles de presión arterial en la monitorización ambulatoria o en la automedida domiciliaria
| PA clínica (en consulta) | |||
|---|---|---|---|
| Categoría de PAa,b | PAS | PAD | |
| PA óptima | < 120 mmHg | y | < 80 mmHg |
| PA normal | 120-129 mmHg | y | 80-84 mmHg |
| PA normal-alta | 130-139 mmHg | o | 85-89 mmHg |
| HTA grado 1 | 140-159 mmHg | o | 90-99 mmHg |
| HTA grado 2 | 160-179 mmHg | o | 100-109 mmHg |
| HTA grado 3 | ≥ 180 mmHg | o | ≥ 110 mmHg |
| HTA sistólica aislada | ≥ 140 mmHg | y | < 90 mmHg |
| PA fuera de la consulta | |||
| Monitorización ambulatoria de la PA (MAPA) | |||
| Media diurna (actividad) | ≥ 135 mmHg | o | ≥ 85 mmHg |
| Media nocturna (sueño) | ≥ 120 mmHg | o | ≥ 70 mmHg |
| Media 24 horas | ≥ 130 mmHg | o | ≥ 80 mmHg |
| Automedida de la PA (AMPA) | |||
| Automedida domiciliariac | ≥ 135 mmHg | o | ≥ 85 mmHg |
Las definiciones se basan en la PA medida en sedestación en la consulta. La PA para la clasificación se basará en la media de dos o más lecturas, en dos o más ocasiones, separadas 1-2 semanas, siguiendo las recomendaciones estandarizadas para medidas de calidad. Los sujetos con PAS y PAD en categorías diferentes se clasificarán en la categoría más alta.
La PA clínica (en consulta) se refiere a la medida convencional estandarizada, no a la medida no atendida (medida en ámbito sanitario no presenciada por personal asistencial).
Las cifras de la automedida serán la media de una serie de lecturas protocolizadas durante siete días, tres medidas por la mañana y tres medidas por la noche, descartando las del primer día y la primera de cada serie de tres medidas.
PA: presión arterial; PAS: presión arterial sistólica; PAD: presión arterial diastólica; HTA: hipertensión arterial.
Referencias: Williams B, et al.17,18; Mancia G, et al.19; Pickering TG, et al.20; de la Sierra A, et al.16; Gijón-Conde T, et al.34; Stergiou GS, et al.38.
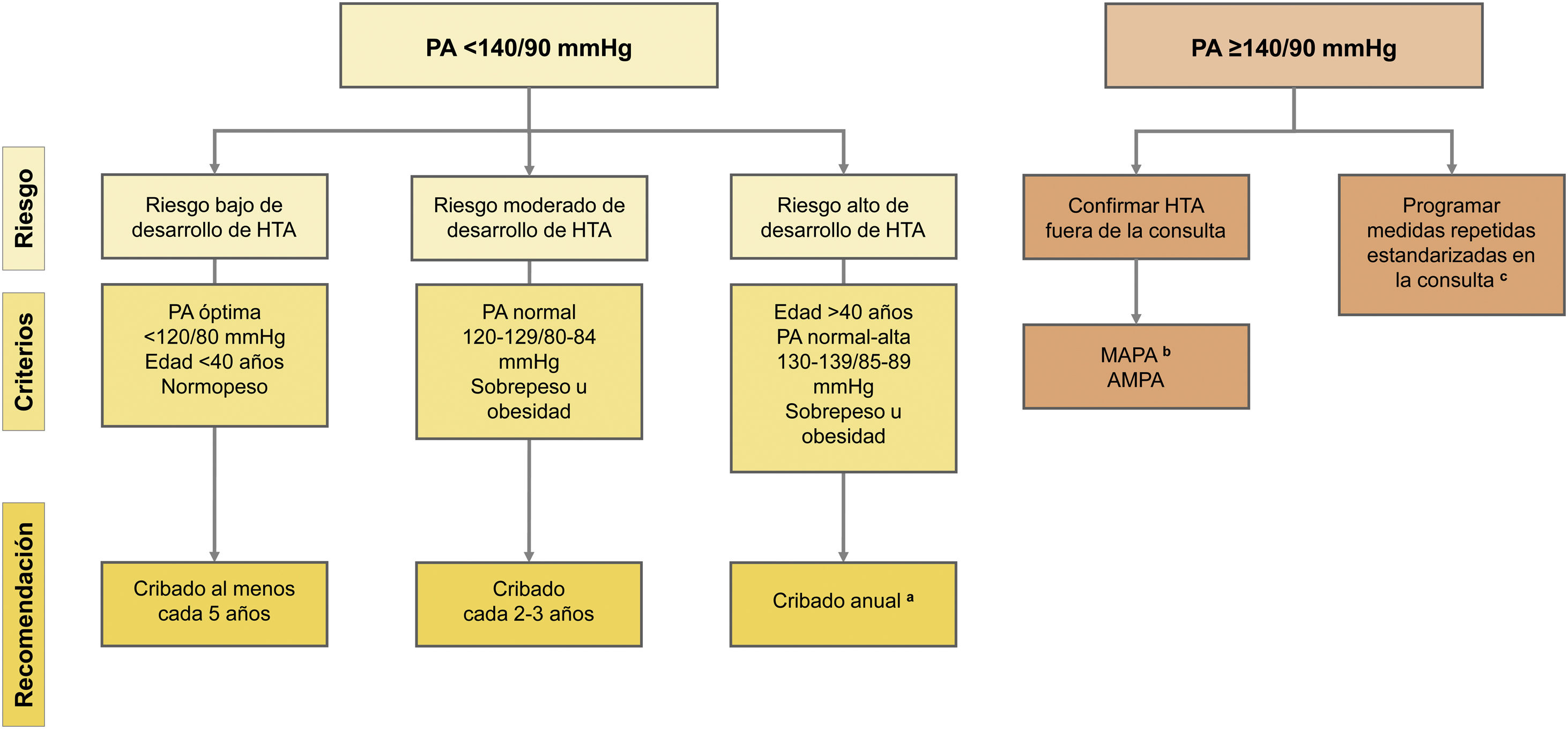
La elevada prevalencia de HTA, su papel principal en el desarrollo de ECV y los beneficios evidentes en la reducción del RCV al disminuir las cifras de PA7–10,22 justifican el cribado de HTA en la población adulta. La medida de la PA debe llevarse a cabo de forma sistemática en cualquier contacto de las personas con el sistema sanitario o en cualquier tipo de reconocimiento médico y, posteriormente, registrarse con periodicidad ajustada al nivel de PA inicial y al riesgo de desarrollo de HTA, promoviendo la toma de PA fuera de la consulta. En la figura 1 se expone el algoritmo para la detección de HTA basado en las recomendaciones de las guías ESC/ESH 201817,18 y en el documento correspondiente de 2021 del grupo U. S. Preventive Services Task Force (USPSTF)23.
Cribado y diagnóstico de hipertensión arterial.
a Preferiblemente MAPA para descartar HTA enmascarada y AMPA para controles sucesivos.
b Preferiblemente MAPA para el diagnóstico y AMPA para controles sucesivos.
c Dos o más lecturas en dos o más ocasiones separadas 1-2 semanas.
PA: presión arterial; HTA: hipertensión arterial; MAPA: monitorización ambulatoria de la PA; AMPA: automedida de la PA.
La causa más frecuente de HTA es la HTA esencial o primaria que corresponde aproximadamente al 90-95% de los casos. La HTA secundaria suele detectarse en un 5-10% de los pacientes hipertensos, si bien la prevalencia varía en función de la edad y el contexto clínico17,18,24–26. La HTA secundaria, entendida como una HTA ocasionada por una etiología corregible, es mucho menos frecuente en la práctica clínica, ya que con frecuencia el tratamiento de la causa no conlleva la normalización de la PA debido a la alta prevalencia de HTA esencial subyacente o a un daño vascular ya establecido. Es probable que la prevalencia de HTA secundaria en la práctica clínica diaria, salvo en el caso de la edad pediátrica, sea menor al 5-10% pues los estudios en los que se basan estas cifras analizaron mayoritariamente en cohortes seleccionadas y no en población general hipertensa.
La HTA esencial es un trastorno muy heterogéneo de base poligénica en el que influyen múltiples genes o combinaciones genéticas17,18. Se han identificado hasta 120 loci asociados con la regulación de la PA, pero incluso analizados conjuntamente, explican una mínima parte de la herencia de la HTA27. Existen unas formas monogénicas de HTA, infrecuentes, como el síndrome de Liddle o el aldosteronismo corregible mediante glucocorticoides, en las que una única mutación genética condiciona la HTA26,28.
En la HTA esencial, sobre la base poligénica citada, existen una serie de factores adquiridos o ambientales que ejercen un efecto deletéreo para el desarrollo de HTA. Entre estos factores destacan el sobrepeso y la obesidad, el sedentarismo, el contenido elevado en sal de la dieta, la dieta pobre en potasio y la ingesta excesiva de alcohol.
Con respecto a la HTA secundaria, las causas se clasifican en frecuentes e infrecuentes. Entre las primeras figuran la enfermedad renal parenquimatosa, la enfermedad renovascular, el hiperaldosteronismo primario, el síndrome de apnea-hipopnea del sueño y la HTA inducida por fármacos o drogas incluido el alcohol. Entre las causas infrecuentes de HTA destacan el feocromocitoma, el síndrome de Cushing, el hipertiroidismo, el hipotiroidismo, el hiperparatiroidismo, la coartación de aorta y varios síndromes de disfunción suprarrenal distintos a los anteriores24–26. En el apartado dedicado a la evaluación del paciente hipertenso se expondrán las claves para la sospecha de una HTA secundaria.
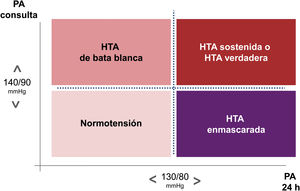
Medida de la presión arterialLa mayor parte del conocimiento actual sobre la HTA está basado en estudios con medidas de la PA clínica (en la consulta). Sin embargo, se considera que esta técnica tiene limitaciones importantes, pues ofrece información únicamente de un momento concreto y presenta numerosos sesgos11,12,17,18. Por ello, en las guías ACC/AHA 201711,12, ESC/ESH 201817,18 e ISH 202021 se recomienda conocer los niveles de PA fuera de la consulta para confirmar el diagnóstico de HTA (tabla 1). Las guías británicas National Institute for Health and Clinical Excellence (NICE) ya recomendaron en 2011 realizar una monitorización ambulatoria de la PA (MAPA) para confirmar el diagnóstico de HTA29. Posteriormente, otras guías y documentos de consenso también han implementado esta recomendación30–34. En nuestro entorno se recomienda confirmar el diagnóstico de HTA con medidas repetidas estandarizadas en la consulta (al menos tres medidas separadas uno a dos minutos en dos sesiones separadas una a dos semanas) o mediante toma de la PA fuera de la consulta con MAPA o automedida domiciliaria de la PA (AMPA)17,18,35. La accesibilidad a la MAPA no es universal en todos los ámbitos sanitarios de nuestro entorno36, por lo que en el reciente documento de consenso de la SEH-LELHA sobre MAPA se recomienda a los profesionales sanitarios, a las sociedades científicas y a las administraciones sanitarias optimizar la implementación de la MAPA para el diagnóstico de la HTA y para su seguimiento34. Además, la MAPA pone de manifiesto situaciones de falta de concordancia en la clasificación de los pacientes según la PA clínica y la PA ambulatoria como son la HTA de bata blanca y la HTA enmascarada. Las denominaciones de los cuatro fenotipos de HTA, según la situación de la PA en la consulta y la PA ambulatoria se exponen en la figura 234. La terminología de estos cuatro fenotipos difiere según se trate de sujetos no tratados o se trate de pacientes tratados (fig. 2).
Fenotipos de hipertensión arterial según presión arterial clínica (en consulta) y presión arterial ambulatoria.
Fenotipos de hipertensión en individuos no tratados según los niveles de PA clínica (en consulta) sean < 140/90 mmHg o ≥ 140/90 mmHg y los niveles de presión arterial ambulatoria (media de PA de 24 horas) < 130/80 mmHg o ≥ 130/80 mmHg.
La nomenclatura correspondiente a pacientes tratados es HTA controlada (para normotensión), HTA no controlada de bata blanca (para HTA de bata blanca), HTA no controlada (para HTA verdadera) y HTA no controlada enmascarada (para HTA enmascarada).
La nomenclatura correspondiente utilizada en la literatura internacional es, para individuos no tratados, Normotension, White-coat hypertension (WCH), Sustained hypertension, y Masked hypertension, y para pacientes tratados, Controlled hypertension, White-coat uncontrolled hypertension (WUCH), o también Office-resistant hypertension, Uncontrolled hypertension, y Masked uncontrolled hypertension (MUCH).
PA: presión arterial; HTA: hipertensión arterial.
Referencia: Gijón-Conde T, et al.34.
La prevalencia tanto de HTA de bata blanca como de HTA enmascarada son elevadas y pueden llegar a estar presentes en uno de cada tres pacientes con PA elevada o con PA normal en la consulta, respectivamente34,37. El correcto diagnóstico de estos fenotipos de HTA es crucial pues el paciente con HTA de bata blanca puede verse sometido a exploraciones complementarias no indicadas y a un tratamiento innecesario y no exento de riesgos, mientras que el paciente con HTA enmascarada estará sometido al riesgo de un tratamiento insuficiente. En el reciente documento sobre medida de la PA de la ESH se refuerza la indicación de la MAPA y la AMPA para la confirmación diagnóstica de la HTA en la mayoría de los casos, particularmente cuando los niveles de PA clínica son de HTA grado 1 (140-159/90-99 mmHg), dada la probabilidad elevada de HTA de bata blanca, y en situaciones de PA normal-alta (130-139/85-89 mmHg), dada la probabilidad elevada de HTA enmascarada38.
En la tabla 2 se exponen las condiciones generales para una toma protocolizada de la PA en la consulta y en la tabla 3 se exponen las indicaciones de la MAPA y la AMPA. Además, se considera que la AMPA constituye una herramienta básica en el seguimiento. La AMPA debe indicarse de forma sistemática en el paciente tratado, pues aporta una información básica acerca de los niveles de PA en circunstancias cotidianas y puede favorecer el control en relación con un mayor compromiso del paciente en el autocuidado. La AMPA debe realizarse de forma protocolizada para que constituya una herramienta útil y segura en la toma de decisiones sobre el tratamiento. El paciente debe recibir información básica acerca del procedimiento, preferiblemente por escrito. En el Anexo I figura un modelo de hoja de información para pacientes sobre AMPA y de recogida de datos. Distintos sitios web habitualmente relacionados con sociedades científicas ofrecen información sobre aparatos de medida de la PA incluyendo datos acerca de la validación. El sitio https://www.stridebp.org/ es una iniciativa conjunta de la ESH y la ISH.
Medida protocolizada de la presión arterial en la consulta
| Condiciones básicas para una adecuada medida de la PA en la consulta |
| La PA se medirá con un aparato oscilométrico validado de brazo; otros tipos de aparatos se utilizarán de forma excepcional |
| El paciente estará cómodamente sentado y en un ambiente relajado durante cinco minutos antes de iniciar la medida de la PA |
| Se realizarán y registrarán tres medidas separadas 1-2 minutos; se realizará alguna medida adicional si entre alguna de las lecturas hay una diferencia en la PA sistólica > 10 mmHg; se considerará como resultado la media de las dos últimas lecturas |
| En pacientes con arritmias, particularmente fibrilación auricular, se realizarán medidas adicionales y se considerará el uso de la técnica auscultatoria clásica en el caso de no disponer de un aparato oscilométrico validado al efecto |
| El manguito estándar, útil para la mayoría de los pacientes, medirá 12-13 cm de ancho y 35 cm de largo; se dispondrá de manguitos de talla más grande para brazos con una circunferencia > 32 cm y de talla más pequeña para brazos de circunferencia < 26 cm |
| El brazo donde se realiza la medida estará apoyado, relajado y el manguito a la altura del corazón |
| Cuando se utilice la técnica auscultatoria se usarán las fases I y V de los ruidos de Korotkoff para identificar la PA sistólica y la PA diastólica, respectivamente |
| La PA se medirá en ambos brazos en la primera visita para detectar posibles diferencias; se utilizará como referencia el brazo donde la PA sea más elevada |
| Tras las medidas en sedestación se medirá la PA tras 1-3 minutos de bipedestación para detectar hipotensión ortostática (caída de 20 o 10 mmHg en la PA sistólica o PA diastólica, respectivamente); esta maniobra se realizará en la primera visita a todos los pacientes y en visitas sucesivas en pacientes con condiciones en las que la hipotensión ortostática es frecuente, como edad avanzada, diabetes o enfermedad de Parkinson |
| Se registrará la frecuencia cardiaca y se palpará el pulso para descartar arritmias |
PA: presión arterial.
Indicaciones de monitorización ambulatoria de la presión arterial (MAPA) o automedida de la presión arterial (AMPA)
| Confirmación diagnóstica |
| Diferenciar entre HTA sostenida y HTA de bata blanca, y detectar HTA enmascarada, particularmente en situaciones expuestas a continuación |
| Condiciones en las que la HTA de bata blanca es frecuente |
| HTA grado 1 (PA 140-159/90-99 mmHg) en la consulta |
| HTA grado 2-3 (PA ≥ 160/100 mmHg) en la consulta sin lesión de órgano diana |
| Condiciones en las que la HTA enmascarada es frecuente |
| PA normal-alta (130-139/85-89 mmHg) en la consulta |
| PA normal (120-129/80-84 mmHg) en la consulta en sujetos con lesión de órgano diana o con riesgo CV alto |
| Otras situaciones |
| HTA resistente, para descartar pseudo-resistencia o falsa resistencia por fenómeno de bata blanca |
| Evaluación del control de la PA, particularmente en sujetos de riesgo CV alto |
| Variabilidad elevada en las tomas de PA en la consulta |
| Respuesta hipertensiva exagerada durante el ejercicio |
| Evaluación de síntomas sugestivos de hipotensión durante el tratamiento |
| Hipotensión postural o post-prandial en pacientes tratados o no tratados |
| HTA en la edad pediátrica y en el embarazo |
| Indicaciones específicas de MAPA frente a AMPA |
| Evaluación de la PA nocturna y del perfil circadiano, particularmente en situaciones en las que la HTA nocturna es especialmente frecuente, como en el SAHS, ERC, diabetes, HTA de origen endocrinológico o disfunción autonómica |
| Indicaciones específicas de AMPA frente a MAPA |
| Seguimiento rutinario del paciente tratado, la AMPA se asocia con un mayor grado de control en probable relación con el compromiso del paciente con la enfermedad |
| Seguimiento protocolizado del paciente diagnosticado de HTA de bata blanca |
Respecto a la medida de la PA con dispositivos sin manguito, tecnología emergente en los últimos años, el grupo de trabajo de BP Monitoring and Cardiovascular Variability de la ESH ha emitido un documento de posicionamiento reconociendo el valor potencial de estos dispositivos para el diagnóstico y monitorización del tratamiento de la HTA, pero indicando la necesidad de establecer protocolos de validación e implementación previos a la recomendación de su uso en la práctica clínica39.
Evaluación del paciente con hipertensión arterialLos objetivos básicos de la evaluación protocolizada de la HTA son estratificar el RCV del paciente hipertenso y detectar posibles situaciones de HTA secundaria. El protocolo inicial de estudio incluirá una historia clínica dirigida, una exploración física básica y la realización de una serie de exploraciones complementarias generales. Este protocolo de estudio servirá para cumplir los objetivos citados en una amplia mayoría de pacientes. En casos seleccionados serán necesarias exploraciones complementarias avanzadas.
El Tabla S2 y la Tabla S3 resumen la información básica a recoger en la historia personal y familiar del paciente hipertenso y la exploración física básica a realizar. En la tabla 4 se presentan las exploraciones complementarias básicas a realizar en el protocolo de estudio inicial. En el Tabla S4 figuran las exploraciones complementarias avanzadas que pueden ser útiles para una evaluación más precisa del daño vascular, particularmente para la detección de lesión subclínica en sujetos con PA normal-alta o en casos con HTA grado 1 en los que se planteen dudas acerca del inicio del tratamiento antihipertensivo farmacológico.
Exploraciones complementarias básicas en el protocolo de estudio del paciente hipertenso
| Pruebas rutinarias de laboratorio |
| Hemograma |
| Glucemia basal y hemoglobina glicosilada |
| Creatinina sérica y FGe |
| Urato sérico |
| Sodio y potasio séricos |
| Perfil lipídico: colesterol total, HDL colesterol, LDL colesterol y triglicéridos séricos |
| TSH |
| Análisis de orina: análisis sistemático, sedimento y cociente albúmina/creatinina |
| Electrocardiograma |
| Electrocardiograma de 12 derivaciones |
Fge: filtrado glomerular estimado; HDL: lipoproteínas de alta densidad; LDL: lipoproteínas de baja densidad; TSH: hormona estimulante de la tiroides.
Como se ha comentado, uno de los objetivos básicos del protocolo de estudio inicial del paciente con HTA es la detección de una posible HTA secundaria. En la tabla 5 se exponen las situaciones clínicas de sospecha de HTA secundaria en las que estaría indicado ampliar las exploraciones complementarias para descartar una causa corregible de HTA26. La orientación diagnóstica de la HTA secundaria se dirigirá hacia una determinada causa o grupo de causas en función del contexto y las características clínicas de cada caso. El estudio del paciente con sospecha de HTA secundaria puede ser costoso y requerir pruebas diagnósticas invasivas no exentas de riesgos, por lo que se valorará de manera individual cada caso para realizar una búsqueda etiológica lo más selectiva posible y siempre que el diagnóstico pueda conllevar cambios en el manejo terapéutico. En el Tabla S5 se exponen los detalles de las situaciones clínicas de sospecha de las causas más frecuentes de HTA secundaria26.
Situaciones clínicas de sospecha de hipertensión arterial secundaria
| Edad de comienzo de la HTA antes de la pubertad |
| Edad de comienzo < 30 años en pacientes sin obesidad, sin historia familiar de HTA ni otros factores de riesgo cardiovascular asociados |
| Edad de comienzo < 40 años con HTA grado 2-3 (PAS ≥ 160 mmHg o PAD ≥ 100 mmHg) |
| Edad de comienzo > 65 años |
| Crisis hipertensivas en pacientes con PA previa normal o con HTA bien controlada |
| HTA resistente (HTA no controlada con tres fármacos de acción complementaria en dosis adecuadas, uno de ellos un diurético), especialmente después de descartar pseudo-resistencia por fenómeno de bata blanca con MAPA y de descartar falta de adherencia al tratamiento no farmacológico o farmacológico |
| HTA acelerada o maligna (retinopatía hipertensiva grado III o IV de Keith-Wagener, respectivamente) |
| Lesión de órgano diana desproporcionada al grado de HTA |
| Sospecha clínica de SAHS |
| Presencia de síntomas o signos que orienten hacia una enfermedad subyacente |
| Toma de fármacos o sustancias capaces de inducir HTA (con frecuencia un fármaco de este tipo desenmascara una HTA esencial no conocida, ocasiona un empeoramiento en el control de una HTA o induce resistencia al tratamiento) |
HTA: hipertensión arterial; PAS: presión arterial sistólica; PAD: presión arterial diastólica; PA: presión arterial; MAPA: monitorización ambulatoria de la presión arterial; SAHS: síndrome de apnea-hipopnea del sueño.
Referencia: Santamaría R, Gorostidi M26.
Las guías ACC/AHA 201711,12, ESC/ESH 201817,18 e ISH 202021 indican la necesidad de estratificar el RCV en el paciente hipertenso y establecen esta evaluación como una herramienta básica de información y de toma de decisiones terapéuticas.
La guía americana propone el cálculo de riesgo de desarrollo de AtheroSclerotic CardioVascular Disease (ASCVD) mediante una fórmula basada en una cohorte conjunta que incluye las cohortes del estudio de Framingham, del estudio Atherosclerosis Risk in Communities (ARIC) y del estudio Coronary Artery Risk Development in Young Adults (CARDIA)40. Esta ecuación calcula el riesgo de un episodio cardiovascular mortal o no mortal en el plazo de 10 años y se basa en una serie de parámetros que incluyen la edad, el sexo, la raza, los niveles de PA sistólica y diastólica y de colesterol total, HDL y LDL, la presencia de diabetes y de tabaquismo, y el estar recibiendo o no tratamiento antihipertensivo, hipolipemiante o antiagregante (disponible en ASCVD Risk Estimator Plus). El riesgo de ASCVD en 10 años se categoriza en bajo (< 5%), limítrofe o borderline (5 a 7,4%), intermedio (7,5 a 19,9%) y alto (≥ 20%). La guía ACC/AHA 2017 utiliza el umbral de riesgo de ASCVD del 10% para indicar tratamiento antihipertensivo farmacológico en casos que clasifica como HTA estadio 1 (PA 130-139/80-89 mmHg).
La guía ESC/ESH 2018 recomienda, como en ediciones previas, el uso del Sistema Systematic Coronary Risk Evaluation (SCORE) (disponible en https://www.escardio.org/Education/Practice-Tools/CVD-prevention-toolbox/SCORE-Risk-Charts), que estima el riesgo de muerte cardiovascular en el plazo de 10 años utilizando como variables únicamente la edad, el sexo, el tabaquismo y los niveles de PA sistólica y de colesterol41. Las ventajas principales del sistema SCORE son que se ha desarrollado en población europea, que existen adaptaciones para diferentes áreas geográficas con riesgos diferentes (España está considerada como área de riesgo bajo) y que es de fácil aplicación. El principal inconveniente es que estima únicamente el riesgo de mortalidad cardiovascular, y no el riesgo de episodios no mortales, estando el primero influenciado por la calidad de la atención sanitaria. La propia guía ESC/ESH reconoce esta limitación e indica que el riesgo de eventos no mortales podría corresponder al riesgo de mortalidad cardiovascular multiplicado por tres en varones y por cuatro en mujeres. El riesgo estimado mediante la fórmula SCORE se categoriza en bajo (< 1%), moderado (1 a 4%), alto (5 a 9%) y muy alto (≥ 10%).
Con objeto de minimizar las limitaciones citadas, el sistema SCORE ha sido actualizado recientemente42. Los sistemas SCORE2 y SCORE-OP (Older Persons) ofrecen el cálculo del riesgo a 10 años de muerte cardiovascular y episodios cardiovasculares no mortales en sujetos de 40 a 69 años y de 70 a 89 años respectivamente. El uso de SCORE2 y SCORE-OP es el actualmente recomendado en la guía europea para la prevención cardiovascular vigente43,44. Al igual que para el SCORE clásico, existe una versión electrónica disponible en http://www.HeartScore.org. Así mismo existe una aplicación accesible en app stores: ESC CVD Risk Calculation (disponible en https://www.escardio.org/Education/ESC-Prevention-of-CVD-Programme/Risk-assessment/esc-cvd-risk-calculation-app).
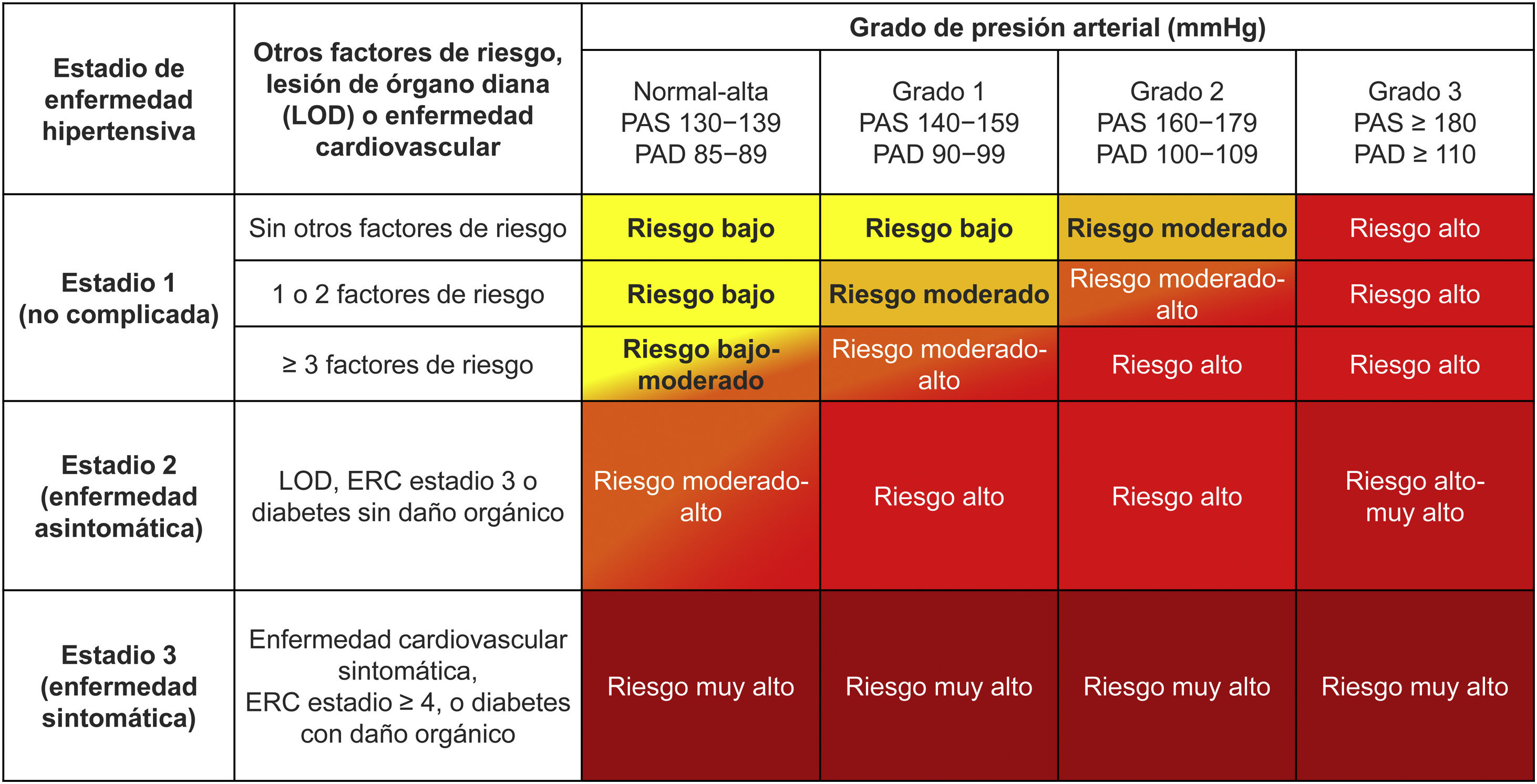
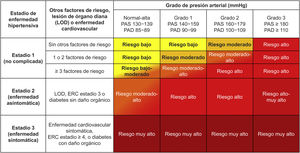
Para una evaluación más avanzada del RCV, la guía ESC/ESH 2018 mantiene la tabla de estratificación en la que se valoran más factores de riesgo que los incluidos en la ecuación SCORE y, sobre todo, se incluyen datos de daño orgánico a nivel cardiaco, renal, cerebral, retiniano y vascular. Esta tabla de estratificación se expone en la figura 3. El término previo target organ damage (TOD) se sustituyó por el de hypertension-mediated organ damage (HMOD), si bien el término en castellano «lesión de órgano diana» puede considerarse como vigente. Bajo este epígrafe se siguen incluyendo, sobre todo la presencia de hipertrofia ventricular izquierda, de enfermedad renal crónica (ERC) o de datos de rigidez arterial. En la tabla 6 se exponen los factores de RCV, los datos de lesión subclínica de órgano diana, o las situaciones de enfermedad cardiovascular establecida que han de considerarse para llevar a cabo la estratificación. Con respecto a la variable HTA de inicio precoz, la guía ESC/ESH 2018 no detalla la definición si bien el umbral más utilizado para considerarla son los 35 años45. Con respecto a las situaciones de riesgo específicas del sexo femenino, la guía ESC/ESH 2018 considera únicamente la menopausia precoz, aunque la evidencia actual indica que otras situaciones potenciadoras del RCV son los antecedentes de trastornos hipertensivos del embarazo o el síndrome de ovario poliquístico46.
Tabla de estratificación del riesgo cardiovascular del paciente hipertenso. Clasificación de los estadios de hipertensión y del riesgo cardiovascular según los niveles de presión arterial, la presencia de factores de riesgo cardiovascular, daño de órgano diana o enfermedades cardiovasculares y renales establecidas.
Riesgo bajo: riesgo de mortalidad cardiovascular en 10 años < 1% o riesgo de morbimortalidad cardiovascular < 10%; riesgo moderado: riesgo de mortalidad cardiovascular en 10 años 1-4% o riesgo de morbimortalidad cardiovascular 10-20%; riesgo alto: riesgo de mortalidad cardiovascular en 10 años 5-9% o riesgo de morbimortalidad cardiovascular 20-30%; y riesgo muy alto: riesgo de mortalidad cardiovascular en 10 años ≥ 10% o riesgo de morbimortalidad cardiovascular ≥ 30%.
LOD: lesión de órgano diana (o HMOD, hypertension-mediated organ damage); PAS: presión arterial sistólica; PAD: presión arterial diastólica; ERC: enfermedad renal crónica.
Adaptada de: Williams B, et al.17,18.
Factores que influyen en el riesgo cardiovascular del paciente hipertenso
| Factores de riesgo demográficos, clínicos y de laboratorio |
| Sexo masculinoa |
| Edada (edad de riesgo, varón > 55 años y mujer > 65 años) |
| Tabaquismo (activo o pasado) |
| Colesterol totala y HDL colesterol |
| Ácido úrico |
| Diabetesa |
| Sobrepeso - obesidad |
| Historia de enfermedad cardiovascular prematura (varones < 55 años y mujeres < 65 años) en familiares de primer grado |
| Historia familiar de hipertensión de inicio precoz (< 35 años de edad) |
| Menopausia precozb |
| Sedentarismo |
| Factores psico-sociales y socioeconómicos |
| Frecuencia cardiaca en reposo >80 latidos por minuto |
| Lesión subclínica de órgano dianac |
| Rigidez arterial: presión de pulso ≥ 60 mmHg en pacientes mayoresVelocidad de onda de pulso carótido-femoral > 10 m/s |
| Hipertrofia VI en ECG: criterio Sokolow - Lyon > 35 mm, o R en aVL ≥ 11 mm o criterio Cornell voltaje > 28 mm en varones o > 20 mm en mujeres, o criterio producto voltaje Cornell x duración QRS > 2.440 mm x ms |
| Hipertrofia VI en ecocardiograma: índice de masa VI > 50 g/m2,7 en varones o > 47 g/m2,7 en mujeres o índice de masa VI/superficie corporal > 115 g/m2 en varones o > 95 g/m2 en mujeres |
| Microalbuminuria (30-300 mg/24 h), o cociente albúmina/creatinina elevado (30-300 mg/g; 3,4-34 mg/mmol) en muestra aislada de orina preferiblemente matutinad |
| ERC moderada con FGe > 30-59 mL/min/1,73 m2 |
| Índice tobillo-brazo < 0,9 |
| Retinopatía avanzada: hemorragias o exudados, edema de papila |
| Enfermedad cardiovascular o renal establecida |
| Enfermedad cerebrovascular: ictus isquémico, hemorragia cerebral, AIT |
| Enfermedad coronaria: infarto de miocardio, angina, revascularización coronaria |
| Presencia de placas ateromatosas en pruebas de imagen |
| Insuficiencia cardiaca, incluida insuficiencia cardiaca con fracción de eyección preservada |
| Enfermedad arterial periférica |
| ERC grave con FGe < 30 mL/min/1,73 m2 o proteinuria > 300 mg/24 h o cociente albúmina/creatinina en muestra aislada de orina preferiblemente matutina > 300 mg/g |
| Fibrilación auricular |
Otras situaciones potenciadoras del RCV son los antecedentes de trastornos hipertensivos del embarazo o el síndrome de ovario poliquístico46.
En las guías KDIGO (Kidney Disease: Improving Global Outcomes) se ha recomendado sustituir el término «microalbuminuria» por «albuminuria moderadamente elevada».
VI: ventrículo izquierdo; ECG: electrocardiograma; ERC: enfermedad renal crónica; FGe: filtrado glomerular estimado; AIT: accidente isquémico transitorio; RCV: riesgo cardiovascular; ESC: European Society of Cardiology; ESH: European Society of Hypertension.
Adaptada de: Williams B, et al.17,18.
Las bases terapéuticas de la HTA son las modificaciones del estilo de vida (tratamiento no farmacológico) y el tratamiento farmacológico. Las modificaciones en el estilo de vida constituyen la base del tratamiento de la HTA en particular, y de la prevención cardiovascular en general. Sin embargo, la mayoría de los pacientes necesitarán además tratamiento farmacológico. La evidencia acerca de la eficacia del tratamiento farmacológico en reducir la morbimortalidad relacionada con la HTA está avalada por el mayor número de ensayos clínicos aleatorizados de la medicina clínica17,18. El tratamiento de la HTA se ha considerado como uno de los grandes avances de la medicina de las últimas décadas47. Los metaanálisis de ensayos clínicos aleatorizados que han incluido cientos de miles de pacientes han indicado que una reducción de 10 mmHg en la PA sistólica o de 5 mmHg en la PA diastólica conlleva una reducción en torno a un 10-15% en la mortalidad, un 20% en complicaciones cardiovasculares mayores, un 35% en ictus, el 40% en insuficiencia cardiaca y un 20% en eventos coronarios22,48,49. Estas reducciones de riesgo se han observado de forma consistente e independiente en cualquier grado de HTA, en cualquier grado de RCV, y en cualquier edad, sexo, raza o comorbilidad48,50.
Inicio del tratamientoEn la tabla 7 se resumen las recomendaciones de la guía Americana ACC/AHA 2017 y de la europea ESC/ESH 2018 acerca de cuándo iniciar, y con qué estrategia (no farmacológica o no farmacológica y farmacológica), el tratamiento de la HTA11,12,17,18,51. En nuestro entorno, el inicio con tratamiento únicamente no farmacológico se recomienda solo en casos de HTA grado 1 y RCV en los niveles más bajos. En todas las demás circunstancias (HTA grados 2 o 3, y HTA grado 1 con RCV aumentado, particularmente en casos con lesión de órgano diana) se indicará inicio simultáneo de modificaciones del estilo de vida y de tratamiento farmacológico. El tratamiento farmacológico se indicará también en HTA grado 1 y RCV bajo cuando tras tres a seis meses de tratamiento no farmacológico no se consiga un control adecuado. Además, también se indicará tratamiento farmacológico en situaciones de PA normal-alta en caso de ECV establecida.
Inicio del tratamiento antihipertensivo según las guías ACC/AHA 2017 y ESC/ESH 2018
| PAS 130-139 mmHg o PAD 80-89 mmHga | |
| ACC/AHA | ESC/ESH |
| Tratamiento no farmacológicoTratamiento farmacológico en caso de ECV establecida o de riesgo de ASCVD > 10% en 10 años | Tratamiento no farmacológicoTratamiento farmacológico en caso de ECV, particularmente cardiopatía isquémica |
| PAS 140-159 mmHg o PAD 90-99 mmHg y riesgo bajo | |
| ACC/AHA | ESC/ESH |
| Tratamiento no farmacológico y farmacológico | Tratamiento no farmacológicoConsiderar tratamiento farmacológico si la presión arterial permanece elevada tras 3-6 meses |
| PAS 140-159 mmHg o PAD 90-99 mmHg y riesgo moderado o alto | |
| ACC/AHA | ESC/ESH |
| Tratamiento no farmacológico y farmacológico | |
| PAS ≥ 160 mmHg o PAD ≥ 100 mmHg | |
| ACC/AHA | ESC/ESH |
| Tratamiento no farmacológico y farmacológico | |
En la guía europea esta recomendación corresponde a casos con PAS 130-139 mmHg y PAD 85-89 mmHg.
ACC: American College of Cardiology; AHA: American Heart Association; ESC: European Society of Cardiology; ESH: European Society of Hypertension; PAS: presión arterial sistólica; PAD: presión arterial diastólica; ECV: enfermedad cardiovascular; ASCVD: atherosclerotic cardiovascular disease.
Modificada de: De la Sierra A51.
La publicación de varios estudios y metaanálisis en los últimos años7–10,48,49 ha conllevado la indicación de objetivos de control más estrictos. La guía ACC/AHA 2017 recomendó un objetivo de PA < 130/80 mmHg para todos los pacientes hipertensos11,12. Se consideró esta recomendación como «obligatoria» para todos los casos de riesgo alto (pacientes con enfermedad cardiovascular establecida o con riesgo de ASCVD >10%) y «razonable» para pacientes de riesgo menor. La guía ESC/ESH 2018 ha establecido unas recomendaciones más individualizadas con respecto a los objetivos basadas, principalmente, en la edad del paciente. La recomendación general será reducir inicialmente la PA por debajo de 140/90 mmHg para, a continuación, y si el tratamiento es bien tolerado, establecer el objetivo de una PA < 130/80 mmHg. En los pacientes de más edad se considera «razonable» mantener el objetivo de PA sistólica entre 130 y 140 mmHg17,18, aunque un estudio reciente ha puesto de manifiesto las ventajas de una mayor reducción de PA en los pacientes en la franja entre los 60 y los 80 años52. En la tabla 8 se exponen los objetivos de control de la HTA de la guía ESC/ESH 2018. El objetivo de control < 140/80 mmHg recomendado para pacientes con ERC puede ser insuficiente. En la reciente edición de las guías Kidney Disease: Improving Global Outcomes (KDIGO) se recomienda un control de PA sistólica < 120 mmHg para un amplio espectro de pacientes con ERC53. Se ha considerado que las recomendaciones sobre objetivos de las guías ACC/AHA 2017 y ESC/ESH 2018 son similares, siendo la perspectiva de la primera más general, pragmática y concisa y la de la segunda más individualizada y prudente para prevenir el posible efecto deletéreo de un exceso de reducción de la PA particularmente en pacientes mayores o frágiles51,54.
Objetivos de presión arterial en la consulta
| Grupo de edad | Objetivo de PA sistólica | Objetivo de PAD | ||||
|---|---|---|---|---|---|---|
| HTA | + Diabetes | + ERCa | + CI | + Ictusb | ||
| 18-65 años | <130 mmHgo menos si se toleraNo < 120 mmHg | 70–79 mmHg | ||||
| > 65 años c | 130–139 mmHgsi se tolera | |||||
| Objetivo de PAD | 70–79 mmHg | |||||
En la guía ESC/ESH 2018 se recomienda un control de PA sistólica de 130 a 140 mmHg para pacientes con ERC; sin embargo, guías más específicas sobre ERC recomiendan un control de PA sistólica < 120 mmHg53.
Se refiere a pacientes con ictus previo, incluido accidente isquémico transitorio, y no a situaciones agudas.
Pueden ser necesaria una individualización en las decisiones y los objetivos terapéuticos en casos de pacientes > 80 años o frágiles.
PA: presión arterial; PAD: presión arterial diastólica; HTA: hipertensión arterial; ERC: enfermedad renal crónica; CI: cardiopatía isquémica; ESC: European Society of Cardiology; ESH: European Society of Hypertension.
Modificada de: Williams B, et al.17,18.
Aparte de los objetivos de control de la PA, se tendrá siempre presente que el tratamiento antihipertensivo forma parte del manejo integral del RCV del paciente hipertenso y que serán necesarios con frecuencia otros fármacos de probada eficacia en prevención cardiovascular como estatinas, fármacos antiagregantes y antidiabéticos, especialmente en situaciones de RCV elevado.
Tratamiento no farmacológicoEl estilo de vida saludable puede prevenir o retrasar la aparición de la HTA y puede reducir el RCV43,44. Las modificaciones en el estilo de vida pueden ser suficientes para retrasar o incluso prevenir el tratamiento farmacológico en pacientes con HTA grado 1 y un perfil de RCV bajo. En los pacientes en los que está indicado el tratamiento farmacológico las modificaciones en el estilo de vida pueden optimizar el efecto antihipertensivo de los fármacos y pueden ser eficaces en la prevención cardiovascular global. La indicación de hábitos de vida saludable debe llevarse a cabo de forma sistemática en todos los pacientes con HTA y el cumplimiento de estos debe reforzarse en el seguimiento. Las modificaciones del estilo de vida eficaces para controlar la HTA son la reducción del contenido de sal en la dieta, el control del exceso de peso, la práctica de ejercicio físico, el seguimiento de una dieta saludable, no fumar y eliminar o restringir el consumo de alcohol. Estos cambios en el estilo de vida no son solo eficaces como tratamiento antihipertensivo, sino que constituyen medidas de prevención cardiovascular y de enfermedad en general11,12,17,18,43,44,55. En la tabla 9 se exponen y detallan estas modificaciones del estilo de vida.
Tratamiento no farmacológico de la hipertensión arterial, cambios en el estilo de vida
| Recomendaciones |
| Restricción del contenido de sal en la dieta a < 5 gramos al día |
| Evitar sobrepeso-obesidad, mantener o conseguir un IMC saludable entre 20 y 25 kg/m2 |
| Ejercicio físico regular, al menos 30 minutos de ejercicio físico aeróbico 5 a 7 días por semana (≥ 150 minutos semanales) |
| Dieta saludable, alimentos vegetales, frutos secos, pescado preferentemente azul, ácidos grasos insaturados (aceite de oliva), productos lácteos bajos en grasas, bajo consumo de carnes rojas, evitar alimentos de alto contenido en sal y alimentos ultraprocesados |
| No fumar |
| Eliminar o al menos restringir el consumo de alcohol a < 14 unidadesa por semana en los varones y < 8 unidades por semana en las mujeres; evitar el consumo rápido e intensivo |
La mayoría de los pacientes con HTA requieren tratamiento farmacológico, además de las modificaciones del estilo de vida. Al igual que en recomendaciones precedentes, las guías europeas ESC/ESH 2018 continúan considerando como primera línea para el tratamiento antihipertensivo a cinco tipos de fármacos: 1) inhibidores de la enzima de conversión de la angiotensina (IECA); 2) antagonistas de los receptores de la angiotensina II (ARA II); 3) betabloqueadores (BB); 4) calcioantagonistas (CA); y 5) diuréticos. Entre estos últimos se recomiendan de forma preferente los diuréticos tiazídicos y similares a tiazídicos como Clortalidona o Indapamida. La eficacia de estos cinco grupos de fármacos para reducir la PA y para reducir la morbimortalidad asociada a la HTA ha sido demostrada de forma indiscutible en múltiples ensayos clínicos y metaanálisis17,18,22,47–49,56,57. El debate acerca de qué tipo concreto de fármaco ha de constituir la primera elección ha ido perdiendo fuerza con base en dos hechos evidentes como son que el beneficio del tratamiento se basa en la reducción en sí de la PA y que una amplia mayoría de pacientes hipertensos necesitan una combinación de fármacos para conseguir el control adecuado.
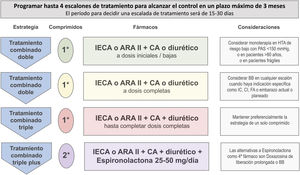
La elección del primer o primeros fármacos a utilizar será individualizada y basada en el perfil de indicaciones especiales, precauciones de uso y contraindicaciones de los distintos grupos de fármacos antihipertensivos, si bien las estrategias básicas para el tratamiento de la HTA incluyen la recomendación del inicio de tratamiento combinado en la mayoría de los pacientes. En la tabla 10 se exponen y detallan estas consideraciones y en el Tabla S6 se exponen los fármacos antihipertensivos comercializados en España con los correspondientes rangos de dosis y periodos de administración. En la figura 4 se expone la estrategia básica para el tratamiento de la HTA no complicada. Esta estrategia se considera también indicada para la mayoría de los pacientes con lesión subclínica de órgano diana, diabetes, enfermedad cerebrovascular y enfermedad arterial periférica17,18. Las estrategias básicas de tratamiento antihipertensivo para pacientes con cardiopatía isquémica, ERC, insuficiencia cardiaca con fracción de eyección reducida y fibrilación auricular se exponen en el Tablas S7 a S10, respectivamente17,18,58.
Indicaciones especiales, contraindicaciones y precauciones de uso de los grupos de fármacos antihipertensivos de uso más frecuente
| Bloqueantes del sistema renina angiotensina: IECA o ARA IIa | ||
|---|---|---|
| Indicaciones especiales | Contraindicaciones | Precauciones |
| Fármacos de primera línea en el tratamiento de la HTAInsuficiencia cardiacaPost IAMERC, particularmente con albuminuria elevada o proteinuriaDiabetes | EmbarazoEstenosis bilateral de arterias renalesHiperpotasemia > 5,5 mE/LAntecedentes de angioedema (IECA)Asociación de IECA y ARA II | Monitorizar función renal y potasio tras inicio en pacientes con ERC |
| Bloqueantes del sistema renina angiotensina: bloqueantes mineralcorticoides o antialdosterónicos | ||
|---|---|---|
| Indicaciones especiales | Contraindicaciones | Precauciones |
| Insuficiencia cardiacaFármacos de elección como cuarto fármaco en pacientes con HTA resistente | Hiperpotasemia > 5,5 mE/L | Monitorizar función renal y potasio tras inicio en pacientes con ERCEmbarazo |
| Diuréticos | ||
|---|---|---|
| Indicaciones especiales | Contraindicaciones | Precauciones |
| Fármacos de primera línea en el tratamiento de la HTADiurético de asa en situaciones de insuficiencia cardiaca sintomáticaDiurético de asa en lugar de tiazidas si FGe < 30 mL/min/1,73 m2 | Gotab | En síndrome metabólico o hiperglucemia evitar dosis altas y asociación con betabloqueantesEmbarazo |
| Calcioantagonistas dihidropiridínicos | ||
|---|---|---|
| Indicaciones especiales | Contraindicaciones | Precauciones |
| Fármacos de primera línea en el tratamiento de la HTA | TaquiarritmiasEdemas en miembros inferiores previos | Insuficiencia cardiaca con FE reducida (puede usarse amlodipino en caso necesario) |
| Calcioantagonistas no dihidropiridínicos | ||
|---|---|---|
| Objetivo de PAD | Objetivo de PAD | Objetivo de PAD |
| Fármacos de primera línea en el tratamiento de la HTA | Bloqueos auriculares y aurículo-ventricularesInsuficiencia cardiaca con FE reducidaBradicardiaAsociación con betabloqueantes | EstreñimientoInteracciones farmacológicas, son inhibidores del citocromo CYP3A4Embarazo |
| Betabloqueantes | ||
|---|---|---|
| Indicaciones especiales | Contraindicaciones | Precauciones |
| Fármacos de primera línea en el tratamiento de la HTA en las guías europeasCardiopatía isquémicaInsuficiencia cardiacaEmbarazo (labetalol)Control de la frecuencia cardiaca en arritmias, particularmente fibrilación auricular | AsmaBloqueos auriculares y aurículo-ventricularesBradicardiaAsociación con calcioantagonista no dihidropiridínicos | En síndrome metabólico o hiperglucemia evitar dosis altas y asociación con diuréticosDeportistas y pacientes muy activos físicamenteEmbarazo, excepto lo indicadoEvitar suspensión brusca |
| Alfabloqueantes | ||
|---|---|---|
| Indicaciones especiales | Contraindicaciones | Precauciones |
| Hipertrofia prostática | Hipotensión ortostática | Evitar formulaciones clásicas de liberación no prolongadaEdad avanzadaEmbarazo |
| Fármacos de acción central | ||
|---|---|---|
| Indicaciones especiales | Contraindicaciones | Precauciones |
| Embarazo (alfametildopa) | Estados depresivos | Efectos adversos neurológicosEvitar suspensión brusca (clonidina) |
Las consideraciones para los inhibidores directos de la renina (aliskirén) son similares a las de IECA y ARA II.
En la práctica clínica puede ser necesaria la utilización de diuréticos en pacientes con hiperuricemia, especialmente en casos con HTA de difícil control; en ese caso se utilizarán las dosis más bajas posibles.
IECA: inhibidor de la enzima de conversión de la angiotensina; ARAII: antagonista de los receptores de la angiotensina; HTA: hipertensión arterial; IAM: infarto agudo de miocardio; ERC: enfermedad renal crónica; Fge: filtrado glomerular estimado; FE: fracción de eyección.
Adaptada de: De la Sierra, et al.16 y Williams B, et al.17,18.
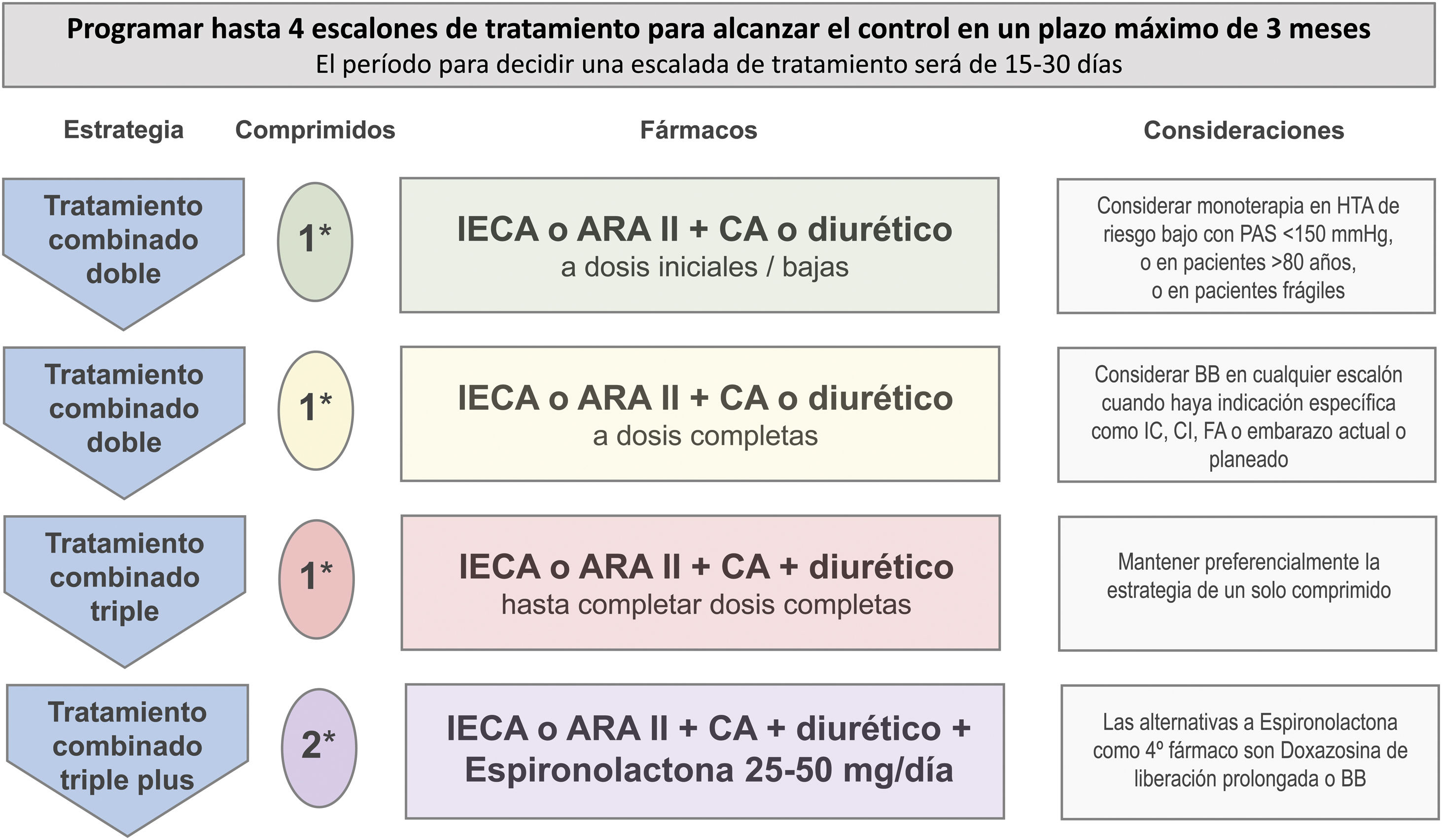
Estrategia básica para el tratamiento de la hipertensión arterial no complicada y para pacientes con lesión subclínica de órgano diana, diabetes, enfermedad cerebrovascular y enfermedad arterial periférica.a
En cada visita se evaluará y reforzará el cumplimiento del tratamiento no farmacológico y del tratamiento farmacológico.
a Hay recomendaciones específicas para pacientes con cardiopatía isquémica, enfermedad renal crónica, insuficiencia cardiaca y fibrilación auricular (Tablas S7 a S10).
Comp: comprimido; IECA: inhibidor del enzima de conversión de la angiotensina; ARA II: antagonista de los receptores de la angiotensina II; CA: calcioantagonista; HTA: hipertensión arterial; PAS: presión arterial sistólica; BB: betabloqueante; IC: insuficiencia cardiaca; CI: cardiopatía isquémica; FA: fibrilación auricular.
Adaptada de: Williams B, et al.17,18.
Como se ha comentado, en la mayoría de los pacientes con HTA será necesaria la combinación de dos o más fármacos para conseguir un control adecuado, particularmente teniendo en cuenta la recomendación actual de un objetivo de control < 130/80 mmHg aplicable a un amplio porcentaje de casos. El tratamiento combinado de inicio es más eficaz para conseguir el control, incluso a dosis menores que las utilizadas en monoterapia al implicar a distintos mecanismos fisiopatológicos de acción. Además, el inicio de tratamiento combinado con una combinación de dos fármacos es seguro y bien tolerado17,18,59–62. El inicio de tratamiento con una combinación forma parte de las estrategias clave para la mejora del control de la HTA que se resumen en la tabla 11.
Estrategias básicas de mejora del control de la hipertensión arterial
| Planificar el control de la HTA en un plazo máximo de 2-3 meses | |
| Acción | Fundamento |
| No retrasar el inicio del tratamiento farmacológicoTratamiento no farmacológico solo, únicamente en casos de HTA grado 1 de riesgo bajo | Evitar inerciaPrevención de lesión subclínica que conlleve dificultad futura de control |
| Inicio de tratamiento combinado | |
| Acción | Fundamento |
| Inicio de tratamiento combinado para la mayoría de los pacientesMonoterapia únicamente para HTA grado 1 de riesgo bajo y con niveles basales de PA cercanos al objetivoCambio precoz de monoterapia a tratamiento combinado | Evitar inerciaEvitar monoterapias secuenciales salvo en caso de efectos adversosLa combinación es más eficaz que el aumento de dosis de la monoterapiaInicio de tratamiento combinado si PAS > 20 mmHg o PAD > 10 mmHg por encima del objetivoLa combinación inicial favorece el controlLa combinación inicial probablemente mejora el pronóstico |
| Cambio precoz a una combinación triple | |
| Acción | Fundamento |
| Cambio precoz a una combinación triple en caso necesario | Evitar inerciaUn 25-30% de los pacientes con HTA necesita una combinación tripleLa combinación es probablemente más eficaz que el aumento de dosis |
| Reforzar el cumplimiento de las modificaciones del estilo de vida y del tratamiento farmacológico en cada visita | |
La HTA resistente se define como una HTA que no se controla con una pauta de tres fármacos a dosis óptimas, de acción complementaria, uno de ellos un diurético. El esquema habitual, o más frecuentemente indicado como se ha expuesto en la figura 4, incluye un IECA o un ARA II, un calcioantagonista y un diurético17,18,63. El término HTA refractaria se reservará para las situaciones en las que la HTA no se controla con una pauta de cinco fármacos antihipertensivos64. En la guía ESH/ESC 2018 se utiliza el umbral de PA ≥ 140/90 mmHg para la definición de falta de control, mientras que en la guía americana se define la HTA resistente con el umbral de PA ≥ 130/80 mmHg. Se estima que la prevalencia de HTA resistente entre los pacientes hipertensos se sitúa en torno al 15%63,65.
Respecto al enfoque diagnóstico, los primeros pasos se dirigirán a descartar una pseudorresistencia, particularmente por fenómeno de bata blanca y por falta de adherencia terapéutica. Uno de cada tres pacientes con HTA resistente y uno de cada cuatro pacientes con HTA refractaria puede presentar una PA ambulatoria adecuadamente controlada, y ser, por tanto, casos de falsa resistencia al tratamiento por fenómeno de bata blanca65,66. La falta de adherencia al tratamiento no farmacológico o farmacológico constituye otra causa frecuente de falsa resistencia. Otras causas de pseudorresistencia son la toma incorrecta de la PA y la pseudohipertensión del anciano relacionada con la calcificación de la arteria braquial. Una vez descartadas estas posibles situaciones se valorará que la HTA sea resistente por una causa de HTA secundaria que hasta ese momento no se haya diagnosticado. En este sentido, las situaciones más frecuentes son la enfermedad renal parenquimatosa, la enfermedad renovascular, el hiperaldosteronismo primario, el síndrome de apnea-hipopnea del sueño y la HTA inducida por fármacos o drogas24–26. Por último, una HTA esencial con daño vascular avanzado, particularmente a nivel renal y de grandes arterias, constituye otra situación frecuente de HTA resistente. En la tabla 12 se exponen las principales causas de HTA pseudo-resistente y resistente y el enfoque diagnóstico básico de estas situaciones.
Enfoque diagnóstico de la hipertensión arterial resistente
| Definición |
| HTA no controladaa con una pauta de tres fármacos a dosis óptimas, de acción complementaria e incluyendo un diurético |
| Descartar HTA pseudo-resistente por fenómeno de bata blanca |
| Evaluar PA ambulatoria mediante MAPA o AMPA; hasta uno de cada tres casos puede ser HTA pseudo-resistente por fenómeno de bata blanca |
| Descartar falta de adherencia terapéutica |
| Evaluar cumplimiento del tratamiento no farmacológico, particularmente de la restricción de sodio en la dieta, mantenimiento de sobrepeso-obesidad y del exceso de consumo de alcohol |
| Evaluar cumplimiento del tratamiento farmacológico |
| Considerar otras causas de HTA pseudo-resistente |
| Mala técnica de medida de PA en la consulta |
| Pseudo-hipertensión en casos de edad avanzada con calcificaciones de arterias braquiales |
| Toma de fármacos o sustancias presoras |
| Considerar causas de HTA secundaria |
| Reevaluar posibles causas de HTA secundaria |
| Síndrome de apnea-hipopnea del sueño |
| Toma de fármacos o sustancias presoras |
| HTA esencial con daño vascular avanzado |
| Daño vascular avanzado particularmente a nivel renal o de grandes arterias |
HTA no controlada, PA ≥ 140/90 mmHg según la guía ESC/ESH 201817,18 o PA ≥ 130/80 mmHg según la guía ACC/AHA 201711,12.
HTA: hipertensión arterial; PA: presión arterial; MAPA: monitorización ambulatoria de la PA; AMPA: automedida de la PA; ESC: European Society of Cardiology; ESH: European Society of Hypertension; ACC: American College of Cardiology; AHA: American Heart Association.
La mayoría de los pacientes con HTA son diagnosticados, estudiados, tratados y seguidos en atención primaria. Sin embargo, determinadas situaciones son subsidiarias de derivación al hospital, bien de forma urgente para el manejo de una crisis hipertensiva no controlable de forma ambulatoria, bien de forma programada para evaluación en una unidad especializada. Las indicaciones de derivación a una unidad especializada se exponen en la tabla 1316–18,26. Estas indicaciones, así como el protocolo de seguimiento posterior a la evaluación en la unidad especializada, deberían ser objeto de consenso entre atención primaria y la unidad hospitalaria correspondiente.
Criterios de derivación a una unidad especializada de hipertensión arterial
| Sospecha de HTA secundaria (ver Tabla 5) |
| Edad de comienzo < 40 años con HTA grado 2-3 (PAS ≥ 160 mmHg o PAD ≥ 100 mmHg) |
| Crisis hipertensivas repetidas en pacientes con PA previa normal o con HTA bien controlada |
| Indicación de estudios complementarios no disponibles en Atención Primaria, particularmente indicación de exploraciones vasculares avanzadas que puedan influir en decisiones terapéuticas |
| HTA resistente (HTA no controlada con tres fármacos de acción complementaria en dosis adecuadas, uno de ellos un diurético), especialmente después de descartar pseudo-resistencia por fenómeno de bata blanca con MAPA y de descartar falta de adherencia al tratamiento no farmacológico o farmacológico |
| HTA de difícil control en relación con intolerancias medicamentosas múltiples, contraindicaciones múltiples, falta constante de cumplimiento o variabilidad extrema de cifras de PA |
La HTA es la comorbilidad más prevalente en la enfermedad por coronavirus 2019 (COVID-19) en nuestro entorno y a nivel mundial67,68. El papel de la HTA en la COVID-19 ha planteado tres cuestiones fundamentalmente. En primer lugar, se ha analizado si la HTA representa un factor que predispone a la infección por SARS-CoV-2 (Severe Acute Respiratory Syndrome CoronaVirus 2), es decir, si los pacientes hipertensos son más susceptibles de adquirir a COVID-19. Esta cuestión ha sido abordada en varios estudios de forma indirecta, ya que la variable estudiada fue generalmente si los antihipertensivos más prescritos para el tratamiento de la HTA, IECA y ARA II, se asociaban a una mayor tasa de infección. Las conclusiones de estos estudios han sugerido que la HTA no aumenta la susceptibilidad a la COVID-1969,70. En segundo lugar, se ha planteado que la HTA aumenta la gravedad, e incluso la mortalidad, de la COVID-19 en pacientes que precisan ingreso hospitalario. En este punto, los análisis publicados han sido contradictorios. Mientras los estudios llevados a cabo en nuestro entorno han apuntado a una asociación significativa entre la HTA como antecedente y la mortalidad por COVID-19, independientemente de los antihipertensivos utilizados previamente al ingreso71, otros trabajos con un número de pacientes más reducido no encontraron asociación entre HTA y la gravedad de la COVID-1972. Por otra parte, algunos metaanálisis han subrayado el posible papel protector del uso intrahospitalario de IECA o ARA II en la COVID-1973–75, aunque dos ensayos aleatorizados no encontraron diferencias significativas76,77. Se ha observado que la rigidez arterial, estimada como presión de pulso mayor de 60 mmHg al ingreso, se asoció a una mayor mortalidad por todas las causas en pacientes ingresados por COVID-1978. En tercer lugar, ha surgido incertidumbre acerca de la posible repercusión de la COVID-19 en la historia natural de la HTA y de la ECV. Si bien hay evidencias observacionales de que la COVID-19 se asocia a daño vascular, tanto a corto como a largo plazo78–80, están en curso estudios para evaluar si la COVID-19 induce la aparición o acelera el daño ocasionado por la HTA81. Como conclusión principal actual compartida por todas las sociedades científicas relacionadas con la HTA está la recomendación de mantener el tratamiento con IECA o ARA II en los pacientes hipertensos con COVID-1982. Por último, la pandemia producida por el SARS-CoV-2 ha conllevado en muchos casos a sustituir la consulta presencial por una consulta telemática y varias sociedades relacionadas con la HTA y el riesgo cardiovascular, incluida la SEH-LELHA, han emitido recomendaciones para que estas consultas virtuales se lleven a cabo con unos estándares sistemáticos de calidad y seguridad83–86.
Papel del personal de enfermería en el diagnóstico y seguimiento de la hipertensión arterialEl diagnóstico, tratamiento y seguimiento de la HTA precisa una visión amplia y multidisciplinar para mejorar el grado de conocimiento y control de la enfermedad. En este sentido, las competencias específicas de los profesionales de enfermería en la gestión de la HTA deben ser integrales y transversales a lo largo de todo el proceso de la enfermedad87. El punto de partida debe ser el cribado para la detección de HTA no diagnosticada. Para ello la enfermera maneja y utiliza los distintos tipos de medida de la PA (PA clínica, AMPA y MAPA) y realizará una correcta medición y registro en la historia clínica de la PA medida en consulta a todos los pacientes mayores de 18 años. Esta actividad supone, además, detectar situaciones que favorecen la presencia de HTA esencial, como son la historia familiar, la ganancia de peso, la dieta de contenido elevado en sodio o el sedentarismo, entre otros. A continuación, y en colaboración con el médico, se precisará el posible fenotipo de la HTA según la MAPA o la AMPA (HTA de bata blanca, HTA enmascarada o HTA sostenida o verdadera). El papel de Enfermería también resulta crucial en la indicación y seguimiento del tratamiento antihipertensivo no farmacológico, y en el seguimiento del tratamiento farmacológico, particularmente en aspectos referentes al cumplimiento o adherencia terapéuticos. A partir de aquí, el personal de enfermería identificará pacientes especiales como son la mujer (durante el embarazo, contracepción o terapia hormonal sustitutiva), los niños, los adolescentes, los adultos jóvenes o los pacientes con diferencias raciales o étnicas, para adecuar el correcto seguimiento. Además, valorará la influencia de otras comorbilidades y realizará la estratificación individualizada del riesgo cardiovascular, según la presencia o combinación de diferentes factores de RCV. De esta manera pueden establecerse los diferentes objetivos de control de la PA y planes terapéuticos individualizados. Este plan debe incluir aspectos como modificaciones dietéticas, una ingesta diaria de sal < 5 g/día, abandono del tabaco, abstinencia del alcohol, adecuado control del peso y la prescripción de ejercicio físico regular anaeróbico combinado con ejercicio de fuerza. Adicionalmente, los profesionales de enfermería identifican y colaboran en la resolución de situaciones de urgencias y emergencias hipertensivas, así como mejorando la adherencia e identificando posibles razones de un control inadecuado de cifras de PA87.
Papel de la farmacia comunitaria en el diagnóstico y seguimiento de la hipertensión arterialEl farmacéutico comunitario, por su accesibilidad y su formación especializada en los fármacos, puede desarrollar una labor decisiva en el control de los factores de RCV y en la prevención de la ECV88,89. La coordinación entre el farmacéutico comunitario y el médico y otros agentes sanitarios en el manejo de la HTA deberá realizarse en tres niveles: prevención, detección precoz y seguimiento90. Las tareas a desarrollar por el farmacéutico son múltiples e incluyen, en resumen: 1) información sobre estilos de vida saludables a los sujetos que acuden a la farmacia; 2) participación en la detección de pacientes hipertensos no diagnosticados o no tratados dentro de campañas91,92 o de manera oportunista mediante cribados regulares, en función de los valores de PA; 3) colaboración en el seguimiento de hipertensos diagnosticados con la medición aislada de la PA en farmacia comunitaria, en la realización de MAPA93 y en el fomento y la instrucción de la AMPA; 4) aviso sobre la posible aparición de afectos adversos y evaluación de los que se presente; 5) fomento de la adherencia y detección de falta de cumplimiento que se comunicará al médico para que éste adopte las decisiones oportunas e iniciar acciones de manera coordinada17,18; y 6) participación en el modelo de telemedicina y atención telemática y comunicación en el paciente con HTA y RCV85.
Conclusiones finalesLa HTA constituye el principal factor de riesgo de enfermedad y muerte en el mundo, pero el control adecuando del paciente hipertenso reduce de forma indiscutible el riesgo relacionado con la PA. Los principales puntos de atención a la HTA se han resumido en el siguiente decálogo94:
- 1)
La HTA se define en nuestro medio como unas cifras en la consulta de PA sistólica ≥ 140 mmHg o de PA diastólica ≥ 90 mmHg o ambas de forma persistente, que son equivalentes a una media de valores de PA en la MAPA de 24 h ≥ 130/80 mmHg o en la AMPA ≥ 135/85mmHg.
- 2)
Deben establecerse programas de cribado para que la PA se mida en adultos al menos cada cinco años y más frecuentemente en individuos con PA normal-alta. Cuando se detecte HTA se procederá a su confirmación mediante repetición de la medida en la consulta de forma protocolizada o mediante técnicas de medida de la PA ambulatoria como MAPA o AMPA.
- 3)
El tratamiento antihipertensivo farmacológico se indicará en adultos hasta los 80 años con HTA grado 1 con riesgo asociado bajo cuando no se controle con modificaciones del estilo de vida y en todos los casos con HTA grado 1 con riesgo más elevado y de HTA grado ≥ 2. Las modificaciones del estilo de vida se indicarán en todos los pacientes con HTA.
- 4)
En pacientes > 80 años o en situaciones de fragilidad el inicio del tratamiento se considerará con PA sistólica ≥ 160 mmHg. En pacientes tratados que sobrepasen esta edad no se considerará la retirada del tratamiento únicamente por el criterio edad.
- 5)
El objetivo de control general será una PA < 130/80 mmHg en la mayoría de los pacientes. En pacientes de edad avanzada y en casos de mala tolerabilidad a dichas cifras se considerará el objetivo de PA < 140/80 mmHg. En pacientes jóvenes < 65 años se considerará un objetivo de PA sistólica entre 120 y 130 mmHg.
- 6)
Las modificaciones del estilo de vida con efectos beneficiosos sobre la PA y el RCV son la restricción del contenido de sal en la dieta, el control del exceso de peso, la dieta saludable, el cese de hábito tabáquico y la eliminación o al menos un consumo mínimo de alcohol.
- 7)
Se considerará el inicio de tratamiento antihipertensivo combinado en la mayoría de los pacientes. Únicamente en casos con PA basal cercana a los objetivos terapéuticos o en pacientes frágiles o de edad muy avanzada se considerará el inicio del tratamiento con monoterapia.
- 8)
El tratamiento antihipertensivo combinado se basará, siempre que sea posible, en una estrategia de un solo comprimido incluso cuando se administren tres fármacos. La estrategia de tratamiento combinado en un solo comprimido favorece el cumplimiento y el control de la HTA.
- 9)
El tratamiento basado en una combinación de IECA o ARA II con un CA o un diurético es útil para una amplia mayoría de pacientes. En los casos que se requieran tres fármacos la combinación preferible es la de IECA o ARA II con CA y con diurético. Los BB se utilizarán es casos de indicación específica como cardiopatía isquémica, insuficiencia cardiaca con fracción de eyección reducida o cuando sea necesario un control de la frecuencia cardiaca, en el embarazo y en pacientes jóvenes con frecuencia cardiaca elevada.
- 10)
El tratamiento antihipertensivo forma parte del manejo integral del RCV del paciente hipertenso. Con frecuencia serán necesarios otros fármacos de probada eficacia en prevención cardiovascular como estatinas, fármacos antiagregantes y antidiabéticos.
Manuel Gorostidi, Teresa Gijón-Conde, Alejandro de la Sierra, Enrique Rodilla, Esther Rubio, Ernest Vinyoles, Anna Oliveras, Rafael Santamaría, Julián Segura, Ana Molinero y David Pérez-Manchón.
Comité de expertos revisoresMaría Abad, José Abellán, Pedro Armario, José R. Banegas, Miguel Camafort, Carlos Catalina, Antonio Coca, Juan A. Divisón, Mónica Domenech, Nieves Martell, Enrique Martín-Rioboó, Francisco Morales-Olivas, Vicente Pallarés, Leopoldo Pérez de Isla, Miguel A. Prieto, Josep Redón, Luis M. Ruilope y José Antonio García-Donaire
FinanciaciónLa elaboración del presente documento no ha sido objeto de financiación alguna en ninguna de las fases de su desarrollo.
Conflicto de interesesLos autores declaran no tener conflicto de interés en relación con el presente documento.