En el curso de la enfermedad inflamatoria intestinal pueden aparecer múltiples manifestaciones extraintestinales, y las cutáneas son bastante habituales tanto en la colitis ulcerosa como en la enfermedad de Crohn. El pioderma gangrenoso y el eritema nodoso son las más frecuentes, y existen otras manifestaciones cutáneas muy poco frecuentes, como la vasculitis leucocitoclástica. Presentamos el caso de un paciente en el que se diagnosticó de forma simultánea la enfermedad de Crohn y la vasculitis cutánea, con mejoría clínica significativa de ambos cuadros tras instaurar tratamiento con corticoides.
In the course of inflammatory bowel disease (IBD) a number of extraintestinal manifestations are known to occur, being the dermatological ones often associated to both ulcerative colitis and Crohn's disease. Pyoderma gangrenosum and erythema nodosum are the most frequent, but there are other skin manifestations less frequently reported such as leukocytoclastic vasculitis. We present a case, in which Crohn's disease and leukocytoclastic vasculitis were simultaneously diagnosed, and corticoids treatment achieved complete remission of the both cutaneous and gastrointestinal manifestations.
La vasculitis leucocitoclástica, o vasculitis por hipersensibilidad, es una manifestación cutánea muy poco frecuente en asociación a la enfermedad inflamatoria intestinal (EII). Actualmente se denomina vasculitis predominantemente cutánea, ya que el hallazgo histológico característico de leucocitoclastia, o infiltrado de restos de polimorfonucleares en la pared vascular, no aparece en todos los casos. La manifestación clínica típica es la púrpura palpable en las extremidades inferiores y su diagnóstico requiere siempre de biopsia cutánea.
Observación clínicaVarón de 57 años, diabético en tratamiento con insulina, fumador de 20 cigarrillos por día y bebedor de más de 40g de alcohol por día, ingresa por epigastralgia irradiada al flanco derecho, con náuseas, vómitos y fiebre de 38 °C de una semana de evolución. Hábito intestinal con tendencia al estreñimiento, con deposiciones diarias sin sangre, moco ni pus. En coincidencia con el inicio del dolor, el paciente refiere la aparición de lesiones cutáneas en las piernas y los brazos, discretamente pruriginosas.
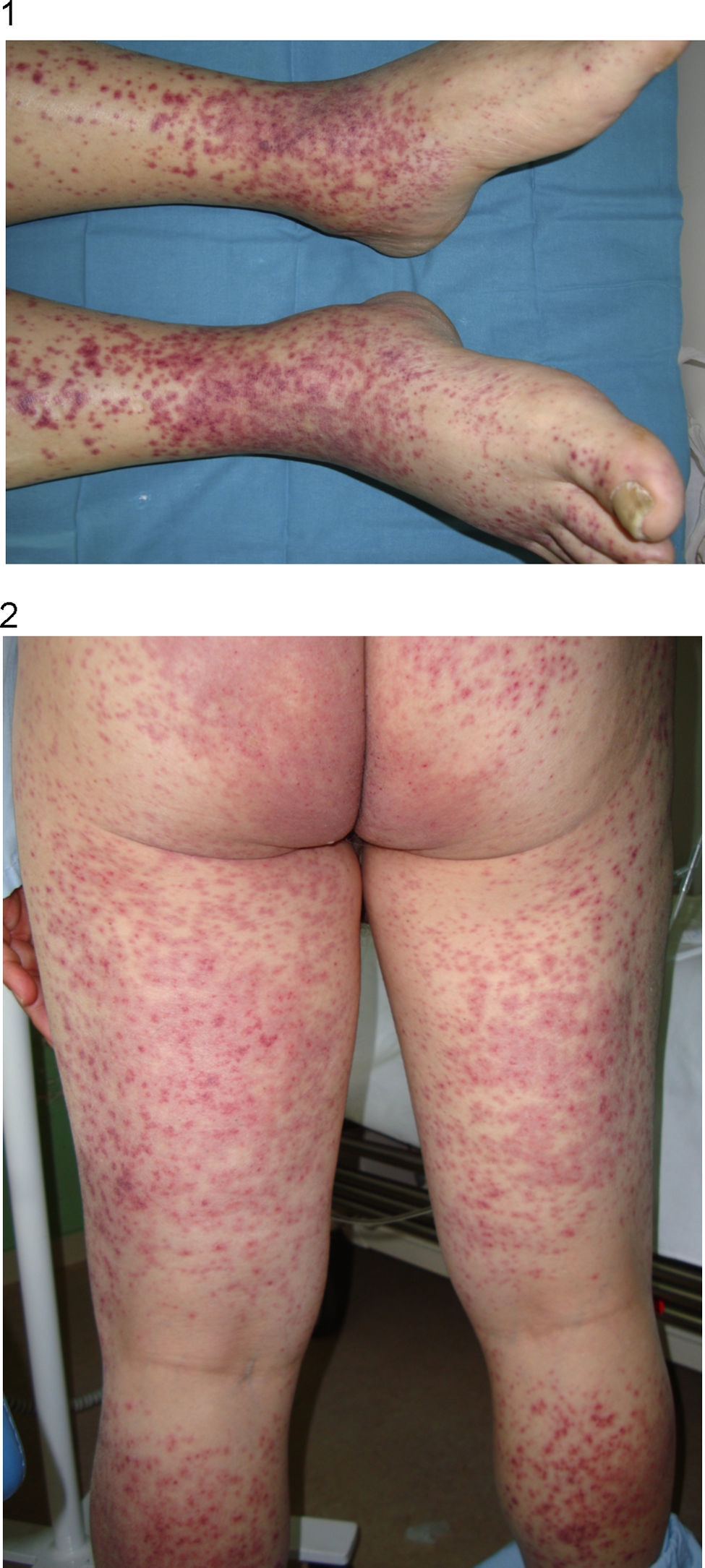
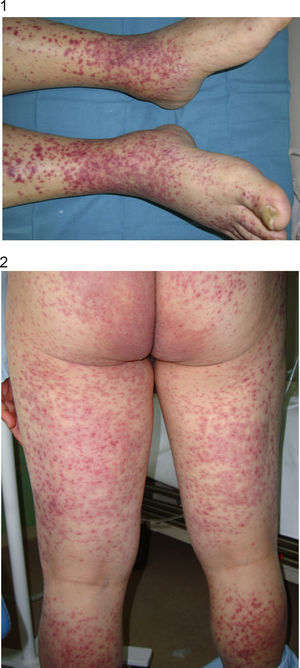
En la exploración física, el paciente está estable hemodinámicamente, con temperatura de 37,8°C, con buen estado de hidratación y nutrición, el abdomen es doloroso en el epigastrio y el flanco derecho, y se palpa un empastamiento a esta altura, con signos de leve peritonismo. En los miembros inferiores se aprecian lesiones purpúricas palpables, que se extienden hasta la raíz de los muslos y de ambos glúteos, que también aparecen en la cara posterior de ambos brazos pero con menor intensidad. No hay vesículas ni pústulas (figs. 1 y 2).
En la analítica destaca anemia ferropénica con hemoglobina de 12,9g/dl, hematocrito del 38,1%, hierro de 36mcg/dl, ferritina de 309ng/dl, recuento de leucocitos de 15.000leucocitos/μl (el 83% neutrófilos), recuento de plaquetas de 400.000/ml, elevación de velocidad de sedimentación globular de 28mm/h y proteína C reactiva de 142mg/dl, colesterol total de 125mg/dl, proteínas totales de 5,4g/dl, albúmina de 2,1g/dl, glicoproteína ácida de 182mg/dl, calprotectina fecal de 465μg/g. Anticuerpos antinucleares (ANA), Anticuerpos anticitoplasma de neutrófilo patrón perinuclear (pANCA) y patrón citoplasmático (cANCA), anti-ADN de doble cadena (anti-dsADN) y crioglobulinas negativos. Serologías de sífilis, citomegalovirus, virus de la hepatitis B (VHB), virus de la hepatitis C (VHC) y virus de la inmunodeficiencia humana (VIH), negativas.
Se realiza ecografía abdominal, y se observa en la fosa ilíaca izquierda una pared engrosada de 18mm en el colon descendente, por lo que se realiza ileocolonoscopia, que muestra desde 30cm del margen anal hasta el colon transverso medio, mucosa eritematosa y edematosa de forma parcheada, con múltiples úlceras serpiginosas confluentes con fibrina. El íleon terminal presenta mucosa de aspecto normal. La exploración anal es normal y la anatomía patológica confirma el diagnóstico de enfermedad de Crohn con afectación del colon en brote moderado.
Dermatología valora al paciente para la realización de una biopsia cutánea, que se informa como vasculitis leucocitoclástica.
A su ingreso, se inicia tratamiento con dieta hiperproteica y soporte nutricional enteral, prednisolona oral ajustada en dosis de 1mg/kg, asociado a calcio y vitamina D, heparina de bajo peso molecular y analgesia, con buena evolución tanto de la clínica abdominal como de las lesiones cutáneas. Tras finalizar la pauta descendente de corticoides, se inicia tratamiento de mantenimiento con mesalazina (3g/día), y 3 meses tras el brote, el paciente permanece asintomático con desaparición completa de las lesiones cutáneas.
DiscusiónLas manifestaciones cutáneas aparecen en un 15% de los pacientes con EII. Además de las más habituales, como el eritema nodoso o el pioderma gangrenoso, existen otras, como la vasculitis necrosante, la poliarteritis nodosa cutánea y las vasculitis granulomatosas, que se encuentran con menos frecuencia asociadas a EII. Aunque la etiopatogenia de estas manifestaciones no está clara, podría estar en relación con un defecto parcial en la inmunidad, que afecte tanto a la piel como al intestino1.
La vasculitis leucocitoclástica se caracteriza por un infiltrado de neutrófilos y restos nucleares, así como por depósito de fibrina en las vénulas poscapilares. Parece ser una alteración mediada por inmunocomplejos y desencadenada por múltiples antígenos: fármacos, infecciones, neoplasias y diversas enfermedades autoinmunitarias y sistémicas. Por eso, aunque no en todos los casos, en la inmunofluorescencia directa se aprecia depósito de IgM, IgG y C3 en la pared de los pequeños vasos de la dermis superficial2,3.
El rasgo clínico identificativo de este grupo de enfermedades es la afectación predominante o exclusiva de la piel. Pueden afectarse otros órganos, aunque cuando existe participación sistémica nunca es tan grave como en otros tipos de vasculitis necrosante. La lesión cutánea más habitual y típica es la púrpura palpable, que normalmente aparece en las extremidades inferiores y se diferencia del eritema en que no desaparece a la vitropresión, ya que acontece por una extravasación de hematíes y leucocitos en el tejido subyacente. Las lesiones son de tamaño variable, desde un milímetro a varios centímetros y, además de las pápulas, pueden aparecer excepcionalmente vesículas, placas o úlceras necróticas2. Habitualmente las lesiones son asintomáticas, pero pueden acompañarse de síntomas locales como prurito y edema de las extremidades afectadas, o síntomas sistémicos como fiebre, mialgias o artralgias. Es preciso realizar una biopsia cutánea para establecer el diagnóstico.
Las lesiones cutáneas responden al tratamiento con corticoides, colchicina, dapsona o inmunosupresores, aunque a menudo no requieren tratamiento específico. En los casos en los que se identifique el antígeno desencadenante o una enfermedad subyacente asociada, la eliminación del antígeno o el tratamiento de la enfermedad puede ser suficiente para el control de las lesiones cutáneas3. En nuestro caso, el inicio de tratamiento con corticoides sistémicos controló tanto los síntomas digestivos como la clínica cutánea, con desaparición completa de la púrpura al mes de tratamiento.
La vasculitis cutánea es la manifestación dermatológica menos frecuentemente asociada a EII y en particular a enfermedad de Crohn4. En la literatura médica hay menos de 10 casos de vasculitis asociada a enfermedad de Crohn, varios de ellos en la edad pediátrica5,6, en la que son más frecuentes este tipo de lesiones. Hay casos descritos asociados a colitis ulcerosa7,8, y resulta curioso que en los asociados a enfermedad de Crohn, la afectación intestinal de éstos siempre implica al colon como afectación única o con otros segmentos intestinales. Por eso se postula que la exposición directa de las células inmunitarias de la mucosa cólica a antígenos fecales pueda conducir a la formación de inmunocomplejos que posteriormente se depositan en la pared de las vénulas poscapilares y causan la vasculitis5.
La aparición de las lesiones cutáneas no siempre guarda relación con la actividad de la enfermedad inflamatoria, y puede incluso preceder al diagnóstico de ésta, aunque en nuestro caso el inicio de la vasculitis coincidió con el brote inicial de la enfermedad de Crohn. Es posible, como sugieren algunos autores5, que esta entidad esté infradiagnosticada, ya que los pacientes presentan ocasionalmente exantemas purpúricos leves que pueden confundirse con exantemas virales o reacciones alérgicas y que se resuelven espontáneamente o con el tratamiento de la EII.
Como conclusión, en pacientes con EII, la aparición de cualquier manifestación dermatológica debe investigarse, ya que llegar a un diagnóstico preciso de vasculitis puede tener importantes implicaciones en el protocolo diagnóstico-terapéutico y mejorar el curso clínico tanto de la EII como de la vasculitis.