Los anticuerpos monoclonales contra el factor de necrosis tumoral α (anti-TNF-α) han supuesto un avance terapéutico para el control de la enfermedad de Crohn (EC). Los anti-TNF-α se utilizan en la práctica clínica habitual en la EC ileocólica y enfermedad perianal asociada, pero su uso en la EC aislada del tracto digestivo superior es limitado.
Presentamos el caso de una paciente con EC gastroduodenal y corticodependencia que requirió infliximab para alcanzar la remisión tras fracaso de tiopurínicos.
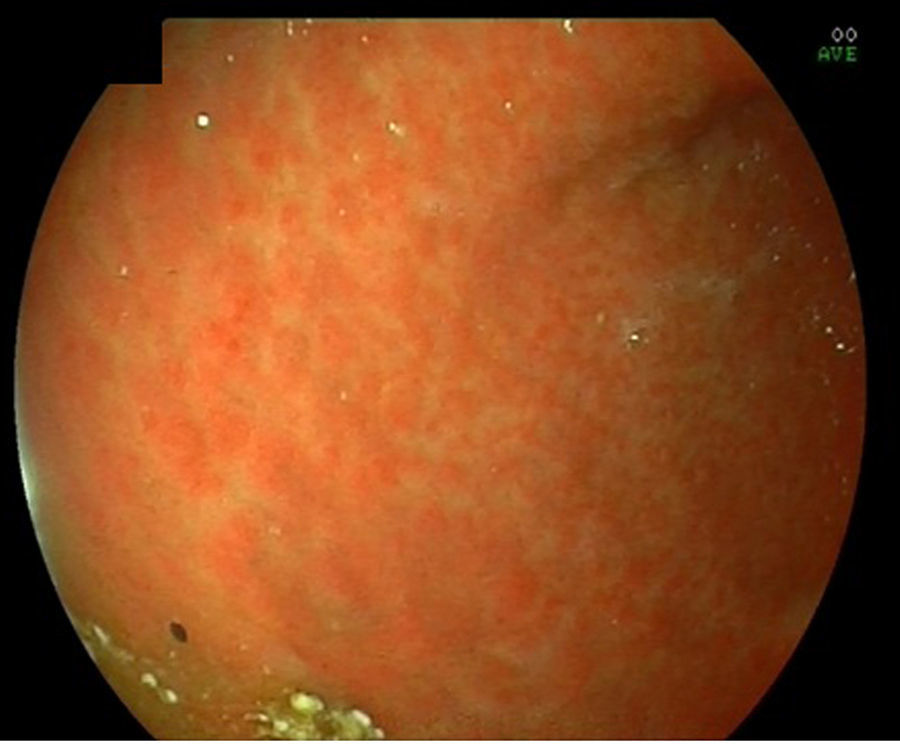
Se trata de una paciente de 42 años, ex fumadora, con antecedentes de fístula rectovaginal recidivante intervenida quirúrgicamente en 7 ocasiones, que en 2010 acudió a consultas por dolor epigástrico, saciedad precoz y distensión abdominal. Se realizó una gastroscopia que mostró lesiones indicativas de linfoma MALT gástrico (fig. 1). Sin embargo, en el estudio anatomopatológico únicamente se observó gastritis crónica con presencia de Helicobacter pylori (H. pylori).
Debido a que los hallazgos fueron indicativos de malignidad se recomendó una nueva gastroscopia tras la erradicación de H. pylori y una tomografía computarizada abdominal. Esta última reveló un engrosamiento de la pared del antro gástrico y adenopatías regionales no significativas. Por otro lado, en la gastroscopia se observó de nuevo una mucosa gástrica nodular y rígida y una úlcera en la primera rodilla duodenal que ocasionaba una estenosis. Se tomaron múltiples muestras que mostraron cambios inflamatorios y granulomas no necrosantes, todo ello compatible con EC.
Comenzó tratamiento con mesalacina (4g/día) y metilprednisolona (0,8mg/kg/día), con desaparición de los síntomas. Tras el descenso de la dosis de esteroides reapareció la clínica, motivo por el que inició tratamiento con azatioprina (2mg/kg/día), a pesar de lo cual tampoco se pudieron suspender los corticoides. Como consecuencia del fracaso de los tiopurínicos para mantener la remisión libre de esteroides, comenzó tratamiento con 5mg/kg de peso de infliximab en las semanas 0, 2 y 6 y, posteriormente, cada 8 semanas, previa realización de serologías para VIH y VHB y estudio de tuberculosis, todos ellos negativos.
La paciente presentó una respuesta excelente, y se suspendieron los esteroides en pocas semanas. El tratamiento combinado con inmunomoduladores y anti-TNF-α se mantuvo 16 semanas, se realizó una nueva gastroscopia de revisión comprobando la cicatrización de las lesiones (fig. 2), por lo que se suspendió la azatioprina, manteniéndose infliximab en monoterapia.
Un año más tarde, volvió a consulta por vómitos, dolor epigástrico y pérdida de peso. Se realizó una endoscopia en la que se observó nuevamente una mucosa gástrica seudonodular, edematosa y friable y una estenosis pilórica relativa. Ante la pérdida de respuesta en dosis estándar de infliximab se aumentó a 10mg/kg de peso cada 8 semanas, con buena respuesta clínica y endoscópica. En la actualidad permanece en remisión desde hace 15 meses.
Hasta la fecha se han realizado escasos estudios sobre el manejo de la afectación gastroduodenal de la EC. La evidencia de que disponemos está basada fundamentalmente en series de casos1–4.
La frecuencia de aparición de síntomas esofágicos, gástricos o duodenales oscila entre el 0,5 y el 10% en pacientes con EC ileocólica5; por otro lado, se han observado datos de inflamación macroscópica en más del 30% de las gastroscopias realizadas de forma rutinaria en pacientes con EC, aun estando asintomáticos6.
Con respecto al tratamiento, no existe evidencia que demuestre que los aminosalicilatos sean efectivos para el manejo de la afectación del tracto digestivo superior en la EC7. Los corticoides, por el contrario, sí son efectivos para el control de la enfermedad, pero no como tratamiento de mantenimiento. Como en la EC ileocólica, aquellos pacientes que continúan con síntomas a pesar de los esteroides, los dependientes de corticoides y los que necesitan tratamiento de mantenimiento deben recibir tiopurinas o metotrexato2,7. Una diferencia relevante entre el manejo de la EC ileocólica y la gastroduodenal es que, además de los fármacos antiinflamatorios, inmunomoduladores y/o biológicos, en esta última suele asociarse tratamiento con inhibidores de la bomba de protones (IBP)7 debido al papel que tiene el ácido gástrico, por lo menos en la aparición de dolor y quizá también en la perpetuación de las lesiones.
Los anti-TNF-α están indicados para la enfermedad grave o resistente a otros fármacos7.
El estudio ACCENT I, que evaluó la respuesta a largo plazo del tratamiento con infliximab en pacientes con EC, mostró que el 56% de los pacientes con EC del tracto digestivo superior respondió a infliximab8. No obstante, este estudio incluyó únicamente 43 pacientes con EC gastroduodenal.
Un estudio posterior de Annunziata et al.9 comparó 2 grupos similares de pacientes con EC del tracto digestivo superior, uno de ellos tratado con anti-TNF-α junto con IBP y/o aminosalicilatos y tiopurínicos, y otro con IBP asociado a aminosalicilatos y tiopurínicos. Tras 12 semanas de seguimiento, el 73% (8/11) de los pacientes del primer grupo logró la curación mucosa, frente al 12,5% (1/8).
En el caso presentado, la paciente requirió tratamiento con infliximab para alcanzar la remisión. Del mismo modo que en la enfermedad ileocólica, la intensificación en el caso de pérdida de respuesta a los anti-TNF-α puede ser eficaz10, como ocurrió en nuestra paciente. En resumen, el presente caso demuestra cómo el tratamiento con anti-TNF-α puede ser una alternativa terapéutica eficaz en la EC gastroduodenal resistente o grave.