Los abscesos hepáticos son una complicación bastante infrecuente de la enfermedad inflamatoria intestinal; suelen ser múltiples y de origen polimicrobiano. El desarrollo de una colangitis esclerosante primaria en el seno de una enfermedad inflamatoria intestinal, pese a la alteración de la morfología biliar y la mayor incidencia de infecciones, no predispone a la aparición de abscesos hepáticos. En este trabajo exponemos un nuevo caso de un paciente con colangitis esclerosante primaria y enfermedad de Crohn, que presenta múltiples abscesos hepáticos de origen fúngico, cuyo patógeno implicado es Candida albicans. Tras el estudio se descubrió que el paciente había desarrollado una fístula duodenobiliar. Éste respondió clínicamente al tratamiento antibiótico administrado y requirió cirugía para reparar la lesión fistulosa.
Liver abscesses are a relatively infrequent complication of inflammatory bowel disease. These abscesses are usually multiple and of polymicrobial origin. The development of primary sclerosing cholangitis in inflammatory bowel disease, although provoking alterations in biliary morphology and a higher incidence of infections, does not predispose patients to the development of liver abscesses. We describe a new case of primary sclerosing cholangitis and Crohn's disease with multiple fungal liver abscesses caused by Candida albicans. The patient had developed a duodenal-biliary fistula. Antibiotic therapy produced clinical response and surgery was performed to repair the fistula.
Varón de 51 años de edad, diagnosticado hace 12 años de enfermedad de Crohn (EC) de afectación cólica (A2, L2, B3p), en tratamiento con azatioprina en dosis de 100 mg/día, con buen control de la actividad inflamatoria. El paciente había requerido cirugía para tratar una fístula perianal, pero nunca había sufrido resecciones intestinales. En analíticas sistemáticas de control se apreció una elevación mantenida de los reactantes de fase aguda y de las enzimas de colestasis, sin un aumento parejo de la bilirrubina. Para descartar una afectación biliar se solicitó una resonancia magnética hepática y biliar en la que se observaron signos sugestivos de colangitis esclerosante primaria (CEP). Se inició tratamiento con ácido ursodesoxicólico a 300 mg/12 h.
En el siguiente control semestral, el paciente acudió a la consulta refiriendo una pérdida de peso de unos 15 kg y sensación distérmica vespertina en los 2 meses previos, sin otra sintomatología acompañante. La exploración física resultó anodina, salvo por una ligera hepatomegalia a expensas del lóbulo izquierdo y dolor a la palpación en el hipocondrio derecho, sin signos de peritonismo.
La analítica mostró unos valores de GGT de 871 U/l y FA de 390 U/l, con cifras normales de bilirrubina sérica, junto con una notable elevación de los reactantes de fase aguda, proteína C reactiva 162 mg/l, fibrinógeno 877 mg/dl y ferritina 2.435 ng/ml. El hemograma mostró una discreta leucocitosis (12.600 células/μl) y leve anemia (hemoglobina 11,7 g/dl). La ecografía abdominal puso de manifiesto una neumobilia en ambos lóbulos hepáticos. Se procedió al ingreso del paciente.
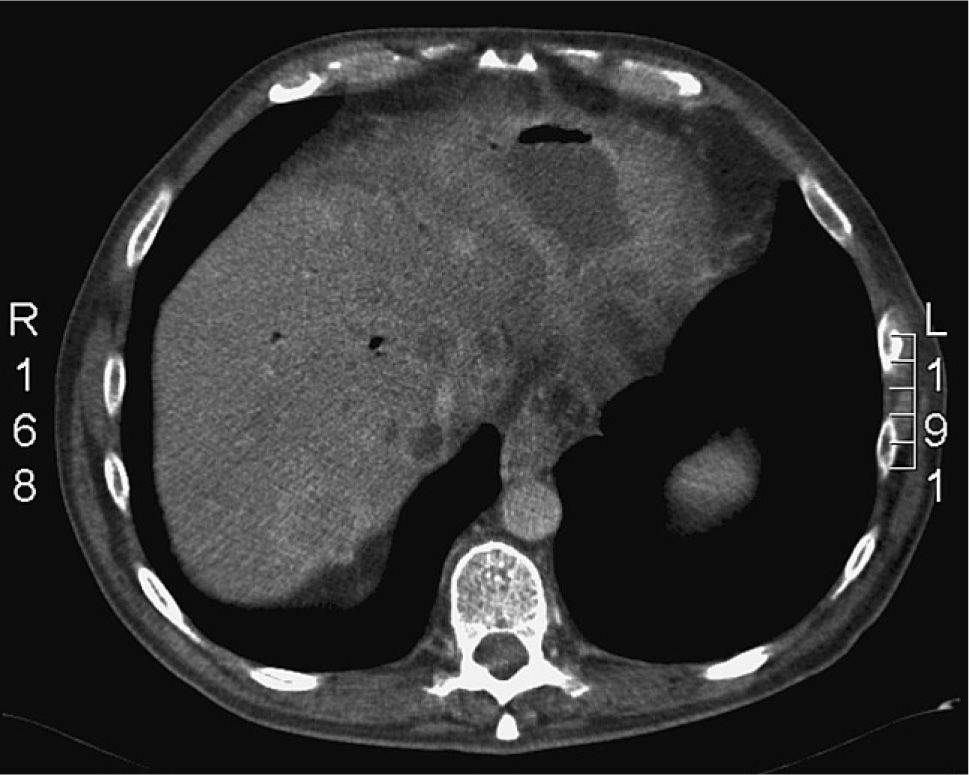
Dados los hallazgos ecográficos, se solicitó una tomografía computarizada, la cual mostró múltiples lesiones captantes en anillo, de pequeño tamaño, situadas en los segmentos más superiores de ambos lóbulos hepáticos, junto co una colección subfrénica derecha encapsulada (fig. 1), además de una areobilia y una estenosis biliar extrahepática ya conocidas. La sospecha diagnóstica fue de abscesos hepáticos múltiples. Se inició tratamiento antibiótico empírico con cefotaxima y metronidazol.
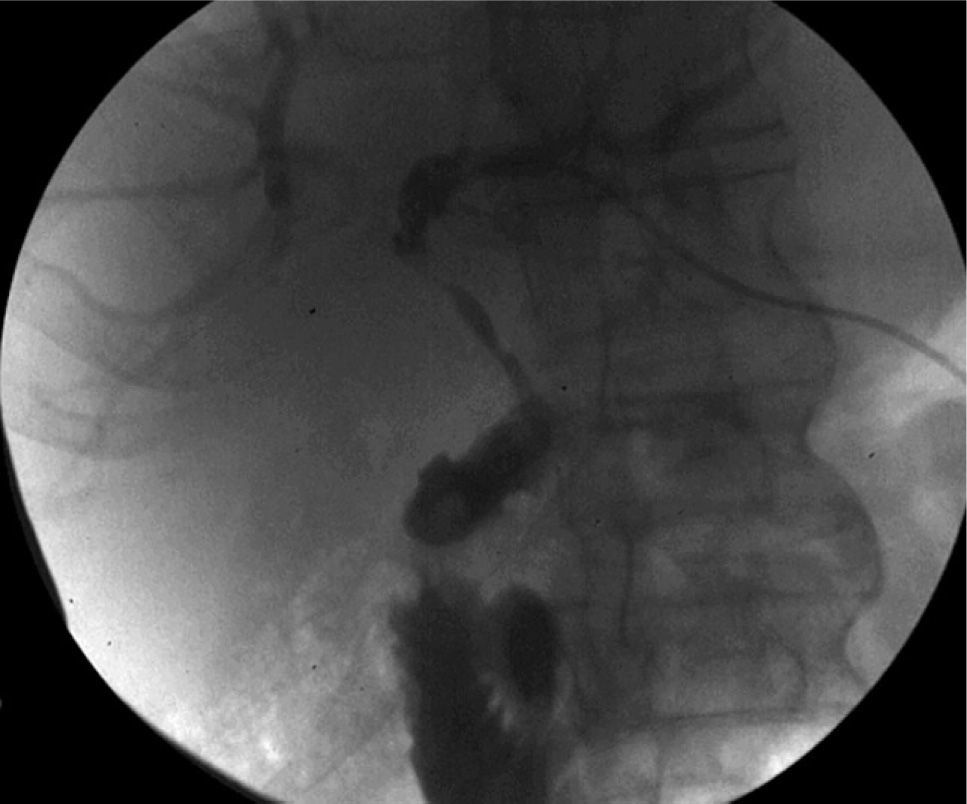
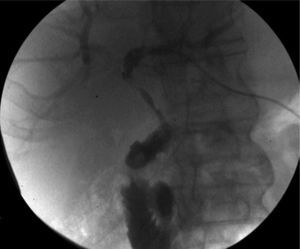
Se procedió a drenar percutáneamente la colección subfrénica y a cultivar su contenido. Dado que el paciente continuaba pirético, se solicitó una colangiografía transparietohepática, que reveló la presencia de un trayecto fistuloso coledocoduodenal (fig. 2), cuya presencia se confirmó mediante endoscopia digestiva alta.
En el cultivo de bilis se detectó Escherichia coli resistente a ampicilina y cefuroxima, y en el cultivo de pus se aisló Candida albicans, por lo que se añadió caspofungina intravenosa al tratamiento.
Una vez confirmada la posición de la fístula biliodigestiva se procedió a su cierre quirúrgico. Intraoperatoriamente, se observó un hígado micronodular, adherido al estómago por su cara inferior por un plastrón inflamatorio que contenía a la vesícula biliar. Se realizó una exéresis del plastrón inflamatorio fistuloso con colecistectomía y resección gástrica limitada.
La evolución postoperatoria fue excelente y el paciente fue dado de alta, asintomático, con el diagnóstico de abscesos hepáticos micóticos secundarios a fístula coledocoduodenal. La colangiorresonancia de control mostró una completa desaparición de los abscesos hepáticos y de la colección subfrénica. En la actualidad, el paciente se encuentra asintomático y prosigue su tratamiento con azatioprina y ácido ursodesoxicólico.
DISCUSIÓNEl caso que presentamos muestra la complejidad de las relaciones entre enfermedad inflamatoria intestinal (EII) y CEP y sus complicaciones. Un paciente inmunodeprimido con EC y CEP desarrolla una comunicación fistulosa biliodigestiva que provoca una diseminación biliar de microorganismos patógenos y, secundariamente, la aparición de abscesos hepáticos.
Los abscesos hepáticos, aunque infrecuentes, se consideran una complicación propia de la EII en presencia o ausencia de afectación de la vía biliar1. La CEP es una enfermedad autoinmunitaria frente a los colangiocitos de la vía biliar. Se asocia en un 80-90% de los casos a EII, especialmente a colitis ulcerosa (CU), aunque en un 7% de los casos se da también en pacientes con EC2. Las colangitis ascendentes no son complicaciones frecuentes, a menos que se haya manipulado quirúrgicamente la vía de forma previa, o debido a la existencia de litiasis, estenosis de la vía biliar o de colangiocarcinoma3. Menos frecuente todavía es la aparición de abscesos hepáticos con sólo unos 60 casos recogidos en la bibliografía4–14, en su mayoría en pacientes con EC. Cuando aparecen en el seno de una EII, los abscesos tienden a ser múltiples, y afectan más predominantemente al lóbulo hepático derecho15–17.
El diagnóstico de los abscesos hepáticos en la EII, tal y como ocurre en el caso que presentamos, se ve retrasado muchas veces por la inespecifidad de los síntomas (fiebre, escalofríos, anorexia y pérdida de peso, dolor abdominal) que pueden ser confundidos con las manifestaciones propias de una exacerbación de su enfermedad intestinal, y como tal ser tratada (corticoides4,27, cirugía…). Una vez instaurado el tratamiento antibiótico, su duración debe ser prolongada, habitualmente durante 4-8 semanas. En este caso, utilizamos de forma empírica cefotaxima y metronidazol, que cubren la mayoría de bacilos gramnegativos y anaerobios entéricos. Dado que había una colección de gran tamaño, situado en una zona accesible, se procedió al drenaje percutáneo, tal como recomiendan diversos autores1,15,16,19–22.
En los pacientes con EII, el patógeno típicamente hallado en los cultivos suele ser el Streptococcus milleri15,16,18,23 y, en menor frecuencia, anaerobios como Fusobacterium nucleatum o Bacteroides fragilis15, bacilos gramnegativos o Staphylococcus aureus16. En la población general, suelen ser polimicrobianos (79%), sobre todo cepas de gramnegativas, como Escherichia coli o Klebsiella24. Los abscesos de etiología fúngica son excepcionales. Sólo alcanzan un porcentaje considerable en pacientes inmunodeprimidos, especialmente en los que presentan enfer- medades hematológicas25,26. En este caso los patógenos implicados fueron E. coli, bacilo gramnegativo frecuentemente involucrado en las infecciones de vía biliar, y C. albicans. Como hemos comentado, la candidiasis visceral es una infección propia de los pacientes inmunodeprimidos11,25,26. Debemos recordar en este punto que el paciente tomaba azatioprina, pero es conveniente destacar también que el hecho de que en el duodeno hubiera gran cantidad de candidas para desarrollar la infección hepática podría deberse a la pérdida de la capacidad microbicida del jugo gástrico, ya que el paciente tomaba inhibidores de la bomba de protones de forma crónica27.
Los posibles orígenes de la infección pueden ser otros abscesos intraabdominales, fístulas digestivas y perforaciones intestinales15,16,18,23. Como posible vía de diseminación de los agentes patógenos hacia el hígado se ha propuesto, en la mayoría de los casos descritos, la bacteriemia portal14,15,18,23,28,29. Sin embargo, la bacteriemia portal es un hallazgo relativamente común en los pacientes con EII, mientras que la incidencia de abscesos hepáticos es una complicación considerablemente baja14. La otra posible vía de diseminación es la vía biliar. En los pacientes con EII las complicaciones biliares son comunes4. Por una parte, hay un aumento de la incidencia de colelitiasis y coledocolitiasis1, lo cual a su vez predispone a la aparición de cuadros infecciosos biliares. Por otra parte, la CEP se puede complicar con cuadros de colangitis ascendente2,3. Consideramos que en este caso el principal foco infeccioso es la fístula duodenobiliar, que condiciona la entrada de patógenos del tubo digestivo a la vía biliar en su porción más proximal. Otros posibles factores que hayan contribuido a la infección quedarían relegados a un segundo lugar.
Por una parte, aunque en el seno de una CEP podía haber aparecido una colangitis ascendente, la ausencia de clínica compatible con colangitis y la escasez de casos similares en la literatura médica4 nos hacen dudar de este punto como mecanismo principal. Por otra parte, la enfermedad intestinal se encontraba en remisión, y las pruebas de imagen no mostraron la presencia de ningún otro foco séptico intraabdominal que pudiera dar origen a la afección hepática.
Otro punto que cabe destacar sería preguntarse el porqué de la aparición de dicha fístula. Lo más lógico sería pensar que fuese secundaria a su EC6,7. Sin embargo, en 12 años de evolución, el paciente nunca había presentado ninguna afectación del tracto digestivo superior; además, estaba en remisión mantenida de su EC en los últimos años. Los hallazgos endoscópicos tampoco encajaban con la afectación gástrica por EC13. Se plantean otros dos escenarios posibles: la presencia silente de un ulcus duodenal que se perforó hacia vía biliar, o una fistulización hacia duodeno desde su colédoco afectado de CEP. La primera posibilidad, aunque remota, ha sido descrita previamente8,9. De la segunda, aun hipotéticamente posible, no se tiene constancia de ningún caso previo.
Los casos disponibles en la literatura médica que recogen una relación clara entre infecciones biliares y formación de abscesos hepáticos en pacientes con EII son escasos. Sólo hemos podido documentar la existencia de dos artículos que muestren claramente un origen biliar de los abscesos hepáticos; uno en el que se describen 2 casos de abscesos hepáticos múltiples, en 2 pacientes con CEP y EII4, y otro caso con afectación del tracto biliar secundaria a la formación de una fístula duodenobiliar5.
Hasta donde nosotros sabemos, el caso presentado es el primero publicado de abscesos hepáticos múltiples de origen fúngico en un paciente con CEP y EC y que ha desarrollado una fístula duodenobiliar. Una combinación extraña para una situación clínica que teóricamente debería ser más frecuente