INTRODUCCIÓN
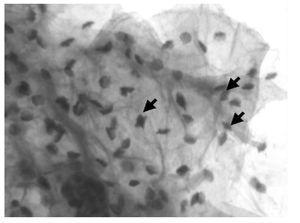
En la República Mexicana, el cáncer cervicouterino (CaCu) es un importante problema de salud.1 Sin embargo, a pesar de las grandes campañas realizadas con el fin de llevar a cabo una detección oportuna del CaCU,2 éste se reconoce aún en etapas avanzadas y por consiguiente se incrementa el número de muertes por dicha causa. A lo largo de tres décadas se ha evidenciado el papel etiológico del virus del papiloma humano (VPH) en el CaCu.2 En este país, la detección del CaCU y las lesiones premalignas se realiza con el diagnóstico citológico y el informe histopatológico de biopsias del cérvix. El diagnóstico citológico de la infección por VPH en el cérvix se fundamenta en el reconocimiento de la célula conocida como coilocito. No obstante, este criterio citológico no siempre está presente y existen lesiones detectadas por colposcopia y biopsia en las que el patrón corresponde al de una lesión viral y, pese a ello, en el estudio citológico no se demuestran los datos citopáticos de la lesión por VPH. En vista de lo anterior, como estudio preliminar se revisaron 50 biopsias de cérvix en las cuales se encontraron los criterios de la lesión de VPH en el epitelio ectocervical, siempre y cuando el estudio citológico se hubiera interpretado como normal o sin cambios de lesión viral. En dichas biopsias, además de los cambios característicos a VPH, se identificaron células con cambios nucleares: células de tipo superficial o intermedio que no tienen alteraciones en el citoplasma; el núcleo muestra un tamaño normal o apenas crecido en el diámetro y posee un contorno angulado o espiculado. La cromatina corresponde a grumos finos y homogéneos; no se observan coilocitosis (Imagen 1). Estos cambios también estaban presentes en las citologías de estas pacientes. Tal alteración citológica puede relacionarse con el VPH y corresponder a una imagen inicial o anterior a la aparición del coilocito.
Imagen 1. Citología. Tinción de Papanicolaou (100x). Las células con cambios nucleares están señaladas con flechas.
Con base en estos datos preliminares y la observación de que tales cambios nucleares están relacionados con los cambios citológicos limítrofes vinculados con VPH,3 se decidió analizar a un grupo de pacientes con citologías normales y estos cambios nucleares. Los propósitos del estudio fueron los siguientes: a) conocer el porcentaje de VPH en estas lesiones; b) determinar una posible relación entre VPH y dichos cambios nucleares; y, c) correlacionar la presencia de VPH con los hallazgos evidenciados por colposcopia. Los resultados de este estudio tratan de analizar si los cambios nucleares pueden anteceder a la aparición de los coilocitos producidos por la infección de VPH.
MATERIAL Y MÉTODOS
Sujetos
Previa firma del consentimiento informado, autorizado por el comité de ética, se incluyó a 50 mujeres con diagnóstico citológico normal pero con cambios nucleares (un mínimo de 15 células con estos cambios nucleares presentes en la citología). Al momento de obtener la segunda citología, se recolectó el cepillo utilizado para realizar la preparación de la laminilla y se depositó en PBS (amortiguador de fosfatos). Con posterioridad se llevó a cabo la colposcopia. Las células cervicales se conservaron a -20 °C hasta obtener el resultado de la citología. Además, se recogió un historial clínico para identificar los principales factores de riesgo relacionados con la infección de HPV: nombre, edad, toma de la muestra, apta para citología, antecedente familiar de cáncer, quiénes y dónde, número de parejas sexuales, uso de preservativo, menarca, edad de primera relación sexual, fecha de la última menstruación, embarazos, partos, cesáreas, abortos, anticonceptivos orales, anticonceptivos hormonales, antecedentes de infecciones vaginales, reporte de citología, informe de detección de VPH, informe de colposcopia.
Citologías
Las muestras se fijaron y procesaron con la técnica convencional de Papanicolaou. Los frotis se analizaron en un microscopio Zeiss convencional de luz transmitida a un aumento de 100x. Todas las citologías las revisó el mismo patólogo.
Detección de VPH
1. Extracción del ADN
El tubo que contenía el cepillo se agitó mediante un vórtex para desprender las células cervicales; luego se centrifugó para recuperar el botón celular. Éste se digirió para liberar el ADN en buffer "TE-9" con adición de proteinasa K y se incubó en agitación; a continuación se realizaron dos extracciones fenol-cloroformo, de las cuales se recuperó el sobrenadante para después precipitar el ADN con sales y etanol; luego, al secarse la pastilla, se reconstituyó el ADN en TE 1X. Su cuantificación se realizó mediante densitometría con el fotodocumentador Gel Doc 2000.
2. Detección del ADN del VPH
La detección y tipificación de VPH se llevó a cabo con el dispositivo HPV Consensus PCR and Genotyping donado por Roche Molecular Systems, Inc. En este instrumento se amplifica el DNA del tejido cervical mediante la PCR con la utilización de los iniciadores My09/My11 que se aparean a la región L1 del genoma del VPH (capaces de amplificar una gran variedad de tipos de VPH). En todas las reacciones se incluyó un par de iniciadores para el gen de la globina b, el cual sirvió como control interno para demostrar la presencia del DNA genómico amplificable. En seguida, el producto amplificado, marcado previamente durante la amplificación con biotina, se transfirió a las tirillas de nitrocelulosa mediante la técnica de hibridación reversa en línea y se mostró la hibridación mediante una reacción de quimioluminiscencia. Las membranas poseen oligonucleótidos específicos para la tipificación de 27 tipos de VPH. Las tirillas de nitrocelulosa contienen unidas las sondas específicas para cada tipo de VPH en diferentes posiciones a lo largo de ella, de tal manera que posteriormente es posible determinar el tipo de VPH de acuerdo con la posición donde se apareó o "pegó" el producto amplificado a partir del ADN de las células cervicales.
Colposcopia
Las tomas de las citologías, así como las colposcopias, las efectuó la misma ginecóloga. Se realizaron de manera convencional de acuerdo con la técnica de Schiller con ácido acético al 5% en un colposcopio Vasconcelos con una lente 40x y aumentos de 10, 16 y 25x.
Métodos estadísticos
De las variables analizadas se obtuvieron porcentajes, medias y desviación estándar. Para el análisis de las medias se utilizó la t de Student y para las variables dicotómicas la prueba de Fisher.
RESULTADOS
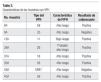
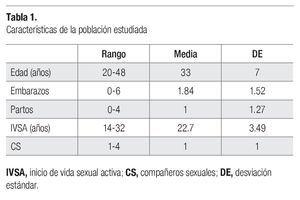
El total de las muestras incluidas en el estudio se analizó por citología y biología molecular sin dificultad alguna. La edad de las pacientes y los antecedentes ginecoobstétricos de cada una de las personas se describen en la Tabla 1. Las respuestas de las pacientes acerca de los métodos de anticoncepción usados fueron las siguientes: 76% utilizaba preservativo, 6% anticonceptivos orales, 8% sufría una obstrucción tubaria bilateral y 10% no usaba ningún método.
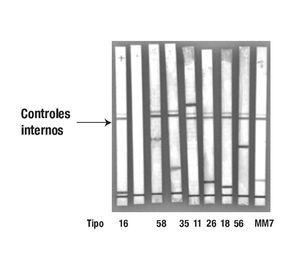
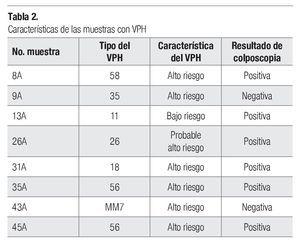
De las 50 pacientes estudiadas, 24 (48%) presentaron áreas acetorreactivas durante la colposcopia, un signo indicativo de la presencia de HPV. El VPH se detectó por PCR en ocho (16%) de las 50 muestras analizadas (Imágenes 2 y 3). De las ocho muestras que presentaron VPH, seis fueron de alto riesgo (tipos 58, 35, 18, 56 [n = 2] y MM7), una de probable riesgo alto (tipo 26) y sólo una muestra presentó HPV tipo 11 de bajo riesgo. No se presentaron coinfecciones en ninguna de las muestras. En la Tabla 2 aparecen un resumen de las muestras en las cuales se detectó VPH y el resultado de la colposcopia. Se agrupó a las personas en pacientes con VPH y sin VPH para reconocer la relación entre las características sexuales; no se reconocieron diferencias de relevancia estadística en ninguno de los grupos (Tabla 3).
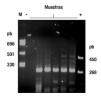
Imagen 2. Amplificación de VPH. Gel de agarosa al 2% en el cual se observan algunos de los productos amplificados a partir del ADN; la banda de 268 pb corresponde a una porción del gen de la globina b (control interno) y la banda de 450 pb a la amplificación del HPV. M, marcador de peso molecular; -: control negativo; +: control positivo (muestra con VPH 16).
Imagen 3. Tipificación de VPH. Tiras para tipificar los 27 tipos de VPH; se puede observar que las sondas del control interno son positivas en todas las muestras, con excepción del control negativo; -: control negativo; +: control positivo (muestra con VPH 16); las últimas ocho tiras corresponden a pacientes.
DISCUSIÓN
A pesar de los esfuerzos de los programas de detección temprana del CaCU, estas campañas no han sido eficaces en México por diversas razones y la enfermedad es aún un importante problema de salud pública, toda vez que es la primera causa de muerte por cáncer en mujeres mexicanas. Por ello se propuso realizar este estudio, con la finalidad de buscar las características indicativas de infección por VPH en citologías diagnosticadas como normales y, de esta forma, sugerir el diagnóstico molecular del VPH cuando sea necesario.
El diagnóstico de cambios nucleares en citologías de apariencia normal se vincula en 16% con la presencia del VPH, mientras que por medios colposcópicos este porcentaje es mayor (48%). Es importante señalar que estas muestras se diagnosticaron como normales en el Sistema Bethesda4 y, según los estudios realizados en la población mexicana, el porcentaje de VPH en mujeres controles oscila entre 17% y 21%;5-7 en el plano internacional se ha encontrado una cifra de 10.4%,8 por lo que el porcentaje de 16% encontrado en este estudio se halla dentro del rango general. Es posible concluir que los cambios nucleares no parecen tener un vínculo con la infección por VPH, ya que la frecuencia de VPH es similar a la informada en citologías normales. Sin embargo, es todavía una interrogante saber si el virus no inflige un daño citológico antes de su eliminación.
Un hallazgo importante es que de las muestras que presentaron VPH, 75% (6/8) mostró datos indicativos de VPH por colposcopia. Sin embargo, no son claros los mecanismos subyacentes en el 43% de las muestras que fueron positivas por colposcopia, pero negativas para la detección de ADN de VPH. En consecuencia, los autores sugieren que las muestras positivas por colposcopia se sometan a la detección de VPH.
No se encontró relación entre ninguna de las características sexuales en los grupos de pacientes con VPH y sin él.
En México se ha observado que hasta 94% de los CaCU presenta VPH; los más frecuentes son los tipos 16 (48.8%), 18 (18.4%), 58 (15.4%) seguidos de varios tipos de VPH en bajo porcentaje.5 En otro estudio en el que se analizaron muestras de citologías normales, los tipos de VPH más frecuentes fueron 16, 53, 31 y 18 (la frecuencia no fue mayor de 1.7%).7 En este estudio, el VPH más frecuente fue el 56 (4% de toda la población) y todos los demás tuvieron una proporción de 2% (18, 58, 35, 11, 26 y MM7). A nivel mundial, las mujeres están infectadas con los tipos 16, 18 o ambos, en un porcentaje de 32%. Estas diferencias se pueden explicar por las características poblacionales y la dinámica epidemiológica de cada país.
Sin duda, la información encontrada aporta datos importantes para la epidemiología molecular de la población mexicana y corrobora resultados anteriores indicativos de que la infección está presente aun con una citología normal. Este estudio permitió demostrar que los cambios nucleares no se vinculan con la infección de VPH. Sin embargo, al estar presentes en estas citologías es posible un nexo con otro tipo de infecciones.
Los resultados del presente trabajo sugieren que en pacientes con citologías normales y datos consistentes con infección por VPH observados por colposcopia sería de utilidad la detección de VPH, de tal manera que pueda instituirse un seguimiento más estrecho en estas pacientes.
Correspondencia:
Dra. Sandra G. Martínez-Garza.
Plaza las Américas 115; Colonia Jardines del Moral, León, Guanajuanto. México.
Teléfono: (477) 717-3809, Fax: (477) 779-0836.
Correo electrónico:samartin30@yahoo.com