Desde hace unas cuantas décadas morimos cada vez menos en nuestro domicilio y cada vez más en el hospital, y dentro de este un 20% de las veces en una Unidad de Cuidados Intensivos (UCI). Por otro lado, la muerte en las UCI se ha convertido en un proceso altamente tecnificado, originando, en ocasiones, excesos debido a que los medios empleados son desproporcionados en relación con los fines perseguidos (futilidad) y generando situaciones que atentan contra la dignidad del ser humano en el momento de su muerte. En este contexto se revisa, desde diferentes perspectivas, la situación del procedimiento clínico denominado «limitación del esfuerzo terapéutico» (LET), que ha venido a constituirse en auténtico puente entre la Medicina Intensiva y la Medicina Paliativa, y cuyo objetivo final es garantizar una muerte digna y sin sufrimiento para los pacientes críticos irrecuperables.
Over the past few decades, we have been witnessing that increasing fewer people pass away at home and increasing more do so within the hospital. More specifically, 20% of deaths now occur in an intensive care unit (ICU).
However, death in the ICU has become a highly technical process. This sometimes originates excesses because the resources used are not proportionate related to the purposes pursued (futility). It may create situations that do not respect the person's dignity throughout the death process. It is within this context that the situation of the clinical procedure called «limitation of the therapeutic effort» (LTE) is reviewed. This has become a true bridge between Intensive Care and Palliative Care. Its final goal is to guarantee a dignified and painless death for the terminally ill.
Desde hace unas décadas la muerte en el ámbito hospitalario ha aumentado considerablemente en relación con la muerte en el domicilio, y dentro de la mortalidad hospitalaria cerca del 20% de las defunciones ocurren en las Unidades de Cuidados Intensivos (UCI)1.
Desde que nació la Medicina crítica, hace ya más de medio siglo, las cosas han cambiado mucho. Las UCI, que en principio fueron creadas para salvar la vida de pacientes amenazados por enfermedades agudas y graves, gracias a las tecnologías de soporte vital y de personal altamente especializado, van siendo en la actualidad cada vez más utilizadas por pacientes de edades más avanzadas, con enfermedades crónicas subyacentes poco o nada reversibles y con alta probabilidad de descompensación, lo cual ha elevado sustancialmente la tasa de mortalidad en los Servicios de Medicina Intensiva de los países desarrollados2,3.
Tradicionalmente las UCI se han centrado en la prolongación de la vida y curación de la enfermedad, pero cada vez parece estar más clara la necesidad de integrar en ellas los principios de los cuidados paliativos. Se trata de buscar el equilibrio entre la Medicina Intensiva (centrada en la curación) y la Medicina Paliativa (centrada en los cuidados y bienestar del paciente). Pero la integración de los cuidados paliativos en las UCI no es fácil; las incertidumbres acerca del pronóstico, el déficit de comunicación y las preferencias del paciente (y/o sus familiares) pueden dificultar la transición desde el cuidado curativo al paliativo4.
Es en este contexto en donde con frecuencia se plantean, en determinadas situaciones, serias dudas sobre el posible beneficio de iniciar o retirar determinadas medidas de soporte vital. El empleo de la tecnología disponible permite, a veces, prolongar la vida del paciente durante un tiempo variable, pero en ocasiones lo que verdaderamente se prolonga es el proceso del morir o se consigue que el paciente sobreviva con una grave afectación neurológica u otro tipo de secuelas que comprometen seriamente su calidad de vida, con un coste muy elevado en términos de sufrimiento para el paciente, emocional para su familia y de recursos para la sociedad. Uno de los estudios más importantes llevados a cabo para mejorar el tratamiento de los enfermos al final de la vida ha sido el Study Prognoses for Outcomes and Risks of Treatment (SUPPORT); este estudio, articulado en 2 fases, con casi 10.000 pacientes en 5 grandes hospitales de EE. UU., reveló serias limitaciones en el tratamiento de pacientes con enfermedades graves. El SUPPORT puso de manifiesto que la comunicación del personal sanitario con el paciente y su familia acerca del tratamiento al final de la vida fue deficiente, el coste del tratamiento acabó con los ahorros de toda la vida de algunas familias y la mitad de los pacientes sufrieron dolor de moderado a grave en los 3 últimos días de su vida1,5–7. Por todo lo anterior, la Medicina Intensiva fue tomando conciencia de la necesidad de, en determinadas situaciones, limitar el soporte vital de los pacientes críticos, práctica que en España se conoce mayoritariamente con la denominación limitación del esfuerzo terapéutico (LET). Pero cuando la incertidumbre sobre el momento de la muerte es alta, la decisión de LET puede ser difícil de tomar, generando gran estrés intelectual y emocional en las personas que tienen la responsabilidad de decidir8. El término LET no quiere decir que el esfuerzo finalice, lo que ocurre es que el esfuerzo se traspasa a otras áreas que incluso pueden exigirlo con más intensidad, como la sedación, la analgesia, el apoyo psicológico al final de la vida, etc., y que son de gran responsabilidad en el ámbito de la enfermería9–11.
El presente trabajo plantea como objetivo alcanzar, a través de una revisión bibliográfica, una aproximación a la situación actual del proceder clínico denominado LET. La población en estudio ha consistido en aquellas unidades clínicas, junto con sus profesionales, en donde presumiblemente se presenta más frecuentemente la necesidad de valorar la aplicación de la LET y su problemática asociada, es decir, las UCI hospitalarias, tanto de adultos como pediátricas. Como visión complementaria se ha incorporado también una perspectiva desde la Atención Primaria, así como aquellos estudios generadores de doctrina sobre la LET (bioética, consensos, etc.).
MetodologíaDiseñoSe ha procedido a realizar una revisión bibliográfica no sistemática de la literatura médica, priorizando aquellos trabajos en donde los especialistas en Medicina Crítica (médicos o enfermeras/os) se pronuncian acerca de la LET, su problemática y aspectos relacionados. Se trató en lo posible de, en función de la LET, clasificar los estudios por niveles sanitarios de aplicación, atención primaria y especializada (UCI de adultos y pediátricas), así como por los ámbitos español y anglosajón.
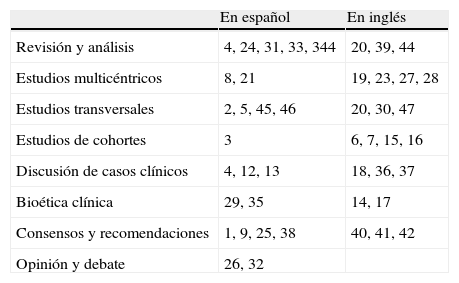
Criterios de búsquedaSe exploraron diversas bases de datos bibliográficas a partir de las palabras clave: «limitación del esfuerzo terapéutico», «cuidados intensivos», «cuidados paliativos», «final de la vida» y su equivalente en inglés: withdrawing/withholding, intensive care, palliative care, end of life. Lo anterior se complementó con procedimientos de búsqueda inversa. Finalmente fueron seleccionados un total de 45 artículos, 23 en español y 22 en inglés, según se muestra en la tabla 1.
Los artículos seleccionados tienen diversa procedencia y reflejan la concepción de muy diversos países con respecto al tema estudiado: España, EE. UU., Inglaterra, Francia, Italia, México y Argentina, entre otros.
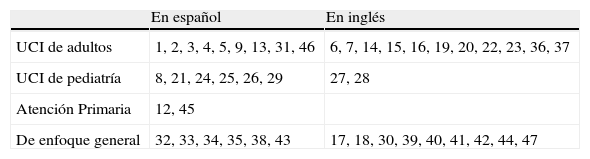
En las tablas 2 y 3 se muestran los artículos seleccionados, distinguiendo por idioma y clasificados «por tipo de estudio» y «por población estudiada».
Clasificación de los artículos analizados según tipo de estudio
| En español | En inglés | |
| Revisión y análisis | 4, 24, 31, 33, 344 | 20, 39, 44 |
| Estudios multicéntricos | 8, 21 | 19, 23, 27, 28 |
| Estudios transversales | 2, 5, 45, 46 | 20, 30, 47 |
| Estudios de cohortes | 3 | 6, 7, 15, 16 |
| Discusión de casos clínicos | 4, 12, 13 | 18, 36, 37 |
| Bioética clínica | 29, 35 | 14, 17 |
| Consensos y recomendaciones | 1, 9, 25, 38 | 40, 41, 42 |
| Opinión y debate | 26, 32 |
Clasificación de los artículos analizados según población de referencia
| En español | En inglés | |
| UCI de adultos | 1, 2, 3, 4, 5, 9, 13, 31, 46 | 6, 7, 14, 15, 16, 19, 20, 22, 23, 36, 37 |
| UCI de pediatría | 8, 21, 24, 25, 26, 29 | 27, 28 |
| Atención Primaria | 12, 45 | |
| De enfoque general | 32, 33, 34, 35, 38, 43 | 17, 18, 30, 39, 40, 41, 42, 44, 47 |
Desde hace unas décadas el lugar de la muerte se ha ido desplazando desde el domicilio hacia los hospitales, dando como resultado la emergencia de las UCI como aquellas unidades de hospitalización en donde ocurre el mayor número de defunciones de los considerados enfermos críticos1,3. La alta tecnología y especialización de los profesionales de la Medicina Crítica (médicos y enfermería) llevada a cabo en estas unidades ha permitido salvar la vida de numerosas personas, pero al mismo tiempo ha enfrentado a sus profesionales con situaciones de enorme complejidad relacionadas con la toma de decisiones al final de la vida4–7.
Es en este contexto en donde la Medicina Crítica se planteó la necesidad de la práctica denominada LET, cuyo concepto se refiere a la decisión de restringir o cancelar algún tipo de medidas cuando se percibe una desproporción entre los fines y los medios terapéuticos, con el objetivo de no caer en la obstinación terapéutica, constituyendo un verdadero paradigma del equilibrio entre la Medicina Intensiva y la Medicina Paliativa3,4,8,9,12. Aunque en España se encuentra consagrada por el uso la terminología LET, no ocurre así en la literatura anglosajona, en donde son más usuales los términos de withholding y withdrawing, como expresión de las 2 posibles alternativas o tipos de LET, no iniciar un tratamiento o retirarlo una vez instaurado, ambas idénticas desde el punto de vista ético y moral, aunque psicológicamente resulta más difícil retirar que no instaurar13–18. En este trabajo se usará el término LET por ser el más arraigado en la literatura científica española.
Por lo que respecta a los motivos o criterios para aplicación de la LET existen diferencias según se trate de adultos o de niños. En los primeros existe cierta discordancia, ya que los criterios no son uniformes, dependen de la población estudiada y además los factores a considerar no son exclusivamente clínicos19,20, pero en general, en referencia a los adultos, es el mal pronóstico de la enfermedad la razón principal para la LET, el sufrimiento del paciente la segunda y la mala calidad de vida posterior la tercera13,19,21. Por lo que se refiere a los niños hay estudios21 que documentan que es la mala calidad de vida posterior el principal motivo de LET, en donde han de ser balanceadas las graves secuelas neurológicas frente a la posible supervivencia, seguida del pronóstico, que es también un elemento clave21. Sin embargo, en un estudio multicéntrico realizado en las unidades de neonatología de 15 hospitales españoles8, el criterio utilizado para proponer la LET fue en el 79,5% de los casos la baja probabilidad de supervivencia, frente al 18% de los casos en donde las consideraciones de calidad de vida futura constituyó el único criterio.
La frecuencia de aplicación de LET en los servicios de medicina intensiva españoles muestra una tendencia creciente2,19, situándose aproximadamente en torno a un 10% del total de pacientes ingresados en UCI, pero mostrando un efecto diferencial según el tipo de hospital y especialista que lo trate2,3,19.
En referencia a la mortalidad asociada a la LET, es decir, el porcentaje de fallecimientos entre los pacientes a los que se les aplicó este tipo de medidas, es importante resaltar que, mientras en las UCI pediátricas (UCIP) se aproxima a un 30%21, en las UCI de adultos oscila entre un 40 y 90%, según tipo de hospital y país analizado19,21.
En relación con la toma de decisiones de la LET estas son básicamente tomadas a iniciativa de los médicos (en más del 90% de los casos), aunque a continuación se informa y trata de consensuar con los familiares en buena medida; no obstante, en más de una cuarta parte de los casos los familiares no fueron involucrados19,22,23. Llama la atención el hecho de que la decisión de LET se toma con mucha más frecuencia en las UCI médicas que en las quirúrgicas3. En las UCIP aproximadamente un 10% son por petición familiar, y en el resto de casos la propuesta de LET surge de los médicos, si bien suelen consensuarse mayoritariamente con los familiares9,21,24–27. Tanto en América como en nuestro medio alrededor del 20% de todas las muertes ocurren en las UCI1,17; la mayoría de dichas muertes implican medidas de LET (de «retirar» o de «no instaurar» medidas de soporte vital) y en general los pacientes están demasiado enfermos para participar en la toma de decisiones, que han de recaer en clínicos y/o familiares, siendo muy variable el peso de cada uno en la participación22. En un estudio multicéntrico realizado en 7 hospitales estadounidenses23 se documentó que el 5,5% de las muertes ocurridas en la UCI correspondían a pacientes incapacitados que carecían simultáneamente tanto de instrucciones previas como de familiares o representante legal; en estos casos las decisiones de LET fueron tomadas por los médicos intensivistas. En otro estudio multicéntrico, de Esteban et al., realizado en las UCI de 6 hospitales españoles19, la propuesta de LET fue iniciada por los médicos en el 92,9% de los casos y en el resto por los familiares (7,1%); en el 28,3% de las decisiones de LET los familiares no fueron involucrados y solo el 9% de los pacientes habían expresado su deseo de no prolongar la vida antes de su admisión en la UCI. El referido estudio concluye que la LET se aplica frecuentemente en los enfermos críticos, siendo iniciada básicamente por los médicos19,22,23.
En relación con las UCI pediátricas (UCIP), en un estudio multicéntrico de Trenchs Sáinz de la Maza et al.21, realizado en las UCIP de 10 hospitales españoles, la propuesta de LET surge básicamente, alrededor de un 90%, a partir del equipo facultativo, hecho lógico si se tiene en cuenta que son los médicos los primeros en disponer de la información acerca del proceso que afecta al paciente. Al igual que en otros estudios9, aproximadamente un 10% de LET son por petición familiar. De entre las propuestas por los médicos un 4% fueron aplicadas de forma unilateral al no existir esperanzas de recuperación. En el resto de casos, en torno a un 86%, si bien la propuesta de LET surgió a propuesta de los médicos, se trató de consensuar con los familiares, ya que llegado este momento es necesario, aparte de la coincidencia de opinión de todo el equipo asistencial, obtener la complicidad de los padres21,24–26. En otro estudio multicéntrico realizado en Canadá27 se concluyó que entre un 5 y un 12% de los niños en estado crítico murieron en sus casas sin beneficiarse de los programas de cuidados paliativos. Otro estudio realizado en 4 grandes hospitales pediátricos de EE. UU.28, mediante una encuesta realizada a 781 médicos y 456 enfermeras, evidenció la necesidad de más formación bioética en el personal de las UCIP y de más coordinación entre las subespecialidades relacionadas con el final de la vida.
La aparición de conflictos entre profesionales de las UCI y los familiares es frecuente, siendo necesarias habilidades de comunicación y negociación por parte de médicos y enfermeras18,22,29. Una buena comunicación por parte del personal de las UCI puede facilitar de forma muy importante el proceso de la muerte18,22. La comunicación temprana y efectiva entre médicos, enfermeras, pacientes y familiares, si se hace bien, facilitará la toma de decisiones al final de la vida, ya que se ha constatado que las familias de los pacientes ingresados en la UCI valoran la comunicación, en particular con los médicos, tanto como el propio cuidado médico. Cada vez existen más datos en la literatura científica que indican que la buena comunicación con las familias tiene un efecto significativo en la calidad del cuidado, la duración de la estancia y la satisfacción del paciente y de la familia4,6,18,22,29.
La toma de decisiones, y la manera de llevarlas a cabo, también puede producir discrepancias dentro del equipo, especialmente entre médicos y enfermeras, ya que si bien son los primeros los que suelen tomar la decisión de LET, son las segundas las que en general se encargan de ejecutarla30; en este sentido es muy importante la comunicación interna entre los profesionales de la UCI, básicamente entre médicos y enfermería, para alcanzar los objetivos del cuidado paliativo3,9,24,25. La enfermera puede preceder al médico en la preparación del paciente para aceptar la muerte como un resultado probable, dado que los datos del estudio SUPPORT sugieren que las familias deben aceptar la posibilidad de muerte del paciente antes de estar preparadas para asumir la decisión de LET4,6,7; por otro lado, la enfermera de cuidados críticos tiene un papel importante como mediadora y comunicadora entre el médico y la familia del paciente31,32.
Como ayuda a la resolución de conflictos relacionados con las complejas decisiones que se toman en torno a los enfermos críticos, es fundamental la aportación de la bioética clínica, y muy especialmente en lo referente a la LET1,29,33–35, ya que la mayoría de los problemas que surgen en relación con el final de la vida son conflictos de valores, y por lo tanto problemas éticos.
La literatura científica que trata el tema de la LET y la bioética clínica vienen a coincidir en que se trata de aplicar, lo mejor que se pueda dentro de la incertidumbre inherente a dicha situación, los 4 principios éticos de no maleficencia (los riesgos de la práctica médica solo pueden justificarse cuando el beneficio obtenido es superior al daño), beneficencia (tratar lo mejor posible al paciente restaurando su salud, preservando su vida y aliviando su sufrimiento), autonomía (la autoridad final debe siempre residir en el paciente o, si este es incompetente, en su representante, que habitualmente suele ser el familiar más próximo) y justicia (que la distribución de los recursos sanitarios sea equitativa)1,33–35. En la medicina estadounidense el respeto a la autonomía del paciente es el ascendiente ético más importante, resultando que hasta un 90% de los pacientes declaran poder elegir o rechazar la resucitación cardiopulmonar (RCP) durante la hospitalización17.
Otras herramientas útiles para la resolución de conflictos, dado que en nuestro país no hay ninguna ley que regule la LET, son los «métodos de análisis de casos»4,12,13,18,36,37, los «consensos» avalados por sociedades científicas como por ejemplo el de la Sociedad Española de Medicina Intensiva Crítica y Unidades Coronarias (SEMICYUC)1 y las «guías de ética en la práctica médica» como la publicada por el Consejo General de Colegios Médicos38.
También pueden ser útiles las recomendaciones internacionales39, destacando en tal sentido el estudio ETHICUS40 realizado en Europa en el año 2008; dicho estudio encontró que en el conjunto de las UCI investigadas solo en el 1% de los casos se tuvieron en cuenta las voluntades anticipadas, y en tanto que en el Norte de Europa las UCI reportaron no encontrar dificultades para asumir los deseos de la mayoría de los pacientes, en el centro y Sur del continente la situación fue más problemática, ya que el 81% de las UCI encontraron dificultades en relación con las preferencias expresadas por los pacientes en las voluntades anticipadas. Otro estudio publicado en Italia en el 2006, la Guía para los cuidados al final de la vida de la SIAARTI41, encarece a los médicos de las UCI a que indaguen acerca de los deseos y preferencias de los enfermos terminales con el fin de tenerlos en cuenta a la hora de decidir las medidas sobre limitación del soporte vital. Por último cabe mencionar el estudio de la American College of Critical Care Medicine (ACCCM)42 publicado en 2007, basado en la revisión de 300 estudios sobre el tema y que apunta, entre otras recomendaciones, a que se flexibilice la política de visitas de la familia a sus enfermos, tanto en las UCI de adultos como de niños, previo acuerdo con los profesionales sanitarios, especialmente las enfermeras, posibilitar la presencia de familiares durante los procedimientos de resucitación, etc. Diversas de estas propuestas han sido objetadas por los profesionales de las UCI.
Entre los comentarios de este apartado cabe referir el denominado «ensañamiento terapéutico». Aunque los códigos médicos enfatizan que los profesionales sanitarios no pueden utilizar al ser humano como medio para lograr un objetivo, la práctica del ensañamiento ha sido a veces una realidad, constituyendo un grave problema. Cabe suponer, sin tener datos estadísticos, que la práctica de ensañamiento terapéutico se da fundamentalmente en la medicina privada, aunque también puedan darse casos en la medicina pública43,44.
Aunque la LET suele tener lugar básicamente en las UCI, también se plantea a otros niveles como pueden ser los enfermos críticos hospitalizados fuera de las UCI o pacientes terminales en la atención primaria que esperan a morir en sus domicilios12,45. Tanto en un caso como en otro, cada vez va cobrando más relevancia el llamado documento de voluntades anticipadas (testamento vital)1,9,12,17,35,45. La LET en la atención primaria12 viene a presentar análogas incertidumbres y problemas éticos que en el seno de una UCI, la gran diferencia, aparte de la tecnificación, es que el médico de familia a menudo se encuentra en soledad a la hora de tomar decisiones de importancia vital. En un estudio de Angora Mazuecos45, realizado en el ámbito de la atención primaria sobre pacientes con 65 o más años, se evidenció que el 60% desconocían el tema de las voluntades anticipadas y del testamento vital; una vez informados el 70% se pronunció a favor de suscribir dicho documento ante el registro correspondiente.
Cada vez va cobrando más relevancia el llamado documento de voluntades anticipadas o testamento vital, dirigido al médico responsable, en el cual una persona mayor de edad con capacidad suficiente y libremente, expresa las instrucciones a tener en cuenta cuando se encuentre en una situación en que las circunstancias que concurran no le permitan expresar personalmente su voluntad. En este documento la persona puede también designar un representante como interlocutor válido y necesario con el médico o equipo sanitario, para que la sustituya en el caso de que no pueda expresar su voluntad por sí misma. La declaración de voluntades anticipadas debe formalizarse mediante uno de los siguientes procedimientos: a) ante notario, en cuyo caso no se requiere la presencia de testigos; o b) ante 3 testigos mayores de edad y con plena capacidad de obrar. No se pueden tener en cuenta voluntades anticipadas contrarias al ordenamiento jurídico o a la buena práctica clínica. Cuando existan voluntades anticipadas el paciente o su representante deberá entregar el documento en el centro sanitario donde va a ser atendido, en donde deberá ser incorporado a la historia clínica del paciente (Ley 41/2002, de 14 de noviembre, Básica Reguladora de la Autonomía del Paciente y de Derechos y Obligaciones en materia de Información y Documentación Clínica). Lo anterior cabe contextualizarlo en un proceso evolutivo según el cual la fructífera y tradicional relación médico-paciente, basada en el modelo paternalista del primero, ha ido dejando paso en las últimas décadas al predominio de la autonomía del segundo, de modo que actualmente la regulación de la toma de decisiones en el proceso clínico se basa de manera fundamental en el respeto a la dignidad humana y a la autonomía del paciente1,9,12,17,35,45.
En cuanto al papel de la enfermería en la LET todos los autores que tocan el tema coinciden en la importancia de la misma, enfatizando que las decisiones de LET deberían discutirse colectivamente (entre médicos y enfermeras) y tomarse por consenso, siendo básica la comunicación interna entre ambos estamentos1,3,9,31,32. No obstante, son diversos los trabajos que denuncian que las decisiones vitales con respecto a los pacientes terminales ingresados en las UCI se toman sin la opinión de las enfermeras, y en muchas ocasiones sin ser informadas de los porqués de tales decisiones12,30,32. También está documentado que a veces son los propios profesionales de enfermería los que adolecen de una adecuada toma de conciencia en referencia a la importancia de su papel en el cuidado de los pacientes terminales, y en concreto en la aplicación de la LET46.
Las recomendaciones del la SEMICYUC1 en relación con el papel de la enfermería en la LET señalan: «La decisión de LET debe discutirse colectivamente (médicos y enfermeras) y tomarse por consenso. La presencia de dudas en algún miembro del equipo hace que esta decisión se reconsidere, o se debe apartar a dicho profesional de la toma de decisiones, respetando la libertad de conciencia como uno de los derechos fundamentales contemplados en la Constitución Española». En este contexto, cabe también citar 2 de los artículos del Código Deontológico de la Enfermería Española, del Consejo General de Colegios de Diplomados de Enfermería del año 1989: Art.18. «Ante un enfermo terminal, la enfermera/o, consciente de la alta calidad de los cuidados paliativos, se esforzará por prestarle hasta el final de su vida, con competencia y compasión, los cuidados necesarios para aliviar sus sufrimientos. También proporcionará a la familia la ayuda necesaria para que pueda afrontar la muerte cuando esta ya no pueda evitarse». Art.55. «La enfermera tiene la obligación de defender los derechos del paciente ante malos tratos físicos o mentales, y se opondrá por igual a que se le someta a tratamientos fútiles o que se le niegue la asistencia sanitaria».
Las decisiones de LET pueden a menudo ser controvertidas y, en ocasiones, plantean conflictos en los equipos. En este sentido conviene diferenciar el nivel técnico del ético. En el nivel técnico la toma de decisiones suele estar bastante más definida que en el nivel ético. Cada día existe una más clara diferencia entre el diagnóstico médico y el diagnóstico de enfermería, al igual que en el plano de la intervención; para la enfermería habrá actuaciones delegadas, pero muchas de sus intervenciones serán autónomas y propias de lo conocido como «cuidados de enfermería». Sin embargo, ante la LET, la decisión técnica suele ser del médico, pero la ejecución de la misma corresponde a la enfermería y puede aparecer conflicto. El profesional de enfermería, experto en la dinámica de los cuidados, suele estar muy sensibilizado ante el riesgo de obstinación terapéutica y en ocasiones se encuentra ante el dilema, ante una orden médica de LET, de no estar de acuerdo12.
Desde el punto de vista moral el enfermero/a no podría negarse si su valoración es que tal orden «no estaría indicada», pero sí que podría negarse si entiende que se trata de una orden «contraindicada», es decir, claramente maleficiente; obviamente, si se niega deberá razonarlo y reflejarlo por escrito en la historia clínica, ya que negarse a cumplir una orden médica es un proceder de excepción que ha de estar siempre debidamente justificado y probado. El hecho que desde el punto de vista técnico el ámbito de decisión esté mucho más diferenciado que desde el punto de vista ético, conlleva que médico y enfermera/o sean interlocutores válidos en condiciones de simetría desde el punto de vista moral. Con sensibilidades distintas en función de su ejercicio y responsabilidad profesional pueden tener visiones complementarias y mutuamente enriquecedoras de la situación12,47.
Son numerosos los trabajos que enfatizan el gran papel de la enfermera/o de intensivos4,9,31, no solo por su cualificación técnica, sino también por su visión humanizadora de los cuidados y de la ética del cuidar; pero también son numerosos los trabajos que denuncian «que las decisiones vitales con respecto a los pacientes terminales ingresados en las UCI se toman sin la opinión de las enfermeras, y en muchas ocasiones sin ser informadas de los porqués de tales decisiones, cuando, sin embargo, es la enfermera la que ejecuta las acciones de retirada de los tratamientos de soporte vital»32.
En tal sentido, un estudio multicéntrico realizado en 133 UCI francesas30 evaluó la percepción de los profesionales implicados en el proceso de LET, aplicando un cuestionario de investigación a 3.156 enfermeras y 512 médicos, resultando que el 73% de los médicos percibían como satisfactoria la decisión de aplicar LET frente a solo el 33% de las enfermeras. En general, más del 90% de los profesionales investigados opinaban que la toma de decisiones debería ser colaborativa, pero al profundizar en la investigación resultaba que el 50% de los médicos y solo el 27% de las enfermeras confiaban en que, llegado el caso, la enfermería fuese realmente implicada en la toma de decisiones. Este mismo estudio concluye que la percepción de la enfermera de críticos constituye un indicador fiable de los procesos de toma de decisiones médicas en la UCI, pudiendo servir como herramienta, sencilla y efectiva, para evaluar la práctica diaria.
Pero a veces somos los propios profesionales de enfermería los que propiciamos con nuestras actitudes y/o indiferencia que, en temas como la LET, no se nos tenga en cuenta como sería de desear. En un artículo publicado en España en 201046 se describe un estudio transversal aplicando una encuesta anónima a 52 profesionales de enfermería de cuidados intensivos, con el objeto de analizar la percepción de la enfermería acerca de la LET. Algunos de los resultados fueron: el 23,1% desconoce que en su servicio existen guías consensuadas sobre LET; el 17,3% piensa que limitar un tratamiento, bien no suministrándolo bien retirándolo, es una forma de eutanasia pasiva, que sería una práctica aceptable a diferencia de la eutanasia activa; el 84,6% piensa que no es lo mismo administrar un tratamiento que retirarlo; el 36,5% opina que la enfermería no debería participar en la decisión de limitar un tratamiento, así como tampoco los pacientes (34,6%) ni los familiares (23,1%).
Conclusiones- •
Cada vez nos morimos más en el hospital y menos en el domicilio.
- •
De las muertes hospitalarias, aproximadamente un 20% ocurren en las UCI.
- •
En los pacientes críticos irrecuperables, por lo general ingresados en UCI, se ha venido consolidando en las últimas décadas el procedimiento clínico denominado LET.
- •
Entre los criterios para la aplicación de la LET el mal pronóstico de la enfermedad constituye en general la principal razón, tanto en adultos como en niños. La diferencia aparece al considerar el segundo motivo, que es el sufrimiento para los adultos y la mala calidad de vida para los niños.
- •
Los datos sugieren una tendencia creciente en la aplicación de la LET (en la actualidad en torno al 10% de los pacientes ingresados en UCI). Es muy posible que lo anterior esté reflejando el aumento en la edad media de los pacientes críticos ingresados en las UCI.
- •
En referencia a la toma de decisiones sobre la LET está claro que mayoritariamente surgen de los médicos, siendo variable el peso de la intervención de los familiares. La principal diferencia entre las UCI de adultos y las de niños es que en las segundas los profesionales buscan bastante más el consenso con los familiares, especialmente con los padres.
- •
La aparición de conflictos entre los profesionales de las UCI y los familiares del paciente son frecuentes. La mayoría de estudios consultados enfatizan la necesidad de una buena comunicación (en esto los médicos y enfermeras intensivistas deberían tomar como referencia a los médicos y enfermeras de la Organización Nacional de Transplantes, que realizan cursos especiales para saber comunicarse con los familiares y solicitar la donación de órganos).
- •
Por lo que respecta a las discrepancias dentro del equipo son importantes las que surgen entre médicos y enfermeras/os. La solución pasa también, en gran medida, por mejorar la comunicación interna.
- •
Como ayuda a la resolución de conflictos, dado que en nuestro país no hay ninguna ley que regule la LET, existen diversas herramientas: consensos, guías de ética en la práctica médica, Recomendaciones internacionales, etc. Pero la aportación, cada vez más importante, viene de la mano de la disciplina de la bioética clínica.
- •
Aunque más infrecuentemente, la LET también puede plantearse en el ámbito de la atención primaria, en cuyo caso el médico de familia, además de la falta de tecnificación, se suele encontrar en soledad a la hora de tomar decisiones de importancia vital.
- •
El testamento vital o documento de voluntades anticipadas se va usando cada vez más, con la consiguiente influencia sobre las decisiones de LET. Lo anterior constituye un indicador del proceso evolutivo según el cual la tradicional relación médico-paciente va dejando paso al predominio de la autonomía de este último.
- •
En referencia al papel de la enfermería en la LET todos los autores consultados coinciden en la importancia de la misma, enfatizando que las decisiones de LET debería ser discutidas colectivamente en el seno de los equipos de medicina crítica, incluyendo a la enfermería. No obstante, diversos trabajos denuncian que en la práctica esto no es así, y que las decisiones en las UCI se toman, por lo general, sin contar con la enfermería, la cual a menudo ni siquiera es informada. Los profesionales de enfermería deberíamos reflexionar hasta qué punto son nuestras propias actitudes y/o indiferencia las que, en temas como la LET, son responsables en gran medida de esta situación.
- •
Cabe resaltar la siguiente recomendación: «La retirada o no implantación del soporte vital es un procedimiento clínico que requiere: alta preparación por parte de médicos y enfermeras, estrecho trabajo en equipo, buenas habilidades culturales, sensibilidad, principios éticos, respeto a la voluntad del paciente y fluida colaboración con los familiares de los pacientes».
- •
La filosofía de incluir cada vez más los cuidados paliativos en los cuidados intensivos se encuentra en expansión. En este contexto la LET está plenamente acreditada, siendo muy frecuente en el ámbito de los cuidados críticos el posicionamiento de diferentes sociedades científicas que la avalan como un estándar de calidad en las prácticas que ayudan a tener una buena muerte.
- •
Aunque la LET se encuentra ya muy consolidada, es mucho todavía lo que queda por hacer: mejorar las habilidades de comunicación de los profesionales, mejorar el trabajo en equipo dentro de las UCI (especialmente compartiendo oportunamente la toma de decisiones y facilitando la comunicación entre médicos y enfermería), mejorar la formación en temas relacionados (comentario y discusión sobre los consensos disponibles, cursos de bioética, etc.), fomentar el uso de las instrucciones previas, etc.
- •
En definitiva, se trata de trabajar por la convergencia hacia una misma idea: «La muerte es uno de los momentos más importantes de la vida», justificando ello todos nuestros esfuerzos para hacerla más digna y llevadera.
La autora declara no tener ningún conflicto de intereses.