La mayoría de los pacientes ingresados en las Unidades de Cuidados Intensivos presentan alteración de su estado de consciencia habitual siendo sus familiares o allegados los que ejercen como sustitutos. Resulta importante conocer los conocimientos y actitudes que adoptan los pacientes y sus representantes respecto al proceso de toma de decisiones al final de la vida.
ObjetivosExplorar los conocimientos y las actitudes del paciente crítico y sus familiares respecto a las directivas anticipadas y conocer la forma de participación de la familia en la toma de decisiones al final de la vida.
MétodoSe realizó una revisión integrada en nueve bases de datos, con una combinación DeCs y MeSH, limitando la búsqueda a once años. La selección se realizó sobre documentos relevantes que trataban de los conocimientos y actitudes del paciente crítico y de sus familiares sobre las directivas anticipadas, así como del proceso de toma de decisiones. La lectura crítica se realizó mediante listas CASPE.
ResultadosSe seleccionaron veinte artículos, de los cuales ocho son estudios descriptivos, cinco son analíticos y siete son estudios realizados con metodología cualitativa. En ellos se encuentra que tanto los conocimientos como el índice de otorgamientos de las directivas anticipadas (DA) son bajos y que la toma de decisiones de los familiares resulta un factor estresante que se ve aliviado por la existencia de DA y la comunicación entre profesionales sanitarios y familiares.
ConclusionesLas DA son poco conocidas, tanto por los pacientes como por sus familiares, aunque ambos muestran interés por conocer este instrumento que puede ayudar en la toma de decisiones al final de la vida. Los profesionales sanitarios también ven las DA junto con la comunicación, como buenas herramientas para la toma de decisiones.
Most patients admitted to intensive care units have alterations in their usual state of consciousness, with the family or relatives serving as substitutes. It is important to determine the knowledge, as well as the attitudes adopted by patients and their representatives as regards the decision-making process at the end of life.
ObjetivesTo determine and examine the knowledge and attitudes of critically ill patients and their families about advance directives and know how family involvement in decision making at the end of life.
MethodA review was conducted using 9 integrated databases with a combination DeCs and MeSH, limiting the search to 11 years. Relevant documents that dealt with knowledge and attitudes of critically ill patients and their families about advance directives and the decision-making process were selected. Critical reading was performed using CASPE lists.
ResultsTwenty articles were selected, of which 8 were descriptive studies, 5 analytical, and 7 were studies performed using qualitative methodology. In these articles, it was found that both the knowledge and the rate of signing of advance directives (AD) are low, and that the decisions of the family is a stress factor that is alleviated by the existence of AD, as well as communication between health professionals and family.
ConclusionsAD are poorly understood by both patients and their relatives, although both showed interest in learning about this tool that can help in decision-making at the end of life. Health professionals also see the AD, along with good communication, as tools for decision making.
Las directivas anticipadas (DA) permiten expresar de forma previa la voluntad de una persona sobre el cuidado y tratamiento de su salud, para que esa voluntad se cumpla en el momento que en determinadas situaciones clínicas le impidan expresar su voluntad. Muchos de los pacientes ingresados en las Unidades de Cuidados Intensivos (UCI) presentan alteración de su estado de consciencia habitual, por lo que son frecuentes las decisiones subrogadas. El hecho de conocer la voluntad del paciente facilita la toma de decisiones al final de la vida tanto a los familiares, como a los profesionales sanitarios.
Las conclusiones del estudio nos llevan a señalar que las DA son de gran ayuda para respetar la autonomía del paciente crítico pero no son suficientes, sobre todo cuando hay que tomar decisiones complejas, como las que se toman en la UCI.
¿Implicaciones del estudio?Se evidencia que la existencia de DA mejora la toma de decisiones por sustitución en el ámbito de los cuidados críticos. Las DA recogen las preferencias de los pacientes por lo que disminuyen la carga decisional y favorecen que se genere una mayor confianza entre enfermos, representantes y equipo sanitario. Estudios como este pretenden favorecer la visibilidad y el conocimiento sobre las DA.
Las cuestiones relacionadas con la toma de decisiones en el paciente crítico han adquirido gran importancia en nuestra sociedad. Por un lado los avances de la medicina y ciencias afines permiten la prolongación de la vida hasta límites insospechados hace pocos años. Las técnicas de soporte vital pueden retrasar de forma importante el proceso de morir1. A la vez la implementación del valor de la autonomía personal ha modificado de forma notable la relación clínica, ahora debe adaptarse a la individualidad del paciente, así el respeto al principio de autonomía debe de mantenerse durante la enfermedad y alcanzar hasta el proceso de muerte2.
Las directivas anticipadas (DA), instrucciones previas se definen como deseos que una persona manifiesta anticipadamente, sobre el cuidado y tratamiento de su salud o el destino de su cuerpo, para que esa voluntad se cumpla en el momento en que determinadas situaciones clínicas le impidan expresar su voluntad personalmente3.
Antes de seguir avanzando, conviene señalar que en este trabajo la referencia «directivas anticipadas», engloba también los términos de «instrucciones previas» y «voluntades anticipadas». La diversidad semántica se debe a que en España la legislación hace referencia a los dos últimos términos.
El hecho de que una persona tenga que ingresar en una Unidad de Cuidados Intensivos (UCI) supone una interrupción del espacio temporal en las relaciones familiares, provocando un déficit emocional y comunicativo tanto en el paciente como en su familia, llevando a una situación de crisis4. Las UCI son unidades donde con frecuencia surgen problemas en torno a la toma de decisiones.
Diversos autores han estudiado las necesidades de los familiares de los pacientes ingresados en UCI agrupándolas en cinco áreas: información, seguridad, proximidad, soporte y bienestar5. La información y seguridad sirven para garantizar a la familia que el paciente estará bien cuidado y que, llegado el caso, tendrá un proceso de muerte digna6. En este sentido el conocimiento de los deseos del paciente tiene una especial relevancia, resultando importante asegurar que se respetan las preferencias del paciente, máxime cuando muchos de los pacientes ingresan en situación de incapacidad y por ello tienen un mayor riesgo de vulneración de su autonomía7.
En Estados Unidos y diversos países de la Unión Europea, entre ellos España, existe la opción, dentro del propio documento de instrucciones previas, de nombrar un representante para que sea el interlocutor con el equipo sanitario y procure el cumplimiento de instrucciones manifestadas por el otorgante3.
En las situaciones críticas donde los pacientes se muestran incapaces para la toma de decisiones son los familiares o allegados los que actúan como representantes del enfermo. Por eso en las UCI resulta especialmente importante conocer el estado actual de los problemas que surgen en el proceso de la toma de decisiones, más concretamente los conocimientos que tienen pacientes y familiares sobre las instrucciones previas y cómo se realiza la participación de la familia en esta toma de decisiones.
Por tanto, los objetivos de la revisión son explorar los conocimientos y las actitudes del paciente crítico y de sus familiares respecto a las instrucciones previas y conocer la forma de participar la familia en la toma de decisiones al final de la vida.
MétodoPara determinar el estado actual del conocimiento sobre las actitudes de los pacientes críticos y sus familiares respecto a las instrucciones previas y la toma de decisiones al final de la vida, se realiza una revisión integrada de la literatura, este tipo de revisión permite la búsqueda, la evaluación crítica y la síntesis de evidencia disponible8.
La pregunta de investigación planteada es: ¿Qué conocimientos y actitudes tienen los pacientes ingresados en UCI y sus familiares sobre las directivas anticipadas y cómo afrontan los familiares o representantes la toma de decisiones al final de la vida?, para tratar de dar respuesta a esta cuestión se han seguido las fases siguientes:
- 1.
Establecimiento de los criterios de inclusión y exclusión de los estudios. Participantes: pacientes ingresados en UCI y sus familiares o representantes. Intervenciones: conocimientos y actitudes de los pacientes críticos y sus familiares sobre directivas anticipadas y toma de decisiones por familiares o representantes. En la revisión se incluirán estudios de metodología cuantitativa y cualitativa.
- 2.
La estrategia de búsqueda. La búsqueda se realizará en las bases de datos: MEDLINE-PUBMED (U.S. National Library of Medicine), LILACS (Latin-American and Caribean Health Science Literature), EMBASE (Excerpta Medica Database), Bibliotheca Cochrane Plus, ScienceDirect, IME (Índice Médico Español) MEDES (Medicina en español) y CUIDEN (Fundación Índex de Enfermería). También se realizó una búsqueda secundaria de literatura gris en las bases de datos Open Grey y TESEO. Para la recuperación de los textos completos se utilizó el catálogo de revistas electrónicas de la Biblioteca del Hospital Universitario Príncipe de Asturias en Alcalá de Henares (Madrid) y de la Biblioteca de la Universidad de Alcalá.
El periodo de tiempo de la búsqueda es de 11 años. La búsqueda se realiza en español e inglés. Las palabras clave se identificaron, a través de los descriptores Medical Subject Headings (MeSH) y Descriptores de Ciencias de la Salud (DeCS). Las palabras clave empleadas para realizar la búsqueda fueron: instrucciones previas y voluntades anticipadas (advance directives), testamento vital (living will), paciente crítico (critical patient), cuidados críticos (critical care), cuidados al final de la vida (end-of-life care), familia (family), representantes/sustitutos (surrogates) y toma de decisiones (decision making).
- 3.
Lectura y análisis de los resúmenes de los estudios encontrados. Los resúmenes del artículo deben contener al menos dos de las palabras clave señaladas.
- 4.
Selección de los estudios de acuerdo con los criterios de inclusión.
- 5.
Lectura y evaluación crítica de la calidad metodológica de los estudios seleccionados, por medio de la herramienta de valoración crítica propuesta por el Critical Appraisal Skills Programme (CASPe)9 y el Instrumento de lectura crítica y evaluación de estudios epidemiológicos transversales de Berra10. Para la evaluación de la calidad de la evidencia se ha utilizado el sistema Grading of Recommendations Assessment Development and Evaluation (GRADE)11.
- 6.
Interpretación de los resultados y síntesis por categorías.
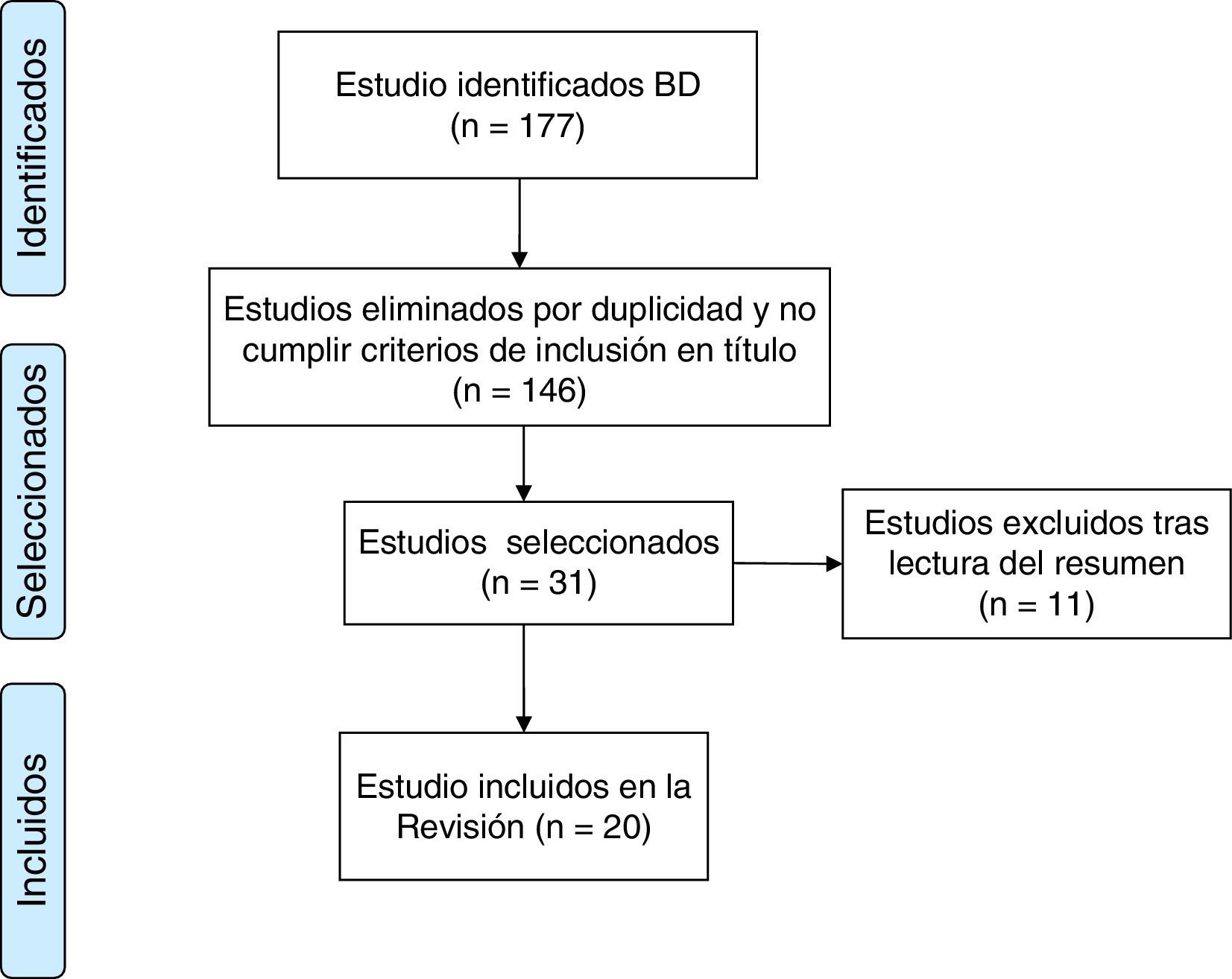
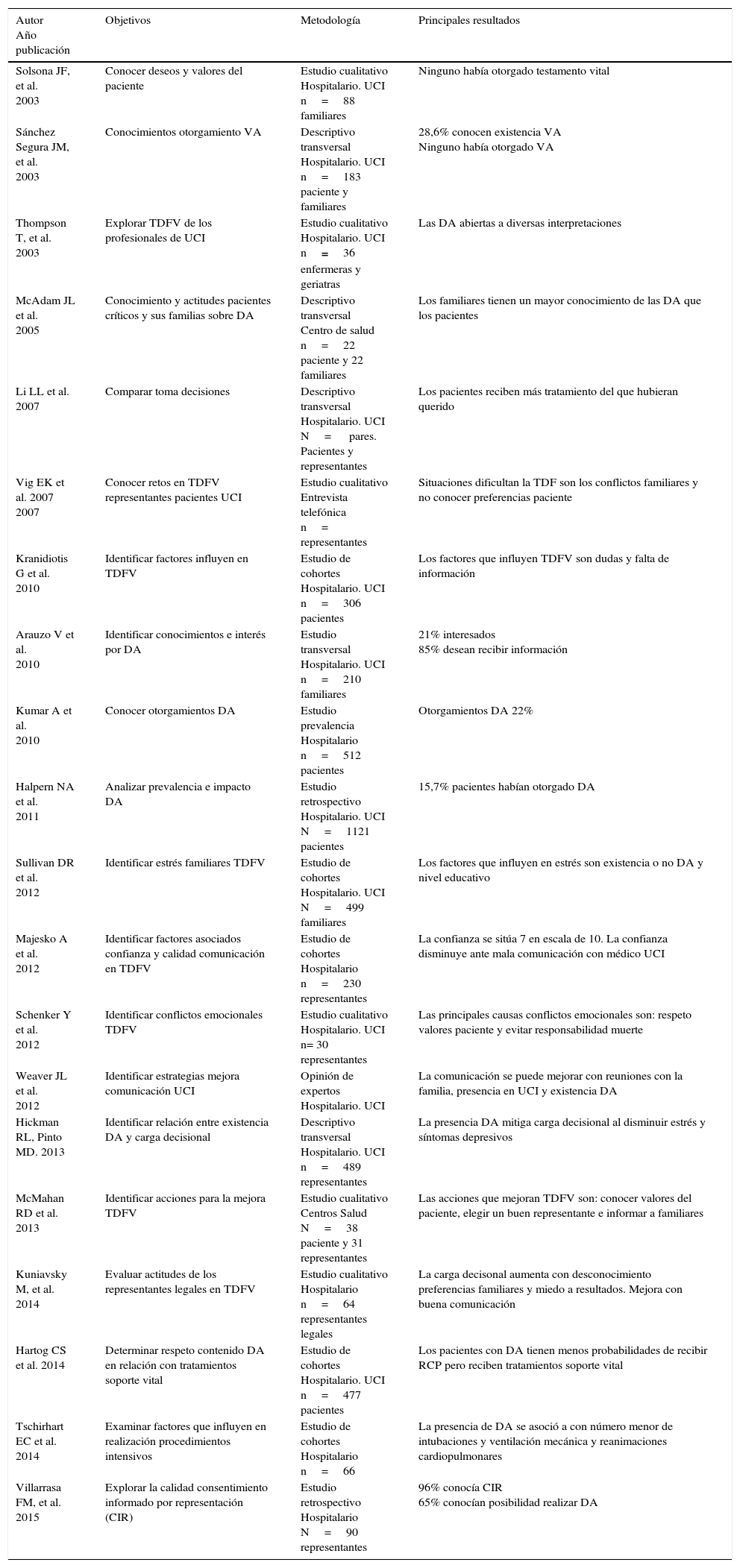
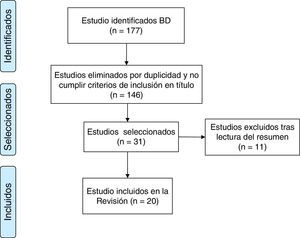
En la primera búsqueda se obtuvieron 177 artículos de los que 31 cumplían los criterios de inclusión. Tras leer los artículos originales, la selección definitiva se limitó a 20 artículos (fig. 1)12. De los artículos encontrados, 5 son estudios de cohortes con una calidad de evidencia moderada-baja, 8 son estudios descriptivos con calidad de evidencia baja y otros 7 utilizan metodología cualitativa que se resiste a la jerarquización de los clásicos niveles de evidencia13. En concordancia con los resultados objetivos del estudio los artículos seleccionados se dividen en dos categorías: conocimientos y actitudes de pacientes y familiares ante las directivas anticipadas (8 estudios) y participación de la familia en la toma de decisiones al final de la vida (12 estudios). Los artículos se presentan por orden cronológico en la tabla 1.
Descripción artículos revisados
| Autor Año publicación | Objetivos | Metodología | Principales resultados |
|---|---|---|---|
| Solsona JF, et al. 2003 | Conocer deseos y valores del paciente | Estudio cualitativo Hospitalario. UCI n=88 familiares | Ninguno había otorgado testamento vital |
| Sánchez Segura JM, et al. 2003 | Conocimientos otorgamiento VA | Descriptivo transversal Hospitalario. UCI n=183 paciente y familiares | 28,6% conocen existencia VA Ninguno había otorgado VA |
| Thompson T, et al. 2003 | Explorar TDFV de los profesionales de UCI | Estudio cualitativo Hospitalario. UCI n=36 enfermeras y geriatras | Las DA abiertas a diversas interpretaciones |
| McAdam JL et al. 2005 | Conocimiento y actitudes pacientes críticos y sus familias sobre DA | Descriptivo transversal Centro de salud n=22 paciente y 22 familiares | Los familiares tienen un mayor conocimiento de las DA que los pacientes |
| Li LL et al. 2007 | Comparar toma decisiones | Descriptivo transversal Hospitalario. UCI N= pares. Pacientes y representantes | Los pacientes reciben más tratamiento del que hubieran querido |
| Vig EK et al. 2007 2007 | Conocer retos en TDFV representantes pacientes UCI | Estudio cualitativo Entrevista telefónica n= representantes | Situaciones dificultan la TDF son los conflictos familiares y no conocer preferencias paciente |
| Kranidiotis G et al. 2010 | Identificar factores influyen en TDFV | Estudio de cohortes Hospitalario. UCI n=306 pacientes | Los factores que influyen TDFV son dudas y falta de información |
| Arauzo V et al. 2010 | Identificar conocimientos e interés por DA | Estudio transversal Hospitalario. UCI n=210 familiares | 21% interesados 85% desean recibir información |
| Kumar A et al. 2010 | Conocer otorgamientos DA | Estudio prevalencia Hospitalario n=512 pacientes | Otorgamientos DA 22% |
| Halpern NA et al. 2011 | Analizar prevalencia e impacto DA | Estudio retrospectivo Hospitalario. UCI N=1121 pacientes | 15,7% pacientes habían otorgado DA |
| Sullivan DR et al. 2012 | Identificar estrés familiares TDFV | Estudio de cohortes Hospitalario. UCI N=499 familiares | Los factores que influyen en estrés son existencia o no DA y nivel educativo |
| Majesko A et al. 2012 | Identificar factores asociados confianza y calidad comunicación en TDFV | Estudio de cohortes Hospitalario n=230 representantes | La confianza se sitúa 7 en escala de 10. La confianza disminuye ante mala comunicación con médico UCI |
| Schenker Y et al. 2012 | Identificar conflictos emocionales TDFV | Estudio cualitativo Hospitalario. UCI n= 30 representantes | Las principales causas conflictos emocionales son: respeto valores paciente y evitar responsabilidad muerte |
| Weaver JL et al. 2012 | Identificar estrategias mejora comunicación UCI | Opinión de expertos Hospitalario. UCI | La comunicación se puede mejorar con reuniones con la familia, presencia en UCI y existencia DA |
| Hickman RL, Pinto MD. 2013 | Identificar relación entre existencia DA y carga decisional | Descriptivo transversal Hospitalario. UCI n=489 representantes | La presencia DA mitiga carga decisional al disminuir estrés y síntomas depresivos |
| McMahan RD et al. 2013 | Identificar acciones para la mejora TDFV | Estudio cualitativo Centros Salud N=38 paciente y 31 representantes | Las acciones que mejoran TDFV son: conocer valores del paciente, elegir un buen representante e informar a familiares |
| Kuniavsky M, et al. 2014 | Evaluar actitudes de los representantes legales en TDFV | Estudio cualitativo Hospitalario n=64 representantes legales | La carga decisonal aumenta con desconocimiento preferencias familiares y miedo a resultados. Mejora con buena comunicación |
| Hartog CS et al. 2014 | Determinar respeto contenido DA en relación con tratamientos soporte vital | Estudio de cohortes Hospitalario. UCI n=477 pacientes | Los pacientes con DA tienen menos probabilidades de recibir RCP pero reciben tratamientos soporte vital |
| Tschirhart EC et al. 2014 | Examinar factores que influyen en realización procedimientos intensivos | Estudio de cohortes Hospitalario n=66 | La presencia de DA se asoció a con número menor de intubaciones y ventilación mecánica y reanimaciones cardiopulmonares |
| Villarrasa FM, et al. 2015 | Explorar la calidad consentimiento informado por representación (CIR) | Estudio retrospectivo Hospitalario N=90 representantes | 96% conocía CIR 65% conocían posibilidad realizar DA |
CIR: consentimiento informado por representación; DA: instrucciones previas; RCP: reanimación cardiopulmonar; TDFV: toma de decisiones al final de la vida; UCI: Unidad de Cuidados Intensivos; VA: voluntades anticipadas.
Uno de los primeros estudios sobre la toma de decisiones al final de la vida y la actitud ante la muerte del paciente crítico, fue realizado en el año 2000 por Solsona et al.1 que realizaron 88 entrevistas a familiares directos de pacientes ingresados en una UCI de Barcelona. Los familiares fueron preguntados acerca de la preparación del paciente hacia la muerte, más concretamente sobre el otorgamiento de IP por su familiar. Resultando que ninguno de los 88 pacientes ingresados había realizado dicho otorgamiento, aunque los más jóvenes habían nombrado un representante.
Con una metodología similar entre los años 2002 y 2003 Sánchez et al.14 con el objetivo de identificar sus conocimientos sobre las voluntades anticipadas entrevistaron a 183 familiares de enfermos ingresados en UCI. Menos de la mitad de los entrevistados conocían la existencia de las voluntades anticipadas y solo un 30% había oído hablar de ellas. En el momento del estudio ningún paciente había otorgado voluntades anticipadas.
En el año 2005 McAdam et al.15 realizaron un estudio sobre las actitudes de los enfermos críticos y sus familias en relación con las DA. Señalando que las DA eran poco utilizadas. Solo 2 de 22 pacientes habían realizado DA y solo un 27,3% de los familiares las conocían. El conocimiento fue mayor en los familiares que en los propios pacientes. Los familiares con un mayor nivel educativo tenían una actitud más positiva hacia las DA.
En la misma línea, pero en España, Arauzo et al.16 realizaron una encuesta a 210 familiares de pacientes ingresados en una UCI con la intención de identificar el grado de conocimiento que tenían sobre las voluntades anticipadas. La mayoría de los familiares encuestados, consideraron que era un tema muy interesante y se mostraron agradecidos por recibir información sobre el documento de voluntades anticipadas, ya que muchos de ellos desconocían su existencia. Además consideraron que el hecho de tener un familiar ingresado en una UCI, invitaba a la reflexión y que el otorgamiento de voluntades podría ser de gran utilidad para respetar las preferencias del paciente.
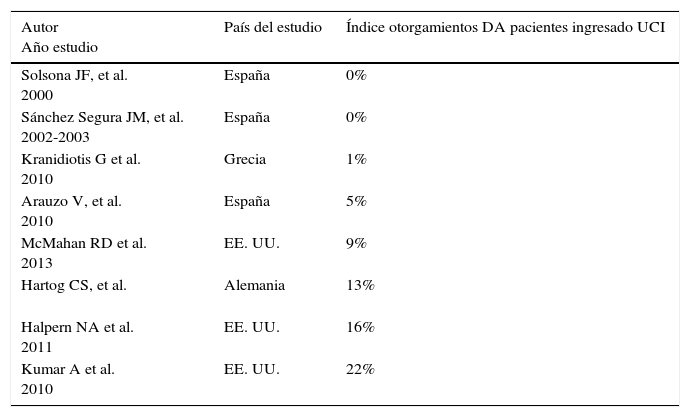
En el estudio realizado por Halpern et al.17 en 1.121 pacientes ingresados en UCI de oncología el 15,7% habían realizado un testamento vital y un 47,6% habían otorgado un poder para la atención en salud (health care proxy). Resultados similares aporta el estudio de Kumar et al.18 realizado en 512 enfermos ingresados en una UCI cardiológica, el número de otorgamientos de DA fue del 22%, el de testamentos vitales de un 5%, el nombramiento de un representantes alcanza el 35%. En la tabla 2 se puede apreciar que los índices de otorgamiento en EE. UU. son algo superiores que en los países europeos estudiados.
Índice de otorgamientos de directivas anticipadas a pacientes ingresados en UCI
| Autor Año estudio | País del estudio | Índice otorgamientos DA pacientes ingresado UCI |
|---|---|---|
| Solsona JF, et al. 2000 | España | 0% |
| Sánchez Segura JM, et al. 2002-2003 | España | 0% |
| Kranidiotis G et al. 2010 | Grecia | 1% |
| Arauzo V, et al. 2010 | España | 5% |
| McMahan RD et al. 2013 | EE. UU. | 9% |
| Hartog CS, et al. | Alemania | 13% |
| Halpern NA et al. 2011 | EE. UU. | 16% |
| Kumar A et al. 2010 | EE. UU. | 22% |
DA: directivas anticipadas; UCI: Unidad de Cuidados Intensivos.
En relación con el respeto a las preferencias de tratamiento contenidas en las DA como órdenes de no reanimación y de limitación del esfuerzo terapéutico, Hartog et al.19 llegaron a la conclusión de que los pacientes con DA tenían menos posibilidades de que se les realizara reanimación cardiopulmonar, pero por lo demás recibían los mismos tratamientos de soporte vital que los pacientes sin directivas anticipadas. Otro estudio señala que la realización de DA se asocia a un número menor de intubaciones y de ventilaciones mecánicas, así como a la disminución de reanimaciones cardiopulmonares20.
Participación de la familia en la toma de decisionesThompson et al.21 en su estudio de diseño cualitativo entre profesionales sanitarios, señalan la necesidad de que la familia del paciente crítico participe en la toma de decisiones. Los resultados ponen de manifiesto que los sanitarios ven las DA como un buen instrumento para la protección legal cuando sus decisiones puedan ir en contra de los deseos de la familia.
Vig et al.22 en 50 entrevistas telefónicas a personas de que habían actuado como sustitutos en la toma de decisiones de sus familiares identificaron dos importantes aspectos facilitadores en la toma de decisiones como son la existencia de DA y el haber mantenido conversaciones previas con el paciente sobre el final de la vida. Por otro lado, las situaciones que más dificultaban la toma de decisiones subrogadas fueron la existencia de un conflicto familiar, la incapacidad de comprender las preferencias del paciente y la distancia física entre el paciente y su representante. Las decisiones que reducían el sufrimiento del paciente eran las más fáciles de tomar por su representante. En el mismo sentido Sullivan et al.23 detectaron mayores niveles de estrés en los familiares con niveles educativos más bajos. Tomando como referencia ocho UCI de distintos hospitales griegos, Kranidiotis et al.24 estudiaron, en 306 pacientes, la participación de su familia en la toma de decisiones. La participación se produjo en un 20% de los casos y fue más frecuente cuando se trataba de decidir la posibilidad de someter al paciente a técnicas de soporte vital. La participación consistió en conversaciones con los médicos sobre medidas a tomar respecto al tratamiento del paciente. Las razones por las que los familiares no participaron en la toma de decisiones fueron: la familia no tenía claro la decisión a tomar (60%), los familiares no estaban disponibles para hablar con ellos (25%), la consulta con la familia fue considerada innecesaria por el médico (10%) y la familia no quiso participar en la toma de decisiones (4%).
En las situaciones críticas en las que los pacientes han perdido la capacidad de decidir y no existen DA es necesario que familiares y allegados actúen como representantes del enfermo, no obstante diversos estudios ponen de manifiesto la existencia de discrepancias entre las decisiones de los pacientes y las que sus representantes tomaron por ellos25.
Majesko et al.26 realizaron un estudio prospectivo para determinar si las DA y el mantenimiento de conversaciones sobre las preferencias al final de la vida facilitan la toma de decisiones de la familia del paciente ingresado en la UCI. Los autores llegaron a la conclusión de que los miembros de la familia sin experiencia previa como representantes y aquellos que no habían mantenido conversaciones previas con el paciente sobre sus preferencias, presentaban menor confianza a la hora de decidir cuál es la mejor actitud terapéutica para el enfermo. También se asoció que el aumento de la comunicación del médico con la familia genera una mayor confianza entre los miembros de la familia que actúan como sustitutos y una mayor colaboración en la participación en la limitación del esfuerzo terapéutico. Como señalan Schenker et al.27 para encontrar la reconciliación personal y emocional de la familia con las necesidades y deseos de sus seres queridos se deben facilitar a los familiares estrategias de afrontamiento que reduzcan las tensiones interpersonales que se producen en la toma de decisiones al final de la vida. Recientemente Hickman y Pinto28 han analizado aspectos psicológicos de estrés y síntomas depresivos que conllevan la toma de decisiones de los familiares y responsables de pacientes críticos, encontrando que la presencia de DA ayuda a mitigar el estrés a la hora de tomar las decisiones. Así el equipo de salud debe tratar de aliviar la carga que para los familiares supone la toma de decisiones, sobre todo mejorando la comunicación con las familias, haciendo hincapié en la educación y en la importancia de realizar DA29. En este sentido McMahan et al.30 han señalado que las DA no son suficientes para terminar de preparar a los pacientes y sus sustitutos en la toma de decisiones médicas complejas al final de la vida. La existencia de DA es de gran ayuda, pero al representante hay que prepararle adecuadamente. En su estudio cualitativo identificaron cuatro categorías importantes respecto a la preparación de la familia en la toma de decisiones:1) identificar los valores y preferencias del paciente, 2) elegir el sustituto adecuado y verificar que entiende su papel, 3) decidir la libertad de acción que se concede al sustituto, 4) dar a otros familiares información sobre las preferencias del paciente respecto a los cuidados que desea recibir. Esta ampliación de la información puede evitar eventuales conflictos. Weaver et al.31 en su estudio llegan a conclusiones similares respecto a que el apoyo a la familia es fundamental y dentro de este soporte una parte importante es la comunicación que puede ser mejorada con reuniones con la familia y la participación de esta en los cuidados del paciente.
El reciente estudio de Villarrasa et al.32 sobre el consentimiento por representación en UCI señala que los representantes asumían sus actos prefiriendo no delegar la toma de decisiones en otra persona o en la existencia de DA, manifestando en la práctica totalidad de los casos, que la decisión tomada hubiese coincidido con la de su representado.
DiscusiónLa revisión bibliográfica llevada a cabo indica que el conocimiento de los pacientes críticos y de sus familiares sobre las DA en general es bajo, a pesar de que la regulación sobre voluntades anticipadas lleva años en vigor. El desconocimiento manifestado por pacientes y familiares puede ser una causa importante del bajo índice de otorgamientos de DA que existe en la mayoría de los países en los que se han realizado los estudios. El bajo índice de otorgamientos encontrado en pacientes ingresados en UCI1,19–24 coincide con trabajos realizados en otros ámbitos sanitarios que también presentan un bajo número de otorgamientos33–35, además la presencia de enfermedades graves parece que no es un factor que motive al otorgamiento de instrucciones previas36,37. El índice de realización de DA en la población adulta de Estados Unidos38 se sitúa entre el 18-36%, sin embargo el número de pacientes críticos que han realizado DA está entre el 5-11%, en pacientes con cánceres hematológicos el número de otorgamientos es del 32% a pesar de la posibilidad de ingreso en UCI39.
A pesar del bajo desarrollo de las DA las actitudes de los pacientes críticos y de sus familiares, hacia estos documentos, son favorables, los familiares se muestran receptivos a recibir información sobre las DA y presentan un gran interés a cerca de dicho documento una vez que se facilita información al respecto1,15. Esta circunstancia concuerda con los resultados presentados por otros estudios en atención primaria, en los que más de la mitad de los usuarios encuestados manifestaban una probabilidad alta de otorgar instrucciones previas en un futuro próximo, señalando además, una preferencia alta a que sus familiares también otorgaran40.
Los profesionales de la salud deben tener en cuenta esta predisposición de familiares y pacientes a recibir información, desempeñando un papel de soporte y orientación en la toma de decisiones1,14, máxime cuando los médicos y enfermeras también se muestran favorables a que sus pacientes planifiquen sus decisiones al final de la vida40–42. En este sentido a pesar del ya comentado fracaso del estudio SUPPORT, distintos trabajos han demostrado que la información sobre DA aumenta el número de otorgamientos43,44.
Parece claro que la existencia de DA facilita la toma de decisiones al final de la vida porque disminuyen la carga decisional en familiares y los profesionales sanitarios, tanto en el ámbito de críticos como en otros ámbitos sanitarios35,36.
En pacientes con estancias prolongadas en la UCI pueden surgir conflictos entre el equipo sanitario, los familiares del paciente o entre ambos, siendo estos últimos los más frecuentes, aproximadamente un 10%45,46. En estas situaciones la existencia de DA puede facilitar la resolución del problema, incluso algún autor ha señalado que pueden servir de amparo jurídico a los profesionales sanitarios en actuaciones en contra del deseo de los familiares, si se considera que estos no actúan en beneficio del paciente21,45. En este sentido llama la atención el estudio de Nebot et al.47 que señalan que un 81% de los médicos intensivistas y del servicio de urgencias conocen la existencia del registro de instrucciones previas, pero solo un 5,9% dice tener la costumbre de consultar el registro. La mayoría de los profesionales no comprueba si los enfermos en situación crítica han otorgado instrucciones previas y cuando lo conocen es porque se lo ha comunicado la familia. Es importante que los profesionales sanitarios implicados modifiquen estas actitudes para no caer en el incumplimiento de las preferencias manifestadas por el paciente en el documento de DA. También hay que tener en cuenta que no siempre los familiares conocen las preferencias del paciente o incluso estos pueden tomar decisiones que vayan en contra del mejor interés del paciente. Se han realizado estudios que demuestran que la opinión de los familiares no es un fiel reflejo de los deseos del paciente. En una revisión sistemática Shalowitz et al.48 señalan que el grado de concordancia entre la decisión del paciente y la de sus familiares fue del 68%25,39,45. Las DA son de gran ayuda en la realización de toma de decisiones bajo el criterio de juicio sustitutivo, pero no son suficientes cuando hay que tomar decisiones complejas, por eso a los pacientes y familiares hay que prepararlos y educarlos en la toma de decisiones15.
Lo dicho hasta ahora contrasta con lo manifestado por los representantes del estudio de Villarrasa et al. en el que la mayoría de los representantes señalan no haber necesitado las DA para conocer las preferencias del paciente y todos afirmaron que su decisión hubiera coincidido con la de su representado32.
La preparación en la toma de decisiones a la que se hacía mención debe partir de la mejora de la comunicación entre el equipo sanitario, el paciente y sus familiares. Desde el año 2004 existe consenso entre las asociaciones profesionales estadounidenses en que un enfoque compartido en la toma de decisiones entre médicos y familiares es lo óptimo. En este modelo de toma de decisiones, médicos y enfermeras trabajan con los pacientes y familiares para determinar los valores y preferencias del paciente en relación con su atención sanitaria45. Los profesionales sanitarios asesoran al paciente y su familia en el proceso de toma de decisiones, teniendo como referencia principal los principios de autonomía y beneficencia.
En este sentido resulta muy interesante la llamada planificación anticipada de decisiones que es un proceso voluntario de comunicación y deliberación entre una persona capaz y los profesionales sanitarios implicados en su atención49, de esta manera se pueden conocer sus valores y planificar la asistencia que desea recibir. En esta planificación participarían los profesionales sanitarios, el paciente y sus familiares si el paciente lo desea. En Estados Unidos se han desarrollado interesantes experiencias sobre este tema, como la denominada Respecting Choices que supuso un importante incremento en el otorgamiento de DA50. El mejor momento para realizar esta planificación sería después del diagnóstico de un problema de salud progresivo y antes de llegar a la situación crítica32. La enfermera debe jugar un papel importante en el desarrollo de la planificación anticipada de decisiones, tanto en la práctica cotidiana del cuidado, como en situaciones especiales, proporcionando apoyo a las personas en la toma de decisiones sobre futuros tratamientos, cuidados y, de una manera especial, sobre los tratamientos relacionados con el mantenimiento artificial de la vida. Desde su papel de advocacy, la enfermera puede ayudar a redactar los documentos de DA, y procurará respetar, y hacer que se respeten, las preferencias de las personas51.
Como limitaciones de este estudio cabe señalar la heterogeneidad de los estudios encontrados y un bajo nivel de evidencia científica, pues una gran parte de ellos eran estudios observacionales, y otra parte de los estudios presentan un diseño cualitativo. Por lo tanto la generalización de sus resultados no puede hacerse sin las debidas precauciones.
Los estudios revisados sirven para generar hipótesis para futuras investigaciones en campos que precisan de una mayor profundización como son el estudio de los motivos por los que no aumenta el número de otorgamientos en el ámbito de los cuidados críticos y el análisis de la efectividad de las intervenciones que promueven la realización de DA.
ConclusionesEn relación con los conocimientos y actitudes de pacientes y familiares ante las DA, los resultados de la revisión bibliográfica indican que las DA son poco conocidas por el paciente crítico y sus familiares. Aunque una parte importante de pacientes y familiares consideran interesante su conocimiento y las identifican como instrumento facilitador de la toma de decisiones, pues mitiga la carga decisional y disminuye el estrés que se produce en estas situaciones.
Los profesionales sanitarios también ven las DA como una buena herramienta para la toma de decisiones al final de la vida. El respeto a las preferencias del paciente, por parte de los profesionales, se incrementa con la existencia de DA.
Como factores facilitadores de la participación de la familia en la toma de decisiones se encuentran el haber mantenido conversaciones entre familiares y pacientes y la existencia de buena comunicación de los representantes y el equipo sanitario que atiende al enfermo. Al contrario las dudas y la falta de información sobre las preferencias del enfermo actúan como factores negativos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.