Mycoplasma genitalium (MG) es el responsable del 10 al 25% de las uretritis no gonocócicas (UNG) en Europa1. Actualmente, la tasa de resistencia a macrólidos en hombres que tienen sexo con hombres (HSH) se estima en hasta el 35%2, probablemente debido al uso extendido de azitromicina como tratamiento empírico de las UNG. La infección por MG puede causar diferentes complicaciones en ambos sexos y facilitar la transmisión del virus de la inmunodeficiencia humana (VIH)3. El control de esta infección obliga a realizar un tratamiento dirigido y un cuidadoso estudio de contactos en las UNG. A continuación, a propósito del siguiente caso exponemos cómo abordar el tratamiento de las uretritis por MG.
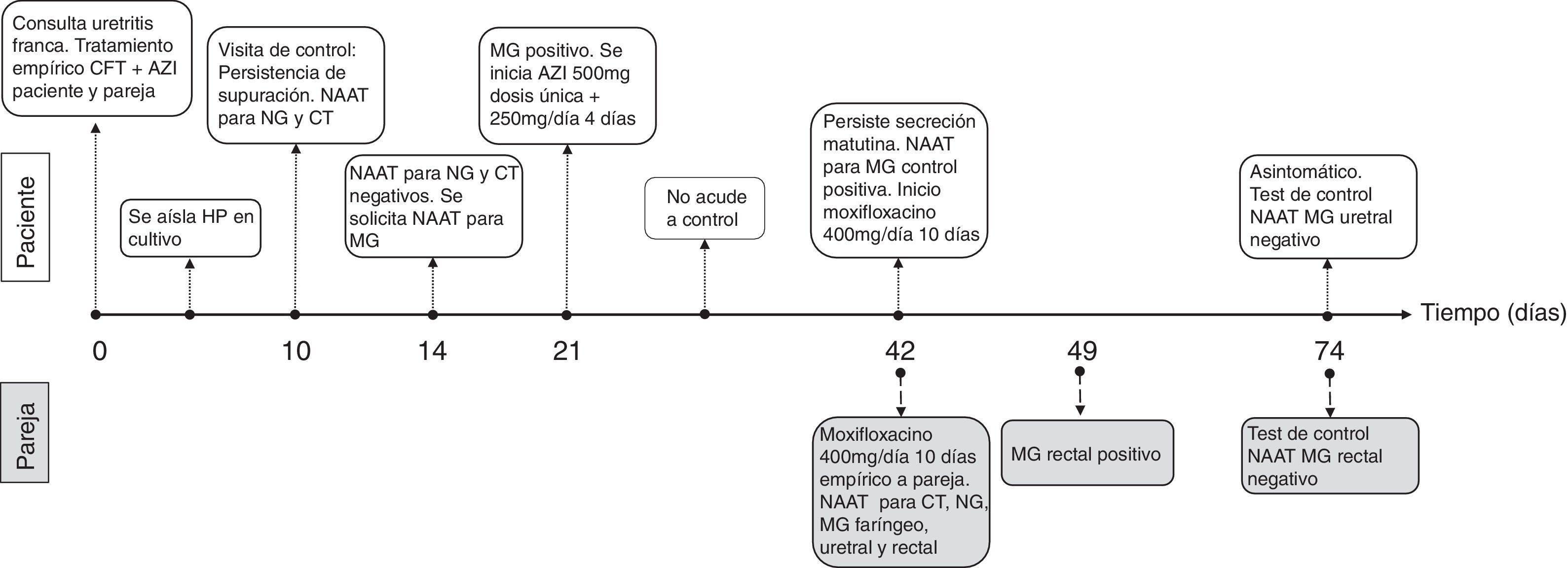
Varón de 31 años con infección por VIH en tratamiento antirretroviral con buen control que consultó por secreción uretral y disuria de semanas de evolución. Refería relaciones desprotegidas con su pareja cerrada en los últimos 3 meses. Se tomaron muestras uretrales para cultivo de Neisseria gonorrhoeae (NG) y técnicas de amplificación de ácidos nucleicos (NAAT) para NG y Chlamydia trachomatis (CT) (Anyplex® CT/NG Real-time Detection kit [Seegene]) y se pautó tratamiento empírico tanto a él como a su pareja con ceftriaxona 1g im y azitromicina1g vo. Se les recomendó evitar relaciones sexuales desprotegidas hasta disponer de los resultados. En el cultivo microbiológico se aisló Haemophilus parainfluenzae sensible al tratamiento pautado, siendo el resto de pruebas negativas. Sin embargo, la clínica de supuración persistía a los 10 días, por lo que se repitieron el cultivo y la NAAT doble, que fueron negativos. Se solicitó entonces NAAT para MG (RealCycler® Monotest MGTVUS [Progenie Molecular]) en orina, que dio resultado positivo. Ante la posibilidad que la dosis de 1g de azitromicina pudiera haber sido insuficiente para controlar la infección, se pautó una dosis de azitromicina 500mg seguida de 250mg/día vo durante 4 días, sin obtenerse mejoría clínica. La NAAT de control constató la persistencia de MG en uretra. Ante la sospecha de infección por MG resistente a macrólidos, se pautó empíricamente moxifloxacino 400mg/día durante 10 días para el paciente y su pareja, a la que además se realizó estudio NAAT para MG faríngea, uretral y rectal, siendo esta última positiva. Finalizado el tratamiento, el paciente quedó asintomático y el test de curación a las 3 semanas fue negativo para ambos. La figura 1 muestra esquematizada la evolución temporal del caso.
Las guías europeas para el manejo de las UNG recomiendan realizar NAAT para MG y determinación de resistencia a macrólidos4,5, a pesar de que estas técnicas no están disponibles en muchos centros. En nuestra unidad, realizamos estudio de MG en pacientes con UNG que no responden al tratamiento y en el que la NAAT NG-CT es negativa, sin disponer de test de resistencia a macrólidos. La elevada tasa de resistencia de MG a este grupo antibiótico ha motivado la recomendación de abandonar el uso de azitromicina en monodosis en el tratamiento empírico de las UNG en Europa4. En pacientes sin respuesta clínica o microbiológica a una dosis única de azitromicina 1g vo las guías recomiendan asumir que se trata de una cepa resistente a macrólidos y el tratamiento recomendado sería directamente moxifloxacino4 tal y cómo ilustra este caso.
El papel del MG rectal como reservorio y la necesidad de tratar a los portadores rectales asintomáticos han sido controvertidos6. Un estudio reciente en HSH con uretritis por MG mostró que hasta el 40% de los contactos en los que se realizó el estudio rectal tuvieron resultado positivo para MG7. La presencia de MG en recto es frecuentemente asintomática, siendo las cargas bacterianas de MG superiores en los pacientes con proctitis sintomática que en portadores asintomáticos8. Por otra parte, la prevalencia de MG en orofaringe es muy baja y no parece constituir un reservorio importante9.
La guía europea para el manejo de la infección por MG recomienda el estudio de los contactos de los infectados por MG y su tratamiento en caso de ser positivo4,5. No disponemos de estudios de coste-eficacia sobre el tratamiento de los contactos de pacientes con infección por MG, aunque sí parece una herramienta efectiva para disminuir la incidencia. Tampoco disponemos de evidencia sobre aspectos como la historia natural de la infección o la morbilidad evitable con su tratamiento, por lo que a día de hoy el cribado de MG en asintomáticos no está recomendado10. En poblaciones de riesgo, como son los HSH VIH positivos en los que el número de portadores rectales asintomáticos es mayor,6 el cribado dirigido podría ser más coste-eficaz.
En conclusión, casos como el que presentamos apoyan la necesidad e importancia del cribado de las parejas sexuales de los pacientes con infección por MG y del tratamiento de los portadores rectales con el objetivo de reducir la incidencia de infecciones por MG. Además, la determinación de la resistencia a macrólidos mediante técnicas moleculares simultáneo a su detección permitiría un tratamiento dirigido.