La tuberculosis cutánea ha resurgido después de un tiempo en descenso. El objetivo del estudio es conocer las características clínicas y epidemiológicas de la tuberculosis cutánea en el área sanitaria de Ferrol.
MétodosSe analizaron de forma descriptiva 1.139 casos nuevos de tuberculosis diagnosticados en Ferrol entre 1991 y 2005, se buscó en todos los pacientes si existía afectación cutánea.
ResultadosDe los 1.139 pacientes, se diagnosticaron 55 casos de tuberculosis cutánea (4,8%). Fue más frecuente en mujeres (70,9%) y la media de edad fue de 44,1±23,3 años. El 56,4% fueron tratados con pauta de 6HR2Z-E. De los 55 casos, 26 (2,3%) fueron tuberculosis cutánea verdadera y 29 (2,5%) tubercúlides. En los 26 casos de tuberculosis verdadera, el escrofuloderma fue la forma más frecuente (32,7%), seguida de lupus vulgar (7,2%), goma tuberculoso (3,6%) y tuberculosis verrucosa (3,6%). La localización más frecuente fue en el cuello, la cara y el tronco, y se diagnosticó afectación simultánea de la tuberculosis en otras localizaciones en el 76,9% (ganglionar 14 casos, ósea 6, pulmonar 4 e intestinal 1). En los 29 casos con tubercúlides, el eritema nudoso fue la forma más frecuente (49,1%) seguido del eritema indurado de Bazin (3,6%). Se localizaron siempre en miembros inferiores y existió otra afectación simultánea de tuberculosis en el 51,9% de los casos. En los pacientes con tuberculosis verdaderas se dio una mayor rentabilidad diagnóstica (granulomas necrosantes en el 70,6% de las biopsias y cultivo Löwenstein positivo para Mycobacterium tuberculosis en el 77,8%) y una media de edad más alta que en los pacientes con tubercúlides, p<0,05.
ConclusiónLa tuberculosis cutánea es poco frecuente, afecta con preferencia a las mujeres y suele asociarse a otras localizaciones de la enfermedad, sobre todo el escrofuloderma.
Cutaneous tuberculosis has experienced a resurgence following a period of decline. The aim of this study was to determine the clinical and epidemiological characteristics of cutaneous tuberculosis in the Ferrol Healthcare Area (Spain).
MethodsBetween 1991-2005, 1139 new cases of tuberculosis were diagnosed in Ferrol and submitted to a descriptive analysis. Cutaneous involvement was investigated in all cases.
ResultsAmong 1139 patients, 55 cases of cutaneous tuberculosis were diagnosed (4.8%). The condition was more frequent in women (70.9%), average age was 44.1±23.3 years, and 56.4% of patients were treated with 6HR2Z-E. Among the 55 cases, 26 (2.3%) were true cutaneous tuberculosis and 29 (2.5%) were tuberculids. In the 26 cases of true tuberculosis, the most frequent form was scrofuloderma (32.7%), followed of lupus vulgaris (7.2%), tuberculous gumma (3.6%), and tuberculosis verrucosa cutis (3.6%). The most frequent locations were the neck, face and trunk, and in 76.9% other sites were involved (lymph nodes 14, bone 6, lung 4, and intestine 1). In the 29 cases with tuberculids, erythema nodosum was the most frequent form (49.1%) followed by erythema induratum of Bazin (3.6%). The lower extremities were affected in all cases and there was simultaneous involvement of other site in 51.9%. In patients with true cutaneous tuberculosis, the diagnostic yield was greater (necrotizing granulomas in 70.6% of biopsies and positive Löwenstein culture for Mycobacterium tuberculosis in 77.8%) and average age was higher than in patients with tuberculids (P <.05).
ConclusionCutaneous tuberculosis is uncommon, preferentially affects women, and is usually associated with tuberculous disease in other locations, particularly in the case of scrofuloderma.
La tuberculosis continúa siendo un problema de salud importante en España. La tasa de incidencia se sitúa en torno a 25-35 casos por 100.000 habitantes1. El aumento de las resistencias de Mycobacterium tuberculosis, el mayor uso de fármacos inmunosupresores, y el aumento de los pacientes con sida y de inmigrantes desde países con una incidencia alta de tuberculosis podrían generar un aumento de esta enfermedad en nuestro país2-4.
La tuberculosis cutánea representa el 0,15% de los diagnósticos que se realizan en las consultas externas de dermatología de un hospital y el 1,5% de las formas de tuberculosis extrapulmonar5,6. Con una frecuencia variable se asocia con afectación simultánea de la tuberculosis en otras localizaciones, y en la actualidad se considera el lupus vulgar la forma más frecuente en los países desarrollados7,8.
En la patogenia y localización de la tuberculosis cutánea están implicados factores como la virulencia de la cepa de M. tuberculosis, el modo de transmisión, el retraso de diagnóstico y la inmunidad del huésped, en los que pueden estar influyendo aspectos tan diversos como la propia incidencia de tuberculosis en la zona, el sexo, la edad y el nivel socioeconómico de los pacientes, la coinfección por el virus de la inmunodeficiencia humana (VIH) y el grado de cobertura de la vacunación con el bacilo de Calmette-Guérin (BCG) en la población estudiada5,9.
Los elementos esenciales de un programa de prevención y control de la tuberculosis son el diagnóstico precoz y el tratamiento correcto de los casos de enfermedad y el estudio y el tratamiento de los contactos infectados. De ahí la importancia de conocer las distintas formas clínicas de la tuberculosis cutánea por la trascendencia clínica y epidemiológica que implica. El objetivo de este estudio es evaluar los casos de tuberculosis cutánea en el área sanitaria de Ferrol, donde la tasa de incidencia de tuberculosis es alta10, y analizar los hallazgos epidemiológicos en función de las distintas formas clínicas encontradas.
Material y métodosEstudio descriptivo de 1.139 casos nuevos de tuberculosis seguidos entre los meses de enero de 1991 y diciembre de 2005 en una consulta monográfica de la Unidad de Enfermedades Infecciosas del Complejo Hospitalario Arquitecto Marcide-Novoa Santos. El centro atiende a unos 192.956 habitantes (población con tarjeta sanitaria en enero del año 2005). Los pacientes con tuberculosis diagnosticados en el área sanitaria, en el ámbito hospitalario o de atención primaria, fueron derivados a la consulta monográfica. Para cada caso se recogieron de forma protocolizada datos sobre: fecha de diagnóstico, sexo, edad, lugar de residencia, antecedentes de tuberculosis, contactos previos con pacientes tuberculosos, vacunación con el BCG, factores de riesgo para desarrollar la enfermedad (diabetes, gastrectomía, silicosis, neoplasia, tratamientos inmunosupresores, etilismo, tabaquismo, uso de drogas por vía parenteral, infección por el VIH), días de clínica, exploración física, analítica, estudio radiológico de tórax, presencia de granulomas necrosantes en las muestras de biopsia, baciloscopia y cultivo en medio de Lowenstein-Jensen, forma clínica y localización de la tuberculosis cutánea (tabla 1)7, afectación de otros órganos, Mantoux (se realizó y se valoró conforme a lo establecido en la bibliografía11,12), pautas de tratamiento, evolución y tiempo de seguimiento. En los pacientes en los que se realizó una biopsia cutánea, la mitad de la muestra se empleó en el estudio histopatológico y la otra mitad para estudio microbiológico: tinción con Ziehl-Neelsen para detectar bacilos ácido-alcohol resistentes (BAAR) y cultivo en medio de Lowenstein-Jensen. Cuando se enviaron muestras de exudado se realizó examen directo con tinción de auramina y cultivo.
Clasificación de las distintas formas clínicas de tuberculosis cutánea
Tuberculosis cutánea verdaderaInoculación exógena
|
El diagnóstico de eritema nudoso se basó en los hallazgos clínicos (nódulos y placas eritematosas sin ulceración en zona pretibial) y por exclusión de otras posibles causas mediante la historia clínica y la realización de una serie de estudios complementarios: hemograma, bioquímica, frotis faríngeo, anticuerpos antiestreptolisina O (ASLO), serología para Mycoplasma pneumoniae y estudio radiológico de tórax. En los pacientes con una clínica dudosa se realizó biopsia. Sólo se han incluido en el estudio los casos de eritema nudoso con evidencia de un foco tuberculoso o, en su defecto, con un Mantoux positivo y respuesta al tratamiento específico.
Se realizó un estudio descriptivo de las variables incluidas, analizando la normalidad o no mediante el test de Kolmogorov Smirnov. Se utilizaron el test de chi al cuadrado o la prueba exacta de Fisher en el análisis de las variables cualitativas, el test t de Student en la comparación de dos medias en variables con distribución normal, el test de Mann-Whitney para variables sin distribución normal y el análisis de la varianza en la comparación múltiple de medias. Los datos obtenidos fueron analizados por el paquete estadístico SPSS. Se consideró significativa p < 0,05.
ResultadosDurante los 15 años se siguieron 1.139 casos nuevos de tuberculosis: 600 pulmonares, 156 ganglionares, 35 osteoarticulares, 8 intestinales y 340 en otras localizaciones. Un total de 55 casos (4,8%) tenían tuberculosis cutánea: 26 (2,3%) presentaban una tuberculosis cutánea verdadera y 29 (2,5%) una forma de tubercúlide. El 70,9% eran mujeres, la media de edad fue de 44,1 ± 23,3 años (amplitud 2-88 años) y todos eran naturales y residentes del área sanitaria; 15 casos (27,8%) tenían antecedente de contacto con pacientes con tuberculosis pulmonar, 2 (3,6%) de diabetes, 4 (7,4%) de etilismo crónico, 12 (21,8%) de tabaquismo, 3 (5,5%) de uso de drogas por vía parenteral con infección por el VIH, 6 (10,9%) de vacunación con BCG y ningún caso había sido tratado previamente con inmunosupresores. Un total de 21 casos (38,2%) se confirmaron por cultivo positivo para M. tuberculosis, en 12 se realizó estudio de resistencias y se detectó un caso de resistencia a isoniacida. En 26 casos se realizó estudio histológico y 16 (61,5%) presentaron granulomas necrosantes.
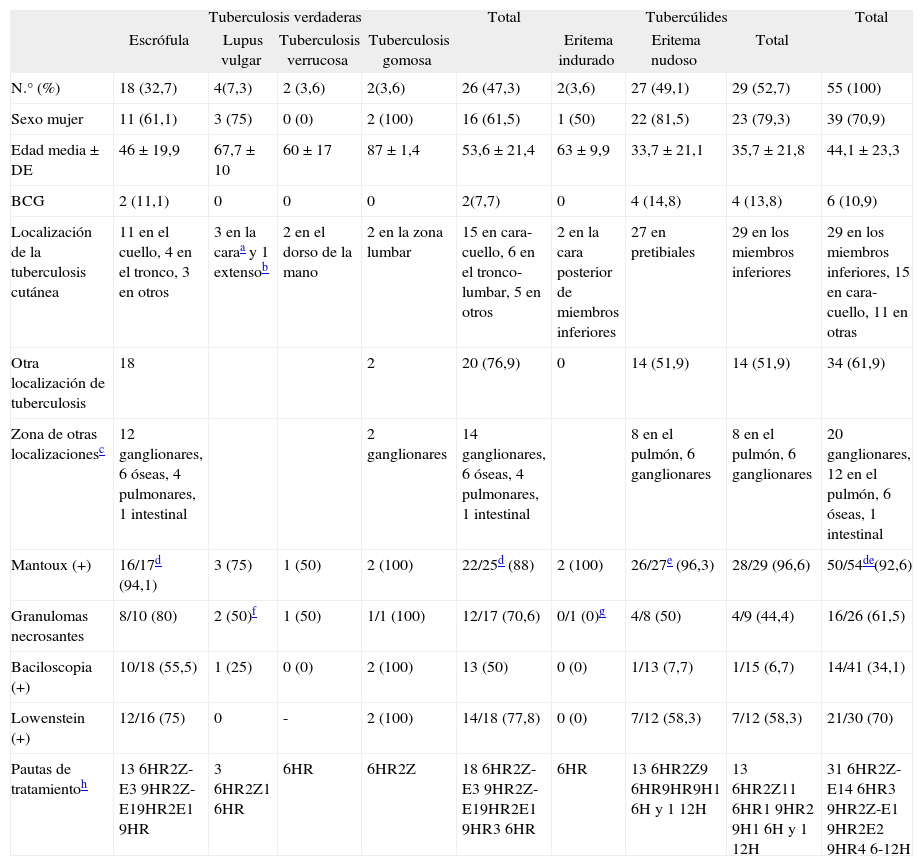
En la tabla 2 se muestran los datos de los pacientes con tuberculosis cutánea en función de la forma clínica.
Características de los pacientes con tuberculosis cutánea, en función de la forma clínica
| Tuberculosis verdaderas | Total | Tubercúlides | Total | ||||||
| Escrófula | Lupus vulgar | Tuberculosis verrucosa | Tuberculosis gomosa | Eritema indurado | Eritema nudoso | Total | |||
| N.° (%) | 18 (32,7) | 4(7,3) | 2 (3,6) | 2(3,6) | 26 (47,3) | 2(3,6) | 27 (49,1) | 29 (52,7) | 55 (100) |
| Sexo mujer | 11 (61,1) | 3 (75) | 0 (0) | 2 (100) | 16 (61,5) | 1 (50) | 22 (81,5) | 23 (79,3) | 39 (70,9) |
| Edad media ± DE | 46 ± 19,9 | 67,7 ± 10 | 60 ± 17 | 87 ± 1,4 | 53,6 ± 21,4 | 63 ± 9,9 | 33,7 ± 21,1 | 35,7 ± 21,8 | 44,1 ± 23,3 |
| BCG | 2 (11,1) | 0 | 0 | 0 | 2(7,7) | 0 | 4 (14,8) | 4 (13,8) | 6 (10,9) |
| Localización de la tuberculosis cutánea | 11 en el cuello, 4 en el tronco, 3 en otros | 3 en la caraa y 1 extensob | 2 en el dorso de la mano | 2 en la zona lumbar | 15 en cara-cuello, 6 en el tronco-lumbar, 5 en otros | 2 en la cara posterior de miembros inferiores | 27 en pretibiales | 29 en los miembros inferiores | 29 en los miembros inferiores, 15 en cara-cuello, 11 en otras |
| Otra localización de tuberculosis | 18 | 2 | 20 (76,9) | 0 | 14 (51,9) | 14 (51,9) | 34 (61,9) | ||
| Zona de otras localizacionesc | 12 ganglionares, 6 óseas, 4 pulmonares, 1 intestinal | 2 ganglionares | 14 ganglionares, 6 óseas, 4 pulmonares, 1 intestinal | 8 en el pulmón, 6 ganglionares | 8 en el pulmón, 6 ganglionares | 20 ganglionares, 12 en el pulmón, 6 óseas, 1 intestinal | |||
| Mantoux (+) | 16/17d (94,1) | 3 (75) | 1 (50) | 2 (100) | 22/25d (88) | 2 (100) | 26/27e (96,3) | 28/29 (96,6) | 50/54de(92,6) |
| Granulomas necrosantes | 8/10 (80) | 2 (50)f | 1 (50) | 1/1 (100) | 12/17 (70,6) | 0/1 (0)g | 4/8 (50) | 4/9 (44,4) | 16/26 (61,5) |
| Baciloscopia (+) | 10/18 (55,5) | 1 (25) | 0 (0) | 2 (100) | 13 (50) | 0 (0) | 1/13 (7,7) | 1/15 (6,7) | 14/41 (34,1) |
| Lowenstein (+) | 12/16 (75) | 0 | - | 2 (100) | 14/18 (77,8) | 0 (0) | 7/12 (58,3) | 7/12 (58,3) | 21/30 (70) |
| Pautas de tratamientoh | 13 6HR2Z-E3 9HR2Z-E19HR2E1 9HR | 3 6HR2Z1 6HR | 6HR | 6HR2Z | 18 6HR2Z-E3 9HR2Z-E19HR2E1 9HR3 6HR | 6HR | 13 6HR2Z9 6HR9HR9H1 6H y 1 12H | 13 6HR2Z11 6HR1 9HR2 9H1 6H y 1 12H | 31 6HR2Z-E14 6HR3 9HR2Z-E1 9HR2E2 9HR4 6-12H |
BCG: vacunación con bacilo de Calmette-Guérin; DE: desviación estándar; E: etambutol; H: isoniacida; R: rifampicina; Z: pirazinamida.
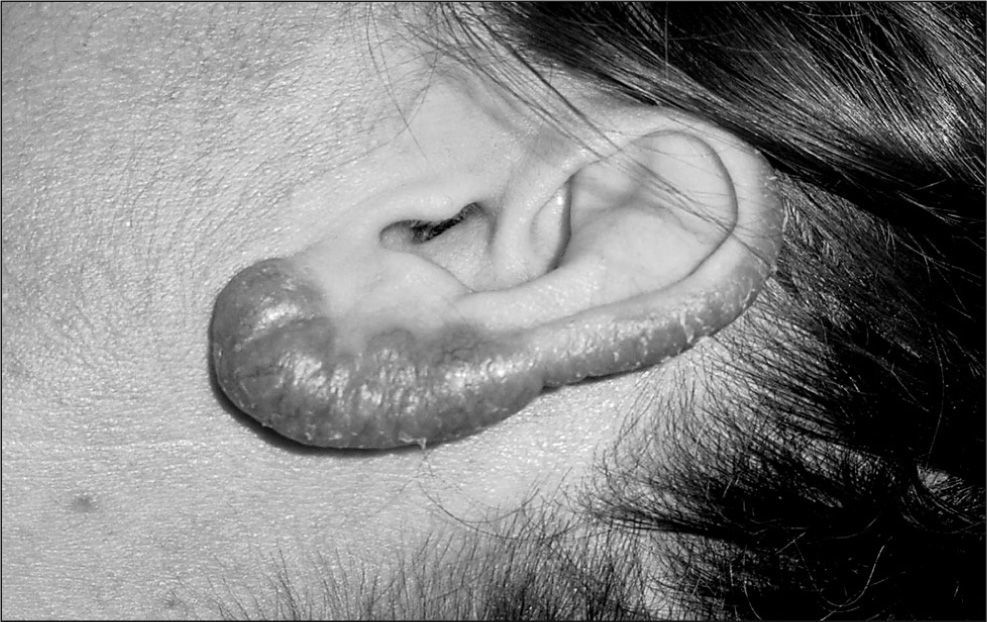
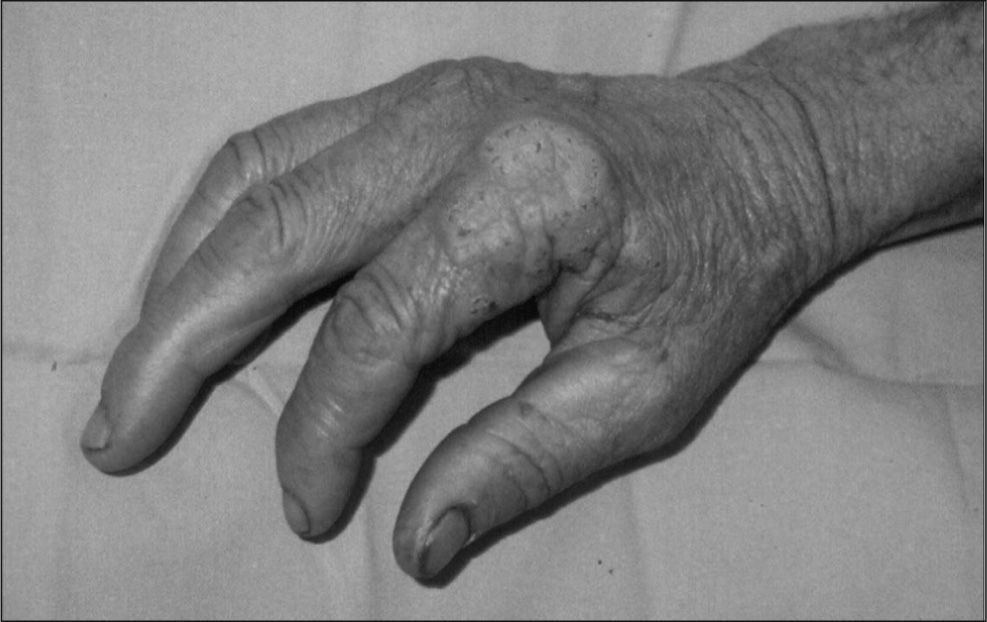
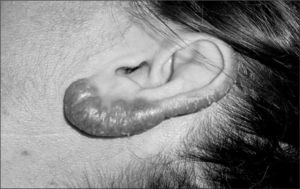
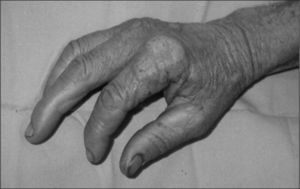
De los 26 casos con tuberculosis cutánea verdadera, el escrofuloderma fue la forma más frecuente; otras menos frecuentes fueron el lupus vulgar (fig. 1) y la tuberculosis verrucosa (fig. 2). De los 29 casos con tubercúlide, el eritema nudoso fue la forma más habitual y siempre con afectación de la zona pretibial.
El 61,9% de los pacientes tenían otra localización simultánea de la enfermedad tuberculosa (la mayoría tuberculosis ganglionar o pulmonar). Este porcentaje fue mayor para las tuberculosis verdaderas que para las tubercúlides, sin alcanzar significación estadística. Si excluimos los casos con sólo linfadenitis, encontramos afectación visceral tuberculosa en 19 de los 55 pacientes (34,5%).
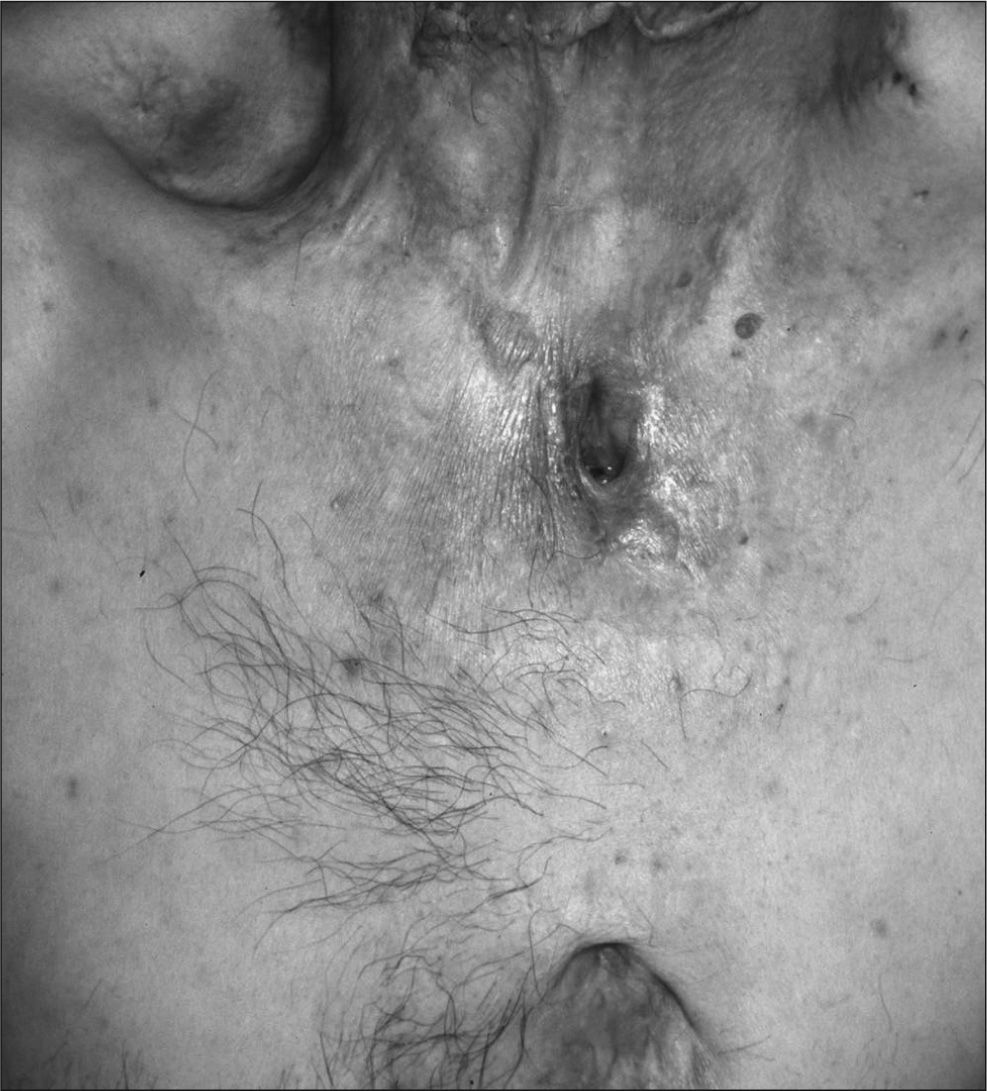
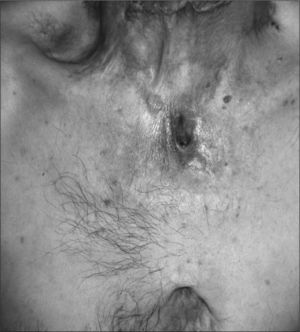
La localización del escrofuloderma fue variable según la afectación subyacente. De los 12 casos con linfadenitis subyacente, 9 se localizaron en la región laterocervical, 1 en el área axilar, 1 en la zona supraclavicular y en 1 caso existió afectación simultánea en la región laterocervical y supraclavicular. De los 6 casos con afectación ósea, 2 se localizaron en la cara anterior izquierda del tórax, 1 en el área mandibular inferior derecha, 1 en la región escapular izquierda, 1 en la zona preesternal (fig. 3) y otro en la nalga izquierda.
De los 3 pacientes con infección por el VIH, 2 presentaron escrofuloderma secundario a linfadenitis tuberculosa (valores de linfocitos CD4+/μl de 104 y 189) y 1 un eritema nudoso (valor de CD4+ de 1.030/μl).
Con relación al sexo, la escrófula secundaria a la afectación ósea subyacente fue más frecuente en el hombre (p < 0,05) y el resto de las localizaciones de la tuberculosis cutánea fueron más frecuentes en la mujer, sobre todo la escrófula asociada con adenitis y el eritema nudoso, aunque no existió significación estadística.
La edad media de los pacientes fue más alta en los casos de tuberculosis verdaderas que en los casos de tubercúlides (p < 0,05), y también fue mayor la media de días de clínica: 304,8 ± 354,3 frente a 137,8 ± 354,3 días. El 55,6% de los pacientes con eritema nudoso presentaron las lesiones durante más de 1 mes y el 33,3% durante más de 3 meses antes de establecer el diagnóstico.
El reducido número de pacientes con antecedente de vacunación con BCG no permite sacar conclusiones sobre su posible influencia en el tipo de tuberculosis cutánea.
El Mantoux fue positivo en el 92,6% de los casos. No existió diferencia significativa en el valor medio de la induración cutánea entre las tuberculosis verdaderas y las tubercúlides (21,1 ± 15,3 frente a 20,6 ± 13,6 mm), ni entre los pacientes con antecedente de vacunación con BCG frente a los no vacunados (24,3 ± 19,8 frente a 20,8 ± 13,2 mm). El 94,7% de los pacientes con eritema nudoso presentaron una induración igual o superior a 15 mm.
La rentabilidad de los estudios diagnósticos fue mayor para las formas de tuberculosis verdadera que para las tubercúlides. Se visualizaron granulomas necrosantes en el 70,6% de las biopsias en la tuberculosis verdadera frente al 44,4% en las tubercúlides; la baciloscopia fue positiva en el 50% frente al 6,7%, y el cultivo fue positivo para M. tuberculosis en el 77,8% de las tuberculosis verdaderas frente al 58,3% en las tubercúlides (p < 0,05).
El 56,4% de los pacientes fueron tratados con pautas de 6 meses de duración con tres o cuatro fármacos: isoniacida (H), rifampicina (R), pirazinamida (Z), etambutol (E) durante los primeros 2 meses, seguido de isoniacida y rifampicina durante 4 meses (6HR2Z-E) (tabla 2). En 5 casos de escrófula y adenitis tuberculosa se prolongó el tratamiento unos meses por persistencia de la lesión o por aumento de las adenopatías con formación de abscesos y fístulas cutáneas. En el caso de resistencia a isoniacida (eritema nudoso asociado a tuberculosis ganglionar), se prolongó la pauta inicial de 6HR2Z durante 3 meses, sin recaída en los 3 años de seguimiento. Los casos de tuberculosis verrucosa y eritema indurado de Bazin, 1 caso de lupus vulgar y 9 de eritema nudoso, sin otras localizaciones de la enfermedad, fueron tratados con pautas de 6 meses de duración con isoniacida y rifampicina (6HR). Otros 4 casos de eritema nudoso, sin otras localizaciónes de tuberculosis, fueron tratados con pauta de isoniacida durante 6-12 meses (6-12H). Un total de 4 pacientes (7,3%) presentaron elevación de las transaminasas superiores a 5 veces su valor normal: uno con escrofuloderma tratado con pauta de 6HR2Z en el que fue necesario suspender la pirazinamida, uno con eritema nudoso tratado con pauta de 6HR en el que fue preciso suspender la isoniacida, otro con tuberculosis verrucosa con pauta de 6HR y uno con eritema nudoso tratado con isoniacida en los que no fue necesario modificar la pauta inicial.
Hubo 3 pacientes (5,5%) que no completaron de forma correcta el tratamiento, 2 de ellos fueron fracasos terapéuticos: uno con escrófula y tuberculosis pulmonar y ganglionar asociada, tratado con pauta de 6HR2Z, y otro con escrófula y tuberculosis pulmonar y esternal asociada, tratado con pauta de 9HR2ZE. Un paciente con eritema nudoso aislado abandonó la pauta de 6HR en el segundo mes de tratamiento, con desaparición de las lesiones en el corto período de seguimiento. De los 52 pacientes que completaron el tratamiento: 48 se curaron, 2 fallecieron al tercer y cuarto mes de tratamiento con mejoría de la tuberculosis cutánea (un caso por insuficiencia respiratoria y otro por posible infarto agudo de miocardio) y se produjeron 2 recaídas (una al año y otra a los 7 años de seguimiento) en pacientes con escrófula y tuberculosis ganglionar asociada, tratados con pautas de 6HR2Z y 9HR2E respectivamente. El seguimiento medio de los pacientes fue de 5,1 ± 4,3 años (rango de 6 meses a 14 años).
En la tabla 3 se aprecia la evolución a lo largo de los años del número de casos de las distintas formas clínicas de tuberculosis cutánea. Si dividimos el tiempo del estudio en 3 períodos de 5 años, observamos que el número total de casos fue similar en los 3 períodos, pero la tuberculosis verdadera ha descendido, a pesar del aumento de los casos de lupus vulgar, por el marcado descenso del escrofuloderma (p < 0,05). No se modificó de forma significativa el número de tubercúlides. El descenso de la tuberculosis verdadera se corresponde con el descenso del número total de casos nuevos de tuberculosis diagnosticados en dichos quinquenios: 641, 609 y 411, respectivamente.
Evolución del número de las distintas formas clínicas de tuberculosis cutánea diagnosticadas en Ferrol (1991-2005), por quinquenios
El porcentaje de pacientes con tuberculosis que presentaron localización cutánea en nuestra serie es similar al 4,4% encontrado por Yates y Ormerod13. La media de edad de los pacientes, relativamente baja, es propia de una zona de incidencia alta de enfermedad; la mayor afectación de las mujeres y los días de retraso diagnóstico están entre los valores publicados5,13-16, la coinfección por el VIH es mayor que en otras series y el número de pacientes vacunados con BCG, muy inferior5,14,17.
El escrofuloderma fue la forma clínica más frecuente de las tuberculosis cutáneas verdaderas, como en otros estudios13,15,18-20, aunque su incidencia ha disminuido de forma significativa y sólo se diagnosticó un caso nuevo en los últimos 5 años. El descenso se corresponde con la disminución de la incidencia global de tuberculosis en el área sanitaria: 79,9/100.000 habitantes en 1992 frente a 31,2/100.000 en 2005, datos no publicados21. Este descenso quizás sea debido a la eficacia del programa de prevención y control de la tuberculosis, y a un mejor control y tratamiento de los pacientes14. En el último período predominan, al igual que en otras series, formas con inmunidad moderada-alta como el lupus vulgar y las tubercúlides5,14,17,22.
En las tuberculosis verdaderas, por la mayor frecuencia de enfermedad en otras localizaciones y mayor carga bacilar, es mayor la rentabilidad de los estudios diagnósticos que para las tubercúlides, en las que está por definir el papel de las técnicas de biología molecular17,23.
Encontramos afectación visceral tuberculosa en una tercera parte de los pacientes sin adenitis, en el límite alto de otras series que la sitúan entre el 1,7 y el 38,2%, mayor aún en la infancia16,24. Al considerar también a los pacientes con adenitis tuberculosa y escrofuloderma, la afectación interna es más frecuente y en consonancia con lo descrito5,13,15,25.
La localización de las lesiones cutáneas en nuestra serie se asemeja a lo publicado. El escrofuloderma suele aparecer sobre linfadenitis cervicales, aunque también puede afectarse otro territorio ganglionar26. Los pacientes con linfadenitis tuberculosa, a pesar de un tratamiento correcto, pueden formar abscesos, fístulas y úlceras cutáneas en hasta el 17% de los casos27,28, y esto puede justificar el elevado número de escrofuloderma en nuestros pacientes. El escrofuloderma secundario a un foco tuberculoso subyacente a nivel óseo o articular suele encontrarse en las extremidades o en el tronco, en función de si la afectación ósea está en las falanges, articulaciones, esternón o costillas8. En el lupus vulgar la lesión tiene una localización preferente (80%) en la cabeza y el cuello, sobre todo en la nariz, las mejillas y los lóbulos auriculares. También es típica la localización de las lesiones en el dorso de la mano, la cara posterior de miembros inferiores y el área pretibial en la tuberculosis verrucosa, eritema indurado y eritema nudoso, respectivamente7.
En el tratamiento de la tuberculosis cutánea se utilizan las mismas pautas que para la pulmonar, por la frecuente asociación de tuberculosis en otras localizaciones29,30. Pautas de isoniacida, rifampicina y pirazinamida durante los primeros 2 meses (más etambutol si las resistencias a isoniacida son ≥ 4%), seguido de isoniacida y rifampicina durante 4 meses (6HR2Z-E). En el caso del escrofuloderma y adenitis tuberculosa con mala respuesta a un tratamiento médico eficaz puede ser suficiente con prolongarlo, pero en ocasiones es necesario recurrir a un tratamiento quirúrgico7,25,28. Los 5 pacientes en los que no se obtuvo mejoría tenían escrofuloderma y tuberculosis ganglionar; en ningún caso existió resistencia a los fármacos, todos eran pacientes que cumplimentaron de forma correcta el tratamiento y se curaron al prolongar la duración del mismo.
En las tubercúlides y otras formas de tuberculosis con escasa carga bacilar, si las resistencias primarias a los fármacos de primera línea son bajas31, las pautas de isoniacida y rifampicina podrían ser adecuadas como reflejan nuestros resultados y algún otro estudio15,32,33. Aunque en 4 pacientes con eritema nudoso aislado tratados con monoterapia con isoniacida la respuesta al tratamiento fue buena como en otras series, esta pauta no debe utilizarse por el riesgo de desarrollo de resistencias13,17,34.
El eritema nudoso se asocia sobre todo con la tuberculosis primaria, su aparición coincide con el viraje tuberculínico entre 3 y 8 semanas tras el contacto con un caso de tuberculosis activa. Incluimos los casos de eritema nudoso en este estudio porque para algunos autores se trata de una tubercúlide facultativa, ya que no sólo es producida por esta infección5,7,13. Recientemente, una amplia serie demostró que los pacientes de zonas con alta incidencia de tuberculosis que presentan la asociación de eritema nudoso y una fuerte positividad del Mantoux (> 15 mm), sin evidencia de tuberculosis interna, se benefician del tratamiento antituberculoso35. En nuestra serie se descartaron otras causas de eritema nudoso, y la frecuente coexistencia de tuberculosis en otras localizaciones (51,9% de los casos), el tiempo prolongado de los síntomas, un Mantoux de 15 mm o más y la respuesta al tratamiento específico sugieren que con certeza todos los casos debían ser de etiología tuberculosa.
Los pacientes fueron todos seguidos por el mismo médico en una consulta monográfica de tuberculosis, en contacto estrecho con los facultativos del servicio de dermatología.
Como limitaciones del estudio queremos indicar que no hemos seguido los posibles casos de tuberculosis cutánea diagnosticados en la medicina privada, pero por las características del área sanitaria consideramos que, de haberse dado, debieron de ser mínimos. Por otra parte, la casi totalidad de los estudios publicados en los últimos años son retrospectivos, de pacientes seguidos por dermatólogos en países del sudeste asiático o norte de África, donde la incidencia de tuberculosis y las características de los pacientes son muy diferentes de la de nuestro país, lo que hace difícil una comparación minuciosa de los resultados.
Dada la importancia clínica y epidemiológica de un diagnóstico precoz de los casos de tuberculosis y el importante retraso diagnóstico de la enfermedad, que refleja en algunos casos lo que tardan en consultar los pacientes, y en otros casos la baja sospecha clínica del médico1, aportamos 55 casos de tuberculosis cutánea, un cuadro poco frecuente en nuestro país, con la idea de ayudar a su diagnóstico y de hacer una llamada de atención sobre la necesidad de descartar en estos pacientes la afectación tuberculosa a otro nivel.