El dolor neuropático en los pacientes con infección por VIH es un síntoma frecuente y de etiología múltiple que suele estar infradiagnosticado e infratratado. Exige un abordaje multidisciplinario e individualizado. Debemos hacer un tratamiento combinado del dolor basado en aspectos psicosociales, dieta y ejercicio, también tratamiento etiológico siempre que sea posible y tratamiento farmacológico sintomático e incluso recurrir a técnicas intervencionistas. El tratamiento farmacológico del dolor neuropático debe de ser individualizado y escalonado, teniendo en cuenta las posibles interacciones medicamentosas, sobre todo en los enfermos con VIH que reciben habitualmente mucha medicación de forma simultánea. Responde mal a los analgésicos convencionales como los antiinflamatorios no esteroideos y los opioides, y son los antidepresivos tricíclicos y los anticomiciales los fármacos de elección. Antes de instaurar un tratamiento analgésico hay que descartar las posibles interacciones medicamentosas, fundamentalmente con los antirretrovirales.
Neuropathic pain of various etiologies is a frequent symptom in HIV-infected patients that is underdiagnosed and inadequately treated. It requires a multidisciplinary pain approach based on psychosocial factors, diet and exercise, etiologic treatment whenever possible, symptomatic medical treatment, and sometimes, interventional techniques. Medical treatment should be individualized and introduced gradually, with a mind to potential drug interactions. Neuropathic pain responds poorly to conventional analgesics, such as nonsteroidal antiinflammatory drugs and opiates; tricyclic antidepressants and anticonvulsants are the drugs of choice. Before establishing an analgesic treatmentpossible drug interactions should be ruled out, mainly those occurring with antiretroviral agents.
La infección por el virus de la inmunodeficiencia humana (VIH) fue considerada una de las mayores plagas del siglo XX y continúa siendo un importante problema de salud pública en el siglo XXI. Los fármacos antirretrovirales han conseguido controlar la infección, fundamentalmente en los países desarrollados, hasta el punto de que muchos enfermos con VIH se transforman en enfermos crónicos con una larga expectativa de vida. En este contexto, surgen nuevos problemas en cuanto al tratamiento clínico de estos pacientes en los que el dolor constituye un síntoma frecuente y muy molesto ya que afecta de forma importante a la calidad de vida y es difícil de tratar.
En un trabajo publicado en 1997, la prevalencia del dolor en los enfermos con VIH variaba entre el 30 y el 60% de los pacientes ambulatorios y hasta el 97% en los pacientes con enfermedad avanzada1, aunque actualmente estas cifras han disminuido considerablemente. Aun así, muchas veces es un síntoma infradiagnosticado e infratratado. La mayoría de estos pacientes presentan más de un tipo de dolor diferente y en varias localizaciones, lo que dificulta un adecuado tratamiento, ya que el tratamiento del dolor depende de su etiología, características y localización. El dolor neuropático está presente en el 25-50% de los pacientes con infección por VIH que consultan por dolor y está considerado clásicamente como uno de los más difíciles de tratar2,3; por esta razón, con este trabajo pretendemos dar unas pautas de tratamiento de este tipo de dolor.
EtiologíaEl dolor neuropático se produce como consecuencia de una lesión en el sistema nervioso central o periférico. En el paciente infectado por el VIH el dolor puede ser causado por la propia enfermedad, por infecciones concomitantes, por efectos secundarios de los fármacos antirretrovirales o por procesos no relacionados con el VIH como el consumo de sustancias tóxicas y otras entidades nosológicas. La combinación de un tratamiento antirretroviral de gran actividad (TARGA), un incremento en la supervivencia de estos enfermos que son sometidos de manera continua a un gran número de fármacos y su exposición a diferentes agentes infecciosos ha originado un aumento en el riesgo de desarrollar neuropatía. Aunque se han postulado varias teorías para explicar el origen del dolor neuropático, es posible que en su producción intervengan varios mecanismos.
Las principales causas conocidas de dolor neuropático en los pacientes infectados por VIH son:
- 1.
Neuropatía producida por el propio VIH: se han descrito al menos 6 patrones distintos de presentación: polineuropatía distal simétrica, polineuropatía inflamatoria desmielinizante, polirradiculopatía progresiva, mononeuropatía múltiple, neuropatía autonómica y síndrome linfocitario infiltrativo difuso2–4. La afectación más frecuente es la polineuropatía axonal, distal y simétrica, de predominio sensitivo y aparece con mayor frecuencia en pacientes con inmunodepresión grave. La anatomía patológica muestra desmielinización y degeneración axonal, así como infiltración perivascular por linfocitos y macrófagos. La polirradiculopatía progresiva y la neuropatía autonómica se presentan también en pacientes con inmunodepresión severa, mientras que la polineuropatía inflamatoria desmielinizante y la mononeuropatía múltiple pueden presentarse en estadios más precoces de la enfermedad.
- 2.
Fármacos antirretrovirales: los antirretrovirales que más se relacionan con el desarrollo de neuropatía periférica son la estavudina (D4T), la didanosina (ddI) y la zalcitabina (ddC) y, además, su administración simultánea potencia la toxicidad neurológica5,6. Por este motivo se ha dejado de utilizar la ddC, y en las últimas guías de Estados Unidos de 20 067 y de GESIDA de enero de 20078, tanto la D4T como la ddI han pasado a segunda línea de tratamiento por su toxicidad mitocondrial, que, entre otros efectos, engloba el desarrollo de neuropatía periférica. El patrón típico de afectación es la polineuropatía distal simétrica. El estudio histológico muestra alteraciones en las mitocondrias en las células de Schwann, tanto en el nervio periférico como en los ganglios de las raíces dorsales9,10.
- 3.
Infecciones oportunistas: la infección por citomegalovirus (CMV) es la que con más frecuencia produce afectación neuropática11. Se observa en pacientes con inmunodepresión grave con cifras de linfocitos CD4 por debajo de 100/μl, en los que se produce una reactivación de la infección latente previamente adquirida. La presentación puede ser en forma de polineuropatía distal simétrica, polineuropatía inflamatoria desmielinizante, polirradiculopatía progresiva o mononeuropatía múltiple. La anatomía patológica muestra desmielinización y degenaración axonal, así como infiltración por polimorfonucleares. Con microscopia electrónica se pueden observar viriones en las células endoteliales y mononucleares.
La infección por el virus de la varicela-zóster que da lugar a la neuralgia postherpética11 es otra de las causas de dolor neuropático en estos pacientes. Puede aparecer en cualquier estadio de la infección por VIH, pero es más frecuente en pacientes inmunodeprimidos, en quienes, además, son frecuentes las formas diseminadas.
- 4.
Otras causas de dolor neuropático: se trata de procesos que no son específicos de los enfermos con infección VIH pero se observan con frecuencia en la práctica clínica asociados a estos pacientes. Entre ellos destacan la polineuropatía por déficit vitamínico (vitamina B12) en estados de desnutrición y la polineuropatía por alcohol o el uso de otros fármacos con neurotoxicidad (vincristina, isoniacida, linezolid, hidroxiurea o talidomida). Un factor importante es el progresivo envejecimiento de la población infectada por el VIH, ya que se ha demostrado que la edad avanzada se asocia con un mayor grado de inmunodepresión y un aumento de las complicaciones neurológicas13.
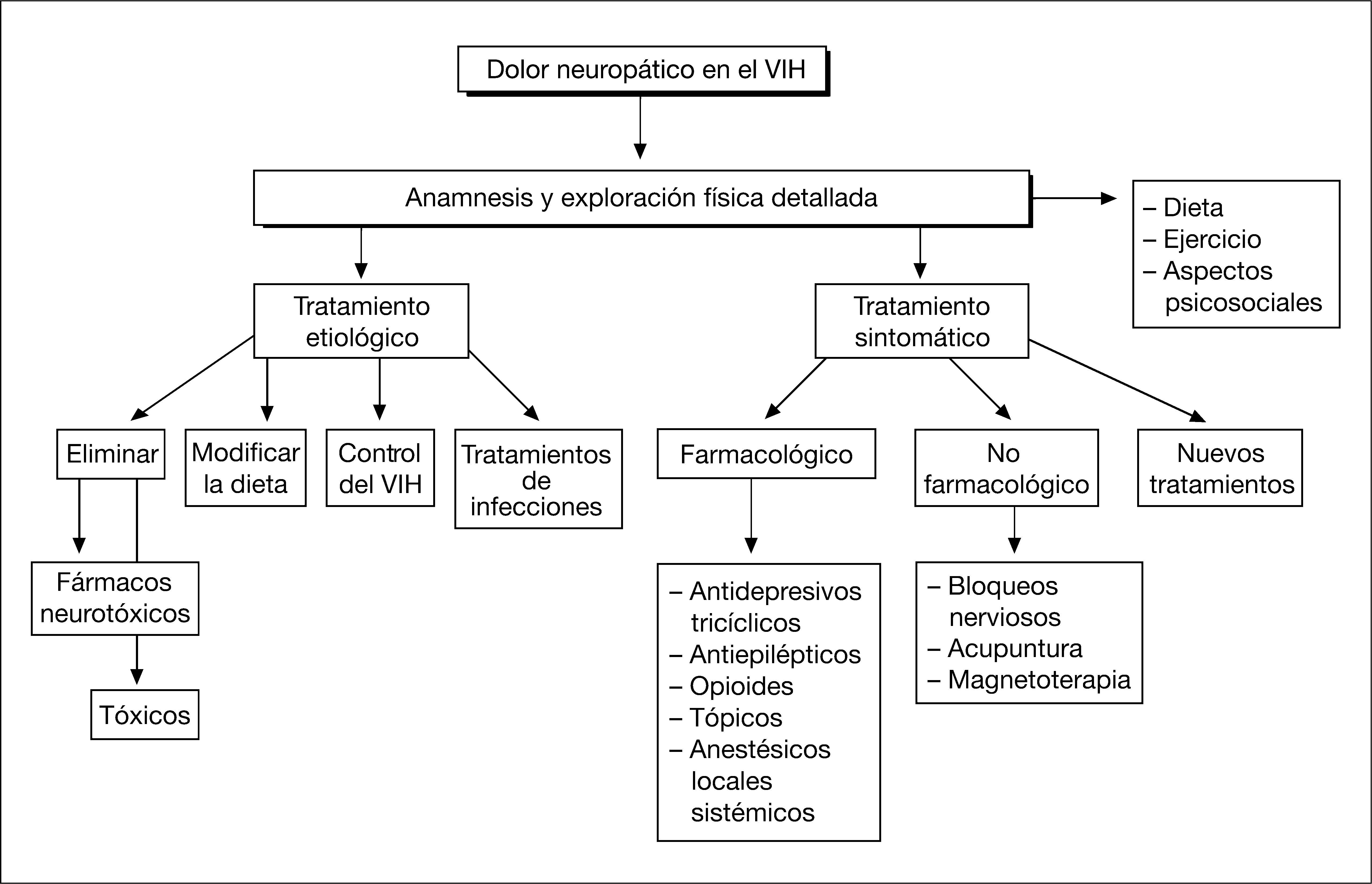
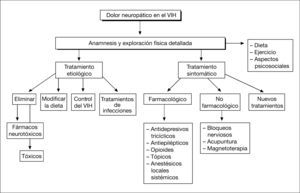
El tratamiento del dolor neuropático en el enfermo infectado por VIH constituye actualmente un auténtico reto por la dificultad de tratamiento que supone, fundamentalmente por las posibles interacciones farmacológicas con los antirretrovirales. Exige un abordaje multidisciplinario e individualizado que comienza por un análisis exhaustivo de las características del dolor, los posibles mecanismos fisiopatológicos implicados, las diferentes etiologías, la situación global del enfermo y los fármacos que consume habitualmente. Debemos hacer un tratamiento combinado del dolor basado en aspectos psicosociales, dieta y ejercicio; etiológico siempre que sea posible; farmacológico sintomático; utilizar técnicas intervencionistas, e incluso recurrir a nuevos tratamientos, algunos todavía en fase experimental (fig. 1)2,14–16.
El estado de ánimo influye en todas las manifestaciones de dolor, especialmente en el dolor neuropático, el estrés, la ansiedad y los trastornos del sueño, que pueden ser consecuencia de un dolor crónico pero también influyen en el empeoramiento del mismo17. Los pacientes infectados por el VIH presentan una incidencia elevada de trastornos psiquiátricos primarios y secundarios y problemas de adaptación social. Por todos estos motivos, es fundamental una evaluación psiquiátrica, psicológica y social de estos enfermos para tratar las situaciones de ansiedad, depresión y los trastornos del sueño asociados. Se pueden utilizar técnicas de relajación, terapia cognitiva, programas de tratamiento del estrés, psicoterapia, hipnosis o incluso recurrir a fármacos18–21. En los enfermos con dolor neuropático e infección por VIH, la combinación de ambos tratamientos (farmacológico y psicosocial) aumenta los beneficios terapéuticos de manera considerable.
Otro aspecto importante es mantener una dieta adecuada que permita un buen estado nutricional, evitando carencias de sustancias que pueden influir en la existencia de neuropatía. Debemos evitar el consumo de alcohol y otras sustancias tóxicas que producen toxicidad neurológica y pueden desencadenar o agravar un dolor neuropático. En este sentido, la práctica de ejercicio físico adecuado a la situación del paciente ha demostrado su eficacia en el control de este tipo de dolor, al igual que la fisioterapia.
Tratamiento etiológicoSiempre que sea posible debemos identificar las causas que causan el dolor neuropático para prevenirlas o para iniciar un tratamiento etiológico cuando ya se ha instaurado el dolor. En el caso de la infección por el VIH, es fundamental un tratamiento precoz y potente de la misma que permita una carga viral indetectable (supresión virológica) y una buena respuesta inmunológica. También hay que tratar de forma precoz otras infecciones asociadas como el citomegalovirus y el herpes zóster y evitar el uso de sustancias neurotóxicas y las asociaciones que pueden potenciar esta toxicidad.
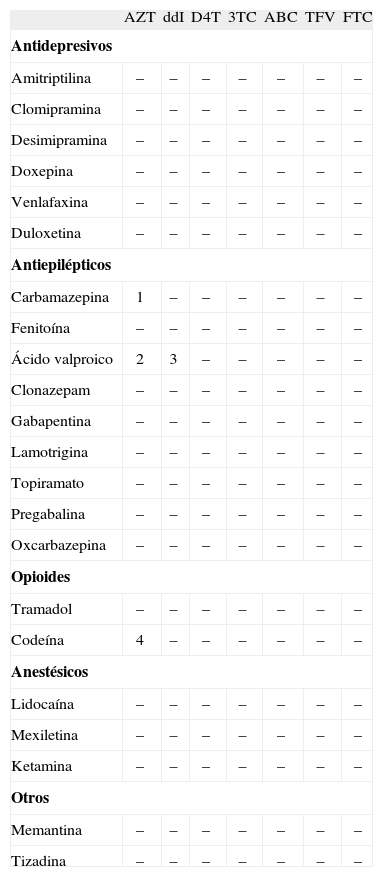
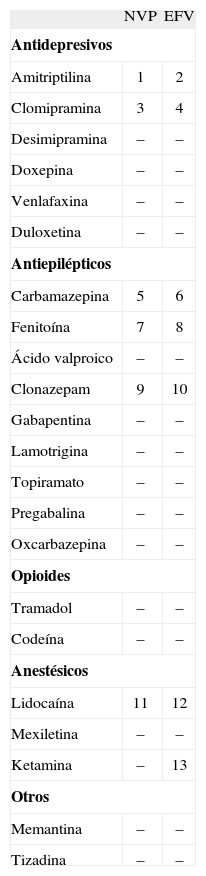
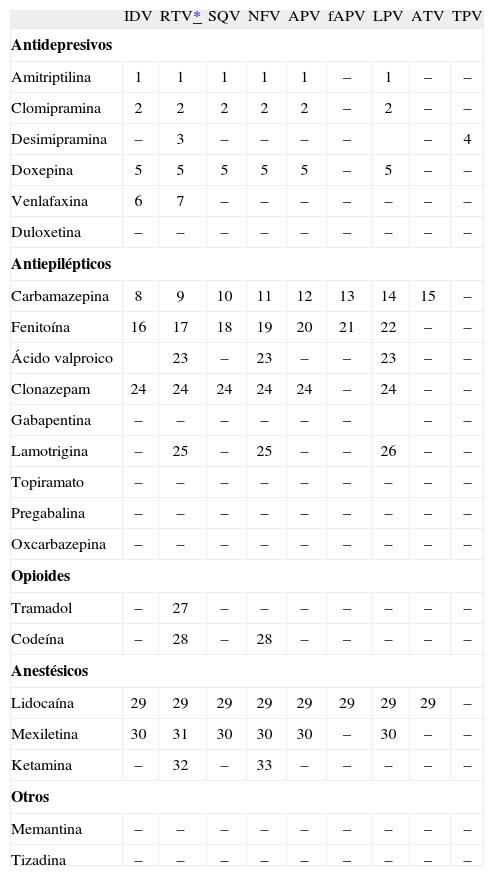
Tratamiento farmacológicoEl tratamiento farmacológico del dolor neuropático debe de ser individualizado y escalonado, teniendo en cuenta las posibles interacciones medicamentosas, sobre todo en los enfermos con VIH que reciben habitualmente mucha medicación de forma simultánea (tablas 1–3). Es importante recordar que el dolor neuropático responde mal a los analgésicos convencionales como los antiinflamatorios no esteroideos y los opioides, por lo que clásicamente se ha recurrido a sustancias que se diseñaron para otros usos como los antidepresivos o anticomiciales22. En la actualidad no existe evidencia de que sean necesarias estrategias de control diferentes para el dolor neuropático en función de cuál sea su etiología específica ni en función de su presentación semiológica. Tampoco se ha establecido un consenso en cuanto a una pauta de administración escalonada de fármacos para el tratamiento de este tipo de dolor. En la tabla 4 se especifican las dosis aconsejadas de los fármacos más utilizados en el tratamiento del dolor neuropático y que son considerados medicamentos de primera línea.
Interacciones entre los ITIAN y los fármacos utilizados para el dolor
| AZT | ddI | D4T | 3TC | ABC | TFV | FTC | |
| Antidepresivos | |||||||
| Amitriptilina | – | – | – | – | – | – | – |
| Clomipramina | – | – | – | – | – | – | – |
| Desimipramina | – | – | – | – | – | – | – |
| Doxepina | – | – | – | – | – | – | – |
| Venlafaxina | – | – | – | – | – | – | – |
| Duloxetina | – | – | – | – | – | – | – |
| Antiepilépticos | |||||||
| Carbamazepina | 1 | – | – | – | – | – | – |
| Fenitoína | – | – | – | – | – | – | – |
| Ácido valproico | 2 | 3 | – | – | – | – | – |
| Clonazepam | – | – | – | – | – | – | – |
| Gabapentina | – | – | – | – | – | – | – |
| Lamotrigina | – | – | – | – | – | – | – |
| Topiramato | – | – | – | – | – | – | – |
| Pregabalina | – | – | – | – | – | – | – |
| Oxcarbazepina | – | – | – | – | – | – | – |
| Opioides | |||||||
| Tramadol | – | – | – | – | – | – | – |
| Codeína | 4 | – | – | – | – | – | – |
| Anestésicos | |||||||
| Lidocaína | – | – | – | – | – | – | – |
| Mexiletina | – | – | – | – | – | – | – |
| Ketamina | – | – | – | – | – | – | – |
| Otros | |||||||
| Memantina | – | – | – | – | – | – | – |
| Tizadina | – | – | – | – | – | – | – |
-: interacción no descrita o sin relevancia clínica.
- 1.
Puede aumentar o disminuir la concentración de fenitoína, se deben monitorizar los niveles de fenitoína. Puede reducirse el aclaramiento de AZT; también monitorizar la toxicidad de AZT.
- 2.
Puede haber aumento significativo de los niveles de AZT, por tanto deben monitorizarse tales niveles, pues puede requerirse una reducción de la dosis de AZT.
- 3.
Aumenta el riesgo de pancreatitis.
- 4.
Pueden aumentar los niveles de AZT; se debe monitorizar el grado de toxicidad de AZT en caso de administrar un tratamiento prolongado con codeína.
Nota: se pueden consultar las interacciones en la página web www.interaccioneshiv.com
3TC: lamivudina; ABC: abacavir; AZT: zidovudina; D4T: estavudina; ddI: didanosina; FTC: emtricitabina; ITIAN: inhibidores de la transcriptasa inversa análogos de los nucleósidos; TFV: tenofovir.
Interacciones entre los ITINN y los fármacos utilizados para el dolor
| NVP | EFV | |
| Antidepresivos | ||
| Amitriptilina | 1 | 2 |
| Clomipramina | 3 | 4 |
| Desimipramina | – | – |
| Doxepina | – | – |
| Venlafaxina | – | – |
| Duloxetina | – | – |
| Antiepilépticos | ||
| Carbamazepina | 5 | 6 |
| Fenitoína | 7 | 8 |
| Ácido valproico | – | – |
| Clonazepam | 9 | 10 |
| Gabapentina | – | – |
| Lamotrigina | – | – |
| Topiramato | – | – |
| Pregabalina | – | – |
| Oxcarbazepina | – | – |
| Opioides | ||
| Tramadol | – | – |
| Codeína | – | – |
| Anestésicos | ||
| Lidocaína | 11 | 12 |
| Mexiletina | – | – |
| Ketamina | – | 13 |
| Otros | ||
| Memantina | – | – |
| Tizadina | – | – |
-: no descrito.
- 1.
Puede disminuir la concentración de amitriptilina, por lo que se debe monitorizar la eficacia de amitriptilina.
- 2.
Puede aumentar o disminuir la concentración de amitriptilina, monitorizar eficacia/toxicidad de amitriptilina.
- 3.
Puede disminuir la concentración de clomipramina, monitorizar la eficacia de clomipramina.
- 4.
Puede aumentar o disminuir la concentración de clomipramina, monitorizar eficacia/toxicidad de clomipramina.
- 5.
Pueden disminuir las concentraciones de ambos, monitorizar la concentración de carbamazepina y la eficacia de ambos fármacos. Asociar con precaución.
- 6.
Puede reducirse la concentración de ambos, se desaconseja esta asociación; valorar otras alternativas terapéuticas.
- 7.
Pueden disminuir los niveles de nevirapina, monitorizar niveles de fenitoína.
- 8.
Pueden disminuir los niveles de efavirenz y aumentar la concentración de fenitoína, monitorizar niveles de fenitoína, y si es posible, los de efavirenz. Utilizar con precaución.
- 9.
Puede disminuir la concentración de clonazepam, monitorizar la eficacia de clonazepam.
- 10.
Puede aumentar o disminuir la concentración de clonazepam, monitorizar eficacia/toxicidad de clonazepam.
- 11.
Puede disminuir la concentración de lidocaína, monitorizar la concentración y la eficacia de lidocaína.
- 12.
Puede aumentar o disminuir la concentración de lidocaína, monitorizar eficacia/toxicidad de lidocaína. Administrar con precaución.
- 13.
Puede aumentar la concentración de ketamina. Utilizar con mucha precaución monitorizando síntomas de toxicidad por ketamina (depresión respiratoria, pérdida de conciencia y alucinaciones).
Nota: se pueden consultar las interacciones en la página web www.interaccioneshiv.com
EFV: efavirenz; ITINN: inhibidores de la transcriptasa inversa no nucleósidos; NVP: nevirapina.
Interacciones entre los IP y los fármacos utilizados para el dolor
| IDV | RTV* | SQV | NFV | APV | fAPV | LPV | ATV | TPV | |
| Antidepresivos | |||||||||
| Amitriptilina | 1 | 1 | 1 | 1 | 1 | – | 1 | – | – |
| Clomipramina | 2 | 2 | 2 | 2 | 2 | – | 2 | – | – |
| Desimipramina | – | 3 | – | – | – | – | – | 4 | |
| Doxepina | 5 | 5 | 5 | 5 | 5 | – | 5 | – | – |
| Venlafaxina | 6 | 7 | – | – | – | – | – | – | – |
| Duloxetina | – | – | – | – | – | – | – | – | – |
| Antiepilépticos | |||||||||
| Carbamazepina | 8 | 9 | 10 | 11 | 12 | 13 | 14 | 15 | – |
| Fenitoína | 16 | 17 | 18 | 19 | 20 | 21 | 22 | – | – |
| Ácido valproico | 23 | – | 23 | – | – | 23 | – | – | |
| Clonazepam | 24 | 24 | 24 | 24 | 24 | – | 24 | – | – |
| Gabapentina | – | – | – | – | – | – | – | – | |
| Lamotrigina | – | 25 | – | 25 | – | – | 26 | – | – |
| Topiramato | – | – | – | – | – | – | – | – | – |
| Pregabalina | – | – | – | – | – | – | – | – | – |
| Oxcarbazepina | – | – | – | – | – | – | – | – | – |
| Opioides | |||||||||
| Tramadol | – | 27 | – | – | – | – | – | – | – |
| Codeína | – | 28 | – | 28 | – | – | – | – | – |
| Anestésicos | |||||||||
| Lidocaína | 29 | 29 | 29 | 29 | 29 | 29 | 29 | 29 | – |
| Mexiletina | 30 | 31 | 30 | 30 | 30 | – | 30 | – | – |
| Ketamina | – | 32 | – | 33 | – | – | – | – | – |
| Otros | |||||||||
| Memantina | – | – | – | – | – | – | – | – | – |
| Tizadina | – | – | – | – | – | – | – | – | – |
-: interacción no descrita o sin relevancia clínica.
APV: amprenavir; ATV: atazanavir; fAPV: fosamprenavir; IDV: indinavir; IP: inhibidores de la proteasa; LPV: lopinavir; NFV: nelfinavir; RTV: ritonavir; SQV: saquinavir; TPV: tipranavir.
Nota: se pueden consultar las interacciones en la página web www.interaccioneshiv.com
Los estudios de interacciones están realizados con dosis plenas de ritonavir, pero se infiere que puesto que es un potente inhibidor enzimático, también pueden producirse interacciones a dosis de potenciación.
- 1.
Puede aumentar la concentración de amitriptilina, monitorizar la toxicidad de amitriptilina.
- 2.
Puede aumentar la concentración de clomipramina, monitorizar la toxicidad de clomipramina.
- 3.
Puede aumentar la concentración de desimipramina, monitorizar la toxicidad de desimipramina.
- 4.
Puede aumentar la concentración de desimipramina, monitorizar la toxicidad de desimipramina. Usar la menor dosis de desimipramina posible.
- 5.
Puede aumentar la concentración de doxepina, monitorizar la toxicidad de doxepina.
- 6.
Pueden reducirse los niveles de indinavir, monitorizar la eficacia de indinavir.
- 7.
Puede aumentar la concentración de venlafaxina, monitorizar la toxicidad de venlafaxina (elevación de la presión arterial, confusión, fatiga, dolor de cabeza).
- 8.
Asociación contraindicada, puede producirse fracaso del tratamiento antirretroviral.
- 9.
Puede aumentar la concentración de carbamazepina, monitorizar los niveles de carbamazepina y los signos de toxicidad (náuseas, somnolencia, confusión, ataxia, debilidad, dolor de cabeza). Pueden reducirse los niveles de ritonavir, monitorizar la eficacia de ritonavir.
- 10.
Puede aumentar la concentración de carbamazepina, monitorizar los niveles de carbamazepina y los signos de toxicidad (náuseas, somnolencia, confusión, ataxia, debilidad, dolor de cabeza). Pueden reducirse los niveles de saquinavir, monitorizar la eficacia de saquinavir.
- 11.
Puede aumentar la concentración de carbamazepina, monitorizar los niveles de carbamazepina y los signos de toxicidad (náuseas, somnolencia, confusión, ataxia, debilidad, dolor de cabeza). Pueden reducirse los niveles de nelfinavir, monitorizar la eficacia de nelfinavir.
- 12.
Puede aumentar la concentración de carbamazepina, monitorizar los niveles de carbamazepina y los signos de toxicidad (náuseas, somnolencia, confusión, ataxia, debilidad, dolor de cabeza). Pueden reducirse los niveles de amprenavir, monitorizar la eficacia de amprenavir.
- 13.
Puede aumentar la concentración de carbamazepina, monitorizar los niveles de carbamazepina y los signos de toxicidad (náuseas, somnolencia, confusión, ataxia, debilidad, dolor de cabeza). Pueden reducirse los niveles de fosamprenavir, monitorizar la eficacia de fosamprenavir.
- 14.
Puede aumentar la concentración de carbamazepina, monitorizar los niveles de carbamazepina y los signos de toxicidad (náuseas, somnolencia, confusión, ataxia, debilidad, dolor de cabeza). Pueden reducirse los niveles de lopinavir, monitorizar la eficacia de lopinavir.
- 15.
Puede aumentar la concentración de carbamazepina, monitorizar los niveles de carbamazepina y los signos de toxicidad (náuseas, somnolencia, confusión, ataxia, debilidad, dolor de cabeza). Pueden reducirse los niveles de atazananavir, monitorizar la eficacia de atazananavir.
- 16.
Pueden reducirse los niveles de indinavir, monitorizar la eficacia de indinavir. Monitorizar los niveles plasmáticos de fenitoína.
- 17.
Pueden reducirse los niveles de ritonavir, monitorizar la eficacia de ritonavir. Puede aumentar la concentración de fenitoína, monitorizar los niveles y toxicidad de fenitoína (ataxia, nistagmus, temblor, hiperreflexia).
- 18.
Pueden reducirse los niveles de saquinavir, monitorizar la eficacia de saquinavir, monitorizar niveles plasmáticos de fenitoína.
- 19.
Puede reducirse la concentración de fenitoína, monitorizar las concentraciones de fenitoína. Pueden reducirse los niveles de nelfinavir, monitorizar la eficacia de nelfinavir.
- 20.
Pueden reducirse los niveles de amprenavir, monitorizar la eficacia de amprenavir, monitorizar los niveles de fenitoína.
- 21.
Pueden reducirse los niveles de fosamprenavir, monitorizar la eficacia de fosamprenavir, monitorizar los niveles de fenitoína.
- 22.
Pueden reducirse los niveles de lopinavir y la concentración de fenitoína, monitorizar niveles de ambos fármacos. Aumento de la toxicidad hepática.
- 23.
Puede reducirse la concentración de ácido valproico, monitorizar niveles de ácido valproico.
- 24.
Puede aumentar la concentración de clonazepam, monitorizar los signos de toxicidad clonazepam (sedación excesiva, confusión).
- 25.
Puede reducirse la concentración de lamotrigina, monitorizar la eficacia lamotrigina.
- 26.
Puede reducirse la concentración de lamotrigina, se recomienda duplicar la dosis de lamotrigina.
- 27.
Puede aumentar la concentración de tramadol, monitorizar la toxicidad tramadol.
- 28.
Puede reducirse la concentración de codeína, monitorizar la eficacia de la codeína.
- 29.
Puede aumentar la concentración de lidocaína, monitorizar concentración y los signos de toxicidad de lidocaína (hipotensión, arritmias cardíacas).
- 30.
No hay demostrada una interacción relevante, pero se recomienda su uso con precaución.
- 31.
Puede aumentar la concentración de mexiletina, monitorizar la toxicidad de mexiletina (náuseas, confusión, arritmias cardíacas).
- 32.
Puede aumentar la concentración de ketamina, monitorizar la concentración y los signos de toxicidad de ketamina (depresión respiratoria, pérdida de conciencia y alucinaciones). Incremento del riesgo de hepatitis.
- 33.
Puede aumentar la concentración de ketamina, monitorizar la concentración y los signos de toxicidad de ketamina (depresión respiratoria, pérdida de conciencia y alucinaciones).
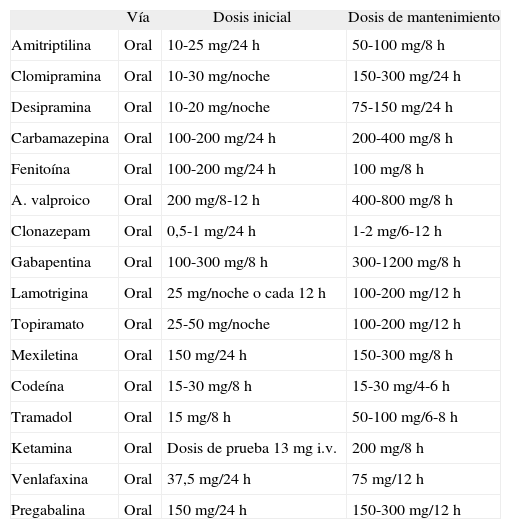
Dosis aconsejadas de los fármacos utilizados en el tratamiento del dolor neuropático
| Vía | Dosis inicial | Dosis de mantenimiento | |
| Amitriptilina | Oral | 10-25 mg/24 h | 50-100 mg/8 h |
| Clomipramina | Oral | 10-30 mg/noche | 150-300 mg/24 h |
| Desipramina | Oral | 10-20 mg/noche | 75-150 mg/24 h |
| Carbamazepina | Oral | 100-200 mg/24 h | 200-400 mg/8 h |
| Fenitoína | Oral | 100-200 mg/24 h | 100 mg/8 h |
| A. valproico | Oral | 200 mg/8-12 h | 400-800 mg/8 h |
| Clonazepam | Oral | 0,5-1 mg/24 h | 1-2 mg/6-12 h |
| Gabapentina | Oral | 100-300 mg/8 h | 300-1200 mg/8 h |
| Lamotrigina | Oral | 25 mg/noche o cada 12 h | 100-200 mg/12 h |
| Topiramato | Oral | 25-50 mg/noche | 100-200 mg/12 h |
| Mexiletina | Oral | 150 mg/24 h | 150-300 mg/8 h |
| Codeína | Oral | 15-30 mg/8 h | 15-30 mg/4-6 h |
| Tramadol | Oral | 15 mg/8 h | 50-100 mg/6-8 h |
| Ketamina | Oral | Dosis de prueba 13 mg i.v. | 200 mg/8 h |
| Venlafaxina | Oral | 37,5 mg/24 h | 75 mg/12 h |
| Pregabalina | Oral | 150 mg/24 h | 150-300 mg/12 h |
Los más eficaces en el tratamiento del dolor neuropático son los que inhiben la recaptación de noradrenalina y serotonina como la amitriptilina, clomipramina, desimipramina y la doxepina. Todas han demostrado una eficacia similar, aunque la amitriptilina se considera el fármaco de elección en el tratamiento del dolor neuropático. Por eso, se aconseja iniciar el tratamiento con amitriptilina y sustituirla si aparece intolerancia, efectos secundarios graves o es ineficaz. Se inicia el tratamiento con dosis bajas y se aumenta progresivamente durante 2 semanas23–28. No afectan a las concentraciones de antirretrovirales pero éstos pueden modificar la concentración de los antidepresivos, por lo que hay que vigilar su eficacia y toxicidad (tablas 1-3).
AntiepilépticosLos fármacos anticomiciales son especialmente útiles en el tratamiento del dolor neuropático con paroxismos lancinantes como en la neuralgia del trigémino o la neuralgia postherpética. Pueden utilizarse solos o combinados, y los más utilizados son la carbamazepina, fenitoína, ácido valproico, clonazepam, gabapentina, lamotrigina y topiramato25–27,29–34. La gabapentina y la lamotrigina son antiepilépticos de nueva generación que cada vez se están utilizando más para el control del dolor neuropático, especialmente en pacientes con pluripatología y polimedicación como los enfermos infectados por el VIH. Recientemente, se han publicado dos estudios en los que demuestran su eficacia con un buen perfil de seguridad33,34. Los de menor riesgo de interacciones con los antirretrovirales son lamotrigina, gabapentina y ácido valproico.
OpioidesExiste controversia en cuanto al uso de opioides para tratar el dolor neuropático, ya que en muchos estudios no ha demostrado su eficacia. Sin embargo, el tramadol, que actúa activando los receptores opioides mu con moderada afinidad e inhibiendo la recaptación de serotonina y noradrenalina produce analgesia en el dolor neuropático y es considerado un fármaco de segunda línea para el tratamiento de este tipo de dolor35,36. El tramadol es también el opioide con menos interacciones con los antirretrovirales; únicamente conviene recordar que el ritonavir puede disminuir su eficacia.
Tratamiento tópicoEl uso de crema de capsaicina, parches de lidocaína al 5% y EMLA (mezcla de anestésicos en crema) aplicados de forma tópica han demostrado su eficacia en el tratamiento de la alodinea y el dolor local que muchas veces acompañan al dolor neuropático. Tienen la ventaja de ser muy bien toleradas y presentar pocos efectos secundarios, por lo que son fácilmente aceptadas por los enfermos37–39.
Anestésicos locales por vía sistémicaEn algunos casos de dolor neuropático rebelde a otros tratamientos se puede utilizar lidocaína por vía intravenosa empezando con dosis diarias de 100 mg en 250 ml de suero fisiológico que pase en 2 h, y aumentando posteriormente hasta alcanzar una dosis máxima de 5 mg/kg o hasta que aparezcan signos de toxicidad. La dosis máxima se mantiene durante 7 días. Si el tratamiento es eficaz se sustituye por mexiletina, un análogo de la lidocaína que puede administrarse por vía oral y tiene una semivida de 10-12 h. Otro anestésico que se puede utilizar por vía subcutánea o por vía oral es la ketamina, evitando la vía intravenosa por su efecto anestésico general de recuperación lenta. Es muy importante vigilar la aparición de posibles efectos secundarios40. Actualmente, tres antirretrovirales (efavirenz, ritonavir y nelfinavir) aumentan la concentración de ketamina potenciando su toxicidad.
Tratamiento no farmacológicoSe pueden utilizar distintas técnicas para el tratamiento del dolor neuropático en el paciente con infección por VIH, desde la acupuntura al uso de estimulación eléctrica, la realización de bloqueos nerviosos o la magnetoterapia. Son tratamientos útiles tanto como coadyuvantes como a modo de monoterapia.
AcupunturaPodría ser útil en un alto porcentaje de enfermos con dolor neuropático. Sin embargo, todos los estudios con acupuntura para el control del dolor crónico tienen limitaciones metodológicas y en alguno realizado en enfermos con VIH y neuropatía periférica no se ha observado ventajas frente a placebo41,42. Se suelen pautar entre 1 y 3 sesiones por semana, aunque hay grandes variaciones entre individuos. No existe ninguna contraindicación y las únicas complicaciones que pueden aparecer son un mínimo riesgo de sangrado o de infección cutánea16,41,42.
Estimulación eléctricaExisten diversos sistemas que aplican la corriente eléctrica como técnica analgésica. El alivio sintomático se produce fundamentalmente en dolores rebeldes considerados resistentes a opioides. No hay estudios publicados en enfermos con VIH.
Estimulación eléctrica transcutánea (TENS)Es muy utilizada para el control del dolor neuropático, aunque su eficacia está debatida porque tiene una alta variabilidad en los diferentes estudios publicados. Produce una analgesia transitoria y son necesarias sesiones diarias durante varias semanas para lograr un efecto beneficioso. No se puede utilizar si el enfermo tiene una alodinia intensa y esta contraindicada en personas obesas y en portadores de marcapasos16,43,44. No es efectivo en dolores de origen central.
Estimulación eléctrica medular (EEM)Su uso está menos extendido y se reserva para los casos de dolor refractario a los tratamientos convencionales. Se hace un tratamiento de prueba durante unos días empleando un generador externo conectado al electrodo; si se confirma que existe respuesta favorable, se sustituye el estimulador externo inicial por un electrodo epidural permanente que se implanta subcutáneamente en el abdomen. El generador se programa por telemetría mediante un ordenador. En el dolor neuropático el 62% de los pacientes obtiene algún beneficio.
Estimulación eléctrica percutánea (PENS)Combina las ventajas de la estimulación transcutánea y de la electroacupuntura. Se realizan 3 sesiones durante una semana insertando en las zonas doloridas unas agujas similares a las de la acupuntura conectadas a una corriente eléctrica de baja frecuencia. Hasta el momento sólo se ha estudiado su efecto a corto plazo45.
MagnetoterapiaUtiliza la actividad eléctrica a través de campos magnéticos logrando una mayor penetración y selectividad sobre los tejidos por tratar. No existen datos suficientes para garantizar su eficacia en el tratamiento del dolor neuropático; tiene la ventaja de ser fácil de aplicar, y es bien tolerado, ya que no tiene contraindicaciones de uso ni efectos secundarios.
Bloqueos nerviososLos bloqueos simpáticos regionales con fármacos anestésicos han sido utilizados con éxito en diferentes tipos de dolor neuropático como la neuralgia postherpética o las neuropatías periféricas. En general, no se debe considerar el bloqueo analgésico una medida terapéutica definitiva, sino un método adyuvante. Los más utilizados son el bloqueo neurolítico intradural, el del ganglio estrellado y el del plexo celíaco. Existía controversia en cuanto a su uso en el dolor neuropático de los pacientes infectados por VIH, puesto que en muchas ocasiones están inmunodeprimidos, con infecciones sistémicas y trastornos de la coagulación que aumentan el riesgo de desarrollar complicaciones con estas técnicas. Estudios recientes indican que siempre que se realice una adecuada evaluación de la situación general del enfermo y se eliminen aquellos casos con contraindicaciones para la realización del procedimiento, se pueden realizar los bloqueos regionales y ejercer un efecto analgésico muy beneficioso.
Nuevos tratamientosTodavía queda mucho camino por recorrer en el tratamiento del dolor neuropático, ya que a pesar del amplio arsenal terapéutico del que disponemos y del tratamiento combinado que se emplea habitualmente, son muchos los enfermos que escapan a nuestro control y padecen un dolor crónico e incapacitante que influye negativamente en su calidad de vida. De manera paralela al mayor conocimiento sobre los mecanismos fisiopatológicos de producción de este tipo de dolor se van desarrollando nuevas sustancias que prometen ofrecer una alternativa al tratamiento del dolor neuropático.
- –
Venlafaxina es un antidepresivo que inhibe la recaptación de la serotonina y la noradrenalina. En dosis altas es capaz de inhibir la recaptación noradrenérgica. Es mejor tolerado que los antidepresivos tricíclicos45–47, aunque se debe realizar un seguimiento del electrocardiograma, ya que hasta en el 5% de pacientes que tomaban este fármaco aparecieron cambios electrocardiográficos significativos.
- –
Duloxetina es un antidepresivo que inhibe de forma equilibrada la recaptación de la serotonina y la noradrenalina. Presenta un perfil favorable de efectos secundarios, demuestra eficacia tras una semana de tratamiento y constituye un antidepresivo efectivo para los pacientes con dolor neuropático. Hasta el momento, sólo se ha estudiado en la neuropatía diabética con muy buenos resultados, ya que los pacientes refieren mejor control del dolor, mejor calidad de vida y menos efectos adversos que con otros fármacos como gabapentina, amitriptilina o venlafaxina48.
- –
Pregabalina, un agente anticonvulsivo que se está utilizando por su efecto gabaérgico y su buena tolerabilidad49, posee un efecto superior a la gabapentina. Alcanza concentraciones plasmáticas de equilibrio entre el primer y el segundo día después de su administración, por lo que permite un rápido ajuste de dosis. Se puede tomar en ayunas o con alimentos sin que se modifique su absorción.
- –
Oxcarbazepina es un bloqueante de los canales de sodio que tiene una acción similar a la carbamazepina en el tratamiento del dolor neuropático pero con menos riesgo de interacciones medicamentosas46.
- –
Memantina, actúa como antagonista de los receptores N-metil-D-aspartato (NMDA) y es efectiva en el control de la hiperalgesia46. Es bastante bien tolerado, pero hay que tener cuidado con las interacciones medicamentosas (ketamina, agonistas dopaminérgicos, anticolinérgicos, barbitúricos y neurolépticos).
- –
Tizanidina es otra de las sustancias de nuevo uso50. Es un miorrelajante de acción en segunda motoneurona cuya principal indicación es el tratamiento de la espasticidad.