Epidemiología de las hepatitis virales
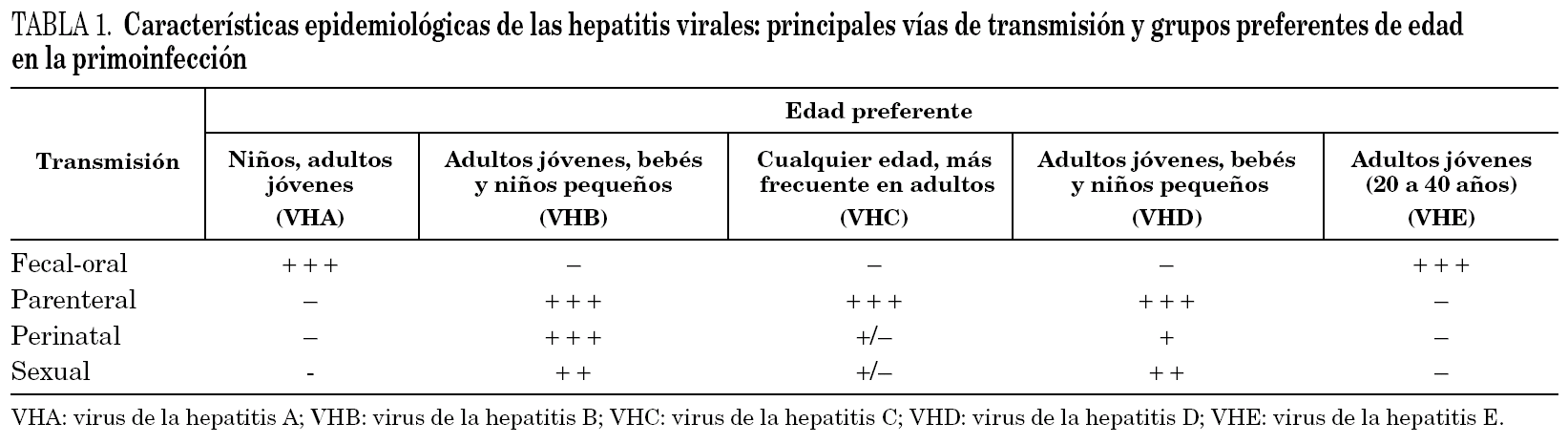
Los virus hepatotropos son un grupo diverso de virus que comparten la capacidad de provocar inflamación y necrosis hepática. Desde el punto de vista epidemiológico los principales virus hepatotropos (A, B, C, D y E) pueden agruparse en función de su principal vía de transmisión ya sea esta entérica o parenteral, tal como se recoge en la tabla 1.
Epidemiología de los virus hepatotropos de transmisión entérica
De entre los principales virus hepatotropos, los virus de la hepatitis A (VHA) y de la hepatitis E (VHE) son transmitidos casi exclusivamente por la vía fecal oral, sin embargo a pesar de compartir la misma vía de transmisión ambos virus presentan una epidemiología diferente 1.
Epidemiología de la hepatitis A
La infección causada por el VHA, la hepatitis A, es una de las enfermedades más antiguas conocidas por la humanidad. La hepatitis A tiene una distribución universal, aunque presenta grandes diferencias geográficas en cuanto a su prevalencia. Su epidemiología se sustenta en dos pilares fundamentales: la transmisión fecal-oral y la inmunidad permanente una vez pasada la infección 2.
Transmisión. La hepatitis A es una infección autolimitante típica de la infancia, favorecida en su propagación por condiciones como el hacinamiento y la falta de higiene y cuyo riesgo de infección es inversamente proporcional al nivel de estas condiciones. El VHA se transmite de persona a persona a través de la vía fecal-oral, siendo susceptibles de infectarse aquellas personas que nunca han estado en contacto con el virus y que no estén vacunadas frente al mismo. El VHA se excreta abundantemente por las heces y puede sobrevivir en el medio ambiente durante períodos prolongados, de ahí que sea típica la adquisición de la infección por la ingestión de alimentos contaminados como agua, leche, mariscos, etc. La propagación intrafamiliar o intrainstitucional, de persona a persona, también es común bajo ciertas condiciones de hacinamiento higiénicamente deficitarias 3. En ambas situaciones la aparición de la infección puede darse en grandes brotes epidémicos o en casos esporádicos. Ocasionalmente el VHA también puede adquirirse mediante contacto sexual de tipo anal-oral y por vía parenteral en receptores de transfusiones y hemoderivados así como en usuarios de drogas por vía parenteral (UDVP) aunque la transmisión en estos casos suele ser excepcional.
Grupos de riesgo. Entre los grupos de riesgo para contraer la hepatitis A encontramos los siguientes 4-6: a) las personas que mantienen contacto sexual y familiar con pacientes infectados; b) el personal sanitario; c) los viajeros a países de alta endemicidad procedentes de países desarrollados; d) las personas que viven en regiones endémicas de hepatitis A; e) los niños y el personal de guarderías; f) los trabajadores en contacto con aguas residuales; g) los pacientes con enfermedad hepática crónica; h) los UDVP que utilizan material no estéril; i) los varones homosexuales promiscuos; j) las personas internadas en campos de refugiados; k) los residentes en instituciones cerradas; l) los manipuladores de alimentos; m) las personas que trabajan con primates no humanos, y n) las personas con alteraciones en los factores de coagulación. Como medida preventiva, todas las personas incluidas dentro de los grupos de riesgo son candidatas a ser vacunadas frente al VHA.
Vigilancia y control. Los procedimientos de vigilancia y control de la hepatitis A deben incluir 4: a) el proporcionar agua potable y dispositivos adecuados para el tratamiento de los residuos humanos; b) la investigación de los fondos marinos donde se cultivan crustáceos; c) el control de la incidencia de la enfermedad; d) la determinación de la causa de la infección; e) la identificación de los contactos del caso índice para la profilaxis postexposición; f) la detección de los brotes epidémicos, y g) la contención de la propagación.
Parámetros epidemiológicos. En función de las distintas tasas de prevalencia de la infección por el VHA se han establecido distintos modelos 7, perfiles 8 o patrones epidemiológicos 1,9 que suelen estar solapados y que principalmente correlacionan los grados de endemicidad, determinados por las tasas de incidencia y prevalencia, con las condiciones sanitarias e higiénicas de las regiones, es decir con su nivel socioeconómico 2,5,10. De esta manera, las distintas áreas geográficas pueden ser caracterizadas en función de los distintos niveles de endemicidad de la infección por el VHA, así como de la edad media de los pacientes infectados y del modo de transmisión del virus (tabla 2). El nivel de endemicidad alto y muy alto se da en países en vías de desarrollo con condiciones sanitarias e higiénicas muy pobres, donde la infección normalmente se adquiere en la infancia como una infección asintomática o leve. El nivel de endemicidad intermedio se da en países en vías de desarrollo, países con economías de transición y algunas regiones de países industrializados donde las condiciones sanitarias son, aquí la prevalencia de la infección en la población infantil no es tan elevada. Paradójicamente en estos países el aumento de las condiciones económicas y sanitarias puede conducir a una mayor incidencia de la enfermedad, con infecciones que ocurren en grupos de mayor edad y con altas tasas de evidencia clínica. Por último el nivel de endemicidad bajo y muy bajo se da en países desarrollados con condiciones sanitarias e higiénicas muy buenas, donde las tasas de infección son generalmente bajas. En estos países la enfermedad puede ocurrir entre grupos de riesgo como el de los viajeros a zonas endémicas. Por otra parte, la hepatitis A ocurre epidémica y esporádicamente por todo el mundo con tendencia a ciclos recurrentes 9. Las epidemias son raras en países en vías de desarrollo donde los adultos son inmunes generalmente. Sin embargo, el aumento de la higiene y las condiciones sanitarias en diferentes partes del mundo conlleva la existencia de grandes sectores de población susceptibles a la infección por el VHA y la aparición de brotes epidémicos parece inevitable cuando el virus se introduce en esta población. Se estima en 1,4 millones el número de casos anuales de infección por el VHA 4. Además, se han observado en algunos países cálidos picos estacionales: en otoño y a principios del invierno, aunque esta estacionalidad es mucho menos pronunciada en las regiones tropicales o subtropicales. No obstante, debido a la disminución experimentada en las tasas globales de prevalencia y a la aparición de casos relacionados con los viajes a zonas endémicas en la actualidad ya no se observan estos patrones estacionales tan fácilmente. Por otra parte han sido identificados siete genotipos del VHA (genotipos I a VII). La distribución de los genotipos también varía geográficamente, por lo que su determinación constituye una herramienta interesante de epidemiología molecular en la investigación del origen de los brotes epidémicos 2.
Por último, conviene señalar que la introducción en estos últimos años de la vacuna frente al VHA, va a suponer a corto y medio plazo una reducción, en algunos casos drástica, en las tasas de los indicadores epidemiológicos de la infección por el VHA.
Una distribución geográfica detallada de la prevalencia de la infección por el VHA en el mundo se puede encontrar en el mapa epidemiológico que proporcionan los Centers for Disease Control and Prevention (CDC) en la dirección http://cdc.gov/ncidod/diseases/hepatitis/.
Epidemiología de la hepatitis E
La enfermedad causada por el VHE, la hepatitis E, presenta desde una perspectiva epidemiológica similitudes con la hepatitis A, ya que ambas enfermedades se transmiten por la vía fecal-oral y se manifiestan en forma de brotes epidémicos y de casos esporádicos 1,11. No obstante las tasas de transmisión son diferentes, siendo menores para el VHE, debido principalmente a las bajas concentraciones de partículas virales infecciosas presentes en las heces. Las formas epidémicas son frecuentes en numerosos países de Asia Central, África y América Central y se caracterizan por afectar principalmente a adultos jóvenes y por asociarse con un alto índice de mortalidad en mujeres embarazadas. Los casos secundarios de carácter familiar son infrecuentes y los brotes epidémicos por lo general son autolimitados. Por su parte los casos esporádicos que han sido identificados en países desarrollados, pertenecían en su mayoría a viajeros procedentes de zonas endémicas 11.
Transmisión. El principal mecanismo de propagación del virus de la hepatitis E es mediante la vía fecal-oral. La hepatitis E es fundamentalmente una enfermedad de transmisión hídrica, por lo que la mayoría de los brotes epidémicos se correlacionan con la contaminación fecal del agua y los alimentos 12. Las personas que no han estado en contacto con el VHE son susceptibles de adquirir la infección. La distribución del virus está limitada principalmente a regiones en vías de desarrollo, confinadas en áreas geográficas donde la contaminación fecal del agua de bebida es frecuente 13. Sin embargo, las últimas investigaciones epidemiológicas de las tasas de prevalencia realizadas han revelado la presencia de anticuerpos frente al VHE (anti-VHE) en todos los países estudiados, incluso en aquellos países desarrollados donde virtualmente la infección no ocurre. Probablemente esto sea la consecuencia de la existencia de animales que actúan como reservorios, como es el caso de los cerdos, los cuales son susceptibles a la infección por el VHE y podrían intervenir como origen de posibles zoonosis 1,11,14,15. De esta forma, y por lo que se refiere a la prevalencia de la infección se da la paradoja de que esta es menor de lo esperado en las regiones documentadas como endémicas y mucho mayor de lo previsto en aquellas consideradas no endémicas, como es el caso de algunos países desarrollados, donde en algunas áreas, las tasas de prevalencia de anticuerpos anti-VHE están por encima del 28% 11. También conviene señalar que la transmisión por contacto de persona a persona es mínima y que no existe evidencia de transmisión sexual, ni de transmisión parenteral a través de la sangre por transfusión 16.
Grupos de riesgo. Entre los grupos de personas que presentan riesgo de contraer la infección por el VHE se encuentran: a) las que viven en zonas donde son frecuentes los brotes epidémicos entre la población; b) los viajeros a regiones del mundo donde la infección por el VHE se considera endémica; c) los residentes en campos de refugiados constituidos a raíz de catástrofes naturales; d) los afectados por una enfermedad hepática crónica, y e) posiblemente los que trabajan con animales considerados como reservorios del VHE 16.
Vigilancia y control. Los procedimientos de vigilancia y control de la hepatitis E son similares a los de la hepatitis A y deberán incluir 16: a) el proporcionar agua potable y dispositivos adecuados para el tratamiento de los desechos sanitarios; b) el control de la incidencia de la enfermedad; c) la determinación mediante investigación epidemiológica de las causas de la infección y el modo de transmisión; d) la detección de los brotes epidémicos, y e) la contención de la propagación.
Parámetros epidemiológicos. Los datos epidemiológicos, de los que se dispone, referentes a la endemicidad del VHE han sido recabados en su mayoría en una serie de países a raíz de producirse brotes epidémicos 14. Muchos de estos brotes epidémicos se han producido por el consumo del agua potable contaminada con aguas residuales sin tratar tras períodos de lluvias intensas (como los monzones) e inundaciones 14. Sin embargo, han sido los estudios de seroprevalencia realizados en las zonas endémicas, al margen del estudio de brotes epidémicos, los que han sugerido que la mayoría de las infecciones ocurren al principio de la vida y son asintomáticas o clínicamente leves. Debe reseñarse, que en la incidencia de la hepatitis E, tanto los casos esporádicos como las epidemias, son frecuentes en las regiones endémicas, entre las que se incluyen: Asia Central (India y China) y Sudeste Asiático, Norte y Oeste de África, y Norte América (México) 11,13,16. Una distribución geográfica más detallada de la infección por el VHE se puede encontrar en el mapa epidemiológico que proporcionan los CDC en la dirección http://cdc.gov/ncidod/ diseases/hepatitis/.
Por otra parte, se han descrito hasta el momento en humanos cuatro genotipos para el VHE (genotipos I a IV) con distinta distribución geográfica. El genotipo III del VHE también ha sido encontrado en animales de granja, lo que apoya la hipótesis de que la hepatitis E sea una zoonosis 12,13. Al igual que ocurre en la hepatitis A su determinación puede constituir una herramienta interesante de epidemiología molecular en la investigación del origen de los brotes epidémicos. Por último los datos epidemiológicos existentes permiten señalar que el VHE se halla distribuido universalmente 11, aunque en ciertas zonas, donde los casos esporádicos y la enfermedad epidémica son más frecuentes, circularía más que en otras.
Epidemiología de los virus hepatotropos de transmisión parenteral
Los virus de la hepatitis B (VHB), de la hepatitis C (VHC) y de la hepatitis delta (VHD) son virus que se transmiten por la sangre, principalmente por vía parenteral. En lugar de tener reservorios ambientales, como el agua y los alimentos, los humanos que están infectados crónicamente con estos virus actúan como tales, manteniéndolos así entre la población.
Epidemiología de la hepatitis B
La infección causada por el VHB, la hepatitis B, es una enfermedad infecciosa del hígado, grave y frecuente, que afecta a millones de personas en todo el mundo. Actualmente existen más de 2.000 millones de personas que han sido infectadas con el VHB, de los cuales alrededor de 350 millones permanecen infectados crónicamente y se convierten en portadores del virus 17. Por otra parte, aproximadamente las tres cuartas partes de la población mundial viven en áreas donde hay una prevalencia muy alta de la infección por el VHB. Además, cada año hay alrededor de 4 millones de infecciones agudas por el VHB de las que el 25% dan lugar a portadores crónicos de la infección y lo más dramático es que cada año un millón de personas en el mundo mueren por hepatitis crónica activa, cirrosis o hepatocarcinoma a causa del VHB 18,19.
La susceptibilidad a la infección por el VHB es general, excepto para aquellas personas que han sido vacunadas con éxito y para aquellas otras que tras pasar una hepatitis B se hacen inmunes a la infección. Se ha encontrado al antígeno de superficie del VHB (HBsAg) en todos los fluidos corporales 20. Sin embargo, sólo la sangre, los fluidos vaginales y menstruales, la saliva y el semen, procedentes de pacientes infectados, han demostrado ser infecciosos cuando se administran parenteralmente o no parenteralmente a animales experimentales 21. Aun así, la concentración de VHB en los fluidos corporales es varias veces menor que en la sangre, y el papel del fluido corporal en la transmisión de la infección por el VHB no está totalmente definido. Por otra parte, el VHB es un virus muy resistente a las condiciones ambientales y puede permanecer en distintas situaciones durante períodos prolongados sin perder infectividad 21,22. En otro orden de cosas, se han identificado ocho genotipos del VHB, del A al H, con distinta distribución geográfica. Sin embargo y a diferencia de lo que ocurre con el VHC, la influencia de los genotipos en la respuesta al tratamiento no está clara, aunque sí parece haber diferencias en la evolución de la enfermedad, por lo que el interés de su determinación en los estudios de epidemiología molecular se ve notablemente incrementado.
Transmisión. Actualmente se reconocen cuatro modos de transmisión para el VHB: de la madre al niño al nacer (transmisión perinatal), por contacto con una persona infectada (transmisión horizontal), a través del contacto sexual (transmisión sexual) y vía parenteral por exposición a sangre y a otros fluidos corporales infectados (transmisión parenteral). Existiendo una considerable variación entre áreas, países y continentes en referencia a la edad en que tiene lugar la transmisión. Transmisión perinatal: la principal vía de transmisión en el mundo para el VHB es la vía perinatal de la madre a su hijo recién nacido. La transmisión perinatal a partir de madres HBsAg positivas es infrecuente en los países más desarrollados, pero ocurre con gran frecuencia y es el modo de transmisión del VHB más importante en las áreas de mayor endemicidad y también en países en vías de desarrollo 21,22. El riesgo es sustancialmente mayor para niños nacidos de madres con altos niveles de replicación viral, el 90% de los cuales se infecta. Si bien el mecanismo preciso de la transmisión perinatal es desconocido, se supone que se produce como resultado de la exposición a la membrana mucosa de sangre y fluidos corporales infectados y aunque aproximadamente el 10% de las infecciones puede adquirirse en el útero, la evidencia epidemiológica sugiere que la mayoría de las infecciones ocurren aproximadamente en el período de parto y no están relacionadas con la lactancia. Transmisión horizontal: este tipo de transmisión se produce entre contactos familiares, y entre niños pequeños con altas tasas de infección crónica por el VHB. Transmisión sexual: al igual que la transmisión perinatal, se produce por contacto de la membrana mucosa con la sangre y los fluidos corporales infectados. La transmisión sexual en el VHB es eficiente y se la reconoce como la vía de propagación del virus en aquellos grupos de riesgo como los varones homosexuales y heterosexuales promiscuos, así como en pacientes atendidos en consultas de enfermedades de transmisión sexual (ETS) y prostitutas. Actualmente el contacto homosexual y heterosexual es el factor de riesgo más frecuentemente reconocido en algunos países desarrollados. Transmisión parenteral: la transmisión ocurre por exposición parenteral a fluidos corporales contaminados. La exposición parenteral que da lugar a la infección con el VHB incluye la transfusión de sangre y productos sanguíneos contaminados, la práctica de la drogadicción parenteral, la hemodiálisis, la acupuntura, los tatuajes, las perforaciones corporales y las heridas con material contaminado dentro de la práctica hospitalaria.
Por otra parte, la infección después de la ingestión oral de material infeccioso ha sido documentada, pero aún así la eficiencia por esta vía es baja 21, y la transmisión oral rara vez, o casi nunca, contribuye a la adquisición natural del VHB. A pesar de todo, en el 35% de los casos no se identifica la causa de la infección 18 y no se encuentran factores de riesgo aparentes, habiéndose postulado para estos casos la existencia de formas menos obvias de transmisión parenteral o no parenteral encubiertas.
Grupos de riesgo. Entre los principales grupos de personas que tienen riesgo de contraer la hepatitis B se encuentran los siguientes: a) los recién nacidos de madres infectadas; b) los niños de zonas endémicas que están internados en guarderías; c) los contactos familiares y sexuales de personas infectadas; d) los trabajadores sanitarios expuestos a sangre o fluidos corporales infectados; e) los pacientes y empleados en centros de hemodiálisis; f) los UDVP que comparten agujas sin esterilizar; g) las personas que utilizan equipamiento médico y dental sin esterilizar; h) las personas que realizan y reciben tatuajes y acupuntura con aparataje no esterilizado; i) las personas recluidas en prisiones o instituciones para discapacitados; j) los receptores de sangre no seleccionada o productos hemoderivados inactivados; k) las personas no inmunizadas que viven o viajan a regiones endémicas para la hepatitis B, y l) los heterosexuales y homosexuales sexualmente activos o con historia de ETS 18,23.
Todos y en especial los principales grupos de riesgo son candidatos a la vacunación y a la comprobación del éxito de la misma 24.
Vigilancia y control. Los procedimientos de vigilancia de la hepatitis B deben de incluir: a) la monitorización de la incidencia de la enfermedad; b) la determinación mediante investigación epidemiológica de las fuentes de infección y de las vías de transmisión; c) la detección de brotes; d) la contención de la propagación, y e) la identificación de los contactos con el caso índice para aplicar las medidas pertinentes de la profilaxis postexposición. Por su parte las medidas de control de la hepatitis B contemplan: a) la vacunación como medida más efectiva de prevención; b) la educación de los grupos de alto riesgo y del personal sanitario con el objetivo de reducir al máximo las posibilidades de transmisión viral, y c) el cribado óptimo de la sangre y de otros hemoderivados para también reducir la transmisión del VHB a partir de estos productos, debido al largo período de ventana de la hepatitis B, a los mutantes del VHB y a la combinación entre baja viremia y alta infectividad que puede presentarse en ocasiones.
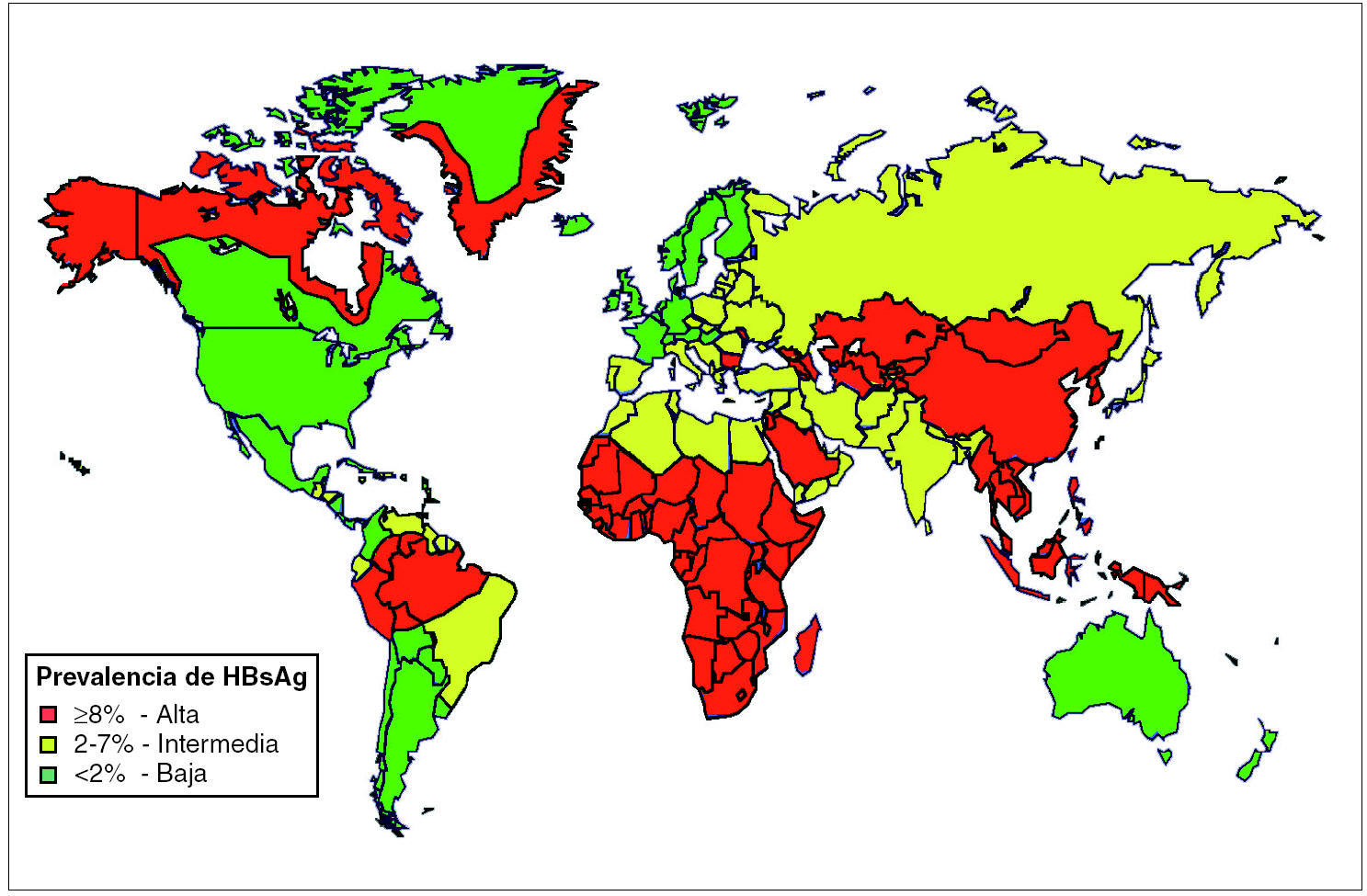
Parámetros epidemiológicos. El VHB tiene una distribución universal, con altas tasas de portadores en países en vías de desarrollo con limitaciones sanitarias. La prevalencia de la infección crónica por VHB varía de forma marcada según la localización geográfica y los distintos subgrupos poblacionales. Así y por lo que se refiere a la prevalencia y distribución geográfica de la hepatitis B, existe una distribución global en tres áreas de endemicidad según la prevalencia de la infección crónica por el VHB sea alta (> 8%), intermedia (2-7%), o baja (< 2%) 7,18,24,25. Una distribución geográfica más detallada de la infección crónica por el VHB se puede encontrar en mapa epidemiológico que proporcionan los CDC en la dirección http://cdc. gov/ncidod/diseases/hepatitis/ (fig. 1). Las áreas de alta endemicidad incluyen el África Subsahariana, la cuenca del Amazonas, Alaska, norte de Canadá y partes de Groenlandia, Europa Oriental, el área del Mediterráneo Oriental, el Sudeste de Asia, China y las islas del Pacífico, excepto Australia, Nueva Zelanda y Japón. En la mayoría de estas áreas la propagación de la infección ocurre durante la niñez, del 70 al 90% de la población permanece infectada por el VHB antes de los 40 años, y las tasas de portadores crónicos oscilan entre el 8 y el 20% de la población. Las áreas de baja endemicidad incluyen América del Norte, Europa Occidental y del Norte, Australia y partes de Sudamérica. En estos países la prevalencia de la infección es mayor en los grupos poblacionales con nivel socioeconómico bajo, de mayor edad, y con exposición reiterada a productos sanguíneos como los UDVP. Las tasas de portadores del VHB son aquí menores del 0,5% y alrededor del 5% de la población esta infectada con el VHB.
Figura 1. Distribución geográfica de la infección crónica por el VHB en el mundo. (Fuente: Centers for Disease Control and Prevention (CDC) en la dirección: http://cdc.gov/ncidod/diseases/hepatitis/.)
El resto del mundo se encuadra dentro de la zona intermedia para la prevalencia de la infección por el VHB, donde del 2 al 8% de la población se hacen portadores del virus 18. En cuanto a la incidencia de la infección se estima que más de un tercio de la población mundial esta infectada con el VHB y alrededor del 5% de la misma población son portadores crónicos. Estas tasas de portador de HBsAg, como ya se ha visto, pueden variar entre las poblaciones de diferentes áreas geográficas del 0,1 al 20%. Sin embargo, la incidencia de estas tasas está estrechamente relacionada con la incidencia y la edad de la infección primaria. Por otra parte, las tasas de prevalencia de la infección, las vías de transmisión y el comportamiento humano moldean diferentes patrones epidemiológicos de infección por el VHB, con una distinta distribución geográfica.
En áreas de baja endemicidad la mayor incidencia de la hepatitis B se observa en adolescentes y adultos jóvenes, el período de la vida cuando se inician los contactos sexuales así como cuando tienden a ocurrir las exposiciones parenterales de tipo ocupacional o placentero. A pesar de la baja incidencia encontrada en la población general, ciertos grupos que son sexualmente promiscuos o que tienen contacto frecuente con sangre o productos sanguíneos, presentan tasas altas de infección por el VHB.
Por el contrario, en las zonas de alta endemicidad se observan otros patrones epidemiológicos diferentes. En estas regiones, la hepatitis B es una enfermedad del recién nacido y del niño y la mayoría de las infecciones ocurren como consecuencia de la transmisión materno-neonatal o por el estrecho contacto durante la infancia, aunque sin excluir la exposición parenteral a productos contaminados. Por último conviene señalar que las medidas adoptadas de vacunación universal frente al VHB en recién nacidos, junto con la disminución paulatina en las tasas de prevalencia de portadores crónicos del VHB en los países endémicos sugieren que es posible erradicar de los humanos la hepatitis B.
Epidemiología de la hepatitis C
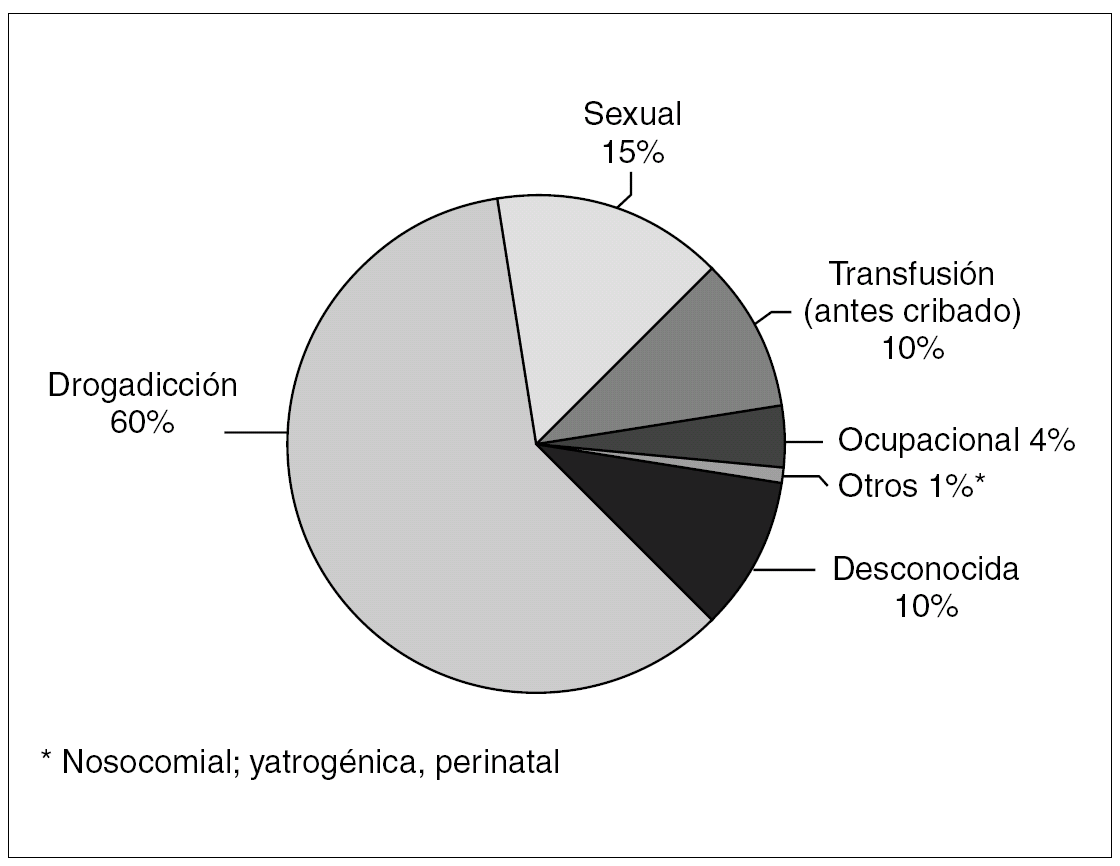
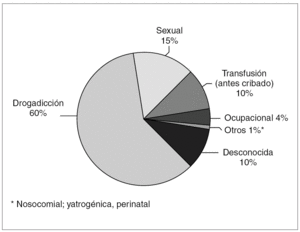
La hepatitis C es una enfermedad infecciosa del hígado que es causada por el VHC, un virus que en 1989 fue clonado e identificado como responsable de la mayoría de las hepatitis no-A no-B de origen postransfusionales. La Organización Mundial de la Salud (OMS) estima que alrededor del 3% de la población mundial ha sido infectada con el VHC y que sobre 170 millones de personas son portadores crónicos con riesgo de desarrollar cirrosis y hepatocarcinoma. Estos portadores crónicos representan un reservorio suficientemente grande para la persistencia del VHC 26. De las personas infectadas con el VHC aproximadamente el 40% se recupera, pero el resto, con independencia de la sintomatología, se convierte en portador crónico de la infección, desarrollando cirrosis y hepatocarcinoma en el 20 y en el 4% de los mismos pacientes respectivamente 27. La hepatitis C normalmente se propaga por vía parenteral a partir de la sangre infectada. Algunas personas adquieren la infección a través de vías no parenterales, que no han sido muy bien definidas, como es el caso de la transmisión sexual y perinatal. Una distribución detallada de las causas de la infección en los pacientes con hepatitis C, que se encuentran en Estados Unidos, se puede apreciar en el diagrama de la figura 2 que proporcionan los CDC en la dirección http://cdc.gov/ncidod/diseases/hepatitis/.
Figura 2. Distribución detallada de las causas de la infección en los pacientes con hepatitis C de Estados Unidos. (Fuente: Centers for Disease Control and Prevention (CDC) en la dirección. http://cdc.gov/ncidod/diseases/hepatitis/).
La susceptibilidad al VHC es general en los humanos ya que todavía no existe vacuna debido a la gran variabilidad genética del virus a nivel de su envoltura 28. El VHC ha sido caracterizado en seis genotipos principales (genotipos 1 a 6) y numerosos subtipos (designados como a, b, c, etc.). Los genotipos 1, 2 y 3 tienen una distribución mundial, siendo el tipo 1 (1a y 1b) el más frecuente. En la hepatitis C, la influencia del genotipo viral está más relacionada con la patogénesis de la enfermedad hepática que con cualquier factor epidemiológico.
Transmisión. La transmisión ocurre principalmente por exposición parenteral a sangre y hemoderivados contaminados. Las agujas y las jeringuillas infectadas son los principales vehículos de propagación, especialmente entre los UDVP donde se dan las mayores tasas de infección 26,27. La transmisión del VHC no parenteral, por contacto familiar y contacto sexual, parece ser menos eficiente que la vía parenteral 29,30. La mayoría de los estudios realizados en parejas sexualmente estables de pacientes con hepatitis C crónica fracasan al identificar un riesgo sustancial en la transmisión sexual, sin embargo la transmisión sexual del VHC puede ocurrir, como sugieren estudios realizados en pacientes atendidos en consultas de ETS, en prostitutas y en varones homosexuales. Si la transmisión sexual sucede, una estimación razonable del riesgo sería del 5%, y este riesgo parece estar reducido fundamentalmente a las múltiples parejas sexuales más que a las parejas estables que son sexualmente monógamas 26. La transmisión perinatal de madres infectadas con el VHC a los recién nacidos, aunque es infrecuente, también ha sido documentada. En contraste a la eficiencia existente en la transmisión perinatal del VHB, la transmisión perinatal del VHC es rara y ocurre sólo en mujeres con elevada viremia, riesgo que se incrementa de manera significativa cuando la madre está coinfectada con el virus de la inmunodeficiencia humana (VIH) debido a un incremento en la carga viral del VHC a consecuencia de la inmunodepresión 29,30. Alrededor del 5% de los recién nacidos de madres infectadas con el VHC se infectan al nacer 31. Desafortunadamente no existe tratamiento que pueda prevenir este hecho. En conjunto las exposiciones parenteral, sexual y perinatal constituyen los factores de riesgo identificados en la mayoría de los casos de hepatitis C. Sin embargo, existe un porcentaje sustancial de casos (del 30 al 40%) en el que la vía de la infección no puede ser confirmada.
Grupos de riesgo. Aunque en el 40% de los casos de hepatitis C los factores de riesgo no pueden ser identificados, sí que se han determinado los siguientes grupos como de riesgo para contraer la infección por el VHC: a) los receptores de sangre, productos sanguíneos y órganos con anterioridad a 1992; b) los pacientes y empleados en centros de hemodiálisis donde la hepatitis C se considera como una infección nosocomial; c) los pacientes hemofílicos; d) los UDVP que utilizan y comparten material contaminado; e) las personas expuestas a material médico o dental contaminado y sin esterilizar; f) las personas expuestas a sangre de forma ocupacional; g) las personas que realizan y reciben tatuajes y acupuntura con aparataje no esterilizado; h) los trabajadores sanitarios, e i) los recién nacidos de madres infectadas 26,29.
Vigilancia y control. Los procedimientos para la vigilancia y control de la hepatitis C deben incluir: a) en primer lugar el cribado de la sangre y de los productos hemoderivados, tanto celulares como no celulares, con equipos fiables, tanto serológicos como de biología molecular, que tengan la suficiente sensibilidad y especificidad para reducir al máximo la posibilidad de contaminación con patógenos como el VHC, y b) en segundo lugar la adopción de medidas universales de precaución y de educación sanitaria para prevenir la propagación del VHC 26,32, ya que todas las personas seropositivas para el VHC deben de considerarse potencialmente infecciosas para la hepatitis C.
Parámetros epidemiológicos. La infección por el VHC tiene una distribución universal, estimándose que alrededor del 3% de la población mundial tiene hepatitis C. Sólo en Europa existen alrededor de 4 millones de portadores 26. La prevalencia de estos anticuerpos anti-VHC es alta en UDVP y pacientes hemofílicos, altamente variable en pacientes hemodializados, baja en heterosexuales promiscuos, varones homosexuales, trabajadores sanitarios y familiares de pacientes con infección por el VHC, y muy baja en donantes de sangre voluntarios 26, si bien antes del cribado de anticuerpos anti-VHC en los donantes de sangre, el VHC era la causa más frecuente de hepatitis postransfusional en el mundo 29. En la población general la prevalencia varía entre el 0,2 y el 18% según la distribución geográfica 33. Al igual que para todos los virus hepatotropos de transmisión parenteral no se conoce en la hepatitis C distribución estacional. Las áreas de alta prevalencia incluyen los países del Lejano Oriente, la cuenca Mediterránea y ciertas áreas de África y Europa Oriental 32,33. La incidencia de la infección por el VHC a escala global no se conoce bien, tal vez porque la infección aguda es generalmente asintomática. De todas formas esta incidencia ha disminuido desde que la transmisión de la infección a partir de sangre y hemoderivados se ha reducido casi a cero y las precauciones universales se han intensificado en la práctica médica. En la mayoría de los países Europeos, en Estados Unidos y en Japón se ha encontrado entre la población general una prevalencia de infección por el VHC que está entre el 0,5 y el 2%, tasas tan altas como el 10% se encuentran en algunas regiones de África, e incluso mayores, alrededor del 20%, se han encontrado en Egipto, entre los donantes de sangre. Este último país presenta, además de una de las tasas de prevalencia más elevadas del mundo, una estrecha homogeneidad en los subtipos del VHC encontrados, la mayoría 4a, lo que sugiere una propagación epidémica del VHC, que se asociada a la terapia parenteral utilizada frente a la esquistosomiasis como principal factor de riesgo 26,34.
Epidemiología de la hepatitis delta
La hepatitis delta o hepatitis D es causada por el VHD, un virus ARN defectivo que necesita del VHB para su propia replicación. El VHD se transmite principalmente por vía parenteral mediante el contacto con sangre o productos sanguíneos infectados 35. La hepatitis delta está presente en todo el mundo y en todos los grupos de edad 36. Su distribución es paralela a la de la infección por el VHB, aunque con diferentes tasas de prevalencia. El reservorio natural es el hombre, presentando riesgo de infección con el VHD los portadores crónicos del VHB, así como los individuos susceptibles a la infección por el VHB y que no hayan sido inmunizados frente a este virus. Estos últimos pueden infectarse de forma simultánea al VHB mediante coinfección, mientras que los portadores crónicos del VHB se infectan con posterioridad a la infección inicial con el VHB mediante sobreinfección. Por otra parte, se han descrito tres genotipos (I-III) del VHD ampliamente difundidos y que se solapan con los distintos genotipos del VHB, ocupando por tanto las mismas regiones geográficas 36,37. El impacto de los diferentes genotipos sobre la epidemiología de ambos virus se desconoce, y no existe evidencia de que alguno de ellos o alguna combinación puedan influir en la transmisión y propagación de alguno de los virus 37.
Transmisión. La transmisión es similar a la del VHB. Esta se produce a través de la vía parenteral por exposición a la sangre y productos hemoderivados infectados, mediante la vía perinatal de la madre al niño al nacer, como consecuencia del contacto personal inaparente, y por medio del contacto sexual. No obstante, si bien es cierto que comparten las mismas vías, la eficiencia relativa de la transmisión del VHD difiere considerablemente de la del VHB. La vía parenteral es la principal y más eficiente vía de transmisión para el VHD, seguida de la transmisión sexual, aunque la eficiencia de este último tipo de transmisión es muy variable 37. También la vía perinatal suele tener menos trascendencia en la transmisión del VHD y se limita a situaciones en que no se hayan adoptado con el recién nacido medidas de inmunoprofilaxis frente al VHB. La sobreinfección por VHD aumenta las posibilidades de propagación del virus 35.
Grupos de riesgo. Dentro de los grupos de riesgo para contraer la infección por el VHD encontramos los siguientes: a) los UDVP que utilizan jeringuillas contaminadas con el VHD; b) los grupos de homosexuales y heterosexuales promiscuos; c) las personas expuestas a sangre y productos sanguíneos sin tratar; d) los hemofílicos, y e) las personas con alteraciones en la coagulación 35, aunque en estos dos últimos grupos el riesgo ha decrecido notablemente debido al mayor control de las fuentes.
Conviene señalar que para el VHD la transmisión por vía sexual es menos frecuente que para el VHB o el VIH. No obstante, se consideran de riesgo todas aquellas actividades que impliquen un intercambio de fluidos corporales 38,39.
Vigilancia y control. La hepatitis delta puede ser introducida dentro de una población por los UDVP o por la inmigración procedente de áreas endémicas. A este respecto dentro del grupo de UDVP la infección por el VHD es altamente endémica, con independencia de la prevalencia existente en la población general de la misma área. Así mismo, conviene señalar que todas aquellas actividades encaminadas a la vigilancia y control de la infección por el VHB son indirectamente útiles para el VHD 35.
Parámetros epidemiológicos. Los estudios de seroprevalencia de la infección por el VHD realizados han demostrado una distribución universal pero no uniforme para la misma 36. Aunque la infección por el VHD ocurre en todo el mundo, sólo alrededor del 5% de los portadores del VHB están también infectados con el VHD. No obstante, en el mundo hay más de 10 millones de personas que están infectadas con el VHD 38,39.
Las áreas de alta prevalencia para la infección por el VHD incluyen la cuenca Mediterránea, Oriente Medio, Asia Central, ciertas islas del Pacífico Sur, África Occidental y la cuenca del Amazonas, donde incluso las poblaciones indígenas también presentan altas tasas de infección crónica por VHD 36. Por otra parte la hepatitis D es menos frecuente en el Sudeste Asiático, a pesar de ser una zona con una prevalencia muy alta para la infección por el VHB. Una distribución geográfica más detallada de la infección por el VHD se puede encontrar en el mapa epidemiológico que proporcionan los CDC en la dirección http://cdc.gov/ncidod/diseases/hepatitis/. Se han descrito epidemias de hepatitis delta en las cuencas del Amazonas y Mediterránea, así como en África Central 7. De manera similar, en algunos centros urbanos de países desarrollados se han observado en usuarios de drogas y sus contactos sexuales, brotes epidémicos prolongados de coinfección aguda con el VHB y el VHD, generalmente acompañados de enfermedad hepática 40. También han sido reconocidas para la infección por el VHD tres zonas de endemicidad baja, intermedia y alta, con diferencias significativas en las prevalencias de la infección, los modos de transmisión y los tipos de infección con su correspondiente enfermedad hepática asociada y con una distribución geográfica compleja. A estas tres regiones endémicas les corresponden dos patrones epidemiológicos de infección por el VHD, el primero es el que se da en aquellos países donde la infección es endémica entre los portadores del VHB, y el virus se transmite por estrecho contacto personal después de la exposición a fluidos corporales infectados; y el segundo es el que se da en países con baja endemicidad, como algunos de Europa Occidental y América del Norte, donde el VHD está confinado en personas expuestas a sangre o productos sanguíneos contaminados, como es el caso de los UDVP 7. En los últimos años está disminuyendo la prevalencia global de la infección por VHD, tanto aguda como crónica posiblemente a causa, entre otros factores, de la introducción de la vacuna y otras medidas profilácticas frente al VHB, que simultáneamente protegen del VHD 41.
Manifestaciones clínicas de las hepatitis virales
Con independencia de la vía de transmisión, todos los tipos de hepatitis viral afectan a las células hepáticas. Esto explica que muchos de los signos y síntomas que presentan los diferentes tipos de infección sean similares. Por otra parte y dado que el hígado está involucrado en distintas funciones metabólicas, los pacientes infectados con un virus hepatotropo tienden a presentar síntomas generalizados. Conforme avanza la enfermedad aumenta la sensibilidad hepática a consecuencia de la hepatomegalia existente y se producen otros síntomas. En cualquier caso la principal característica de las manifestaciones clínicas de las hepatitis virales se refiere a la variabilidad de los síntomas. Los síntomas de las hepatitis virales varían considerablemente de un individuo a otro, incluso cuando es un mismo agente causante el que está implicado, de ahí que sea imposible distinguir entre los diferentes virus hepatotropos basándonos en las manifestaciones clínicas.
Manifestaciones clínicas de los virus hepatotropos de transmisión entérica
Las infecciones con los virus hepatotropos de transmisión entérica (VHA y VHE) pueden dar lugar a un amplio rango de manifestaciones clínicas, desde la infección subclínica, especialmente en niños, a la hepatitis fulminante, aunque por lo general sólo causan enfermedad aguda y autolimitante.
Manifestaciones clínicas de la hepatitis A
El curso de la hepatitis A es muy variable, existen casos asintomáticos y al mismo tiempo hay cuadros anictéricos e ictéricos. Igualmente los pacientes con clínica pueden sufrir hepatitis fulminante y morir o recuperarse completamente. Además, la hepatitis A es clínicamente indiferenciable de los otros tipos de hepatitis virales agudas y representa el 20-25% de los casos de hepatitis clínica. Esta expresión clínica suele ser muy variable, pudiendo ser asintomática y apareciendo con cuadros inespecíficos gastrointestinales o seudogripales, sintomática con coluria, hipocolia e ictericia como síntomas principales, colestásica y fulminante 3,5.
Como todas las hepatitis virales el curso de la hepatitis A se puede dividir en cuatro fases clínicas; incubación o preclínica, período prodrómico o preictérico, fase ictérica y período de convalescencia 42. A veces la hepatitis A tiene un curso recidivante existiendo hepatitis prolongadas, pero esta infección no se cronifica nunca.
El período de incubación es de 10 a 50 días variando según la dosis de virus infectante. En la fase inicial el paciente está asintomático aunque es una fase de replicación activa del virus y éste puede transmitirse. La fase prodrómica o preictérica es corta, no más de una semana y se caracteriza por anorexia, fiebre, fatiga, mialgia, náusea y vómitos. Es muy típico el paso abrupto de la situación de encontrarse bien a estar "muy enfermo", en los niños la diarrea y los vómitos son más frecuentes que en los adultos aunque en muchos casos esta diarrea puede ser secundaria y adquirida desde el mismo origen que el VHA. En niños mayores y adultos hay sensación de dolor en el cuadrante superior derecho derivado de la hepatomegalia que generalmente antecede a la ictericia en 1 o 2 semanas, de cualquier forma los síntomas en este estadio no son excesivamente severos.
La fase ictérica se caracteriza por la aparición de orina oscura teñida por la bilirrubina unos días más tarde las heces pierden su color y las mucosas y la conjuntiva adquieren una coloración amarillenta característica, esta fase suele aparecer a los 10 días de los síntomas iniciales en la mayoría de los casos y la ictericia se suele hacer aparente cuando el nivel de bilirrubina excede 2 a 4 mg/dl. Si el paciente tiene fiebre no suele durar mucho. Puede haber manifestaciones atípicas de hepatitis A que incluirían; colestasis, hepatitis recurrentes, hepatitis crónica autoinmune y cuadros extrahepáticos, habiéndose descrito excepcionalmente éstos sobre todo en la fase inicial de la enfermedad, como meningoencefalitis, síndrome de Guillain-Barré, insuficiencia renal aguda, pancreatitis, urticaria, artralgias, anemia aplásica, vasculitis y crioglobulinemia 8,9. Rara vez se ven en la hepatitis A aguda casos de colestasis caracterizados por ictericia, elevación de los marcadores de colestasis, heces acolitas y prurito, que pueden durar hasta 8 meses. Esta última, es de cualquier forma, una complicación más frecuente en la hepatitis A que en la B o en la C y es menos frecuente que en la E.
El examen físico de los pacientes es clave, especialmente la percusión y palpación del hígado, los pacientes tienen hepatomegalia y la reducción del tamaño hepático en un paciente que se deteriora es el anuncio de una necrosis masiva. Del 5 al 15% de los pacientes tienen esplenomegalia, pero las adenopatías no suelen verse en las hepatitis virales aunque son comunes en las infecciones producidas por citomegalovirus (CMV) o por virus de Epstein-Barr; el eritema palmar y la angiomatosis suelen ser frecuentes. Ocasionalmente durante la fase aguda de la hepatitis viral hay una gran necrosis y las funciones del hígado se afectan produciéndose la hepatitis fulminante que suele suceder entre la sexta y la octava semana de la enfermedad y que se caracteriza por la aparición brusca de fiebre alta, dolor abdominal, vómitos e ictericia, seguidos del desarrollo de una encefalopatía hepática asociada a coma y temblores. La ascitis, la diátesis sangrante y la rigidez por afectación cerebral determinan la muerte en el 70 al 90% de estos pacientes, la mortalidad está muy relacionada con la edad, tienen peor pronóstico los pacientes menores de 10 años y mayores de 40. Los signos clínicos de esta grave complicación serían: rápida disminución de la masa hepática, incremento del tiempo de protrombina y caída de las distintas aminotransferasas mientras sube la bilirrubina, este comportamiento afortunadamente es raro y sólo sucede en el 1,5% de los pacientes ictéricos con hepatitis viral aguda 43.
Manifestaciones clínicas de la hepatitis E
El VHE produce generalmente una enfermedad aguda autolimitada que se asemeja a la hepatitis A, aunque también se han descrito casos de hepatitis fulminante. El período de incubación dura entre 2 y 9 semanas.
La clínica de las infecciones por este virus, que generalmente aparece en brotes infecciosos por agua contaminada, no se distingue de otros casos de hepatitis virales agudas, el paciente puede presentar ictericia acompañada de fiebre, malestar general, anorexia, astenia, náuseas, vómitos y malestar abdominal; también existe hepatomegalia y las transaminasas aumentan moderadamente 13,14. Los datos serológicos han demostrado que no todas las infecciones por el virus cursan con clínicas aparentes, siendo posible la existencia de formas subclínicas asintomáticas de hepatitis E, aunque éstas no se han podido demostrar. De cualquier forma en las epidemias la mayor parte de los pacientes tienen ictericia, anorexia y hepatomegalia y la mitad de los pacientes sufren dolor abdominal y vómitos. A diferencia de los virus hepatotropos de transmisión parenteral, el VHE no tiende a hacerse crónico, aunque se han recogido persistencias de hasta 21 meses. La forma recurrente sólo ha sido descrita experimentalmente en primates 15.
La gravedad de las infecciones por este virus suele ser mayor que la de las producidas por el virus A, la mortalidad es de hasta el 1%, frente al 0,2% de las del VHA. Una característica especialmente grave es su incidencia con altas tasas de mortalidad en la gestación, especialmente en el tercer trimestre de embarazo, donde puede llegar al 20%. Se desconocen los factores causantes aunque se ha observado la asociación de una alta incidencia de coagulación intravascular diseminada 13,14.
Las únicas manifestaciones extrahepáticas que se han descrito han sido en embarazadas e incluyen abundantes pérdidas fetales y partos prematuros con alta mortalidad, de hasta el 33% 36.
El período de convalecencia dura por término medio unos 2 meses, al final de los cuales se produce la desaparición de la sintomatología y la normalización clínica.
Manifestaciones clínicas de los virus hepatotropos de transmisión parenteral
A diferencia de los virus de la hepatitis A y E, las infecciones por los virus hepatotropos de transmisión parenteral (VHB, VHC y VHD) pueden causar infección persistente y hepatitis crónica, presentando en estas situaciones una gran similitud en sus manifestaciones clínicas con independencia del agente causal implicado.
Manifestaciones clínicas de la hepatitis B
El curso de las hepatitis B es muy variable, desde los cuadros subclínicos o inaparentes y cuadros clínicos sin ictericia, frecuentemente denominados anictéricos, hasta los cuadros ictéricos. Los pacientes en cualquier caso pueden recuperarse o evolucionar a hepatitis crónica o desarrollar hepatitis fulminante y morir. Hay una relación inversa entre las enfermedades con clínica y la edad o la prevalencia de portadores. La hepatitis B aguda se asemeja clínicamente a otras formas de hepatitis aguda 18.
Las fases de la infección aguda se caracterizan en la hepatitis B por un período de incubación de 45 a 120 días, que depende del tamaño del inóculo, la ruta de la infección la posibilidad de coinfección con otros agentes, la situación inmunológica del hospedador y las medidas terapéuticas. La fase preictérica varía de unos días a una semana y precede a la aparición de la ictericia, se caracteriza por poca fiebre, fatiga, malestar, dolores musculares y vómitos. A diferencia de la hepatitis A, la aparición de la sensación de enfermedad es insidiosa, suele haber pérdida de peso y leve dolor en el cuadrante derecho abdominal debido a la hepatomegalia, que precede un par de semanas a la ictericia. La fase ictérica suele aparecer a los 10 días de los síntomas iniciales y no suele haber fiebre. La hepatomegalia se descubre por palpación y el agrandamiento del hígado llega a ser de hasta unos 20 cm. Una reducción de tamaño anunciaría una necrosis masiva. La hepatitis fulminante se puede observar en el 4% de los casos, con una mortalidad en estos pacientes del 70 al 90%, de cualquier manera comparativamente con la hepatitis A las tasas de supervivencia son menores y están asociadas con la edad.
La enfermedad crónica puede ser asintomática durante muchos años, aunque los datos bioquímicos e histológicos la evidencien, incluso los pacientes infectados crónicamente pueden no presentar evidencias clínicas o bioquímicas; este grupo es al que se le denomina como portadores asintomáticos o portadores del HBsAg. En general menos del 10% de los pacientes con hepatitis leves progresan a cirrosis 41.
Aun cuando la hepatitis es severa o moderada la clínica puede ser inaparente, aunque lo habitual es la aparición de fatiga, ansiedad, anorexia, etc. Generalmente en el diagnóstico inicial la ictericia no está presente, suele detectarse ascitis o edema en el 20% de los pacientes y el 5% presentan encefalopatía endógena y sangrado desde varices, las transaminasas, bilirrubina y gammaglobulinas están elevadas y frecuentemente aparecen remisiones y recurrencias en los síntomas 19,22. Se cree que aproximadamente el 20% de los pacientes infectados crónicamente con el VHB desarrolla cirrosis hepática. Como factores predictivos de cirrosis se incluyen la descompensación hepática, los episodios repetidos de exacerbaciones agudas con necrosis y niveles de alfafetoproteína elevados, las exacerbaciones agudas sin aclaración de antígeno e del VHB (HBeAg) y la reactivación del virus con reaparición de HBeAg. Por otra parte la aparición de cirrosis en pacientes con hepatitis crónica es mayor entre los HBeAg+ que entre los anticuerpos contra el antígeno e de la hepatitis E (HBeAc+), y la supervivencia de los pacientes esta asociada a la edad, la tasa de bilirrubina, la ascitis y la positividad del HBeAg.
Un cierto número de pacientes desarrollará hepatocarcinoma. En estos pacientes la clínica incluirá pérdida de peso, dolor en el cuadrante abdominal superior derecho, fiebre y sangrado gastrointestinal especialmente en pacientes cirróticos. En el examen físico, la ascitis y hepatomegalia son frecuentes y la ictericia y las masas palpables raras. La duración media de los síntomas antes del diagnóstico suele ser de 6 meses, son tumores de crecimiento lento y rara vez metastásicos, siendo las localizaciones secundarias más frecuentes, pulmón, sistemas venosos portales y hepáticos, adrenales, hueso y cerebro. La incidencia de este tipo de complicación es muy superior en el varón en comparación con la mujer. La media de supervivencia por tumores no resecables varía en pacientes con alfafetoproteína positiva y negativa y es de 5 meses en los primeros y 10 en los segundos 21,44.
Desde el punto de vista patogénico, el primer encuentro entre el virus y el hospedador será determinante para la evolución del proceso, las respuestas inmunológicas agresivas que dependen del paciente resuelven la infección pero condicionan, en muchos casos, una clínica severa, como lo demuestra la elevación de las enzimas hepáticas que se detecta en la circulación de los individuos infectados. Si por el contrario la respuesta inmunológica es poco agresiva, el paciente tenderá a convertirse en un portador persistente del virus y aunque inicialmente la infección tenga un curso clínicamente inaparente previsiblemente terminará en una enfermedad hepática crónica activa. La enfermedad hepática en los portadores persistentes tiene intensidad variable, pero en un período de 10 a 30 años, evoluciona a cirrosis y carcinoma hepático con resultado de muerte en el 20 a 25% de los portadores de VHB de larga duración 45.
Las infecciones persistentes pueden resolverse espontáneamente en el 1% de los portadores al año, pero los segmentos del genoma viral estarán siempre insertados aleatoriamente en el genoma de sus células hepáticas.
Las manifestaciones extrahepáticas de la VHB se observan hasta en el 20% de los pacientes e incluyen en la infección aguda meningoencefalitis, síndrome de Guillain-Barré, anemia aplásica, miocarditis y pericarditis, derrames pleurales, pancreatitis aguda, insuficiencia renal aguda y alteraciones dermatológicas como urticaria y acrodermatitis popular de la niñez o síndrome de Gianotti-Crosti 21. Por su parte la hepatitis crónica B puede acompañarse también de patologías por depósitos de inmunocomplejos como vasculitis necrosante aguda (panarteritis nudosa), artralgias, fenómeno de Raynaud, crioglobulinemias y poliartritis crónica seronegativa 22,24.
Manifestaciones clínicas de la hepatitis C
La infección por el VHC causa hepatitis que es autolimitada en el 20 al 50% de los casos y que no confiere inmunidad permanente. Entre el 50 y el 80% de los casos restantes la infección se hace crónica causando cirrosis en el 10 al 20% de los casos en 10 a 20 años y carcinoma hepatocelular en el 1 al 4% de estos pacientes con cirrosis 29,46.
El período de incubación para la hepatitis C es de 2 a 26 semanas y aunque sus síntomas clínicos son similares a los de otras formas de hepatitis agudas de origen viral, algunos como las náuseas, el dolor en el cuadrante derecho o la ictericia aparecen sólo en el tercio de los pacientes con hepatitis aguda por VHC, ya que ésta suele ser asintomática. El síntoma más llamativo y frecuente es la elevación de las transaminasas, cuyo incremento suele ser menos marcado que en las hepatitis A y B, y que suele resolverse en los cuadros agudos en 2 o 12 semanas. El VHC rara vez causa hepatitis fulminante y no suele dejar secuelas, los pacientes cuando se recuperan no parecen estar protegidos de posibles reinfecciones por lo que es posible la aparición de infecciones repetidas en pacientes producidas por otros VHC diferentes.
El hecho más sobresaliente de la infección por el virus C es la propensión a causar infección persistente. Los pacientes con infección crónica son el origen de nuevas infecciones y tienen el riesgo de padecer clínicas más severas, cirrosis y hepatocarcinoma. Muchos pacientes crónicos permanecen asintomáticos, otros degeneran en períodos largos de tiempo a enfermedades hepáticas graves, generalmente uno de los síntomas observados en estos pacientes es la fatiga, otros tienen cuadros hepáticos más típicos y presentan anorexia, náusea, dolor en el cuadrante derecho del abdomen, coluria y prurito. De hecho no es infrecuente encontrar pacientes con cirrosis establecida que no presentan ningún tipo de síntomas, e incluso en ocasiones tampoco se observan alteraciones bioquímicas sugerentes de hepatopatía. Los valores de las transaminasas suelen fluctuar en estos pacientes y no hay un nivel que se correlacione con la enfermedad benigna 47.
La evolución de los pacientes con hepatitis C es difícil de predecir, pero de cualquier forma distintos estudios prospectivos muestran cómo el curso aunque indolente suele ser progresivo. Un porcentaje considerable de los pacientes con infección crónica por VHC evolucionan a cirrosis en un período de tiempo variable que va a depender de distintos factores como la edad, el sexo, la lesión en el momento del diagnóstico, la coinfección con otros virus, etc. La complicación más seria de la infección crónica por VHC es el hepatocarcinoma, su relación con cualquier causa de cirrosis es un hecho bien demostrado 30,31,41.
A nivel extrahepático, la autoinmunidad y los inmunocomplejos pueden determinar varios síndromes clínicos que incluirían la crioglobulinemia esencial mixta, la glomerulonefritis membranoproliferativa, el síndrome de Sjögren y la porfiria cutánea tarda. Otros cuadros que se han asociado a la infección por VHC son: la queratoconjuntivitis sicca, liquen plano, la tiroiditis autoinmune, las úlceras corneales de Mooren, la fibrosis idiopática pulmonar y diabetes mellitus tipo 2. Hay una asociación adicional entre el virus C la crioglobulinemia mixta y algunos desórdenes linfoproliferativos 48,49. La vasculitis crioglobulinémica con la aparición de úlceras en las piernas casi siempre asociadas con púrpura palpable en ausencia de dermatitis severa, se observa en muchos pacientes con VHC. También se ha encontrado una alta tasa de infección por VHC en pacientes con enfermedades renales terminales y sin historia de transfusiones sanguíneas y hay una clara relación entre la prevalencia de VHC y la severidad de las disfunciones renales. También se reconoce al VHC como causa de algunos problemas neurológicos como puede ser neuropatías y parestesias dolorosas, no obstante la afectación del sistema nervioso central (SNC) es rara 34.
Manifestaciones clínicas de la hepatitis D
Se describió por primera vez al VHD en un grupo de pacientes con infección crónica por VHB que desarrollaron enfermedades hepáticas graves y agudas. La sobreinfección con este virus de los pacientes infectados con su virus de apoyo, el VHB con él comparte las proteínas de la envuelta, produce un agravamiento de la hepatitis subyacente 37. La sobreinfección hace más fácil la evolución fulminante de la hepatitis y la progresión de los pacientes coinfectados es más rápida que en los crónicos infectados sólo con el VHB. El período de incubación de la hepatitis delta es de 3 a 7 semanas la fase preictérica cursa con fatiga, letargo, anorexia y náuseas y dura entre 3 y 7 días. Las transaminasas empiezan en esta fase a dar valores elevados y la replicación viral es baja. En la fase ictérica, además de este síntoma, la fatiga y las náuseas persisten, la bilirrubina da valores anormales y las heces pierden su color. El nivel más severo de la enfermedad clínica coincide con la caída de los marcadores virales de replicación. En pacientes con infección aguda autolimitada la convalecencia comienza con la desaparición de los síntomas clínicos, siendo la fatiga el que más persiste.
La hepatitis fulminante es 10 veces más frecuente en este tipo de pacientes y se caracteriza por encefalopatía e ictericia profunda con una elevada mortalidad.
La hepatitis crónica, cuyo origen casi siempre es una sobreinfección, es una secuela frecuente y su evolución a hepatocarcinoma al igual que la mortalidad por el mismo parecen más incrementados en pacientes con cirrosis infectados por VHD que en pacientes con VHB o VHC. No obstante, la asociación de la hepatitis crónica por VHD con el hepatocarcinoma es infrecuente a consecuencia de la rápida progresión a cirrosis y fallo hepático 38,41.
Además, el pronóstico siempre es más grave cuando existe actividad replicativa de ambos virus VHB y VHD, en estos casos los pacientes presentan una elevación prolongada y fluctuante de las transaminasas, que se asocia a la actividad replicativa viral. Existen dos patrones evolutivos que dependen de la coinfección por los dos virus, VHB y VHD o a la sobreinfección de los pacientes con el VHB, en el primer caso el cuadro es agudo y su aparición es dosis dependiente en relación con el VHB. Dependiendo de los títulos virales pueden verse fenómenos bifásicos en las curvas de los valores de las transaminasas, la primera desencadenada por el VHD y la segunda por el VHB, en este caso es más frecuente que haya remisiones, aunque también el riesgo de desarrollar formas fulminantes es mayor que en aquellos casos de infección por un solo virus. En la coinfección la evolución a la cronicidad es similar a la infección por el VHB. En el caso de la sobreinfección hay una asociación más frecuente con cuadros clínicos severos, agravándose el curso evolutivo en los pacientes con hepatopatía crónica por el VHB.
NOTA
Los artículos publicados en la sección "Formación Médica Continuada" forman parte de grupos temáticos específicos (antibiograma, antimicrobianos, etc.). Una vez finalizada la publicación de cada tema, se irán presentando al Sistema Español de Acreditación de la Formación Médica Continuada (SEAFORMEC) para la obtención de créditos.
Una vez concedida la acreditación, esta se anunciará oportunamente en la Revista y se abrirá un período de inscripción gratuito para los socios de la SEIMC y suscriptores de la Revista, al cabo del cual se iniciará la evaluación, durante un mes, que se realizará a través de la web de Ediciones Doyma.
Correspondencia: Dr. Benito J Regueiro.
Hospital Clínico Universitario.
Choupana, s/n. 15706 Santiago de Compostela. España.
Correo electrónico: mpbjrg@usc.es
Manuscrito recibido el 17-2-2006; aceptado el 3-3-2006.