Varón de 36 años de edad, natural de Rumanía. Reside en Almería, España, desde 2006, realizando desde entonces trabajos relacionados con la agricultura (invernaderos) y posteriormente hostelería (camarero). Vive con VIH-1 (categoría A1) inmunovirológicamente estable con muy buena adherencia al tratamiento y a la consulta. Como antecedentes relevantes constaban lúes de data indeterminada que había sido correctamente tratada, hepatitis A y B, así como úlcera gástrica perforada intervenida y quiste hidatídico intraabdominal tratado previamente en 2008 en Rumanía. Ingresó en nuestro centro en marzo de 2021 por dorsolumbalgia que se había tratado de forma ambulatoria durante unos 4 meses con antiinflamatorios no esteroideos, sin mejoría y tras realización de resonancia magnética que sugería la posibilidad de espondilodiscitis.
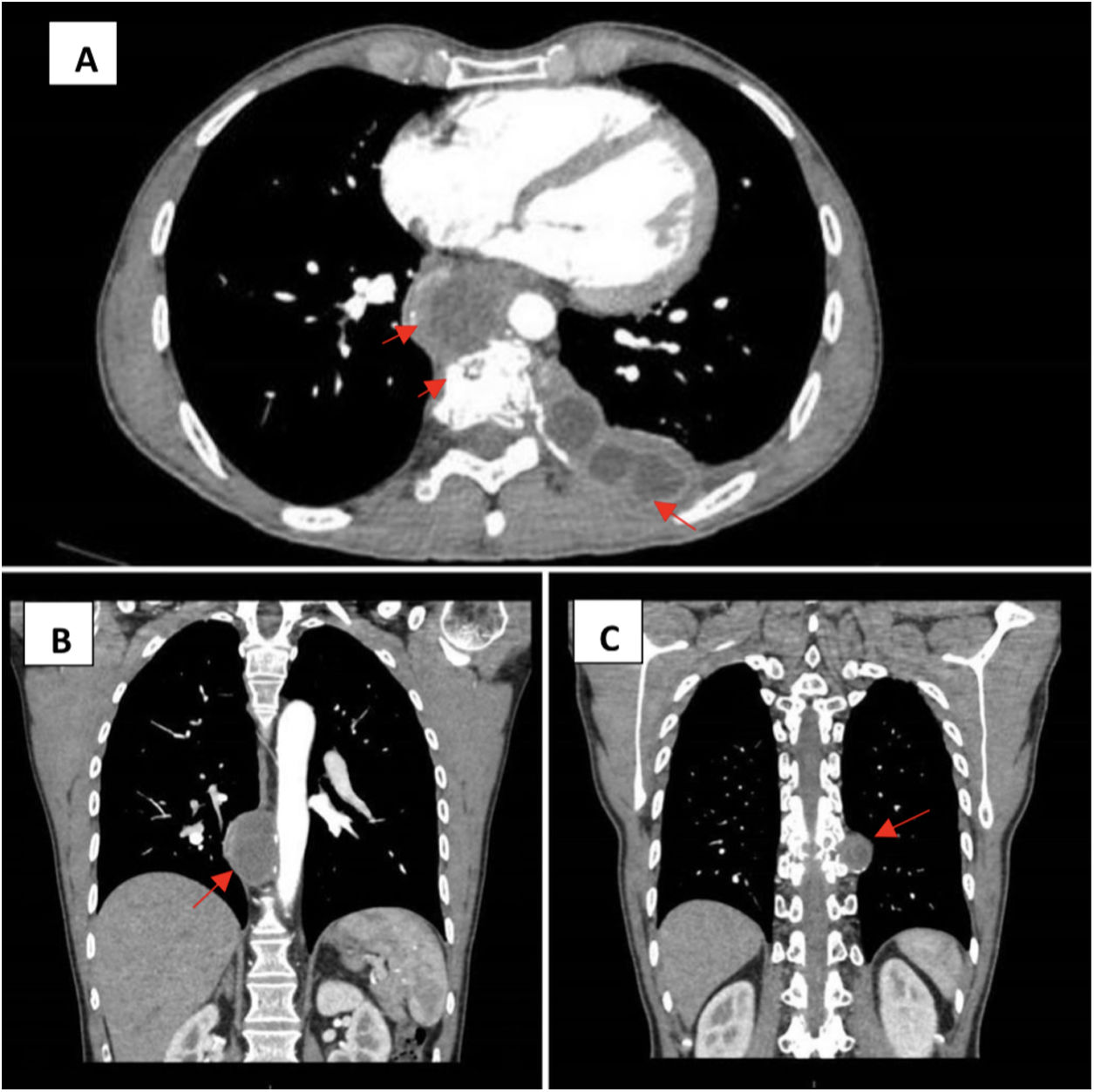
En la exploración física destacaba dolor a nivel dorsal bajo que empeoraba con los movimientos y a la palpación a nivel de D10, encontrándose en todo momento afebril, sin datos de inestabilidad hemodinámica ni otros hallazgos relevantes salvo la cicatriz de laparotomía previa por la intervención referida de 2008. Se realizó a su ingreso una prueba de imagen: tomografía axial computarizada (TAC) donde se objetivaron colecciones con contenido loculado en localización peri y paravertebrales, una de ellas provocando la desaparición del disco D9-D10 y erosión de cuerpos vertebrales (fig. 1).
Tomografía axial computarizada (TAC) con contraste intravenoso. A) Colecciones paraaórtica y paravertebral-subpleural izquierda con erosión del cuerpo vertebral, proyección transversal. B) Colección paraaórtica, proyección longitudinal. C) Colección paravertebral izquierda, proyección longitudinal.
A su vez, se llevó a cabo una punción ecoguiada de la colección loculada paravertebral posterior izquierda más accesible con salida de líquido claro-seroso no purulento (fig. 2).
EvoluciónTras objetivar in situ las características macroscópicas del líquido aspirado se sospechó una hidatidosis extrahepática, pese a la localización y forma de presentación atípica, por lo que se inició tratamiento antiparasitario urgente combinado con albendazol 400mg/12h indefinido y praziquantel 50mg/kg/día/durante 2 semanas, monitorizando al paciente de forma estrecha, no presentando ningún tipo de reacción anafiláctica ni complicación inmediata.
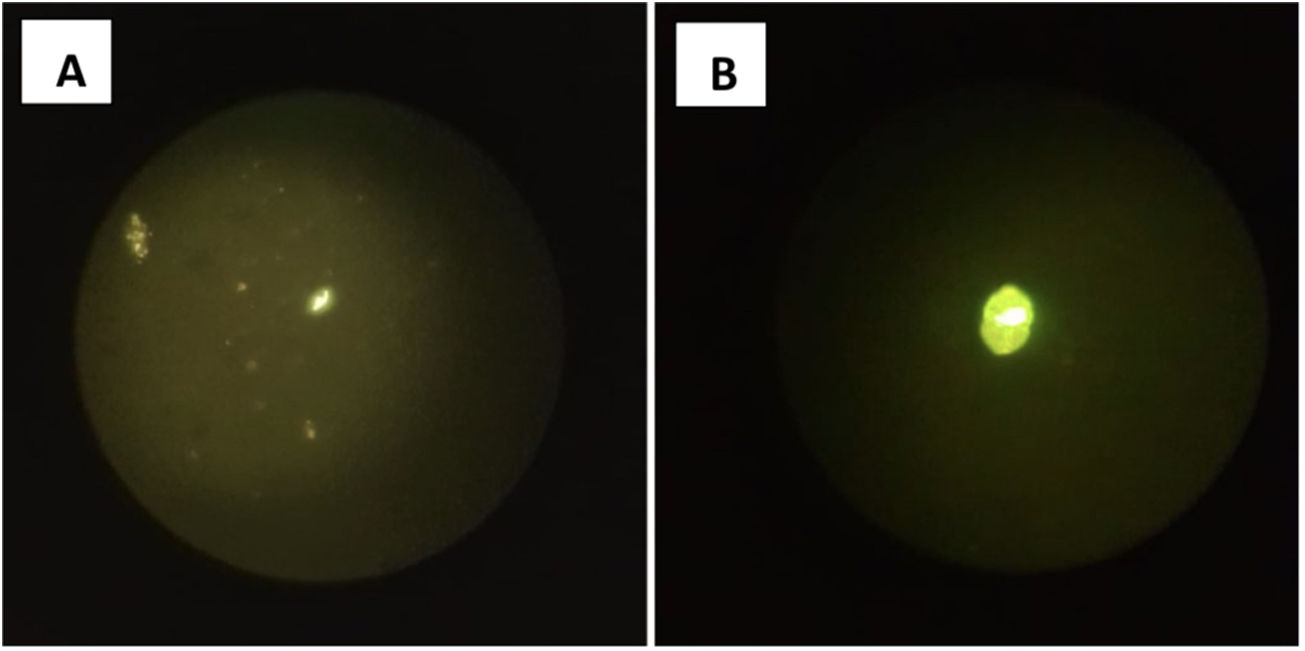
Comentario finalEl estudio microbiológico fue compatible morfológicamente con la fase larvaria de Echinococcus granulosus (fig. 3) que se confirmó posteriormente con la detección molecular de ADN específico mediante reacción en cadena de la polimerasa (PCR) positiva.
Como estudio complementario se realizó gammagrafía con Galio 67 sin datos de compromiso séptico sobreañadido a nivel óseo/vertebral y TAC craneal sin objetivarse lesiones cerebrales. El resto de cultivos microbiológicos (cultivo estándar, tinción de Auramina, cultivo Löwenstein-Jensen del aspirado y hemocultivos) resultaron negativos.
La hidatidosis o equinococosis quística es una zoonosis causada por el género Echinococcus siendo la especie responsable el E. granulosus. Hay otras especies también causantes de enfermedad en el humano, entre ellas el E. multilocularis causante de la equinococosis alveolar, entidad mucho menos frecuente. China Occidental, Asia Central, América del Sur, África Oriental y algunos países mediterráneos son considerados como áreas de alta endemia1.
Clásicamente englobada en la lista de enfermedades tropicales desatendidas («Neglected Tropical Diseases»), la dificultad en su diagnóstico y manejo clínico radica en la falta de estandarización previa, motivando en 2020 la elaboración de un documento de consenso donde se evalúa la evidencia científica disponible, sirviendo de guía para los profesionales que nos enfrentamos a un caso de hidatidosis2.
Los quistes hidatídicos pueden presentarse en cualquier parte del cuerpo, si bien el órgano más frecuentemente afectado es el hígado (75% de los casos)3. La afectación ósea es muy infrecuente pero posible, representando un auténtico desafío clínico para el diagnóstico de la misma4. Se estima una incidencia de afectación ósea entre el 0,5-4% de todos los casos de hidatidosis, de los cuales, hasta el 60% han sido diagnosticados en países europeos como España, encontrando una serie documentada en el Hospital Ramón y Cajal, Madrid, con afectación ósea en el 26% de los casos analizados durante casi 3 décadas5.
En nuestro caso, la afectación discal y ósea junto con el contexto epidemiológico (área endémica), apoyaba el diagnóstico más probable de tuberculosis, motivo por el que se llevó a cabo la toma de muestra ecoguiada de la lesión loculada que impresionaba ecográficamente de contenido denso. Tras objetivar las características macroscópicas del líquido, en absoluto purulento y si más bien liquido acuoso-blanquecino y con el antecedente de hidatidosis tratada, se inició de forma urgente el tratamiento antiparasitario previamente referido con evolución clínica favorable. En el momento actual, el paciente ha sido valorado por cirugía torácica para tratamiento quirúrgico definitivo de los quistes, entretanto mantiene indefinidamente albendazol, tras haber completado las 2 primeras semanas con terapia combinada con praziquantel, permaneciendo estable clínica y radiológicamente.
En líneas generales, el tratamiento de la hidatidosis incluye terapia antihelmíntica combinada, cuando es posible, con resección quirúrgica del quiste o aspiración percutánea e instilación de agentes escolicidas dependiendo de la localización y el tamaño. Esta entidad implica gran dificultad para su correcto tratamiento, en especial cuando transcurre con afectación ósea, donde se dispone de escasa evidencia científica en el momento actual5–7.
Es de vital importancia, ante la sospecha de quiste hidatídico tanto en la cirugía como en la punción aspirativa, administrar tratamiento antiparasitario con albendazol ± praziquantel desde las 2-4 semanas previas hasta 1-3 meses después para minimizar el riesgo de propagación parasitaria en caso de rotura o diseminación accidental del quiste1,8.
FinanciaciónNo hemos recibido ningún tipo de financiación en la elaboración del manuscrito.
Al Dr. F. García y al Dr. R. Varela (Unidad de Radiología) por su colaboración asistencial.