Existe amplio acuerdo sobre la importancia que el infradiagnóstico y el diagnóstico tardío de la infección por VIH tienen para la salud de las personas con VIH y en la persistencia de la epidemia por un aumento inadvertido de la transmisión. Por ello, es urgente desarrollar estrategias que aumenten el número de diagnósticos y lo hagan de modo más precoz. Muchas de estas estrategias se han puesto en marcha en otros países y, en España, han sido recomendadas por el Ministerio de Sanidad, Servicios Sociales e Igualdad (MSSSI). El grupo multidisciplinario de esta monografía recomienda la revisión e implementación de diferentes medidas tanto en el ambiente sanitario como en el comunitario.
There is broad agreement on the impact that underdiagnosis and late diagnosis of HIV infection have on the health of people with HIV and on the persistence of the epidemic due to an inadvertent increase in transmission. The need to develop strategies that increase the number of diagnoses, and specifically the number of early diagnoses, is therefore urgent. Many such strategies have been launched in other countries and, in Spain, have been recommended by the Ministry of Health, Social Services and Equality (MSSSI). The multidisciplinary group recommends the review and implementation of different measures in both health and community settings.
Los avances en el tratamiento antirretroviral, con el bien conocido aumento en la cantidad y calidad de vida de los pacientes infectados por VIH, han distraído la atención de algunos aspectos de gran importancia. Entre los más destacados se encuentra lo que se ha dado en llamar la epidemia oculta, es decir, las personas infectadas que no saben que lo están. Esta fracción no diagnosticada de personas infectadas son, en gran medida, responsables de la persistencia de la epidemia y representan, por tanto, un importante problema de salud pública, además de estar expuestos a una peor evolución de la enfermedad.
No es de extrañar, por tanto, que en todos los países del mundo se hayan puesto en marcha medidas que intenten reducir el infradiag-nóstico de la infección por VIH. Todas las estrategias se orientan en el mismo sentido, pues intentan un diagnóstico en un sector de la población lo más amplio posible y lo más precozmente posible. Las medidas se han puesto en marcha de modo desigual en los países y con resultados dispares.
En este capítulo, vamos a revisar las razones y consecuencias de la fracción no diagnosticada de infección por VIH en España, así como las medidas que se podrían adoptar para mejorar la situación epidemiológica y clínica de las personas que se diagnostican tardíamente.
El problema: infradiagnóstico y diagnóstico tardíoEn el momento actual y si se aplica una metodología rigurosa, se estima que el 18% de las personas que viven con infección por VIH en España desconoce que están infectadas1. Estamos, por tanto, lejos de alcanzar uno de los objetivos fijados por el Programa Conjunto de las Naciones Unidas sobre el VIH/Sida (ONUSIDA) en la lucha contra el sida para el año 2020, es decir, que el 90% de los afectados por VIH estén diagnosticados2.
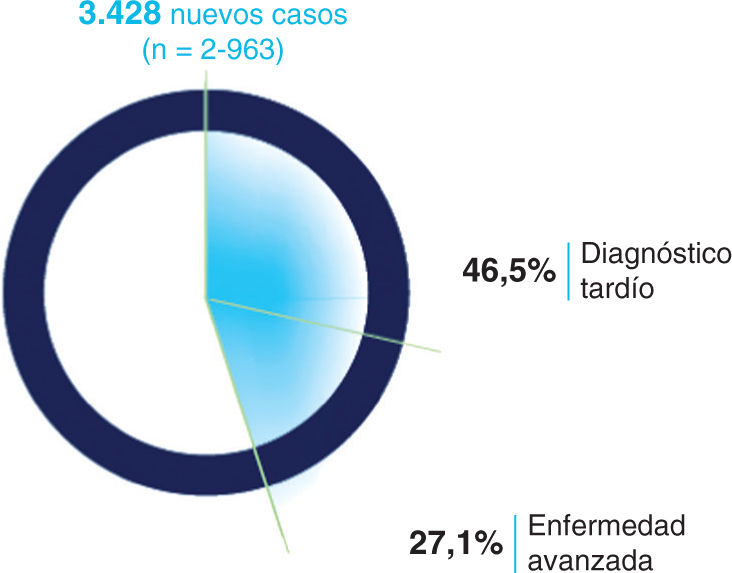
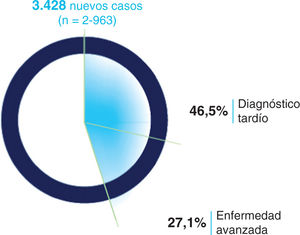
Este alto porcentaje de casos sin diagnosticar está acompañado por otros datos llamativamente negativos. Todavía hoy, la mitad de los nuevos diagnósticos en España se continúan haciendo tarde. Se considera diagnóstico tardío cuando el nivel de linfocitos CD4 en el momento del diagnóstico es inferior a 350 células/μl, reservándose el término de enfermedad avanzada para cuando, en el momento del diagnóstico, la cifra de CD4 es inferior a 200 células/μl o el diagnóstico de la infección por VIH coincide con el de sida. En 2015, el 46,5% de las personas diagnosticadas en España presentaba diagnóstico tardío y el 27,1% presentaba enfermedad avanzada en el momento del diagnóstico3 (fig. 1) y, según los datos del Sistema de Información sobre Nuevos Diagnósticos de VIH (SINIVIH), estos porcentajes se han mantenido estables desde 2009, lo que muestra que no se ha producido ningún avance en los últimos años3.
Proporción de diagnóstico tardío y enfermedad avanzada entre los nuevos diagnósticos de infección por VIH en España. Reproducida con permiso de SiHealth. Tomada de Rojo A, Arratibel P, Bengoa R; Grupo Multidisciplinar de Expertos en VIH. El VIH en España, una asignatura pendiente. 1.a ed. España: The Institute for Health and Strategy (SiHealth); 2018. Fuente: SINIVIH, 2016.
La importancia de la fracción no diagnosticada y el consiguiente diagnóstico tardío de la infección por VIH no puede ser infraestima-da. El diagnóstico tardío es uno de los mayores retos a los cuales nos enfrentamos en la respuesta actual a la infección por VIH ya que tiene repercusiones muy negativas tanto en el paciente como en el sistema sanitario, e incluso en la población general.
Tiene consecuencias negativas para el paciente porque, al no beneficiarse del tratamiento adecuado de modo precoz, la probabilidad de desarrollar sida y de morir aumenta de forma importante respecto a los pacientes diagnosticados y tratados tempranamente. Datos de la Cohorte de Adultos Seropositivos de la Red de Investigación en Sida (CoRIS) muestran que los pacientes diagnosticados de forma tardía tienen un riesgo de fallecer 5,22 veces mayor que los diagnosticados tempranamente4 y otro estudio más reciente en la misma cohorte observó que el diagnóstico tardío incrementaba 10 veces la mortalidad durante el primer año tras el diagnóstico y la multiplicaba casi por 2 al transcurrir entre 1 y 4 años. En el caso de las personas con diagnóstico tardío y con una enfermedad definitoria de sida, el riesgo de fallecer se incrementaba 20 veces en el primer año tras el diagnóstico5.
Desde el punto de vista de la salud pública, el diagnóstico tardío también presenta un impacto negativo para el control de la epidemia porque estas personas pueden transmitir la infección de modo inadvertido, sin saberlo. Algunos estudios han mostrado cómo un elevado porcentaje de las nuevas infecciones se deben a las personas que desconocían que estaban infectadas y se estima que la tasa de transmisión del VIH es 3,5 veces mayor en las personas que desconocen su infección en comparación con las ya diagnosticadas6-8. Un estudio clásico, ampliamente citado, incidía en el hecho de que las personas que viven con VIH y que desconocen su estado contribuyen especialmente a las nuevas transmisiones y estimaba que estas llegan a representar hasta el 54% de los nuevos diagnósticos que se registran cada año1,9.
Por último, no se debe menospreciar el impacto en los gastos para el sistema sanitario. El coste del tratamiento y cuidado de las personas con diagnóstico tardío es mucho mayor que si se les hubiera diagnosticado tempranamente ya que la tasa de morbilidad y hospitalizaciones en estos pacientes es mucho mayor6,10.
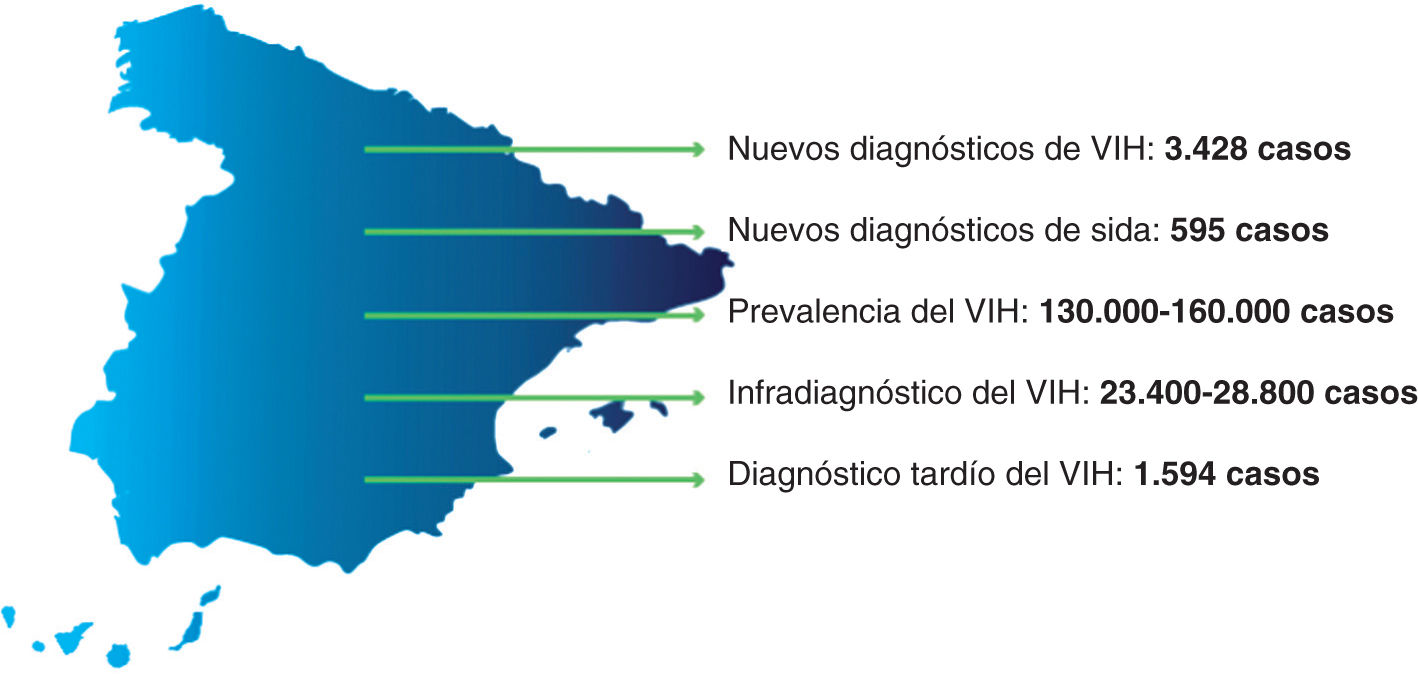
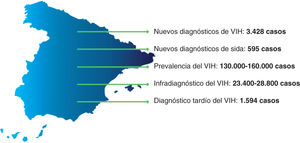
En su conjunto, estos datos demuestran que la epidemia de la i nfección por VIH en España no es algo del pasado. A pesar de los avances experimentados en las últimas décadas, la infección por VIH continúa estando muy presente en nuestro país y los datos de infra-diagnóstico y diagnóstico tardío son muy preocupantes. Los esfuerzos realizados hasta la fecha han salvado muchas vidas, pero los números muestran que todavía queda un amplio margen de mejora en la detección de los casos ocultos (fig. 2). La detección precoz y el acceso al tratamiento antirretroviral (TAR) reducirían la mortalidad y la capacidad de transmitir el virus de forma considerable.
Situación actual de la infección por VIH en España, 2015. Reproducida con permiso de SiHealth. Tomada de Rojo A, Arratibel P, Bengoa R; Grupo Multidisciplinar de Expertos en VIH. El VIH en España, una asignatura pendiente. 1.a ed. España: The Institute for Health and Strategy (SiHealth); 2018. Fuente: SINIVIH, 2016; MSSSI, 2016.
Un diagnóstico más precoz de la infección por VIH evitaría las consecuencias asociadas con la infección oculta y el diagnóstico tardío: permitiría tratar a los pacientes con el beneficio para su salud, impediría la transmisión del VIH por la adopción de medidas preventivas y por tener la carga viral indetectable gracias al tratamiento antirretro-viral, y disminuiría los costes asociados a corto-medio plazo.
En los párrafos siguientes se analizan estrategias que se han puesto en marcha, tanto en el entorno sanitario como en el comunitario, en otros países y se hace una propuesta de las medidas que podrían adoptarse en nuestro país para mejorar la situación descrita.
Detección precoz en el entorno sanitarioComo se ha comentado, el diagnóstico precoz es probablemente la mayor asignatura pendiente de la respuesta a la infección por VIH tanto en España como en el resto de países desarrollados. Con el objetivo de detectar la infección oculta en la población, muchos países comenzaron a implementar estrategias de cribado dirigidas a la población general, una vez que la evidencia hubo descrito la oferta habitual de la prueba de detección del VIH como una intervención rentable en Estados Unidos siempre y cuando la prevalencia de infección oculta del VIH fuese de, al menos, el 0,1%11.
Algunos ejemplos en países de nuestro entorno nos sirven para comentar los esfuerzos realizados en este sentido. En 2008, Reino Unido comenzó a recomendar la realización de la prueba del VIH a todas las personas que acudieran por primera vez a su centro de Atención Primaria cuando la prevalencia local del VIH fuese superior al 0,2%12. Asimismo, desde 2009 en Francia se realiza el cribado de VIH a la población general entre 15 y 70 años de forma habitual, al menos, una vez en la vida13. En Estados Unidos, a partir de 2013, los Center for Disease Control and Prevention (CDC) ampliaron las recomendaciones de realización de la prueba del VIH a todos los pacientes entre 13 y 64 años que acudían a centros sanitarios, independientemente de la existencia de prácticas de riesgo y de la prevalencia del VIH14.
En España, la Guía de recomendaciones para el diagnóstico precoz del VIH en el ámbito sanitario publicada por el MSSSI en 2014 también recomendaba ampliar las indicaciones ya existentes para la realización de la prueba (prueba a personas con síntomas sugerentes, ofertas dirigidas y de realización obligatoria). En esta guía se recomienda incorporar la oferta habitual para cualquier persona sexualmente activa de 20-59 años que requiera una extracción de sangre para analítica por cualquier motivo siempre y cuando resida en provincias cuyas tasas de nuevos diagnósticos de VIH en el citado grupo de edad estuviera por encima del percentil 75 calculado durante los 3 últimos años a nivel nacional15 (fig. 3).
La inclusión de la prueba habitual de detección del VIH respondía a la necesidad existente en España de diagnosticar a la población general que, al no pertenecer a ninguno de los grupos poblacionales clave o no identificarse como tal en el contexto de la Atención Primaria, no eran sistemáticamente cribados para beneficiarse del diagnóstico y tratamiento precoces. Sin embargo, el cribado habitual a la población general en el marco de la Atención Primaria (AP) no ha funcionado como se esperaba y todavía existe un gran margen de mejora por varios motivos; entre otros, la escasa difusión que ha tenido la guía entre los profesionales sanitarios y la falta de claridad del último criterio relativo a las tasas de nuevos diagnósticos de VIH en cada provincia.
En este sentido, un estudio reciente realizado en España por un grupo multidisciplinario de investigadores en colaboración con el Plan Nacional del Sida ha mostrado que la realización de la prueba del VIH, al menos, una vez en la vida en la población general que acude a Atención Primaria estaría dentro de las estrategias consideradas como rentables. Además, en relación con los hombres que tienen sexo con hombres (HSH), el estudio también señala la necesidad de aumentar la frecuencia de realización de la prueba en este grupo poblacional, incluso cada 3 meses, en entornos a los cuales acuden hombres con riesgo elevado de adquisición del VIH, como los centros de infecciones de transmisión sexual (ITS)16.
Por todo ello, el grupo multidisciplinario de esta monografía sugiere que se debería actualizar la guía para incorporar los datos de rentabilidad y para simplificar el criterio referente a la tasa necesaria de nuevos diagnósticos ya que complica en exceso la labor de los profesionales sanitarios. Se deberían revisar y actualizar de acuerdo con la última evidencia disponible los criterios de la oferta habitual de la serología frente al VIH propuestos por el MSSSI.
En cualquier caso, el cribado frecuente del VIH no es el único que requiere mayor esfuerzo de implementación, sino que los cribados en poblaciones expuestas a riesgo, en situaciones clínicas sugerentes de infección o con síntomas de sida también requieren un nuevo impulso. La escasa difusión de la guía desde el MSSSI ha provocado que muchos profesionales desconozcan su existencia y se ha demostrado que los médicos de AP no hacen suficientes pruebas, ya sean de oferta habitual o las relativas a pacientes con síntomas sugerentes17. Esto provoca que se pierdan muchos pacientes y convierte en necesario reforzar la percepción de los profesionales sanitarios para que realicen la prueba con mayor frecuencia18.
Existen estudios que demuestran que la formación y sensibilización de los profesionales19 o la incorporación de alertas informáticas en la historia clínica incrementan el número de pruebas realizadas. Estos datos llevan al grupo multidisciplinario a recomendar la incorporación de este tipo de intervenciones que favorezcan la correcta implementación de los programas de cribado propuestos desde el MSSSI. Se propone trabajar con impulso y de modo decidido en la mejora de la implementación de los programas de cribado en cada entorno local mediante distintas acciones que podrían favorecer su implantación. A modo de ejemplo, algunas de estas acciones podrían incluir lo siguiente:
- •
Formación y sensibilización de los profesionales sanitarios para fomentar la realización de pruebas. Estos programas podrían, además, reforzarse con la formación en habilidades para hablar de sexualidad e ITS, y programas específicos para reducir los estereotipos en el ámbito sanitario.
- •
Instalación de alertas informáticas que faciliten las recomendaciones sobre diagnóstico precoz en entornos clínicos, comenzando con las relativas a pacientes con síntomas sugerentes y, posteriormente, analizando la posibilidad de incluir alertas clínicas relativas a la oferta habitual.
- •
Realización de la historia de hábitos sexuales, donde se valoren conductas sexuales de riesgo con el objetivo de considerar la posibilidad de realizar la prueba.
- •
Realización del estudio de contactos (index testing). En un estudio reciente en Barcelona se ha demostrado que el estudio de contactos es una estrategia factible, aceptable para el usuario y capaz de identificar a una alta proporción de pacientes que desconocían su infección20.
- •
Ampliar a otros profesionales de la salud, como las enfermeras, la implementación del cribado y la educación sexual-afectiva.
El cribado en el entorno comunitario es una estrategia imprescindible para lograr diagnósticos tempranos y evitar nuevas infecciones en determinados grupos poblacionales, especialmente en los más vulnerables. En muchas Comunidades Autónomas de España aún existe un amplio recorrido de mejora en este sentido. Cada entorno local deberá valorar de acuerdo con sus especificidades la posibilidad de complementar el cribado sanitario con el comunitario para ofrecer mayor acceso a las pruebas rápidas en distintos entornos que sean más accesibles a determinadas poblaciones vulnerables. Sirvan de ejemplo, en este sentido, las ONG, farmacias, unidades móviles, centros comunitarios, centros de atención a jóvenes, universidades, bancos de alimentos, locales nocturnos, saunas, festivales de música, etc.
Para ello resulta imprescindible proporcionar más recursos a las entidades comunitarias que ya lo están haciendo y promover la transferencia de las experiencias más exitosas a otras zonas y comunidades. En este sentido, centros comunitarios como el BCN Check-point, en Barcelona, es considerado un ejemplo recomendable para otras comunidades que consideren la incorporación de un centro de este tipo en su entorno. Cualquier acercamiento a la comunidad es visto de manera positiva por el grupo multidisciplinario, pero, para que resulte realmente efectivo, se subraya la necesidad de que exista una adecuada coordinación entre las entidades sanitarias y comunitarias, tanto para optimizar el uso de recursos como para asegurar una rápida derivación al TAR de los pacientes diagnosticados.
Adicionalmente, como complemento al cribado en el entorno sanitario y comunitario, el MSSSI y el Consejo General de Farmacéuticos ya han suscrito un convenio de colaboración para fomentar el diagnóstico precoz con la venta en farmacias del autotest del VIH. A partir de ahora, las farmacias podrán dispensar los test de auto-diagnóstico del VIH sin necesidad de receta.
El objetivo de esta medida reciente es tener repercusiones en un grupo de población que, de otra manera, no se haría o tardaría demasiado en hacerse la prueba. No obstante, existe la preocupación de si el hecho de realizarse la prueba en ausencia de personal sanitario dificulta el afrontamiento de un posible resultado positivo e implica menor vinculación con los recursos de apoyo y tratamiento que necesitan. Es necesario puntualizar que el autotest debe incorporar amplia información y de fácil comprensión para los usuarios ya que estos deben ser capaces de interpretar correctamente el resultado y disponer de información sobre dónde acudir en caso positivo21.
Para ello se recomienda que las personas que necesiten información puedan recibir atención telefónica durante las 24 horas de manera gratuita, anónima y confidencial por parte de organizaciones comunitarias que trabajan en el ámbito del VIH en España, donde se les informará de dónde hacerse la prueba de confirmación, así como también de los diferentes recursos disponibles de apoyo psicológico y atención médica especializada en la zona.
ConclusionesEl infradiagnóstico de la infección por VIH continúa siendo un problema de gran importancia. Se estima que la proporción de personas con infección no diagnosticada es del 18%. Los pacientes que viven con la infección por VIH sin saberlo y son transmisores de esta llegan a alcanzar el 50% de los nuevos casos diagnosticados, lo que representa un problema para su salud individual y también un problema de salud pública. Además, la mitad de los diagnósticos que se realizan son tardíos, lo que conlleva peor evolución clínica, menores esperanza y calidad de vida, y mayor coste asistencial. Para mejorar esta situación, se recomienda revisar y actualizar los criterios de la oferta habitual de la serología frente al VIH propuestos por el MSSSI, potenciar el despliegue y la implementación efectiva de las recomendaciones de cribado elaboradas por el MSSSI en el entorno clínico y valorar la idoneidad de complementar el cribado en el entorno clínico con distintos programas en el ámbito comunitario.
Fuentes de financiaciónEste manuscrito ha sido patrocinado por ViiV Healthcare.
Conflicto de interesesLos autores declaran que no tienen conflictos de intereses potenciales relacionados con los contenidos de este artículo.