El sarampión es una enfermedad altamente contagiosa con reservorio humano exclusivo y frente a la que se dispone de una vacuna con virus atenuados que tiene una elevada efectividad. A partir de un caso importado se produce en Barcelona entre agosto de 2006 y julio de 2007 un brote de sarampión. El objetivo de este trabajo es describir las características clínicas y epidemiológicas de los pacientes atendidos en nuestro centro, de los que se obtuvo confirmación microbiológica.
MétodosEstudio descriptivo y retrospectivo en el que se revisan las historias clínicas y los informes de urgencia de los pacientes diagnosticados de sarampión atendidos en nuestro centro durante el mencionado brote.
ResultadosDe 130 declaraciones obligatorias se confirmó el sarampión en 99 casos (edad mediana de 12,4 meses (p25-p75: 9,6-14,4); el 51,4% eran varones). El 74,6% tenía entre 6 y 15 meses. En el 23,6% se documentó que habían recibido la vacuna triple vírica y en el 55,3% que existía un contacto previo conocido. Todos presentaron fiebre (media de 4,3 días [desviación estándar [DE]: 2,2] de evolución), el 82,7% presentaba exantema, el 60,2% presentaba manchas de Koplik y el 59,2% presentaba conjuntivitis. En el 35,7% se realizó alguna exploración complementaria. Las complicaciones más frecuentes fueron la otitis media aguda (20,4%) y la neumonía (15,3%). El 23,5% precisó ingreso hospitalario (estancia media de 6,6 días [DE: 3,6]).
ConclusiónLa movilidad geográfica facilita la reaparición de las enfermedades de baja incidencia. Los lactantes entre 6 y 15 meses fueron el grupo de pacientes más afectados por el brote de sarampión. La gran mayoría de los casos se diagnosticaron con la clínica típica pero, a medida que avanzaba el brote, se diagnosticaron los pacientes con clínica menos específica gracias al contexto epidemiológico.
Measles is an acute, highly contagious illness that affects humans, the only natural host. Although effective attenuated virus vaccines exist for this disease, outbreaks continue to occur in susceptible subgroups. From August 2006 to July 2007, an outbreak of measles occurred in the Barcelona (Spain) area, resulting from an imported case. The aim of this study was to describe the clinical and epidemiological characteristics of children with microbiologically confirmed measles diagnosed at our hospital.
MethodsRetrospective, descriptive study. The clinical histories and emergency records of children diagnosed with measles and evaluated at our hospital during the outbreak were analyzed.
ResultsOf the 130 children with suspected measles evaluated, 99 cases were confirmed by laboratory tests. Median age at diagnosis was 12.4 months (25th–75th percentile: 9.6–14.4 months; 74.6% 6–15 months of age) and 51.4% were boys. Among the total, 23.6% of patients had been vaccinated against measles and 55.3% reported previous contact with a confirmed measles case. The most frequent symptoms/signs were fever (100%; mean evolution 4.3 days (standard deviation [SD]: 2.2 days), rash (82.7%), Koplik's spots (60.2%), and red eyes (59.2%). Complementary tests were performed in 35.7% of children. Most common complications were acute otitis media (20.4%) and pneumonia (15.3%). Among the total, 23.5% of patients were hospitalized for a mean duration of 6.6 days (SD: 3.6 days).
ConclusionGeographical mobility facilitates the reappearance of diseases having a low incidence. Infants 6–15 months of age were the patient group most highly affected by the measles outbreak. Most cases were diagnosed with typical signs and symptoms of the infection, but as the outbreak advanced, patients were diagnosed based on less specific symptoms because of the epidemiological context.
El sarampión es una enfermedad altamente contagiosa con reservorio humano exclusivo y frente a la que se dispone de una vacuna con virus atenuados que tiene una elevada efectividad1. Gracias a la amplia cobertura vacunal, su incidencia ha disminuido de forma muy significativa en Cataluña, de 5.489 casos en 1986 a 6 casos en 20052. En 1998 la Generalitat de Cataluña elaboró un Plan para la eliminación del sarampión en Cataluña para el año 20003. Recientemente, la Organización Mundial de la Salud ha publicado los objetivos para la eliminación del sarampión en Europa4. Pese a esto, se han producido brotes importantes de la enfermedad, aunque sin alcanzar los niveles de la época prevacunal5.
Entre agosto de 2006 y julio de 2007 y a raíz de un caso importado, se produjo un brote de sarampión en Cataluña5 que obligó a los centros sanitarios a tomar medidas para realizar un diagnóstico precoz que evitara la propagación de la enfermedad, y a los profesionales de la salud a reconocer de nuevo una entidad que durante mucho tiempo había sido rara en las consultas. Desde el Departamento de Salud de la Generalitat de Cataluña y para caracterizar el brote, además de la declaración obligatoria urgente (por escrito y telefónica), se indicó la recogida de una muestra de orina para la determinación del virus mediante la técnica de reacción en cadena de la polimerasa (PCR) y el estudio serológico para la detección de las IgM específicas frente al virus del sarampión.
El objetivo de este trabajo es describir las características clínicas y epidemiológicas de los pacientes atendidos en nuestro centro en los que se confirmó el sarampión.
MétodosCentroEste estudio se ha realizado en un hospital materno-infantil de tercer nivel dotado de 264 camas pediátricas (pacientes entre 0 y 18 años), y con una tasa media de frecuentación de urgencias infantiles de unas 116.000 consultas anuales, estimándose un 5,6% de ingresos. Es el centro de referencia en atención pediátrica de la región sanitaria que abarca el sur del área metropolitana de Barcelona e incluye una población de 1.845.066 habitantes (276.195 son de edad inferior a 15 años)7.
Población de estudioSe incluyen los pacientes atendidos en nuestro centro por sospecha clínica de sarampión durante el brote que apareció en Cataluña entre agosto de 2006 y julio de 2007.
Recogida de datosSe revisan de forma retrospectiva las historias clínicas y los informes de urgencias de los pacientes atendidos en este centro con sospecha clínica de sarampión durante el mencionado brote. A partir de un registro informatizado de los casos declarados al Departamento de Salud de la Generalitat de Cataluña se seleccionan los pacientes en los que el estudio realizado (la PCR a sarampión o los anticuerpos IgM específicos) confirmó el diagnóstico.
Las variables de estudio incluyen edad y sexo, contacto con algún caso diagnosticado, inmunización respecto a la vacuna triple vírica (TV), clínica presentada y duración de ésta, hallazgos en la exploración física, pruebas complementarias realizadas, complicaciones y necesidad de ingreso hospitalario.
Estudio microbiológicoLa confirmación de sospecha de sarampión se hizo mediante la PCR en orina o detección de la IgM específica en suero. Las muestras de orina se recogieron en el momento de la sospecha diagnóstica y las de suero a partir de 72h de la aparición de los primeros síntomas.
Ambas muestras, suero y orina, se mantuvieron a 4°C durante las primeras 24h y congeladas a −20°C si se prolongaba el almacenamiento antes de realizarse las pruebas.
Para el estudio de la PCR en orina se utilizó una técnica multiplex reverse transcription-PCR diseñada para diferenciar los virus de sarampión, rubeola y parvovirus B19, según el procedimiento previamente publicado8. Las muestras para el estudio de la PCR se remitieron al Centro Nacional de Microbiología Instituto de Salud Carlos III, donde se procesaron las pruebas. La detección de la IgM antisarampión en suero se realizó mediante una técnica de ensayo por inmunoabsorción ligado a enzimas (ELISA) (Measles ELISA IgG/IgM Vircell SL).
Análisis estadísticoLos datos extraídos se almacenan y se procesan en una base de datos relacional Microsoft Acces específica. Se tabulan las variables cuantitativas y las categóricas y, posteriormente, se analizan los datos con el programa Stadistical Package for the Social Sciences versión 15 para Windows (SPSS Incorporated, Chicago, Illinois).
Se muestra la estadística descriptiva mediante medias/medianas en las variables cuantitativas y los porcentajes en las variables categóricas. Se aplican las pruebas para el estudio de distribución de datos (Kolmogorov-Smirnov), de comparación de los datos cuantitativos (el test de la t de Student y el test de la U de Mann-Whitney) y de los datos cualitativos (la prueba de la Chi-cuadrado, la tabla de contingencia y el test exacto de Fisher).
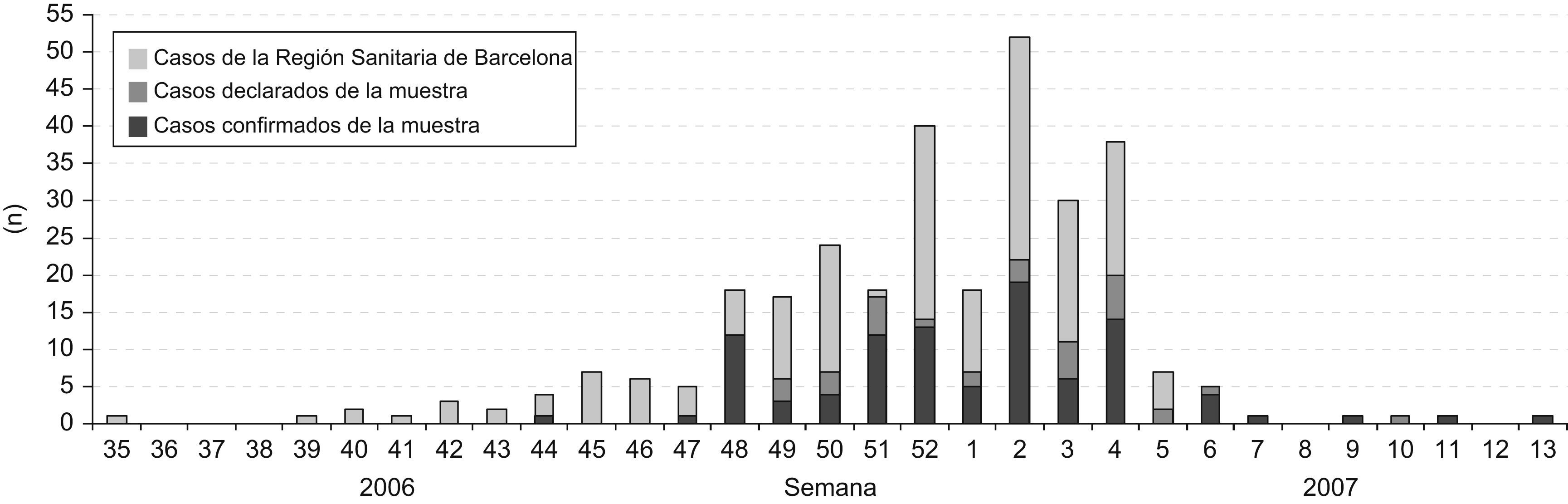
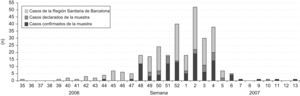
ResultadosLa primera declaración obligatoria por sospecha de sarampión se realizó en este centro el 2 de noviembre de 2006. Desde entonces se declararon 130 casos sospechosos hasta el 26 de marzo de 2007, cuando se declaró el último caso confirmado. La figura 1 muestra la distribución por semanas del año de los casos con sospecha clínica de sarampión declarados al Departamento de Salud de la Generalitat de Cataluña respecto al total del brote del área sanitaria de Barcelona6.
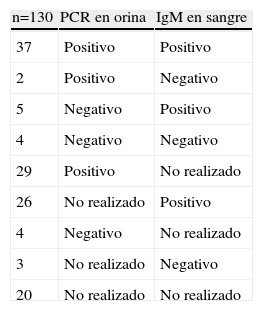
En 99 pacientes (76,2%) se confirmó el diagnóstico de sospecha, en 4 pacientes (3,1%) se descartó y en los 27 restantes (20,8%) el diagnóstico fue de sospecha clínica dado que no pudo realizarse una recogida adecuada de muestra para la determinación de la PCR del sarampión en orina o de la IgM en sangre (tabla 1). De los 70 casos con PCR positiva, en 55 casos se estudió el genotipo, en 53 casos fue D4 y el resto no fue genotipable.
Resultados microbiológicos de los niños con sospecha clínica de sarampión
| n=130 | PCR en orina | IgM en sangre |
| 37 | Positivo | Positivo |
| 2 | Positivo | Negativo |
| 5 | Negativo | Positivo |
| 4 | Negativo | Negativo |
| 29 | Positivo | No realizado |
| 26 | No realizado | Positivo |
| 4 | Negativo | No realizado |
| 3 | No realizado | Negativo |
| 20 | No realizado | No realizado |
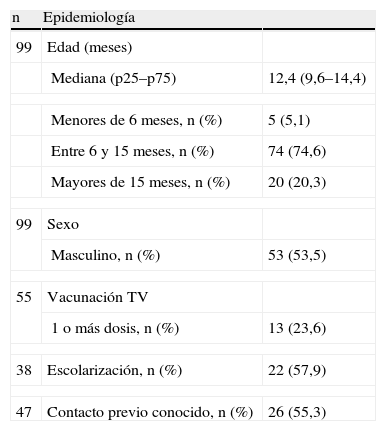
Las características epidemiológicas de los 99 pacientes en los que se confirmó sarampión se muestran en la tabla 2. Entre los pacientes vacunados destaca que 6 pacientes recibieron alguna dosis de la vacuna TV entre los 7 y los 17 días previos a la consulta.
Características epidemiológicas de los pacientes con sarampión
| n | Epidemiología | |
| 99 | Edad (meses) | |
| Mediana (p25–p75) | 12,4 (9,6–14,4) | |
| Menores de 6 meses, n (%) | 5 (5,1) | |
| Entre 6 y 15 meses, n (%) | 74 (74,6) | |
| Mayores de 15 meses, n (%) | 20 (20,3) | |
| 99 | Sexo | |
| Masculino, n (%) | 53 (53,5) | |
| 55 | Vacunación TV | |
| 1 o más dosis, n (%) | 13 (23,6) | |
| 38 | Escolarización, n (%) | 22 (57,9) |
| 47 | Contacto previo conocido, n (%) | 26 (55,3) |
TV: triple vírica.
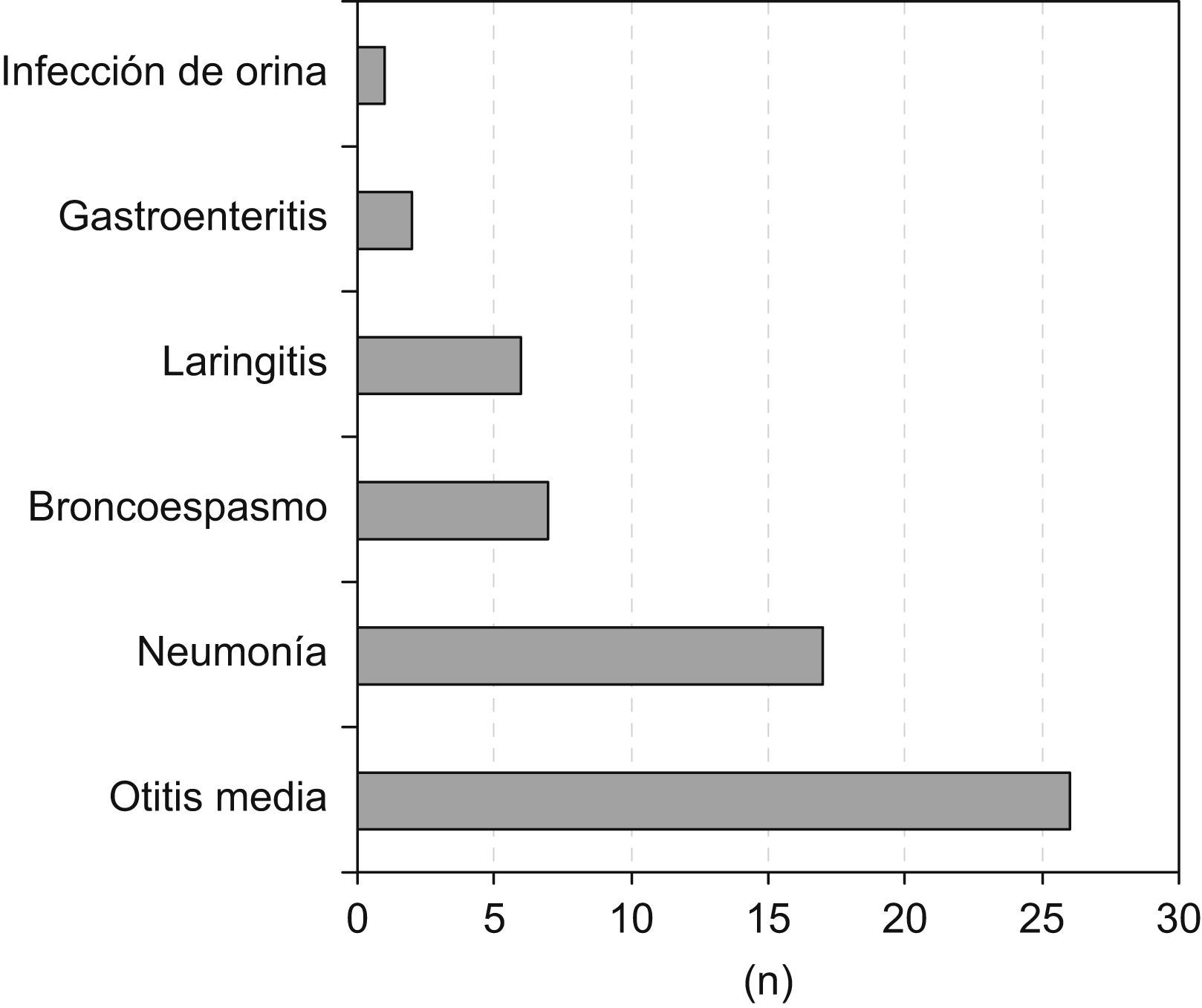
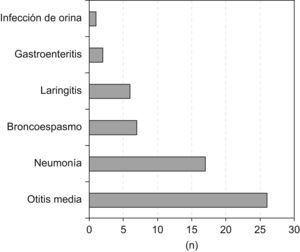
Todos los pacientes presentaron fiebre con una media de 4,3 días (desviación estándar [DE]: 2,2) de evolución, en 81 de éstos (81,8%) la exploración física también reveló exantema, en 59 pacientes (59,6%) se observó enantema bucal o manchas de Koplik y en 58 pacientes (58,6%) se observó conjuntivitis. Setenta y dos pacientes (72,7%) presentaron, además de la fiebre, 2 o más síntomas asociados, la presentación clínica habitual fue la forma clásica de sarampión con fiebre, exantema morbiliforme, signo de Koplik e inyección conjuntival, que se dio en 33 pacientes (33,3%). En 35 casos (35,4%) se practicó alguna exploración complementaria, las más utilizadas fueron la radiografía de tórax (25 pacientes [25,3%]), la analítica sanguínea (14 pacientes [14,1%]) y el sedimento urinario (13 pacientes [13,1%]). Se realizaron 10 hemocultivos, 13 urocultivos y un cultivo de LCR que resultaron negativos, salvo un urocultivo positivo a Escherichia coli. Cuarenta y ocho pacientes (48,5%) presentaron algún diagnóstico asociado al sarampión (fig. 2).
Veintitrés pacientes (23,2%) reconsultaron durante las 72h siguientes al alta de urgencias. En total 22 pacientes (22,2%) precisaron ingreso hospitalario con una estancia media de 6,6 días (DE: 3,6). El 89,6% de las reconsultas y el 79% de los ingresos se produjeron entre diciembre de 2006 y enero de 2007, con el seguimiento de la distribución del número de casos sospechados. El motivo de ingreso más frecuente fue la presencia de dificultad respiratoria, en contexto de neumonía, crisis de broncoespasmo o laringitis, que se presentó en 14 casos (63,6%), seguido de la afectación del estado general en 5 casos (22,7%). Un paciente precisó ingreso en cuidados intensivos. Ningún paciente falleció.
DiscusiónLa alta efectividad de la vacuna disponible7,9 contra el sarampión ha hecho disminuir drásticamente esta enfermedad en los países desarrollados. En el año 2000 se estableció un plan con el objetivo de eliminar el sarampión de España en el año 200510,15. En el mismo sentido la Generalitat de Cataluña elaboró en 1998 un Plan para la erradicación del sarampión en Cataluña en el año 20003. La cobertura vacunal alcanzada en Cataluña en el año 2005 con la vacuna combinada sarampión-rubéola-paperas (TV) fue del 99% para la primera dosis y del 92% para la segunda dosis, mientras estos porcentajes eran del 97 y del 92%, respectivamente, para el resto de España. Paralelamente, se demostró una prevalencia global de anticuerpos de IgG antisarampión del 98,3% en el año 200611. A pesar de esto, se han producido diversos brotes tanto en nuestro país5,12 como en otras regiones del mundo13–17, que se relacionan con los fallos vacunales y con el estrato de los pacientes no vacunados18 que en muchos casos se ven facilitados por la movilidad geográfica desde países donde el sarampión sigue siendo una enfermedad endémica19. En España, en el año 2003 se produjo un brote en Almería con 186 casos confirmados6; en el año 2005 se produjo otro en La Rioja que afectó a 18 pacientes, 16 niños menores de 15 meses y 2 adultos18,20; en el año 2006 se produjo uno en Madrid con 59 casos12 y otro en las Islas Canarias que afectó a 16 personas, mayoritariamente adultos21. Durante los brotes los lugares de transmisión más frecuentes son el colegio y la familia5, aunque existen algunos brotes relacionados con otros ámbitos como institutos, cuarteles militares o iglesias5,22,23. Además, se han descrito los centros sanitarios y las salas de espera de los servicios de urgencias como lugares de transmisión, por lo que se deben tener en cuenta para un buen control de los brotes5,16,17,24,25, por tanto, es necesario el diseño y la ejecución de un plan de acción eficaz y adecuado a la estructura y la logística de cada centro, que incluya herramientas de detección precoz de los casos, como el triaje, circuitos y espacios que permitan un flujo diferenciado de los pacientes y la protección del personal sanitario26.
Entre agosto de 2006 y julio de 2007 se produjo el brote mencionado de sarampión en Cataluña (Región Sanitaria de Barcelona y Campo de Tarragona)6 introducido por una persona procedente de Italia, donde en aquel momento había un brote activo originado por el genotipo D4 del virus del sarampión. Se confirmaron 381 casos, de los cuales 213 estaban en el área de influencia de nuestro hospital27, 171 casos (80,2%) en menores de 15 años, que afectaba principalmente a los niños por debajo de los 15 meses (el 57% del total)6. En nuestro centro se confirmaron 99 casos, todos en niños menores de 15 años y la mayoría entre los 6 y 15 meses (74,6%). La razón de esta distribución etárea podría deberse a que los lactantes por debajo de los 6 meses estaban bajo la cobertura de anticuerpos maternos y por encima de los 15 meses, la mayoría ya se había inmunizado. Sin embargo, es notable la presencia de 5 casos de sarampión en menores de 6 meses, los que constituyen los casos de sarampión atípico. Cabe destacar que el Departament de Salut estableció como medida de control epidemiológico adelantar la edad de inmunización con la vacuna TV a todos los lactantes a partir de los 9 meses y a la cohorte de contactos adultos no vacunados que incluye la población nacida antes del año 197928. En la presente muestra se conoce el estado vacunal de 55 pacientes (el 55,5% de la muestra), entre los que destaca que 13 pacientes (23,6%) habían recibido una o más dosis de la vacuna TV, de éstos, 6 habían sido recientemente vacunados, por lo que podían estar en la fase preexantemática de la enfermedad cuando recibieron la vacunación o bien tratarse de un sarampión vacunal. Siete pacientes (12,7%) vacunados con la TV presentaron sarampión, por lo que podrían considerarse fallos vacunales.
En cuanto a las manifestaciones clínicas, la gran mayoría de nuestros pacientes se presentaron con la sintomatología típica, todos con fiebre habitualmente alta y de varios días de evolución, junto con exantema de características morbiliformes, inyección conjuntival y enantema bucal. A medida que avanzaba el brote se diagnosticaron los pacientes con clínica menos específica gracias al contexto epidemiológico que facilitó la familiarización de los médicos jóvenes con esta enfermedad, muchos de los cuales únicamente la conocían hasta ese momento a través de los libros de texto. En este sentido, cabe comentar el caso de 3 pacientes con un cuadro febril de más de 5 días de evolución junto con exantema e inyección conjuntival que ingresaron con sospecha clínica de enfermedad de Kawasaki y se confirmó posteriormente un sarampión.
El curso clínico fue favorable en prácticamente el 65% de los casos, sin precisar exploraciones complementarias. Las complicaciones más frecuentes detectadas en nuestra serie fueron la otitis media aguda, la neumonía y las complicaciones respiratorias en forma de laringitis o crisis de broncoespasmo, que son también las principales complicaciones descritas en la literatura médica21,29,30. La proporción de reconsultas e ingresos fue importante y se observaron algunas formas graves de la enfermedad, destaca un lactante de 15 meses que ingresó en la Unidad de Cuidados Intensivos por insuficiencia respiratoria en contexto de neumonía sarampionosa. Fue tributario de ventilación mecánica invasiva y soporte inotrópico. La evolución posterior fue favorable y se le dio el alta hospitalaria tras 25 días del ingreso.
La principal limitación del trabajo viene determinada por ser un estudio retrospectivo. Los datos se extraen en su mayoría de los informes de asistencia de urgencias, por lo que se han perdido datos relacionados con el contexto epidemiológico del caso, como son el contacto previo o el estado vacunal del paciente. Además, no se dispone de datos microbiológicos de 27 pacientes, por lo que no pudo confirmarse la sospecha diagnóstica.
Para finalizar, hay que resaltar que la movilidad geográfica facilita la reemergencia de las enfermedades de baja incidencia en nuestro medio, por lo que es indispensable una actuación coordinada y rápida de los distintos estamentos sanitarios implicados con el fin de limitar su propagación con la mayor brevedad posible. Cabe destacar que en la mayoría de los casos la enfermedad se sospecha cuando la clínica está bien establecida, lo que aumenta las posibilidades de su contagio durante la fase prodrómica.
Los resultados parciales de este trabajo se comunicaron en el LVI Congreso de la Asociación Española de Pediatría.