Listeria monocytogenes es un bacilo grampositivo, con especial tropismo por el sistema nervioso central (SNC). El absceso cerebral por Listeria es una entidad insuficientemente conocida, a pesar de que representa el 10% de las infecciones del SNC por este microorganismo.
MétodosA continuación se presentan 6 pacientes con absceso cerebral por L. monocytogenes que ingresaron de forma consecutiva en el Hospital Universitario de Bellvitge durante los últimos 7 años. Se revisa también la literatura médica de los últimos 40 años hallando 70 pacientes con absceso cerebral por Listeria. Se describen las características epidemiológicas, clínicas, microbiológicas, radiológicas y evolutivas.
ResultadosEl absceso cerebral por Listeria es una entidad de mal pronóstico y con elevada mortalidad.
ConclusiónSe requiere un elevado índice de sospecha para su detección precoz y tratamiento antibiótico correcto que redunde en una mejor evolución. La sospecha debe fundamentarse en la presencia de fiebre o febrícula junto con focalidad neurológica, sobre todo en pacientes inmunodeprimidos o diabéticos.
Listeria monocytogenes is a gram-positive bacillus, with special tropism for the central nervous system (CNS). Brain abscess caused by Listeria has not been extensively studied, although it accounts for 10% of CNS infections due to this microorganism.
MethodsWe present 6 patients with Listeria brain abscess consecutively admitted to Bellvitge University Hospital over the last 7 years. A literature review covering 40 years retrieved 70 patients with Listeria brain abscess. The epidemiologic, clinical, microbiological, and radiological findings related to this entity, and the outcome features are described.
ResultsBrain abscess due to Listeria has a poor prognosis and is associated with elevated mortality.
ConclusionA high index of suspicion is needed to reach an early diagnosis and establish appropriate antibiotic treatment, which will improve the outcome of this condition. Suspicion is based on the presence of fever and neurological symptoms, particularly in immunodepressed or diabetic patients.
Listeria monocytogenes es un bacilo grampositivo, anaerobio facultativo, no esporulado. Es una bacteria pleomórfica que en medios orgánicos puede verse con una tinción de Gram y forma variables (difteroide, coco o diplococo)1.
Listeria es una importante causa de zoonosis y de contaminación de muchos alimentos (vegetales, leche, pescado, aves y carne). La ingesta de estos alimentos contaminados es la puerta más frecuente de acceso al ser humano, seguida de la transmisión vertical de madre a feto. La infección puede iniciarse con una gastroenteritis febril con bacteriemia y posterior siembra del bacilo en otros órganos1.
Afecta con más frecuencia a pacientes mayores de 60 años con alguna alteración de la inmunidad celular (neoplasias hematológicas, tratamiento inmunosupresor, trasplantes de médula ósea y renales) o enfermedades debilitantes (infección por virus de la inmunodeficiencia humana [VIH], alcoholismo, diabetes mellitus (DM), hemocromatosis). Posee especial tropismo por el sistema nervioso central (SNC), siendo la meningitis la forma más frecuente de infección del SNC por Listeria, aunque es característica también la cerebritis del encéfalo posterior (rombencefalitis). El absceso cerebral por Listeria es una entidad insuficientemente conocida, a pesar de que representa el 10% de las infecciones del SNC por este microorganismo1. Por otra parte, a diferencia de la meningitis, su tratamiento antibiótico y especialmente la duración de éste, no está bien estandarizado.
El objetivo del presente trabajo es profundizar en el conocimiento de las características clínicas y radiológicas del absceso por Listeria a partir de la descripción de 6 pacientes y de los pacientes que se han publicado en la literatura médica.
Material y métodosA continuación se presentan 6 pacientes con absceso cerebral por L. monocytogenes que ingresaron de forma consecutiva en el Hospital Universitario de Bellvitge, en los servicios de Neurología y Enfermedades Infecciosas durante los últimos 7 años. Se revisa también la literatura médica incluyendo únicamente a los pacientes que presentaban una o más lesiones mayores o iguales a 1 cm, con captación de contraste en anillo en las pruebas de neuroimagen y confirmación de L. monocytogenes por positividad del hemocultivo, líquido cefalorraquídeo (LCR) o contenido del absceso.
Para la revisión de la literatura médica se realizó una búsqueda de los últimos 40 años mediante MEDLINE con las palabras clave: «brain abscess» y «cerebritis» cruzadas con «Listeria», revisando los artículos que se publicaron en castellano, inglés y francés. De los artículos seleccionados se revisaron las referencias con el fin de detectar otros casos posibles. Se seleccionaron los pacientes que cumplían los criterios que se mencionaron. Se utilizó un análisis de regresión logística de Cox en el que se incluyeron las variables de edad, sexo, enfermedad de base, tratamiento inmunosupresor, duración de la sintomatología antes de consultar a un servicio médico, fiebre, focalidad neurológica, leucocitosis, leucocitopenia, pleocitosis, hemocultivos, cultivo de LCR, cultivo de la muestra que se obtuvo por cirugía, número de abscesos, localización, tipo de tratamiento antibiótico, duración de éste y tratamiento quirúrgico del absceso para detectar posibles factores asociados a la evolución (muerte o secuelas).
Descripción de los pacientes de este estudioPaciente 1Varón de 70 años afectado de hipertensión arterial (HTA), dislipidemia (DLP) y cardiopatía isquémica (CI). Cinco días antes había iniciado un cuadro de malestar general y febrícula. Al ingreso estaba febricular, sin focalidad neurológica ni signos meníngeos. En la analítica destacaban 12,2mmol/l de glucemia y una mínima neutrofilia. Se orientó como síndrome febril sin foco y DM de inicio. Veinticuatro horas más tarde disminuyó su grado de consciencia, por lo que se realizó una punción lumbar (PL) que obtuvo un LCR con 180× 106 cel/l de predominio neutrofílico, 1,9g/l de proteínas y normoglucorraquia, con tinción de Gram y cultivo negativos. En los hemocultivos creció L. monocytogenes, iniciándose tratamiento con ampicilina y gentamicina. El tiempo transcurrido entre que el paciente consultó por primera vez hasta que se administró el tratamiento antibiótico efectivo (tiempo de demora del tratamiento [TDT]) fue de 5 días.
La tomografía computarizada (TC) craneal simple, que se realizó en ese momento, mostró un absceso frontobasal derecho de 4cm de diámetro con captación en anillo. El paciente respondió favorablemente. La gentamicina se administró durante 20 días y la ampicilina se suspendió el día 25 por nefritis intersticial, cambiándose a cotrimoxazol por vía oral (v.o.); el paciente estaba con este tratamiento en el momento del alta. Un mes más tarde, y a pesar de este tratamiento, el paciente reingresó por recidiva de la sintomatología. La TC craneal mostró la persistencia del absceso frontal (2cm de diámetro). Se readministró el tratamiento con ampicilina y gentamicina, que se mantuvo durante 39 días, continuándose después con amoxicilina por v.o. El paciente se curó sin secuelas.
Paciente 2Varón de 62 años afectado de leucemia linfoblástica crónica (LLC) que consultó por cefalea y hemiparesia de un día de evolución. Tres semanas antes había presentado un cuadro de gastroenteritis febril autolimitado. En la exploración física destacaban febrícula, hemianopsia homónima y hemiparesia izquierdas, sin signos meníngeos. El recuento leucocítico correspondía al de su LLC. La resonancia magnética (RM) craneal mostró una imagen que ocupaba espacio ganglionar basal derecho. Con la orientación diagnóstica de tumor frente al absceso, se procedió a su exéresis quirúrgica. El cultivo del material extraído resultó positivo para L. monocytogenes, al igual que los hemocultivos que se obtuvieron al inicio del cuadro. Se inició un tratamiento con ampicilina y gentamicina por vía intravenosa (i.v.), antibióticos que se mantuvieron durante 21 y 7 días, respectivamente, y se continuó con cotrimoxazol por v.o. durante 5 semanas más. El TDT fue de 3 días. El paciente quedó con una mínima hemiparesia residual.
Paciente 3Varón de 59 años afectado de HTA, DM y cirrosis hepática que consultó por diplopia y fiebre de 24h de evolución. La analítica general era normal. La TC craneal simple fue normal y se orientó el cuadro como de infarto cerebral vertebrobasilar. Cuatro días después, ante la persistencia de fiebre se practicó una PL con obtención de un LCR con un recuento de leucocitos de 620× 106/l (el 98% eran neutrófilos); 0,53g/l de proteína, normoglucorraquia y tinción de Gram negativa. Una nueva TC craneal mostró múltiples imágenes infratentoriales compatibles con abscesos, confirmándose posteriormente el diagnóstico mediante RM craneal. El cultivo del LCR resultó negativo, pero en los hemocultivos creció L. monocytogenes. El paciente recibió un tratamiento con ampicilina durante 6 semanas, en combinación con gentamicina los 2 primeros días. El TDT fue de 6 días. Al momento del alta el paciente presentaba labilidad emocional y disartria. Una RM craneal que se practicó posteriormente mostró la resolución de los abscesos.
Paciente 4Varón de 60 años afectado de DLP, DM y LLC que consultó por disminución de fuerza de extremidades derechas y fiebre, sin signos meníngeos. La TC craneal simple mostró una hipodensidad frontal subcortical izquierda con efecto de masa, que tras la RM craneal se orientó como un absceso piógeno. El LCR mostró un recuento de leucocitos de 16× 106/l; 0,6g/l de proteínas y glucosa normal, con tinción de Gram y cultivo negativos. En los hemocultivos creció L. monocytogenes. Se inició un tratamiento con ampicilina y gentamicina (los 3 primeros días). El TDT fue de 2 días. Al décimo día del tratamiento, el paciente presentó afasia global y hemiplejía derecha y la RM craneal mostró la existencia de nuevas lesiones abscesificantes supratentoriales bilaterales. Se procedió entonces a la exéresis de la mayor de éstas y se continuó el tratamiento con ampicilina por vía i.v. durante 32 días y con cotrimoxazol por v.o. durante 135 días. El paciente se curó sin secuelas permanentes, con estudio de neuroimagen normal.
Paciente 5Varón de 56 años afectado de DM, CI y neoplasia de recto en tratamiento quimioterápico, que presentó un cuadro brusco de hemianopsia homónima izquierda. La TC craneal simple mostró una imagen hipodensa occipital derecha, orientándose el cuadro como tumor metastásico frente a infarto occipital. La RM craneal apoyó el diagnóstico de lesión isquémica. Una semana más tarde, el paciente presentó hemiparesia derecha, disartria y febrícula, sin signos meníngeos. En la analítica general destacaba una linfocitopenia. La TC craneal mostró una nueva imagen ganglionar basal izquierda compatible con un infarto reciente. El paciente evolucionó mal, con disminución del grado de consciencia y aparición de una nueva focalidad neurológica. La RM craneal mostró imágenes supratentoriales bilaterales con captación de contraste en anillo e importante efecto de masa, compatibles con abscesos múltiples (fig. 1). En un hemocultivo que se practicó por febrícula persistente creció L. monocytogenes. Se inició un tratamiento con ampicilina y gentamicina, a pesar del cual el paciente falleció 50 días más tarde. El TDT fue de 12 días.
Paciente 6Varón de 65 años afectado de CI y fibrilación auricular en tratamiento anticoagulante, que ingresó para estudio de un síndrome febril sin focalidad aparente. La analítica general era normal. Cuatro días después apareció la afectación de múltiples pares craneales sin signos meníngeos. La TC craneal simple de inicio fue normal. El LCR contenía 4 cél × 106/l, proteínas de 0,99g/l y normoglucorraquia, con tinción de Gram negativa. Se inició tratamiento empírico con ampicilina y gentamicina. El TDT fue de 4 días. El cultivo de LCR resultó negativo, pero en los hemocultivos creció L. monocytogenes. La RM craneal que se realizó 2 días más tarde mostró una lesión infratentorial compatible con absceso de tronco, así como un hematoma de vermis cerebeloso. Tras 23 días de tratamiento con ampicilina se cambió a cotrimoxazol por v.o. durante 16 días más. El paciente estaba asintomático en el momento del alta y en controles posteriores.
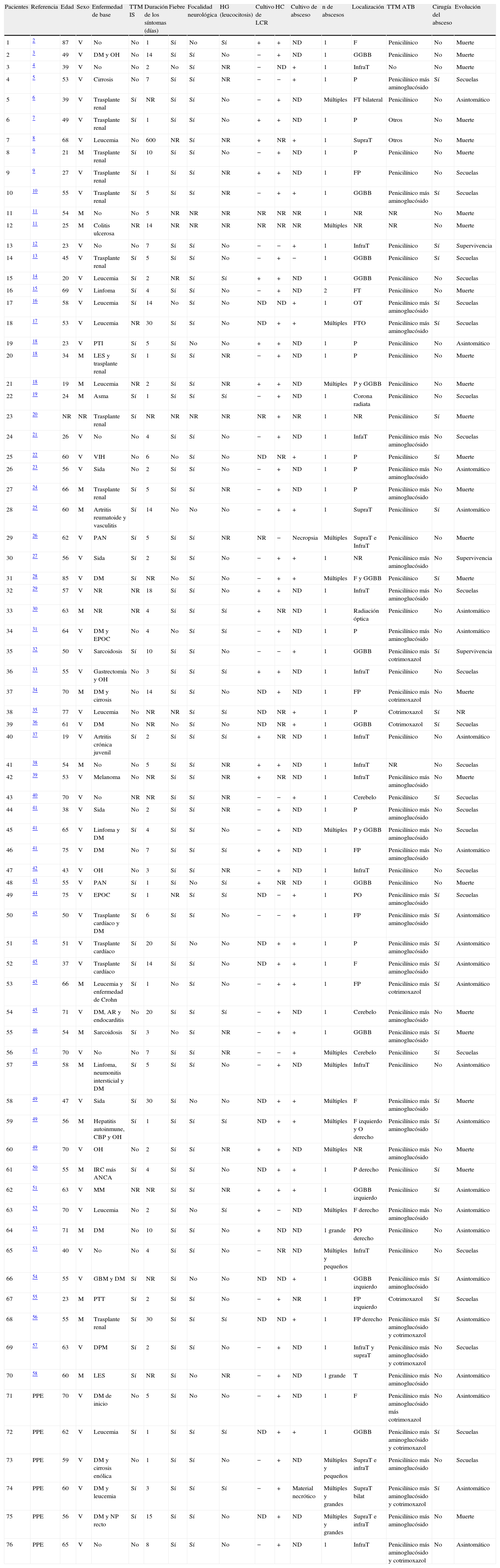
ResultadosEn la revisión de la literatura médica se han obtenido 70 pacientes. Las características demográficas, clínicas, radiológicas y evolutivas se describen, junto con las de los pacientes de este estudio, en la tabla 1.
Resumen de los pacientes de la literatura médica junto con los pacientes de este estudio
| Pacientes | Referencia | Edad | Sexo | Enfermedad de base | TTM IS | Duración de los síntomas (días) | Fiebre | Focalidad neurológica | HG (leucocitosis) | Cultivo de LCR | HC | Cultivo de absceso | n de abscesos | Localización | TTM ATB | Cirugía del absceso | Evolución |
| 1 | 2 | 87 | V | No | No | 1 | Sí | No | Sí | + | + | ND | 1 | F | Penicilínico | No | Muerte |
| 2 | 3 | 49 | V | DM y OH | No | 14 | Sí | Sí | No | − | + | ND | 1 | GGBB | Penicilínico | No | Muerte |
| 3 | 4 | 39 | V | No | No | 2 | No | Sí | NR | − | ND | + | 1 | InfraT | No | No | Muerte |
| 4 | 5 | 53 | V | Cirrosis | No | 7 | Sí | Sí | NR | − | − | + | 1 | P | Penicilínico más aminoglucósido | Sí | Secuelas |
| 5 | 6 | 39 | V | Trasplante renal | Sí | NR | Sí | Sí | No | − | + | ND | Múltiples | FT bilateral | Penicilínico | No | Asintomático |
| 6 | 7 | 49 | V | Trasplante renal | Sí | 1 | Sí | Sí | No | + | + | ND | 1 | P | Otros | No | Muerte |
| 7 | 8 | 68 | V | Leucemia | No | 600 | NR | Sí | NR | + | NR | + | 1 | SupraT | Otros | No | Muerte |
| 8 | 9 | 21 | M | Trasplante renal | Sí | 10 | Sí | Sí | No | − | + | ND | 1 | P | Penicilínico | No | Muerte |
| 9 | 9 | 27 | V | Trasplante renal | Sí | 1 | Sí | Sí | NR | + | + | ND | 1 | FP | Penicilínico | No | Secuelas |
| 10 | 10 | 55 | V | Trasplante renal | Sí | 5 | Sí | Sí | NR | − | + | + | 1 | GGBB | Penicilínico más aminoglucósido | Sí | Secuelas |
| 11 | 11 | 54 | M | No | No | 5 | NR | NR | NR | NR | NR | NR | 1 | NR | NR | No | Muerte |
| 12 | 11 | 25 | M | Colitis ulcerosa | NR | 14 | NR | NR | NR | NR | NR | NR | Múltiples | NR | NR | No | Muerte |
| 13 | 12 | 23 | V | No | No | 7 | Sí | Sí | No | − | − | + | 1 | InfraT | Penicilínico | Sí | Supervivencia |
| 14 | 13 | 45 | V | Trasplante renal | Sí | 5 | Sí | Sí | No | − | + | − | 1 | GGBB | Penicilínico | Sí | Secuelas |
| 15 | 14 | 20 | V | Leucemia | Sí | 2 | NR | Sí | Sí | + | + | ND | 1 | GGBB | Penicilínico | No | Secuelas |
| 16 | 15 | 69 | V | Linfoma | Sí | 4 | Sí | Sí | No | − | + | ND | 2 | FT | Penicilínico | No | Muerte |
| 17 | 16 | 58 | V | Leucemia | Sí | 14 | No | Sí | No | ND | ND | + | 1 | OT | Penicilínico más aminoglucósido | Sí | Secuelas |
| 18 | 17 | 53 | V | Leucemia | NR | 30 | Sí | Sí | No | ND | + | + | Múltiples | FTO | Penicilínico más aminoglucósido | Sí | Secuelas |
| 19 | 18 | 23 | V | PTI | Sí | 5 | Sí | No | No | + | + | ND | 1 | P | Penicilínico | No | Asintomático |
| 20 | 18 | 34 | M | LES y trasplante renal | Sí | 1 | Sí | Sí | NR | − | + | ND | 1 | P | Penicilínico | No | Muerte |
| 21 | 18 | 19 | M | Leucemia | NR | 2 | Sí | Sí | NR | + | + | ND | Múltiples | P y GGBB | Penicilínico | No | Muerte |
| 22 | 19 | 24 | M | Asma | Sí | 1 | Sí | Sí | Sí | − | + | ND | 1 | Corona radiata | Penicilínico | No | Secuelas |
| 23 | 20 | NR | NR | Trasplante renal | Sí | NR | NR | NR | NR | NR | + | NR | 1 | NR | Penicilínico | Sí | Muerte |
| 24 | 21 | 26 | V | No | No | 4 | Sí | Sí | No | − | + | ND | 1 | InfaT | Penicilínico más aminoglucósido | No | Secuelas |
| 25 | 22 | 60 | V | VIH | No | 6 | No | Sí | No | ND | NR | + | 1 | P | Penicilínico | Sí | Muerte |
| 26 | 23 | 56 | V | Sida | No | 2 | Sí | Sí | No | − | + | ND | 1 | P | Penicilínico más aminoglucósido | No | Asintomático |
| 27 | 24 | 66 | M | Trasplante renal | Sí | 5 | Sí | Sí | NR | − | + | ND | 1 | P | Penicilínico más aminoglucósido | No | Muerte |
| 28 | 25 | 60 | M | Artritis reumatoide y vasculitis | Sí | 14 | No | No | No | − | + | + | 1 | SupraT | Penicilínico | Sí | Asintomático |
| 29 | 26 | 62 | V | PAN | Sí | 5 | Sí | Sí | NR | NR | − | Necropsia | Múltiples | SupraT e InfraT | Penicilínico | No | Muerte |
| 30 | 27 | 56 | V | Sida | Sí | 2 | Sí | Sí | No | − | + | + | 1 | NR | Penicilínico más aminoglucósido | No | Supervivencia |
| 31 | 28 | 85 | V | DM | Sí | NR | No | Sí | No | − | + | + | Múltiples | F y GGBB | Penicilínico | Sí | Muerte |
| 32 | 29 | 57 | V | NR | NR | 18 | Sí | Sí | No | + | + | ND | 1 | InfraT | Penicilínico más aminoglucósido | No | Secuelas |
| 33 | 30 | 63 | M | NR | NR | 4 | Sí | Sí | Sí | + | NR | ND | 1 | Radiación óptica | Penicilínico | No | Asintomático |
| 34 | 31 | 64 | V | DM y EPOC | No | 4 | No | Sí | Sí | − | + | ND | 1 | P | Penicilínico más aminoglucósido | No | Asintomático |
| 35 | 32 | 50 | V | Sarcoidosis | Sí | 10 | Sí | Sí | No | − | − | + | 1 | GGBB | Penicilínico más cotrimoxazol | Sí | Supervivencia |
| 36 | 33 | 55 | V | Gastrectomía y OH | No | 3 | Sí | Sí | Sí | + | + | ND | 1 | InfraT | Penicilínico | No | Secuelas |
| 37 | 34 | 70 | M | DM y cirrosis | No | 14 | Sí | Sí | No | ND | + | ND | 1 | FP | Penicilínico más cotrimoxazol | No | Muerte |
| 38 | 35 | 77 | V | Leucemia | No | NR | NR | Sí | Sí | ND | NR | + | 1 | P | Cotrimoxazol | Sí | NR |
| 39 | 36 | 61 | V | DM | No | NR | No | Sí | No | ND | NR | + | 1 | GGBB | Cotrimoxazol | Sí | Secuelas |
| 40 | 37 | 19 | V | Artritis crónica juvenil | Sí | 2 | Sí | Sí | Sí | + | NR | ND | 1 | InfraT | Penicilínico | No | Asintomático |
| 41 | 38 | 54 | M | No | No | 5 | Sí | Sí | NR | + | + | ND | 1 | InfraT | NR | No | Secuelas |
| 42 | 39 | 53 | V | Melanoma | No | NR | Sí | Sí | NR | + | NR | ND | 1 | InfraT | Penicilínico más aminoglucósido | No | Muerte |
| 43 | 40 | 70 | V | No | NR | NR | Sí | Sí | NR | − | − | + | 1 | Cerebelo | Penicilínico | Sí | Secuelas |
| 44 | 41 | 38 | V | Sida | No | 2 | Sí | Sí | NR | − | + | ND | 1 | P | Penicilínico más aminoglucósido | No | Secuelas |
| 45 | 41 | 65 | V | Linfoma y DM | Sí | 4 | Sí | Sí | No | − | + | ND | Múltiples | P y GGBB | Penicilínico más aminoglucósido | No | Secuelas |
| 46 | 41 | 75 | V | DM | No | 7 | Sí | Sí | Sí | + | + | ND | 1 | FP | Penicilínico más aminoglucósido | No | Asintomático |
| 47 | 42 | 43 | V | OH | No | 3 | Sí | Sí | NR | − | + | ND | 1 | InfraT | Penicilínico | No | Secuelas |
| 48 | 43 | 55 | V | PAN | Sí | 1 | Sí | No | Sí | + | NR | ND | 1 | GGBB | Penicilínico | No | Muerte |
| 49 | 44 | 75 | V | EPOC | Sí | 1 | NR | Sí | Sí | ND | − | + | 1 | PO | Penicilínico más aminoglucósido | Sí | Secuelas |
| 50 | 45 | 50 | V | Trasplante cardíaco y DM | Sí | 6 | Sí | Sí | No | − | − | + | 1 | FP | Penicilínico más aminoglucósido | Sí | Asintomático |
| 51 | 45 | 51 | V | Trasplante cardíaco | Sí | 20 | Sí | No | No | ND | + | + | 1 | P | Penicilínico más aminoglucósido | Sí | Asintomático |
| 52 | 45 | 37 | V | Trasplante cardíaco | Sí | 14 | Sí | Sí | No | ND | + | + | 1 | F | Penicilínico más aminoglucósido | Sí | Asintomático |
| 53 | 45 | 66 | M | Leucemia y enfermedad de Crohn | Sí | 1 | No | Sí | No | − | + | + | 1 | FP | Penicilínico más cotrimoxazol | Sí | Asintomático |
| 54 | 45 | 71 | V | DM, AR y endocarditis | No | 20 | Sí | Sí | Sí | − | + | ND | 1 | Cerebelo | Penicilínico más aminoglucósido | No | Muerte |
| 55 | 46 | 54 | M | Sarcoidosis | Sí | 3 | No | Sí | NR | − | + | + | 1 | GGBB | Penicilínico más aminoglucósido | Sí | Muerte |
| 56 | 47 | 70 | V | No | No | 7 | Sí | Sí | NR | − | − | + | Múltiples | Cerebelo | Penicilínico | Sí | Secuelas |
| 57 | 48 | 58 | M | Linfoma, neumonitis intersticial y DM | Sí | 5 | Sí | Sí | No | − | + | ND | Múltiples | InfraT | Penicilínico | No | Asintomático |
| 58 | 49 | 47 | V | Sida | Sí | 30 | Sí | No | No | ND | + | + | Múltiples | F | Penicilínico más aminoglucósido | Sí | Muerte |
| 59 | 49 | 56 | M | Hepatitis autoinmune, CBP y OH | Sí | 1 | Sí | Sí | Sí | ND | + | + | Múltiples | F izquierdo y O derecho | Penicilínico más aminoglucósido | Sí | Asintomático |
| 60 | 49 | 70 | V | OH | No | 2 | Sí | Sí | NR | + | + | ND | Múltiples | NR | Penicilínico más aminoglucósido | No | Muerte |
| 61 | 50 | 55 | M | IRC más ANCA | Sí | 4 | Sí | Sí | No | ND | + | + | 1 | P derecho | Penicilínico | Sí | Muerte |
| 62 | 51 | 63 | V | MM | NR | NR | Sí | Sí | NR | + | + | + | 1 | GGBB izquierdo | Penicilínico | Sí | Asintomático |
| 63 | 52 | 70 | V | Leucemia | No | 2 | Sí | No | Sí | + | − | ND | Múltiples | F derecho | Penicilínico más aminoglucósido | No | Asintomático |
| 64 | 53 | 71 | M | DM | No | 10 | Sí | Sí | No | + | ND | ND | 1 grande | PO derecho | Penicilínico | No | Asintomático |
| 65 | 53 | 40 | V | No | No | 4 | Sí | Sí | No | − | NR | ND | Múltiples y pequeños | InfraT | Penicilínico | No | Secuelas |
| 66 | 54 | 55 | V | GBM y DM | Sí | NR | Sí | No | No | ND | ND | + | 1 | GGBB izquierdo | Penicilínico más aminoglucósido | Sí | Asintomático |
| 67 | 55 | 23 | M | PTT | Sí | 2 | Sí | Sí | No | − | + | NR | 1 | FP izquierdo | Cotrimoxazol | Sí | Secuelas |
| 68 | 56 | 55 | M | Trasplante renal | Sí | 30 | Sí | Sí | Sí | ND | ND | + | 1 | FP derecho | Penicilínico más aminoglucósido y cotrimoxazol | Sí | Asintomático |
| 69 | 57 | 63 | V | DPM | Sí | 2 | Sí | Sí | No | − | + | ND | 1 | InfraT y supraT | Penicilínico más aminoglucósido y cotrimoxazol | No | Secuelas |
| 70 | 58 | 60 | M | LES | Sí | NR | Sí | No | NR | − | + | ND | 1 grande | T | Penicilínico más aminoglucósido | No | Asintomático |
| 71 | PPE | 70 | V | DM de inicio | No | 5 | Sí | No | No | − | + | ND | 1 | F | Penicilínico más aminoglucósido más cotrimoxazol | No | Asintomático |
| 72 | PPE | 62 | V | Leucemia | Sí | 1 | Sí | Sí | Sí | ND | + | + | 1 | GGBB | Penicilínico más aminoglucósido y cotrimoxazol | Sí | Secuelas |
| 73 | PPE | 59 | V | DM y cirrosis enólica | No | 1 | Sí | Sí | No | − | + | ND | Múltiples y pequeños | SupraT e infraT | Penicilínico más aminoglucósido | No | Secuelas |
| 74 | PPE | 60 | V | DM y leucemia | Sí | 3 | Sí | Sí | Sí | − | + | Material necrótico | Múltiples y grandes | SupraT bilat | Penicilínico más aminoglucósido y cotrimoxazol | Sí | Asintomático |
| 75 | PPE | 56 | V | DM y NP recto | Sí | 15 | Sí | Sí | No | ND | + | ND | Múltiples y grandes | SupraT e infraT | Penicilínico más aminoglucósido | No | Muerte |
| 76 | PPE | 65 | V | No | No | 8 | Sí | Sí | No | − | + | ND | 1 | InfraT | Penicilínico más aminoglucósido y cotrimoxazol | No | Asintomático |
AR: artritis reumatoide; CBP: cirrosis biliar primaria; DM: diabetes mellitus; DPM: dermatopolimiositis; EPOC: enfermedad pulmonar obstructiva crónica; F: frontal; FT: frontotemporal; FP: frontoparietal; FTO: frontotemporooccipital; GBM: glioblastoma multiforme; GGBB: ganglios basales; HC: hemocultivo; HG: hemograma; InfraT: infratentorial; IRC: insuficiencia renal crónica; LES: lupus eritematoso sistémico; LCR: líquido cefalorraquídeo; M: mujer; MM: mieloma múltiple; ND: no determinado; NP: neoplasia; NR: no reportado; O: occipital; OH: enolismo; OT: occisito-temporal; P: parietal; PO: parietooccipital; PAN: panarteritis nodosa; PPE: paciente del presente estudio; PTI: púrpura trombocitopénica idiopática; PTT: púrpura trombótica trombocitopénica; SupraT: supratentorial; T: temporal; TTM ATB: tratamiento antibiótico; TTM IS: tratamiento inmunosupresor; V: varón; VIH: virus de la inmunodeficiencia humana.
De los 76 pacientes, la mayoría fueron varones (n = 55, 73%), con una edad media de 53 años (rango de 19 a 87). Sesenta y tres pacientes (85%) tenían una enfermedad de base, 11 pacientes (14%) no tenían enfermedad de base conocida y no se dispone de este dato en 2 pacientes. Las enfermedades de base fueron: DM (16 pacientes), enfermedades autoinmunitarias (15 pacientes), neoplasias hematológicas (13 pacientes) y neoplasias sólidas (3 pacientes), trasplante de órgano sólido (14 pacientes), cirrosis hepática o alcoholismo grave (8 pacientes), infección por VIH (5 pacientes), bronquitis crónica en tratamiento corticoideo (2 pacientes) y sarcoidosis (2 pacientes). Cuarenta de 69 pacientes (58%) habían recibido tratamiento inmunosupresor. No se dispone de esta información en 7 pacientes.
Datos clínicosLa mediana de duración de los síntomas desde el inicio de la clínica hasta que los pacientes consultaron a un centro médico fue de 4 días, con un rango de un día a 5 meses. El TDT es un dato que no se ha encontrado en la literatura médica. En los pacientes de este estudio la mediana fue de 5 días con un rango de 2 a 12 días.
Sesenta pacientes (87%) presentaron fiebre durante todo el cuadro clínico, mientras que permanecieron sin fiebre 9 (13%) de los 69 pacientes de los que se dispuso de esta información.
La focalidad neurológica que presentaron 63 (86%) de 73 pacientes dependió de la localización del absceso. De los 10 pacientes (14%) que no presentaron focalidad durante toda la enfermedad, los abscesos eran frontales en 4 pacientes, parietales en 2 pacientes, de ganglios basales en 2 pacientes, temporal en uno y supratentorial en otro paciente. Sólo un paciente, que estaba en tratamiento con prednisona, no presentó fiebre ni focalidad.
Datos de laboratorioConsta el recuento de leucocitos en 54 pacientes, siendo normal en 29 pacientes (54%), mostrando leucocitosis en 17 pacientes (31%) y leucocitopenia en 7 pacientes (13%). Se obtuvo hemocultivos en 60 pacientes, resultando positivos en 51 de éstos (85%). EL LCR que se obtuvo en 57 pacientes mediante PL mostró pleocitosis de grado variable en 40 pacientes (74%) y cultivo positivo en 19 pacientes (33%). El cultivo del material que se obtuvo por cirugía resultó positivo en 30 de 33 sujetos (90%).
NeuroimagenSe realizó TC craneal o RM craneal a todos los pacientes. El absceso era único en 58 pacientes (76%) y múltiple en el resto de los pacientes, de localización supratentorial en 52 pacientes (73%), infratentorial en 16 pacientes (22%) y supratentorial e infratentorial en 3 pacientes (4%). No se dispone de esta información en 5 pacientes.
Tratamiento y evoluciónDe los 73 pacientes con constancia de recibir tratamiento antibiótico, 34 pacientes recibieron monoterapia con un antibiótico penicilínico, 28 pacientes recibieron combinación de un penicilínico con un aminoglucósido y 5 pacientes recibieron combinación de ampicilina con gentamicina y cotrimoxazol. Seis pacientes recibieron otros regímenes de tratamiento antibiótico. La mediana de duración del tratamiento fue de 6 semanas, con un rango de 3 días a un año.
Se realizó cirugía de exéresis o drenaje en 30 pacientes (39%). Fallecieron 25 pacientes (33%), sobrevivieron 50 pacientes (67%) y se desconoce la evolución de un paciente. De los supervivientes, se sabe que se curaron, aparentemente sin secuelas, 23 pacientes (49%) y con secuelas neurológicas 24 pacientes (51%). Se desconoce la situación final de 3 supervivientes.
El análisis estadístico no ha detectado ninguna variable que se asocie de manera independiente a una mejor evolución.
DiscusiónA diferencia de otras bacterias causantes de meningitis, L. monocytogenes tiene especial tropismo por el parénquima cerebral, haciendo posible el desarrollo de abscesos intraparenquimatosos a partir de una diseminación hematógena del microorganismo1,16,44,45,59,60. El absceso cerebral representa el 10% del total de las infecciones por Listeria en el SNC1,16,44,45. Desde el punto de vista demográfico y clínico destaca, en la presente revisión, que la mayoría de los pacientes eran varones, tenían más de 50 años y una enfermedad debilitante o estaban inmunodeprimidos. No obstante, y al igual que en la meningitis, un porcentaje significativo de pacientes (11%) no tenían enfermedad debilitante conocida ni recibían tratamiento inmunosupresor y, además, 4 de éstos eran menores de 40 años. En amplia coincidencia con estos datos, estos 6 pacientes eran varones, su edad media fue de 62 años y, excepto uno (paciente 6), tenían una o más enfermedades de base. Llama la atención la poca frecuencia de esta enfermedad en los pacientes con infección por VIH. Probablemente, el hecho de que la mayoría de estos pacientes mantenga un buen grado de inmunidad debido a los tratamientos antirretrovíricos de gran actividad o bien sigan un tratamiento profiláctico con cotrimoxazol haya contribuido a esto. En el futuro, es posible que huéspedes inmunodeprimidos por nuevos tratamientos biológicos (infliximab, etc.) estén predispuestos a presentar abscesos por este organismo, cosa que habría que tener en cuenta en la indicación de medidas profilácticas.
En cuanto a las manifestaciones clínicas, y de nuevo en concordancia con lo encontrado en la presente revisión, todos los pacientes tuvieron fiebre o febrícula y 5 de éstos presentaron focalidad neurológica. Pese a esto, el diagnóstico inicial de absceso piógeno (en base a la clínica y los resultados de la TC craneal simple) se realizó únicamente en un paciente, siendo el resto diagnosticados de enfermedades más prevalentes, como infarto cerebral o tumor asociados a fiebre de origen extracerebral (respiratorio o urinario). Se cree que esto indica un insuficiente conocimiento de la enfermedad.
El recuento de leucocitos ayuda poco, pues en la mayoría de los casos es normal o muestra alteraciones atribuibles a la enfermedad de base o a su tratamiento. En todo caso puede ser un signo de alarma que indica una posible inmunodepresión del paciente.
Desde el punto de vista microbiológico se puede observar, como ya se había referido anteriormente1,16,44,45,61, la alta rentabilidad diagnóstica de los hemocultivos, que resultaron positivos en el 90% de los pacientes de esta revisión, así como en los 6 pacientes de este estudio. Por otra parte, llama la atención que se realizara una PL a 57 de 64 pacientes, dado que su peligrosidad en los pacientes con absceso cerebral es bien conocida. Es posible que en algunos de los pacientes la PL se realizara antes de obtener un estudio de neuroimagen o bien tras la realización de una TC craneal simple sin que ésta mostrara aún alguna lesión. Dada la amplia diferencia, para esta enfermedad, entre la rentabilidad del cultivo de sangre (90%) y de LCR (el 33%, la mayoría de éstos con hemocultivos positivos concomitantes), ante la sospecha de absceso cerebral por Listeria (como cualquier otro tipo de absceso cerebral) debería evitarse la realización de una PL e iniciar el tratamiento antibiótico empírico tras la obtención de hemocultivos.
En cuanto a los estudios de neuroimagen, ya en el caso de los abscesos de tronco por Listeria se había descrito la superioridad diagnóstica de la RM craneal respecto a la TC craneal62. Sólo en uno de los 6 pacientes de este estudio se emitió un diagnóstico inicial de absceso piógeno mediante la TC craneal simple, mientras que el diagnóstico de absceso se indicó mediante RM craneal o TC craneal con contraste. Se puede inferir, por tanto, que en los abscesos cerebrales por L. monocytogenes la RM craneal y la TC craneal con contraste son un método diagnóstico mucho más fiable que la TC craneal simple. Como ya se había descrito en otras revisiones, la localización en ganglios basales y tronco encefálico y la presencia de múltiples abscesos es más frecuente en los abscesos por Listeria que en el resto de los abscesos piógenos. Esto puede explicarse por el mecanismo de invasión exclusivamente hematógeno de L. monocytogenes, a diferencia de un importante número de abscesos piógenos que son secundarios a un foco contiguo de infección por otros gérmenes45. También en estos casos se cumple esta circunstancia, dado que 4 de los pacientes de este estudio presentaron múltiples abscesos bilaterales (2 pacientes) o microabscesos de tronco (2 pacientes).
Se considera que el antibiótico de elección de la bacteriemia o de la meningitis por L. monocytogenes es la penicilina o, preferiblemente, la ampicilina en dosis meníngeas, dado que penetra la barrera hematoencefálica (BHE) algo mejor que la penicilina63. Dado que su actividad bactericida es lenta y que puede exhibir cierto grado de tolerancia, se aconseja administrarla en combinación con un aminoglucósido (generalmente gentamicina) al menos durante los primeros días del tratamiento. En los pacientes alérgicos a la penicilina o como segunda línea de tratamiento secuencialmente a la ampicilina, se recomienda trimetoprima con sulfametoxazol, que es bactericida frente a este organismo, sus 2 componentes poseen una excelente penetración en el SNC y se puede administrar por v.o. en dosis de 320/1.600mg cada 8 a 12h1,16,44,45,59–62. La vancomicina, aunque suele mostrarse activa en las pruebas rutinarias de sensibilidad in vitro, no es en absoluto fiable para el tratamiento in vivo, a causa de su deficiente actividad bactericida y escasa penetración en el LCR. Los antibióticos carbapenémicos son activos in vitro, aunque no más que la ampicilina y se presume que sean útiles in vivo, aunque la experiencia clínica disponible es mínima. En todo caso, pueden ser útiles para el tratamiento empírico. Un importante porcentaje de cepas de Listeria ha mostrado resistencia a las quinolonas, habiéndose, además, descrito fracasos terapéuticos. El linezolid es activo (bacteriostático) frente a Listeria in vitro y penetra bien la BHE. Resultó eficaz en un modelo murino de listeriosis del SNC64 y se ha descrito un caso de absceso cerebral que se curó con la combinación de linezolid con rifampicina51. Por esto y dada la excelente actividad de la rifampicina frente a Listeria, la combinación puede ser una alternativa eficaz a la ampicilina y el cotrimoxazol en casos puntuales. Entre otros nuevos antibióticos, la tigeciclina es activa in vitro65 pero no hay pruebas experimentales ni clínicas y en general las tetraciclinas no están indicadas en las infecciones del SNC. La quinopristina con dalfopristina ha mostrado concentraciones inhibitorias mínimas demasiado elevadas para que se la considere una alternativa66.
En el caso del absceso cerebral, el tratamiento antibiótico administrado ha coincidido en líneas generales con el apuntado para la meningitis, ya que el 92% de los pacientes de la serie recibieron como mínimo ampicilina u otro betalactámico penicilínico, 33 pacientes (45%) recibieron betalactámico y aminoglucósido, 5 pacientes (7%) recibieron ampicilina con gentamicina seguido de cotrimoxazol, 13 pacientes (18%) recibieron como mínimo cotrimoxazol y 6 pacientes (8%) recibieron otras pautas de tratamiento antibiótico. No se dispone de estos datos en 3 pacientes. Se cree que el beneficio de añadir gentamicina al tratamiento con ampicilina es, cuanto menos, dudoso, dada la escasa o nula actividad de este antibiótico en el contenido purulento del absceso. Dado que la combinación puede ser útil en la primera fase de la enfermedad para controlar la sepsis inicial y la posible meningitis concomitante, se aconseja su administración inicial, pero sin exceder la semana en la mayoría de los casos. En una serie de pacientes con meningoencefalitis listeriósica grave la combinación de ampicilina con cotrimoxazol dio mejores resultados en cuanto a recaídas y secuelas neurológicas que la de ampicilina con gentamicina67 y, en principio, parecería preferible para el tratamiento del absceso. La duración óptima del tratamiento antibiótico se desconoce. Se ha planteado que debe ser, como mínimo de 361, 445 o 6 semanas1. Mylonakis et al recomiendan que la duración total del tratamiento debe individualizarse para cada paciente según la evolución clínica y que la monitorización clínica y radiológica es imprescindible antes de decidir el final del tratamiento44. En la presente revisión no puede demostrarse que una mayor duración del tratamiento redunde en un mejor pronóstico. La mediana de duración de tratamiento fue de 6 semanas. Los autores proponen una duración estándar del tratamiento de 6 semanas, prolongándolo si la clínica y los estudios de neuroimagen así lo indican. Algunos pacientes pueden precisar de varios meses de tratamiento con cotrimoxazol.
El absceso cerebral por Listeria es una entidad de mal pronóstico y con elevada mortalidad44. En esta revisión el 33% de los pacientes falleció y el 32% de los pacientes sobrevivió con secuelas frente al 30% de los pacientes que sobrevivieron asintomáticos. En el análisis multivariante que incluía el factor duración de la sintomatología hasta acudir a un servicio médico no se detectó ninguna variable que se asociase a una mayor probabilidad de supervivencia de manera independiente. Aún así, puede asumirse que el tratamiento antibiótico precoz mejore la evolución. En este sentido, al analizar el tiempo de demora del tratamiento de estos pacientes tras ingresar en el hospital, si bien no hay diferencias estadísticamente significativas respecto a la evolución, el paciente que falleció fue aquél en el que se demoró más el inicio del tratamiento antibiótico.
En resumen, hay que considerar que la forma de presentación clínica y radiológica de los abscesos por L. monocytogenes es heterogénea, pudiendo simular otras entidades más frecuentes, como infartos o tumores cerebrales, y retrasar el tratamiento. Se necesita un elevado índice de sospecha para su detección precoz y tratamiento antibiótico correcto. La sospecha se fundamentaría en la presencia de fiebre o febrícula junto con focalidad neurológica, sobre todo en pacientes inmunodeprimidos o diabéticos. Ante un cuadro compatible, aún con poca fiebre, la obtención de hemocultivos antes de la administración del tratamiento antibiótico es esencial, dada su elevada rentabilidad.
Los autores son miembros de la Red Española de Investigación en Patología Infecciosa (REIPI RD06/0008).





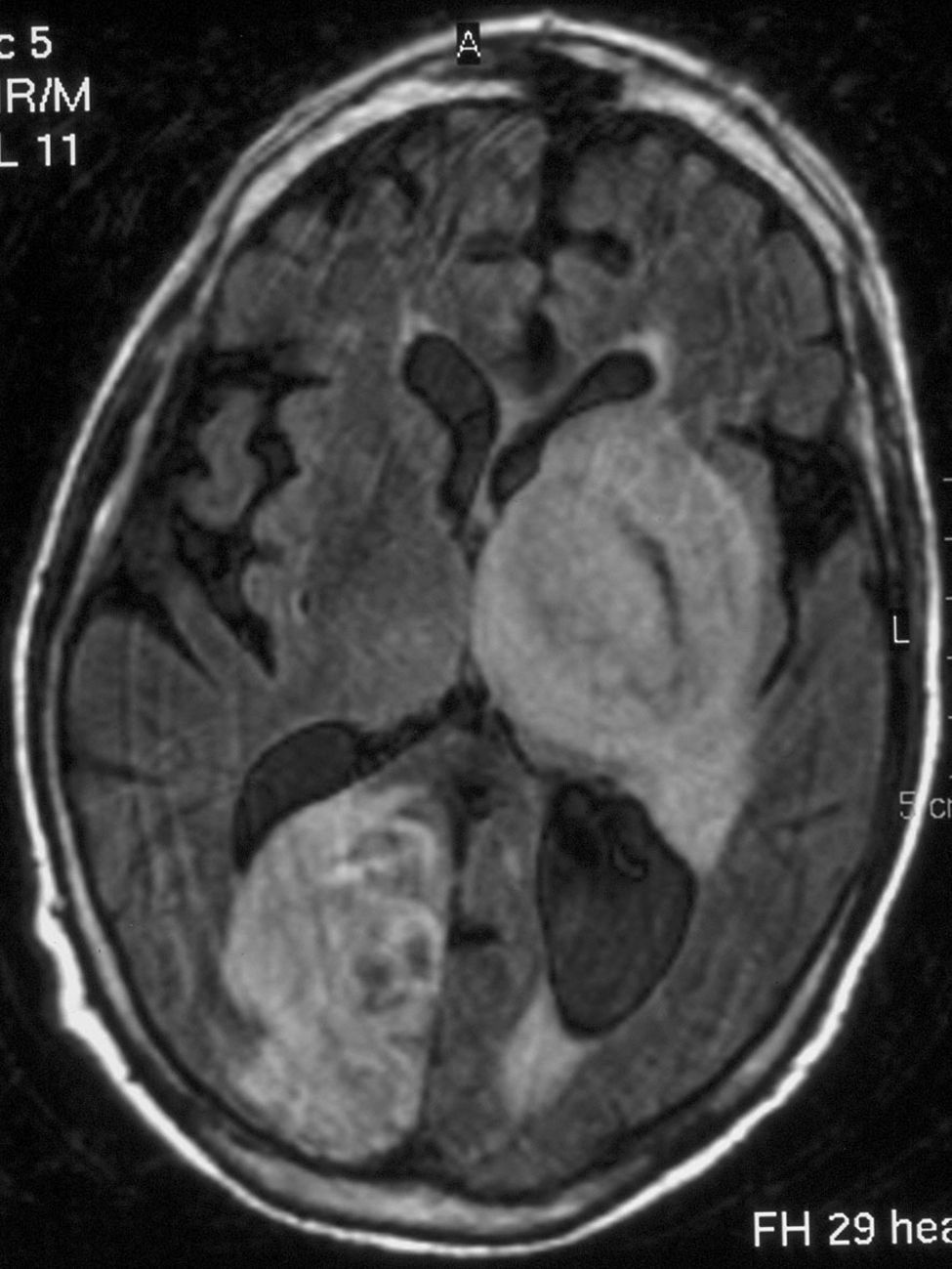
![Resonancia magnética craneal (secuencia FLAIR [Fluid Attenuated Inversion Recovery ‘recuperación de inversión con atenuación de fluido’]): absceso ganglionar basal izquierdo y occipital derecho. Resonancia magnética craneal (secuencia FLAIR [Fluid Attenuated Inversion Recovery ‘recuperación de inversión con atenuación de fluido’]): absceso ganglionar basal izquierdo y occipital derecho.](https://static.elsevier.es/multimedia/0213005X/0000002800000002/v1_201305090156/S0213005X09002006/v1_201305090156/es/main.assets/thumbnail/gr1.jpeg?xkr=ue/ImdikoIMrsJoerZ+w96p5LBcBpyJTqfwgorxm+Ow=)


