La crisis paratiroidea (CP), también conocida como tormenta paratiroidea, o hiperparatiroidismo primario agudo, es una manifestación clínica del hiperparatiroidismo primario (HPP) que constituye una emergencia endocrina, caracterizada por una hipercalcemia grave (>15mg/dl). En algunos casos la crisis ocurre en pacientes con un hiperparatiroidismo conocido y, en otros, es la primera evidencia de una enfermedad paratiroidea.
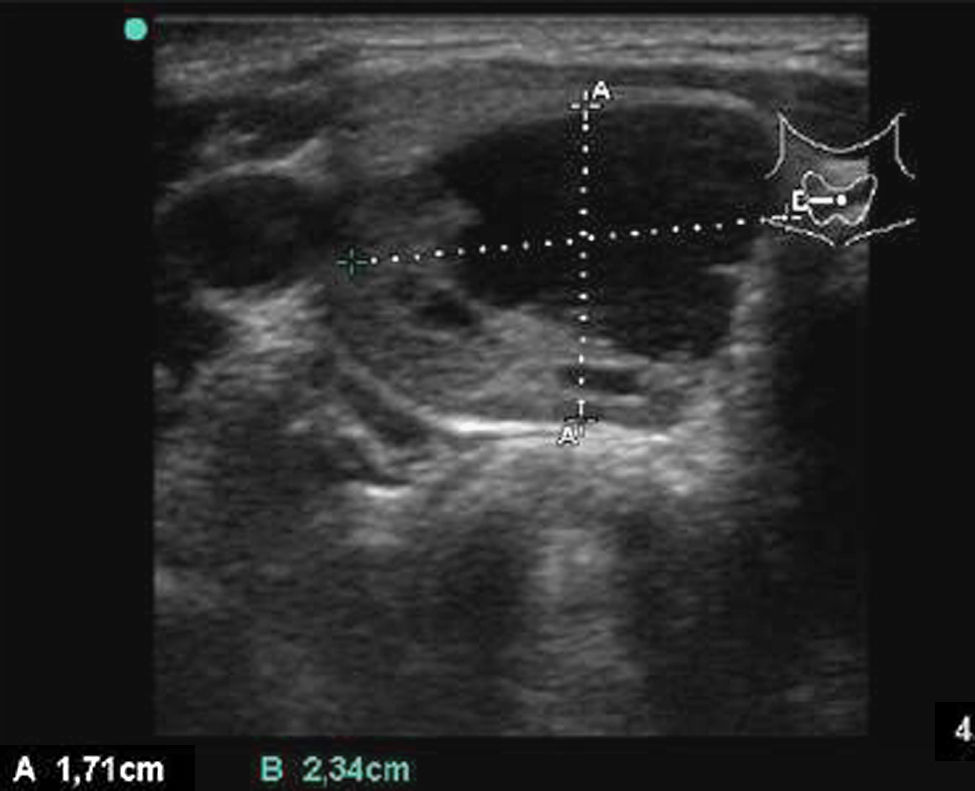
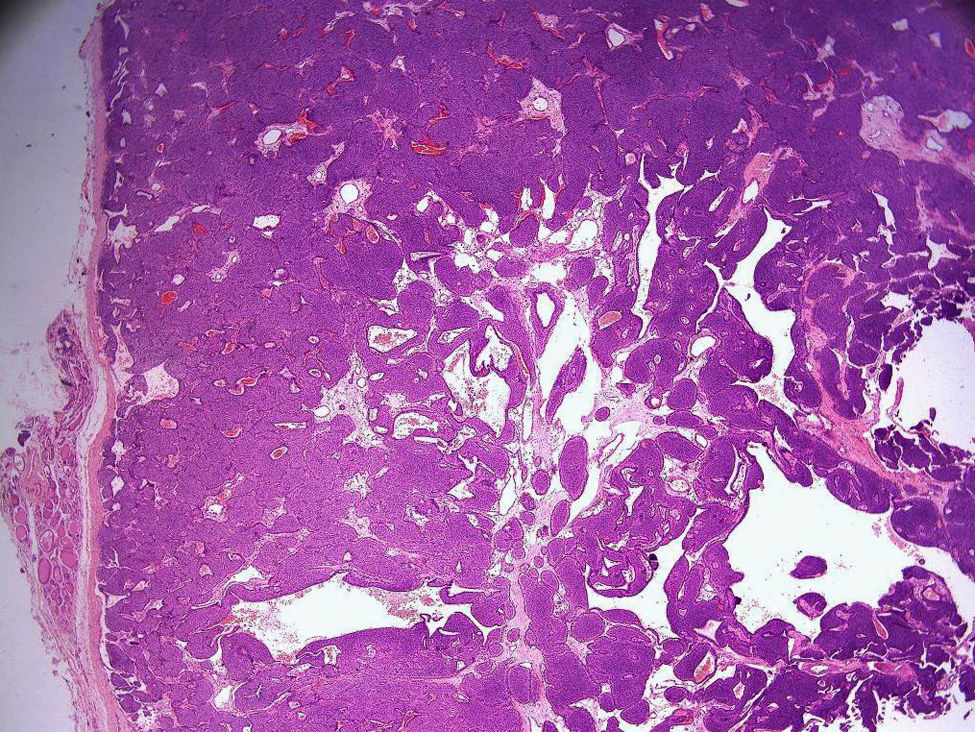
Presentamos el caso de una mujer de 53 años que sufrió una CP que puso en evidencia la enfermedad paratiroidea. Como antecedentes personales de interés presentaba endometriosis con ooforectomía izquierda y menopausia a los 40 años. No tenía antecedentes familiares de interés. Acudió a urgencias por estreñimiento y dolor en epigastrio y fosa renal izquierda. La analítica reveló una creatinina de 2,12mg/dl y urea de 60mg/dl, y la ecografía abdominal una litiasis renal bilateral con hidronefrosis y atrofia renal derecha, por lo que ingresó en el servicio de Urología para un cateterismo ureteral. Al día siguiente presentó clínica compatible con abdomen agudo, con 17.000 leucocitos y neutrofilia en la analítica y neumoperitoneo en la tomografía axial computarizada (TAC) abdominal. Fue operada de urgencias, objetivándose perforaciones en colon por escíbalos, por lo que se realizó colectomía con ileostomía de descarga. El segundo día de estancia en la Unidad de Cuidados Intensivos presentó un deterioro neurológico llegando al estupor. Se descartó causa farmacológica (benzodiazepinas y opiáceos negativos en orina), infecciosa (punción lumbar sin gérmenes) y neurológica (TAC sin patología intracraneal aguda, electroencefalograma normal). En la analítica del quinto día se detectaron unas concentraciones séricas de calcio de 18,2mg/dl (8,1-10,2), fósforo de 2,4mg/dl (2,7-4,5), proteínas de 55,1g/l (66-87) y albúmina de 23g/l (35-50), con un calcio corregido de 19,5mg/dl. La calciuria fue de 1.734 mg (100-230) con una diuresis de 6.200 ml. La concentración sérica de parathormona (PTH) fue de 1.933 pg/ml (12-72). Con el diagnóstico de HPP, se inició tratamiento con infusión de 4 l de suero salino 0,9%, furosemida, calcitonina y bifosfonatos (ácido zoledrónico) por vía intravenosa, recuperándose del estupor en 24 horas. La ecografía tiroidea, la TAC cervical y la resonancia magnética cérvico-torácica informaron de un nódulo mixto de 2-3cm en lóbulo tiroideo derecho (LTD) sin características típicas de paratiroides, aunque sin descartar un adenoma de paratiroides atípico; la gammagrafía con tecnecio-99m sestamibi (99mTc-MIBI) no puso de manifiesto glándulas paratiroides hiperfuncionantes y el octreoscan mostró hipercaptación a nivel del nódulo del LTD. Se trasladó al servicio de Endocrinología para realización de ecografía-punción aspirativa con aguja fina (PAAF) y completar estudio. La ecografía mostró un nódulo mixto en LTD, de predominio quístico, con área sólida isoecogénica, bien delimitado, de 1,71 x 2,34cm, aparentemente intratiroideo (fig. 1). La PAAF de la zona sólida y quística (3ml de líquido coloide-hemático) reveló un patrón morfológico e inmnunocitoquímico compatible con celularidad paratiroidea. Las hormonas tiroideas fueron normales, tirotropina (TSH) de 0,46μUI/ml (0,35-5,5) y tiroxina no unida a proteína (T4L) de 0,84 ng/dl (0,84-1,76). La concentración de PTH en 7ml de líquido extraído en una segunda aspiración fue >19.000 pg/ml. Las radiografías de manos y cráneo fueron normales, la densitometría ósea mostró osteopenia en fémur y columna lumbar con valores de T-score –1,8 y –2,2 respectivamente. La función renal se normalizó pero no así la calcemia (11,3mg/dl) por lo que se administró otra dosis de ácido zoledrónico. Se operó al cabo de un mes de la crisis, realizando hemitiroidectomía derecha y paratiroidectomía selectiva inferior derecha, con determinaciones seriadas de PTH previa, a los 5 y 10 minutos de la exéresis con valores de 550, 183 y 83 pg/ml respectivamente. La descripción macroscópica de anatomía patológica fue de un nódulo blanquecino, carnoso, de 3,5cm de diámetro y 4g de peso, correspondiente a un adenoma de paratiroides, y la microscópica de una tumoración circunscrita, encapsulada, constituida por células poligonales de citoplasmas amplios y claros, y núcleos redondos sin atipia que se disponen en nidos o en macrofolículos, con una apariencia sólida en periferia y quística en el centro compatible con adenoma quístico de paratiroides. No se observó invasión vascular ni capsular (fig. 2). Tras 1 mes, la paciente se encontraba asintomática y con una calcemia de 9,3mg/dl.
La causa más frecuente de HPP es un adenoma único, más común en las glándulas paratiroideas inferiores, de 1-3cm de tamaño, de 0,3-5g de peso, y en mujeres posmenopáusicas de entre 50-60 años1.
Actualmente, el 70-80% de los pacientes diagnosticados de HPP están asintómaticos o paucisintomáticos. La CP es una manifestación rara del HPP causada por un adenoma, adenoma quístico, adenoma atípico o carcinoma de paratiroides, con una mortalidad del 100% sin tratamiento y del 20% cuando se combinan tratamiento médico-quirúrgico2.
En la CP parecen estar implicados tanto factores intrínsecos (degeneración o infarto agudo de un adenoma preexistente), como extrínsecos (inmovilización o una enfermedad intercurrente, que provoque una deshidratación y disminución de la eliminación de calcio favoreciendo el desarrollo de la crisis, especialmente en el caso de un hiperparatiroidismo preexistente asintomático)3,4. Dichas circunstancias coinciden en nuestra paciente, pues se hallaba en el postoperatorio de una colectomía, inmovilizada, con drenajes y sondas que favorecían la deshidratación, presentaba una litiasis renal bilateral que sugería un hiperparatiroidismo preexistente de larga evolución, que no se pudo comprobar por falta de calcemias previas, y un adenoma quístico de paratiroides, como el descrito por otros autores5–8
Los quistes de paratiroides se clasifican en no funcionales y funcionales, representando estos últimos el 10-15% de todos ellos y asociados a hiperparatiroidismo, hipercalcemia e hipofosfatemia. Los quistes no funcionales suelen contener un líquido claro y transparente, mientras que el de los funcionales suele ser marrón o hemorrágico.
Existen diferentes teorías sobre la etiología de los quistes de paratiroides como la retención de secreciones glandulares, restos embriológicos de la tercera y cuarta bolsa faríngea, degeneración quística de glándulas paratiroideas, aumento o coalescencia de microquistes y persistencia de los canales de Kursteiner, aunque ninguna de ellas es aplicable universalmente. Sin embargo, existe más unanimidad sobre la etiología de los quistes funcionales, procediendo de una degeneración quística, infarto o hemorragia de un adenoma preexistente7.
El diagnóstico diferencial entre adenoma, adenoma quístico, adenoma atípico y carcinoma radica principalmente a nivel histológico, siendo difícil desde el punto de vista clínico. Las cifras muy elevadas de PTH y calcio se observan preferentemente en el adenoma quístico, atípico y carcinoma. La presencia de una masa cervical palpable de rápido crecimiento y síntomas compresivos locales, como parálisis del nervio laríngeo recurrente, orienta hacia un carcinoma. A nivel histológico, el adenoma no presenta actividad mitótica, ni invasión capsular ni vascular. El adenoma atípico comparte ciertas características con el carcinoma como la presencia de bandas fibrosas, invasión capsular y actividad mitótica pero no invasión vascular ni metástasis, propias del carcinoma7,8.
Los adenomas quísticos de paratirodes se confunden con los quistes de tiroides por técnicas de imagen, por ello, la aspiración con aguja fina y determinación de PTH y tiroglobulina intraquística puede ayudarnos a distinguir entre ambos3. Los quistes funcionales tienen unas concentraciones de PTH intraquísticas superiores a las de los no funcionales, alcanzando en ocasiones, hasta varios millones pg/ml8.
Las técnicas de localización más utilizadas son la ecografía cervical y la gammagrafía con 99mTc-MIBI, con una sensibilidad y especificidad para adenomas únicos que varían según diferentes estudios entre 74-79% y 96% respectivamente para ecografía y entre 58-88% y 96% para gammagrafía. Tublin et al proponen el uso de la ecografía por clínicos experimentados en primer lugar y la gammagrafía cuando los resultados de la ecografía son negativos o ambiguos9. La falta de tejido paratiroideo en la periferia del adenoma quístico y el rápido lavado del radiotrazador pueden explicar el falso negativo observado con la gammagrafía con 99mTc-MIBI8.
Ante la falta de resultados concluyentes con la ecografía cervical y la gammagrafía con 99mTc-MIBI realizadas, y para descartar la producción ectópica de PTH10, se practicó el octreoscan, que puso en evidencia captación a nivel del LTD pero no a otros niveles. Aunque algunos adenomas de paratiroides expresan receptores de somatostatina11, el octreoscan no es una técnica habitual de localización del HPP. La PAAF y la PTH intraquística realizadas posteriormente confirmaron el origen paratiroideo de la PTH.
Respecto al tratamiento de la CP, un rápido reconocimiento de la misma junto con un tratamiento inmediato de la hipercalcemia son imprescindibles para disminuir la mortalidad12. El tratamiento médico rara vez restablece la normocalcemia, por lo que el tratamiento definitivo es el quirúrgico, con un 98% de curación y 2,3% de complicaciones, cuando es realizado por cirujanos experimentados. Mientras se programa la intervención quirúrgica de forma preferente, se estabiliza al paciente con infusión de 2-4 l de suero salino 0,9%, furosemida, calcitonina y bifosfonatos por vía intravenosa, llegando a precisarse hemodiálisis en determinados casos.
El presente caso pone de manifiesto la necesidad de realizar una calcemia en pacientes sin antecedentes de interés, en los que se detecta un deterioro de la función renal y litiasis renal, para descartar un hiperpartiroidismo primario asociado. Asimismo hay pensar en las alteraciones metabólicas, entre ellas la hipercalcemia, como causa del deterioro del nivel de conciencia e iniciar un tratamiento médico intensivo inmediato.