El penfigoide ampolloso es una enfermedad autoinmune adquirida caracterizada por la producción de anticuerpos tipo IgG contra proteínas hemidesmosómicas de la membrana basal epidérmica (antígenos BP180 y BP230). Afecta principalmente a personas de edad avanzada y se manifiesta clínicamente por la aparición de ampollas subepidérmicas1. Existe una larga lista tanto de agentes físicos como de fármacos relacionados con su patogénesis, aunque en muchos casos no se consigue identificar el agente causal. Sin embargo, debemos sospechar este diagnóstico cuando aparecen lesiones ampollosas en un paciente que ha introducido recientemente un nuevo fármaco.
En los últimos años se han comunicado casos de penfigoide ampolloso asociados a la administración de inhibidores de la DPP4 en pacientes con diabetes, fundamentalmente con vildagliptina y sitagliptina2-5, siendo excepcionales los casos descritos por linagliptina3-6. En un reciente artículo de Kridin y Bergman se observa que el tratamiento con vildagliptina aumenta el riesgo de penfigoide ampolloso (OR: 9,28; IC 95%: 4,54-18,99) frente a linagliptina (OR: 6,61; IC 95%: 2,28-19,17)5.
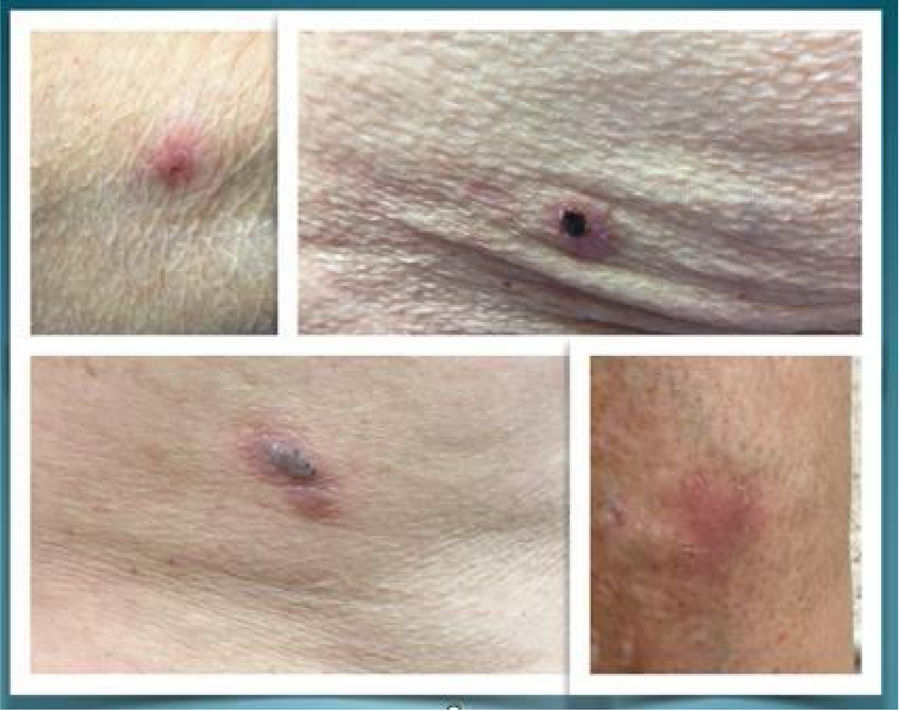
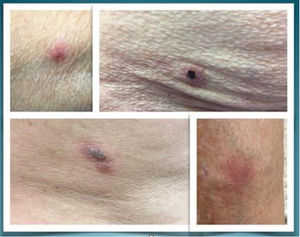
A continuación, describimos tres casos de penfigoide ampolloso asociados al uso de linagliptina en pacientes con diabetes tipo 2 (DM2) y enfermedad renal crónica secundaria a nefropatía diabética (expresada en estadios de filtrado glomerular [G] y albuminuria [A]) (fig. 1).
Caso 1. Varón de 84 años, entre cuyos antecedentes destacaban: hipertensión arterial (HTA), DM2, dislipidemia mixta, hiperuricemia con gota y nefrectomía izquierda por carcinoma renal. Sin datos de retinopatía diabética (RD) ni neuropatía y sin complicaciones macrovasculares; la última HbA1c era del 6,7%. En tratamiento antidiabético con metformina 1.000mg/24h y repaglinida 0,5mg/24h. Tras el diagnóstico de enfermedad renal crónica (G4A3), se suspendió metformina y se inició linagliptina 5mg/día. Seis meses después el paciente presentó lesiones ampollosas en las extremidades superiores y el tronco, y tras ser evaluado 2 semanas más tarde por dermatología, se estableció el diagnóstico clínico de penfigoide ampolloso. Se administró prednisona 30mg y se suspendió linagliptina, con resolución completa a las 3 semanas.
Caso 2. Mujer de 83 años con antecedentes de HTA, DM2, obesidad, dislipidemia mixta e hiperuricemia sin gota, sin otra patología conocida. Sin datos de RD ni neuropatía, no complicaciones macrovasculares; HbA1c del 7,2%. En tratamiento antidiabético con metformina 850mg/12h y vildagliptina 50mg/12h en los últimos 2 años. Tras establecer el diagnóstico de enfermedad renal crónica (G4A2), se suspendió metformina y se sustituyó vildagliptina por linagliptina 5mg/24h. Un mes más tarde consultó en el servicio de urgencias por presentar lesiones ampollosas en las extremidades. Con el diagnóstico clínico de posible penfigoide ampolloso, se inició prednisona oral a dosis de 30mg/día. Un mes después fue valorada por dermatología, que confirmó el diagnóstico de penfigoide ampolloso, manteniendo el tratamiento con prednisona a dosis de 15mg/día y añadiendo un corticoide tópico y un ciclo de doxiciclina oral. Al examinarla 2 meses después, persistía el brote de penfigoide, por lo que se decidió suspender linagliptina e iniciar repaglinida. Un mes más tarde, tras presentar una gran mejoría clínica, se pudo retirar la prednisona. En la evaluación realizada a los 2 meses, el cuadro clínico se había resuelto.
Caso 3. Mujer de 78 años con antecedentes de HTA, DM2, enfermedad renal crónica (G4A2) y miocardiopatía hipertrófica no obstructiva. Sin datos de RD ni neuropatía, no complicaciones macrovasculares. Consultó por mal control metabólico con HbA1c persistente superior al 8,5%, por lo que se añadió linagliptina a su tratamiento antidiabético (insulina glargina 72UI/24h y repaglinida 1mg/8h). A los 4 meses consultó a su médico de atención primaria por la aparición de lesiones ampollosas pruriginosas sobre base eritematosa en toda la superficie corporal, de 2 semanas de evolución. Fue remitida a dermatología, que confirmó el diagnóstico de penfigoide ampolloso, probablemente desencadenado por linagliptina, sin realizar biopsia. Al mes se suspendió el tratamiento con linagliptina y se añadió un ciclo corto de corticoides tópicos y sistémicos (prednisona 10mg oral en pauta descendente), desapareciendo las lesiones en un mes.
En nuestros tres pacientes, existe una relación temporal entre la administración de linagliptina y el desarrollo del penfigoide ampolloso, así como una remisión completa de las lesiones tras la retirada del fármaco (entre una semana y un mes, similar a estudios previos)7. Además, en todos los casos se objetiva la ausencia de recurrencia de la enfermedad en la reevaluación meses después de su suspensión2.
El mecanismo fisiopatológico por el que los pacientes en tratamiento con inhibidores de la DPP4 desarrollan el penfigoide es aún desconocido, aunque se sabe que las gliptinas tienen múltiples acciones biológicas. Muchos tipos de células de la piel, incluidos los queratinocitos, expresan DPP4, que participa en la producción de citocinas, la diferenciación tisular y el metabolismo del colágeno. Además, los inhibidores de la DPP4 también podrían aumentar el reclutamiento de eosinófilos en la dermis a través de la quimioquina CCL11/eotaxina22. Todas estas propiedades podrían favorecer la aparición de penfigoide ampolloso en pacientes susceptibles, ya sea modificando la respuesta inmune y/o alterando las propiedades antigénicas de la membrana basal epidérmica6.
Hasta el momento, no hay evidencia de que los pacientes con DM2 y enfermedad renal crónica debida a nefropatía diabética sean más susceptibles de desarrollar penfigoide ampolloso o de producir autoanticuerpos contra BP1808. Cabe destacar que en la paciente 2, que llevaba 2 años en tratamiento con vildagliptina, el deterioro de la función renal y el cambio de inhibidor de la DPP4 desencadenaron el cuadro clínico, pero no se descarta que estuviera previamente inmunizada tras el tratamiento con vildagliptina. Aunque no hemos encontrado justificación en la bibliografía revisada, nos planteamos que el empeoramiento de la función renal pueda estar influyendo en la aparición de este cuadro.
Estos tres casos confirman que el penfigoide ampolloso inducido por inhibidores de la DPP4 debe ser considerado como efecto adverso de grupo, aunque se necesitan más estudios para poder establecer una relación causal inequívoca7.
AutoríaBelén Sánchez López-Muelas: autor principal. Salomé Muray Cases, Fátima Illán Gómez, Gloria García Guzmán, María Elena Arjonilla Sampedro: participación en la concepción, adquisición de datos y revisión del borrador del manuscrito.