Las mujeres con antecedentes de diabetes mellitus gestacional (DMG) tienen mayor riesgo de diabetes. Si bien la etnia puede modificar este riesgo, no disponemos de estudios específicos en nuestro entorno. El objetivo del presente estudio fue determinar la incidencia de diabetes mellitus tipo 2 y prediabetes en el primer año posparto en mujeres con DMG y en un entorno multiétnico e identificar los factores asociados.
Pacientes y métodosAnálisis retrospectivo de una cohorte observacional prospectiva de mujeres con DMG que acudieron al control posparto anual en el Hospital del Mar, entre enero de 2004 y marzo de 2016.
ResultadosTrescientas cinco mujeres asistieron a las revisiones posparto. De estas, un 47,2% fueron caucásicas, un 22% del centro-sur de Asia, un 12% fueron de origen hispano y un 10% procedían de Marruecos y del este de Asia. La incidencia de diabetes mellitus tipo 2 y de prediabetes fue del 5,2 y el 36,6%, respectivamente. Los factores asociados al metabolismo alterado de la glucosa fueron la etnia no caucásica (OR=3,15, IC 95% [1,85-5,39]), los antecedentes previos de DMG (OR=2,26, IC 95% [1,11-4,59]) y el índice de masa corporal previo al embarazo (OR=1,09, IC 95% [1,04-1,15]).
ConclusionesEn una población española de origen multiétnico, la incidencia de alteraciones del metabolismo hidrocarbonado en el primer año posparto de mujeres con antecedentes de DMG fue del 41,8%, siendo el riesgo 3 veces superior en las mujeres no caucásicas que en las caucásicas.
Women with history of gestational diabetes mellitus (GDM) are at increased risk for diabetes. Ethnicity may modify such risk, but no studies have been conducted in our environment. The aim of this study was to assess the incidence of type 2 diabetes mellitus and prediabetes one year after delivery in women with GDM and in a multiethnic background and to identify the associated factors.
Patients and methodsA retrospective analysis of a prospective, observational cohort of women with GDM who attended annual postpartum follow-up visits at Hospital del Mar from January 2004 to March 2016.
ResultsThree hundred and five women attended postpartum follow-up visits. Of these, 47.2% were Caucasian, 22% from South-Central Asia, 12% from Latin America, and 10% from Morocco and East Asia. Incidence rates of type 2 diabetes mellitus and prediabetes in these patients were 5.2 and 36.6%, respectively. In a multivariate analysis, non-Caucasian origin (OR=3.15, 95% CI [1.85-5.39]), recurrent gestational diabetes (OR=2.26, 95% CI [1.11-4.59]), and pre-pregnancy body mass index (OR=1.09, 95% CI [1.04-1.15]) were independent predictors of impaired glucose tolerance.
ConclusionsIn a multiethnic Spanish population of women with GDM, incidence of impaired glucose tolerance in the first year after delivery was 41.8%, with a three-fold increased risk for women of non-Caucasian ethnicity.
La prevalencia de diabetes mellitus gestacional (DMG) varía según la etnia, el porcentaje de mujeres inmigrantes en la población estudiada y los criterios diagnósticos utilizados. En estudios con población predominantemente caucásica la prevalencia de DMG es de 2-3%, pudiendo aumentar hasta un 14% en aquellos con población multiétnica1–4. En España, la DMG está presente en un 3-9% de los embarazos5–7.
La DMG implica no solo un mayor riesgo de complicaciones obstétricas que requieren un seguimiento y tratamiento específicos8,9, sino también un riesgo aumentado de presentar alteración del metabolismo hidrocarbonado3,4 y enfermedad cardiovascular en el seguimiento posparto10–12. Está descrito que la etnia no caucásica es un factor de riesgo para desarrollar diabetes. En este sentido, The National Center for Chronic Disease Prevention and Health Promotion de los Estados Unidos señaló una prevalencia de diabetes mellitus tipo 2 (DM2) del 7,8% en mujeres caucásicas, del 13,5% en hispanas y del 15,4% en afroamericanas13. No sorprende que la etnia también sea un factor de riesgo para presentar algún grado de alteración del metabolismo de los hidratos de carbono en el control posparto en mujeres con DMG previa14,15. Se han señalado varios factores predictores de diabetes tras haber presentado DMG: niveles de glucosa en el test de tolerancia oral a la glucosa (TTOG) en el embarazo4, el uso de insulina en la gestación14,16,17, el índice de masa corporal (IMC) antes del embarazo18 y los antecedentes familiares de DM216. Muchos de estos factores predictores de diabetes se han confirmado en población española19,20, pero estos estudios no incluyeron mujeres inmigrantes de diferente origen étnico. La inmigración es uno de los fenómenos sociosanitarios de mayor impacto en España en las últimas décadas. Según el último informe del Instituto Nacional de Estadística, el número de extranjeros residentes en España en junio de 2017 es de 5.131.591, lo que supone un 11% del total de la población española; además, cerca de un 40% de esta población inmigrante se encuentra en edad fértil21. Por lo tanto, son necesarios estudios con población inmigrante española para valorar la influencia de la etnia en el desarrollo de alteraciones del metabolismo de los hidratos de carbono. Por este motivo, el objetivo del presente estudio fue determinar la incidencia de alteraciones del metabolismo hidrocarbonado en el primer año posparto en mujeres con antecedentes de DMG e identificar los factores predictores en una población de origen multiétnico en España.
Pacientes y métodosSe realizó un análisis retrospectivo de una cohorte prospectiva de mujeres con DMG atendidas de forma consecutiva en la Consulta Externa de Endocrinología del Hospital del Mar, Barcelona, entre enero de 2004 y marzo de 2016. La DMG fue diagnosticada con base en los criterios del National Diabetes Data Group22,y el control de las pacientes se realizó según las recomendaciones de la Guía Asistencial del Grupo Español de Diabetes y Embarazo23. Se incluyeron gestantes que realizaron seguimiento prenatal y parto en nuestra institución y acudieron a la visita de control durante el primer año posparto. Los criterios de exclusión fueron embarazo múltiple y diagnóstico de DM2 o 1.
Un total de 305 mujeres realizaron el TTOG posparto. De estas, un 47,2% eran caucásicas, un 22% procedían del centro-sur de Asia (India y Pakistán), un 12% eran de origen hispano (centro y sur de América), un 10% de Marruecos y el último 10%, del este de Asia (fundamentalmente de China).
Siguiendo el protocolo de DMG de nuestro centro, las mujeres fueron citadas para realizar una revaloración clínica y bioquímica durante el primer año posparto, que incluye la realización de un TTOG de 75g. Las participantes realizaron una entrevista estructurada para recoger los siguientes datos: edad, antecedentes familiares de diabetes, antecedentes personales de DMG y macrosomía en embarazos previos e IMC antes del embarazo. Los datos del embarazo y el parto y las características neonatales se obtuvieron a partir de las historias clínicas.
Las extracciones de sangre venosa se realizaron tras 12h de ayuno. Se administraron 75g de glucosa con una preparación comercial; las extracciones se realizaron antes y 2h después de la sobrecarga. La glucemia se midió mediante el método de la oxidasa. El diagnóstico de diabetes y prediabetes (glucemia de ayuno anormal y tolerancia anormal a la glucosa [TAG]) se basó en las concentraciones plasmáticas de glucosa en ayunas y a las 2h de la sobrecarga de glucosa, siguiendo los criterios del 2010 de la American Diabetes Association24.
La macrosomía se definió como aquellos recién nacidos con un peso superior a 4.000g.
El presente estudio se ha realizado siguiendo los principios de la Declaración de Helsinki y fue aprobado por el Comité Ético de Investigación Clínica del Hospital del Mar.
Análisis estadísticoLos datos se han expresado como media±desviación estándar para las variables continuas y como porcentajes y frecuencias para las variables categóricas. El test de la t de Student se aplicó para estudiar las diferencias en las variables cuantitativas cuando se compararon 2 grupos y el test de ANOVA con análisis post-hoc ajustado para comparaciones múltiples cuando se compararon más de 2 grupos. Se utilizó el test de la Ji al cuadrado o el test exacto de Fisher para evaluar el grado de asociación entre variables categóricas. Posteriormente, se realizó un análisis de regresión logística para analizar los factores asociados de forma independiente con el metabolismo alterado de la glucosa. En el análisis multivariado se incluyeron las variables que resultaron significativas en el análisis univariante (IMC previo a la gestación, etnia, nuliparidad, antecedentes de DMG en embarazos previos, tratamiento con insulina y HbA1c en el tercer trimestre), y además otros factores descritos previamente en la literatura (antecedentes familiares de diabetes). Un valor de p<0,05 fue considerado estadísticamente significativo. El estudio estadístico se llevó a cabo mediante el SPSS (versión 15.0 para Windows; SPSS, Chicago, IL, Estados Unidos).
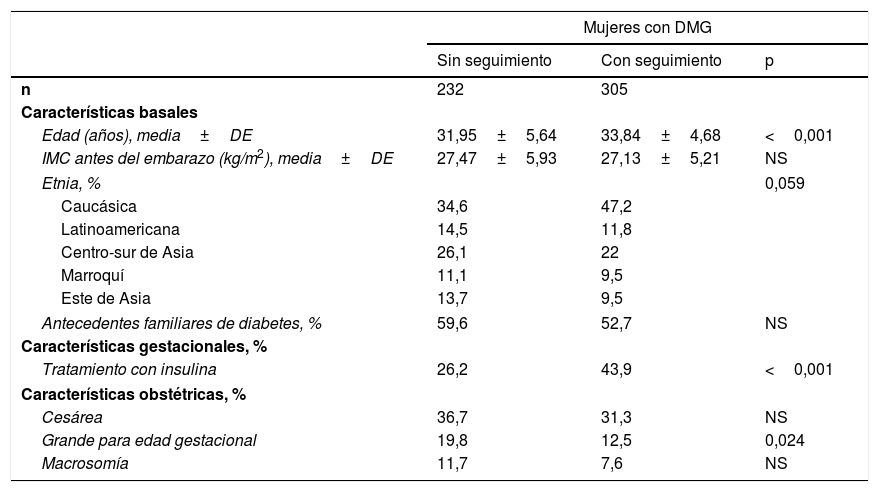
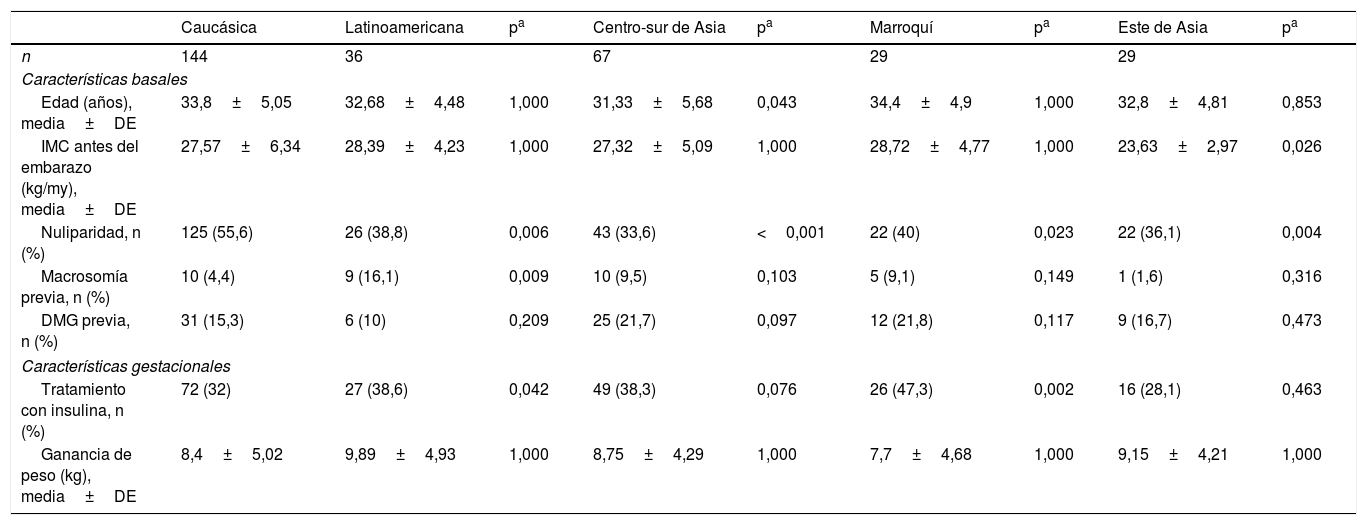
ResultadosDe las 537 mujeres diagnosticadas de DMG durante el periodo de estudio, 306 (56,8%) acudieron al seguimiento clínico posterior, realizado a los 2 y 12 meses posparto. Las características clínicas de estas pacientes se exponen en la tabla 1. Las mujeres que acudieron al seguimiento posparto fueron de mayor edad (33,84±4,68 vs. 31,95±5,64 años; p<0,001) y más frecuentemente caucásicas (p=0,059) que las mujeres que no acudieron al control posparto. El 52,8% de las mujeres que realizaron el control posparto pertenecían a etnias no caucásicas, siendo el grupo más numeroso el compuesto por mujeres de la zona centro-sur de Asia (22%). Un 12% de las mujeres fueron latinoamericanas, un 10% del este de Asia y otro 10% de Marruecos. Las principales características de los 5 grupos étnicos se muestran en la tabla 2. En comparación con las mujeres caucásicas, el grupo del este asiático tenía un menor IMC (23,63±2,97 vs. 27,57±6,34kg/m2; p<0,001), el tratamiento con insulina durante la gestación fue más frecuente en las mujeres marroquíes (47,3 vs. 32%; p=0,002) e hispanas (38,6 vs. 32%; p=0,042) y las mujeres marroquíes tuvieron más recién nacidos macrosómicos (20 vs. 5,8%; p=0,003).
Características clínicas y obstétricas de las mujeres con diabetes mellitus gestacional que realizaron y no realizaron el test posparto
| Mujeres con DMG | |||
|---|---|---|---|
| Sin seguimiento | Con seguimiento | p | |
| n | 232 | 305 | |
| Características basales | |||
| Edad (años), media±DE | 31,95±5,64 | 33,84±4,68 | <0,001 |
| IMC antes del embarazo (kg/m2), media±DE | 27,47±5,93 | 27,13±5,21 | NS |
| Etnia, % | 0,059 | ||
| Caucásica | 34,6 | 47,2 | |
| Latinoamericana | 14,5 | 11,8 | |
| Centro-sur de Asia | 26,1 | 22 | |
| Marroquí | 11,1 | 9,5 | |
| Este de Asia | 13,7 | 9,5 | |
| Antecedentes familiares de diabetes, % | 59,6 | 52,7 | NS |
| Características gestacionales, % | |||
| Tratamiento con insulina | 26,2 | 43,9 | <0,001 |
| Características obstétricas, % | |||
| Cesárea | 36,7 | 31,3 | NS |
| Grande para edad gestacional | 19,8 | 12,5 | 0,024 |
| Macrosomía | 11,7 | 7,6 | NS |
DE: desviación estándar; DMG: diabetes mellitus gestacional; IMC: índice de masa corporal; NS: no significativo.
Características clínicas y obstétricas de las mujeres con diabetes mellitus gestacional de 5 razas distintas
| Caucásica | Latinoamericana | pa | Centro-sur de Asia | pa | Marroquí | pa | Este de Asia | pa | |
|---|---|---|---|---|---|---|---|---|---|
| n | 144 | 36 | 67 | 29 | 29 | ||||
| Características basales | |||||||||
| Edad (años), media±DE | 33,8±5,05 | 32,68±4,48 | 1,000 | 31,33±5,68 | 0,043 | 34,4±4,9 | 1,000 | 32,8±4,81 | 0,853 |
| IMC antes del embarazo (kg/my), media±DE | 27,57±6,34 | 28,39±4,23 | 1,000 | 27,32±5,09 | 1,000 | 28,72±4,77 | 1,000 | 23,63±2,97 | 0,026 |
| Nuliparidad, n (%) | 125 (55,6) | 26 (38,8) | 0,006 | 43 (33,6) | <0,001 | 22 (40) | 0,023 | 22 (36,1) | 0,004 |
| Macrosomía previa, n (%) | 10 (4,4) | 9 (16,1) | 0,009 | 10 (9,5) | 0,103 | 5 (9,1) | 0,149 | 1 (1,6) | 0,316 |
| DMG previa, n (%) | 31 (15,3) | 6 (10) | 0,209 | 25 (21,7) | 0,097 | 12 (21,8) | 0,117 | 9 (16,7) | 0,473 |
| Características gestacionales | |||||||||
| Tratamiento con insulina, n (%) | 72 (32) | 27 (38,6) | 0,042 | 49 (38,3) | 0,076 | 26 (47,3) | 0,002 | 16 (28,1) | 0,463 |
| Ganancia de peso (kg), media±DE | 8,4±5,02 | 9,89±4,93 | 1,000 | 8,75±4,29 | 1,000 | 7,7±4,68 | 1,000 | 9,15±4,21 | 1,000 |
DE: desviación estándar; DMG: diabetes mellitus gestacional; IMC: índice de masa corporal.
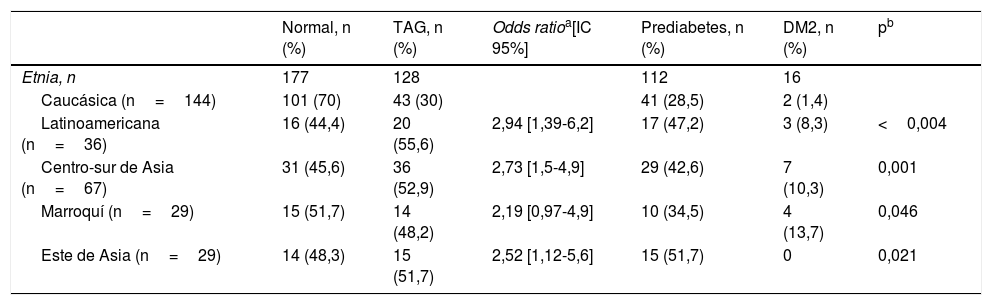
De las 305 mujeres que participaron en el seguimiento posparto, 128 (41,8%) presentaron un metabolismo alterado de la glucosa basado en los resultados del TTOG, según los criterios de la American Diabetes Association de 2010: 16 (5,2%) tuvieron DM2 y 112 (36,6%) prediabetes; de estas, 68 (22,2%) tenían glucemia de ayuno anormal, 26 (8,5%) TAG y 18 (5,9%) ambas. La incidencia de metabolismo alterado de la glucosa en las mujeres no caucásicas fue de casi el doble con respecto a las caucásicas, con una mayor incidencia de DM2 en las mujeres no caucásicas (tabla 3).
Diferencias étnicas en la tolerancia a la glucosa en mujeres con diabetes mellitus gestacional previa
| Normal, n (%) | TAG, n (%) | Odds ratioa[IC 95%] | Prediabetes, n (%) | DM2, n (%) | pb | |
|---|---|---|---|---|---|---|
| Etnia, n | 177 | 128 | 112 | 16 | ||
| Caucásica (n=144) | 101 (70) | 43 (30) | 41 (28,5) | 2 (1,4) | ||
| Latinoamericana (n=36) | 16 (44,4) | 20 (55,6) | 2,94 [1,39-6,2] | 17 (47,2) | 3 (8,3) | <0,004 |
| Centro-sur de Asia (n=67) | 31 (45,6) | 36 (52,9) | 2,73 [1,5-4,9] | 29 (42,6) | 7 (10,3) | 0,001 |
| Marroquí (n=29) | 15 (51,7) | 14 (48,2) | 2,19 [0,97-4,9] | 10 (34,5) | 4 (13,7) | 0,046 |
| Este de Asia (n=29) | 14 (48,3) | 15 (51,7) | 2,52 [1,12-5,6] | 15 (51,7) | 0 | 0,021 |
DM2: diabetes mellitus tipo 2; IC 95%: intervalo de confianza al 95%; TAG: tolerancia anormal a la glucosa.
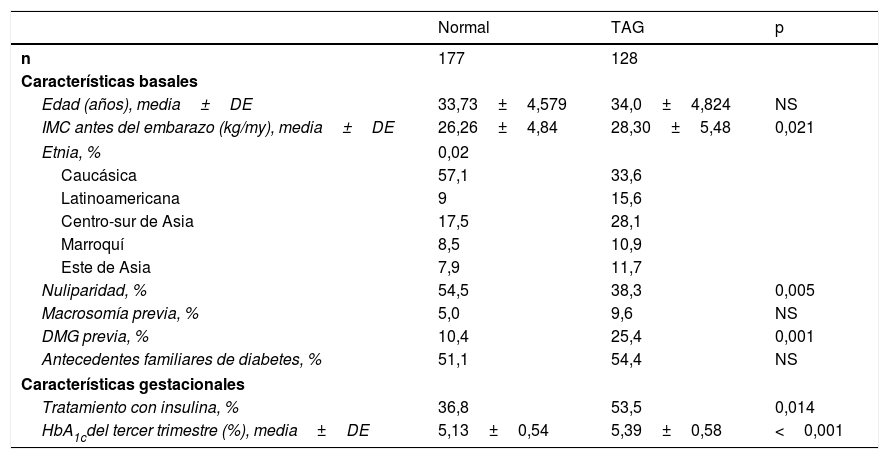
Las características maternas, gestacionales y neonatales de las mujeres con o sin metabolismo alterado de la glucosa en el control posparto están expuestas en la tabla 4. Las mujeres con el metabolismo alterado de la glucosa fueron con más frecuencia de etnia no caucásica y tuvieron un mayor IMC pregestacional. Además, necesitaron con más frecuencia tratamiento con insulina durante el embarazo para el control de la DMG y lo iniciaron antes en el embarazo (29,61±4,74 vs. 31,57±4,43 semanas; p=0,014). También, presentaron un mayor número de cesáreas (32,7 vs. 18,4%; p=0,038) que aquellas sin alteración del metabolismo de la glucosa en el posparto. Por último, las mujeres con metabolismo de la glucosa alterado tuvieron mayor concentración de triglicéridos en el posparto (105,73±57,09 vs. 88,93±41,38mg/dl; p=0,05) y menor concentración de colesterol HDL (53,13±12,53 vs. 59,33±12,52mg/dl; p=0,009) que aquellas sin alteración del metabolismo de la glucosa al año de seguimiento.
Características clínicas y obstétricas de las mujeres con metabolismo de la glucosa normal y tolerancia anormal a la glucosa después del embarazo
| Normal | TAG | p | |
|---|---|---|---|
| n | 177 | 128 | |
| Características basales | |||
| Edad (años), media±DE | 33,73±4,579 | 34,0±4,824 | NS |
| IMC antes del embarazo (kg/my), media±DE | 26,26±4,84 | 28,30±5,48 | 0,021 |
| Etnia, % | 0,02 | ||
| Caucásica | 57,1 | 33,6 | |
| Latinoamericana | 9 | 15,6 | |
| Centro-sur de Asia | 17,5 | 28,1 | |
| Marroquí | 8,5 | 10,9 | |
| Este de Asia | 7,9 | 11,7 | |
| Nuliparidad, % | 54,5 | 38,3 | 0,005 |
| Macrosomía previa, % | 5,0 | 9,6 | NS |
| DMG previa, % | 10,4 | 25,4 | 0,001 |
| Antecedentes familiares de diabetes, % | 51,1 | 54,4 | NS |
| Características gestacionales | |||
| Tratamiento con insulina, % | 36,8 | 53,5 | 0,014 |
| HbA1cdel tercer trimestre (%), media±DE | 5,13±0,54 | 5,39±0,58 | <0,001 |
DE: desviación estándar; DMG: diabetes mellitus gestacional; HbA1c: hemoglobina glucosilada; IMC: índice de masa corporal; NS: no significativo; TAG: tolerancia anormal a la glucosa.
En el análisis multivariado, la etnia no caucásica (OR=3,15, IC 95% [1,85-5,39]), el antecedente de DMG (OR=2,26, IC 95% [1,11-4,59]) y el IMC previo al embarazo (OR=1,09, IC 95% [1,04-1,15]) fueron los factores que mostraron una asociación independiente y significativa con el desarrollo de metabolismo alterado de la glucosa en el seguimiento posparto.
DiscusiónEl presente estudio describe la incidencia de disglucemia en el primer año posparto por primera vez en una cohorte multiétnica de mujeres con DMG en población española. Los hallazgos más destacados son la elevada incidencia de alteración del metabolismo hidrocarbonado en las etnias no caucásicas comparado con las caucásicas un año después del parto (55 vs. 30%), y la etnia como principal predictor de desarrollo de TAG, con una OR de 3,2. Otros factores asociados de forma independiente ya conocidos fueron el antecedente de DMG y el IMC antes del embarazo.
Las mujeres con antecedentes de DMG tienen un riesgo 7 veces mayor de desarrollar diabetes que aquellas con normoglucemia en el embarazo3. Nuestros resultados muestran una incidencia de TAG de 41,8% en el primer año posparto, con un 36,6% de prediabetes y un 5,2% de DM2. Estudios previos en el primer año posparto después de un episodio de DMG describen una incidencia variable de TAG, con un rango que oscila entre un 7 y un 35%16,19,25–28, dependiendo de los criterios diagnósticos, el periodo de seguimiento y el grupo étnico4. En estudios con población española y caucásica se ha descrito una prevalencia de un 25,3% de TAG a los 4 meses del parto, con un 10,4% de TAG y un 5,8% de glucemia de ayuno anormal19. En Suecia, Aberg et al.25 reportaron un 31% de TAG y un 22% de prediabetes al año del parto en un grupo de mujeres mayoritariamente caucásicas. Asimismo, durante el primer año posparto de mujeres de etnia hispana se ha descrito una incidencia variable de TAG (entre un 24 y un 39% en los primeros 6 meses posparto)26,27.
La incidencia de DM2 en el primer año posparto en mujeres con DMG detectada en el presente estudio coincide con la descrita previamente, que oscila entre un 5,4 y un 10%19,25. Pallardo et al. describieron en un grupo de mujeres caucásicas en España, a los 4 meses del parto, una incidencia de DM2 del 5,4%19. En población caucásica del norte de Europa se ha reportado una incidencia del 9% al año del parto25. Estudios con población de etnia hispana, también realizados en el primer año posparto27, encontraron una incidencia mayor de DM2 (17%) que la hallada en el presente estudio y en aquellos con población caucásica. En la misma línea, en el posparto temprano, Ko et al.29 hallaron en un grupo de mujeres chinas con antecedentes de DMG un riesgo 8 veces mayor de desarrollar diabetes, basado en el TTOG realizado 6 semanas tras el parto, con respecto al grupo con normoglucemia durante el embarazo.
Es conocido que algunas etnias son más susceptibles a presentar diabetes que otras13. El presente estudio refuerza la evidencia que relaciona la etnia con el riesgo de desarrollar alteraciones del metabolismo de la glucosa tras presentar DMG: las mujeres latinoamericanas, del centro-sur y del este de Asia tienen más de un 50% de probabilidad de desarrollar TAG, mientras que las caucásicas solo un 30% al año del parto. La etnia no caucásica ha sido descrita como un factor de riesgo de TAG en el posparto de mujeres con antecedentes de DMG en otras poblaciones. En un estudio realizado en el Reino Unido 3 meses después del parto, el 35% de las mujeres indoasiáticas presentaron TAG, un 7% de las caucásicas y un 5% de las mujeres afrocaribeñas (p<0,003)16. Lee et al.17 hallaron, a los 15 años del parto en un grupo de mujeres australianas, que aquellas de origen asiático tenían el doble de riesgo de desarrollar DM2 que las mujeres caucásicas. Un estudio reciente realizado en California 4,5 años después del parto, con una gran cohorte de 13.000 mujeres con DMG y 65.000 controles, puso de relieve una incidencia significativamente mayor de DM2 en las mujeres afroamericanas que habían presentado DMG que en las mujeres caucásicas15. Asimismo, otro estudio realizado en Estados Unidos que incluía 671 mujeres latinoamericanas con antecedentes de DMG reveló una incidencia de DM2 del 47% a los 5 años del parto28.
De acuerdo con estudios previos en mujeres caucásicas, nuestros resultados muestran que el IMC previo al embarazo, como marcador de insulinorresistencia, fue un predictor de TAG18–20. Vambergue et al.30 demostraron en población francesa y magrebí a los 7 años del parto que un IMC antes del embarazo>27kg/my fue un predictor independiente de TAG. Se obtuvieron los mismos resultados en mujeres caucásicas 4 meses y 11 años después del parto19,20. Además, Dalfrà et al.18 refirieron a los 5 años del parto en mujeres caucásicas que la existencia de obesidad antes del embarazo fue más común en mujeres que presentan diabetes en el posparto que en aquellas con IG o sin alteración del metabolismo hidrocarbonado. Contrariamente, otros no hallaron ninguna asociación entre el IMC pregestacional y el metabolismo hidrocarbonado en el posparto25.
También, la recurrencia de DMG fue un predictor de desarrollo de DM2 o prediabetes en nuestro estudio, con una OR de 2,3. Este mismo resultado fue reportado por Pallardo et al.19, quienes describieron esta asociación en un grupo de mujeres caucásicas a los 4 meses del parto.
Otro predictor de desarrollo de diabetes en el posparto son los valores del TTOG realizado durante el embarazo4,17,19. En el presente estudio, los valores del TTOG en la gestación no estaban disponibles, aunque sí que cabe destacar que las mujeres con TAG en el posparto tuvieron unos valores de HbA1c en el tercer trimestre de embarazo más elevados que las normoglucémicas, si bien en el análisis multivariado esta variable no alcanzó significación estadística. Por otro lado, Eades et al.31, en 164 mujeres caucásicas en el Reino Unido, probaron que los niveles de HbA1c durante la gestación fueron un factor predictor independiente de DM2 8 años tras el parto en mujeres con DMG previa.
En algunos estudios el uso de insulina en la gestación ha sido referido como predictor de TAG14,16,17,27,31, pero no en otros20,30. En nuestro estudio no encontramos dicha asociación. Estos resultados contradictorios podrían estar en relación con el hecho de que la insulinoterapia depende en parte de las preferencias de las pacientes y del éxito de las intervenciones sobre el estilo de vida.
Entre las limitaciones del presente estudio cabe destacar el bajo porcentaje de pacientes que acudieron al control posparto, aunque las cifras son similares a las descritas en la literatura19. Además, las mujeres que realizaron el control clínico posparto tuvieron unas características basales diferentes a las que no acudieron, por lo que los resultados obtenidos no pueden ser extrapolados a toda la población de mujeres con antecedentes de DMG. Además, no pudimos conseguir datos sobre otros factores de riesgo cardiovascular como la hipertensión arterial, ni de la lactancia materna, el uso de anticonceptivos orales y la actividad física en el posparto, factores que podrían haber influido en el desarrollo de alteraciones del metabolismo de la glucosa.
ConclusionesEn una población española de origen multiétnico, la incidencia de alteraciones del metabolismo hidrocarbonado en el primer año posparto de las mujeres con antecedentes de DMG fue del 41,8%, siendo el riesgo 3 veces superior en las mujeres pertenecientes a etnias no caucásicas. Estos hallazgos evidencian la necesidad de definir estrategias específicas de seguimiento e inicio precoz de intervenciones sobre factores de riesgo cardiovascular en las mujeres con antecedentes de DMG, particularmente en aquellas de origen no caucásico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.