La hiperglucemia es un fenómeno frecuente en el ámbito hospitalario, y tanto la hiperglucemia de estrés (HE) como la diabetes mellitus (DM) han sido reconocidas como marcadores de morbimortalidad1-4. Sin embargo, existe controversia en la asociación entre los trastornos glucémicos de un paciente ingresado y su pronóstico, de acuerdo a la población estudiada5-6.
Con el objetivo de evaluar cómo impacta el factor hiperglucemia en la mortalidad hospitalaria se ha llevado a cabo un estudio observacional descriptivo que incluyó pacientes adultos ingresados por cualquier causa entre el 1 de junio de 2014 al 31 de mayo de 2015 en un hospital de alta complejidad de Argentina (Hospital Italiano de Buenos Aires, que cuenta con 750 camas en total, 200 de cuidados críticos correspondientes a terapia intermedia, terapia intensiva y unidad coronaria). Los pacientes fueron seguidos desde el ingreso hasta el alta o el fallecimiento, utilizando el modelo de riesgos proporcionales de Cox para estimar el coeficiente de riesgo global de muerte. Se reportan hazard ratio univariante (HR sin modificar por factores de confusión) y multivariante (HRa, ajustado por diferentes factores de confusión), con sus respectivos intervalos de confianza del 95%.
Toda la información clínica y administrativa es recolectada y almacenada en un único repositorio centralizado de datos informatizados accesible a través de la historia clínica electrónica (HCE), de donde se obtuvieron los datos secundarios retrospectivos a los fines de este proyecto, previa aprobación por comité de ética institucional. Se solicitaron todos los valores durante el ingreso correspondientes a las glucemias (incluyendo determinaciones en ayunas o al azar), y todos los valores correspondientes a las glucemias capilares.
La cohorte global estuvo conformada por 14.938 pacientes, con una media de edad de 64años (12,86% [1.921]) con diagnóstico previo de DM y alta prevalencia de comorbilidades cardiovasculares asociadas (25,45%), esta última definida a través de la revisión de HCE como un constructo conformado por al menos uno de los siguientes antecedentes: infarto agudo de miocardio, enfermedad coronaria establecida, insuficiencia cardíaca, enfermedad vascular periférica y/o insuficiencia renal crónica. En su mayoría se trató de pacientes hospitalizados en sala de internación general sin requerimiento de pase a cuidados intensivos (69,93%), ingresos no programados (52,80% admitidos por central de emergencias), con mediana de ingreso de 4días (rango intercuartil de 5,7).
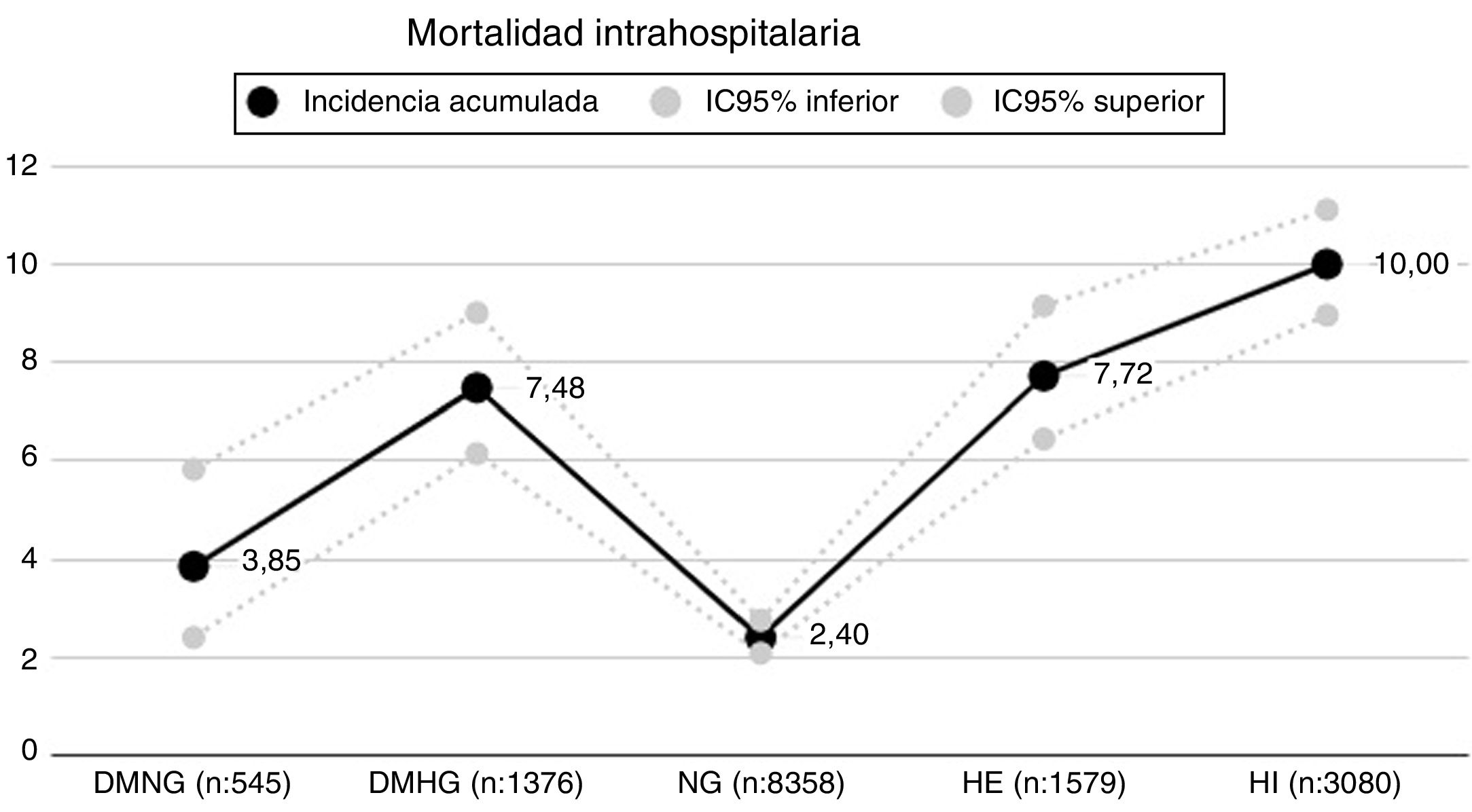
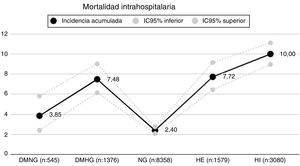
De acuerdo al comportamiento glucémico y definiendo normoglucemia (NG) a todos los pacientes cuyas mediciones presentaran la totalidad de sus registros menores a 140mg/dl, se identificaron 5 grupos: diabetes con normoglucemia (DMNG: 545), diabetes con hiperglucemia (DMHG: 1.376), normoglucemia sin DM (NG: 8.358), hiperglucemia de estrés (HE: 1.579) e hiperglucemia indeterminada (HI: 3.080)7. La hipoglucemia, definida como al menos un valor <70mg/dl, ocurrió con una frecuencia del 5,86% (875) en la cohorte global (de estos recibieron durante el ingreso pauta de insulina correctora el 30% e insulina basal el 10%), del 4,58% (25) en el grupo DMNG y del 10,53% (145) en el grupo DMHG.
Durante el seguimiento de esta cohorte ocurrieron en total 755 fallecimientos, resultando una incidencia acumulada de mortalidad intrahospitalaria global del 5,05%. En los distintos grupos considerados la mortalidad fue del 3,85% (IC95%: 2,40-5,83) en DMNG, del 7,48% (IC95%: 6,15-9,01) en DMHG, del 2,40% (IC95%: 2,08-2,75) en NG, del 7,72% (IC95%: 6,45-9,15) en HE y del 10% (IC95%: 8,96-11,11) en HI (fig. 1).
Asumiendo al grupo NG como basal de referencia, los coeficientes de riesgo sin modificación por factores de confusión resultaron: HR 1,84 (IC95%: 1,17-2,89) en DMNG, HR 1,75 (IC95%: 1,38-2,23) en DMHG, HR 1,30 (IC95%: 1,03-1,64) en HE y HR 1,84 (IC95%: 1,54-2,22) en HI, sin diferencias significativas entre los distintos grupos hiperglucémicos. A su vez, el riesgo de mortalidad ajustada por potenciales confundidores (sexo, edad, hipoglucemia, intervención quirúrgica, pase a unidad de cuidados intensivos, causa de ingreso, cáncer y comorbilidades cardiovasculares) según el comportamiento glucémico resultó en: HRa 1,19 (IC95%: 0,76-1,87) en DMNG, HRa 1,53 (IC95%: 1,20-1,96) en DMHG, HRa 1,31 (IC95%: 1,03-1,67) en HE y HRa 2,01 (IC95%: 1,66-2,43) en HI.
Hubiera sido de interés contar con otras variables importantes para ajustar, tales como la proporción de pacientes que estaban con tratamiento farmacológico hipoglucemiante antes del ingreso, o algún marcador de gravedad/pronóstico de los pacientes críticos (como score de APACHE). Sin embargo, esto no fue posible debido a las características inherentes al diseño, debido a que la recolección de datos de modo retrospectivo depende de la disponibilidad y de la calidad de registro de los datos en la HCE. Tampoco fue factible la recolección de información detallada sobre las características de los pacientes con DM (p.ej., años de evolución de la DM, presencia o no de complicaciones microvasculares o macrovasculares asociadas, número de fármacos indicados, control metabólico previo y tratamiento insulínico previo al ingreso), siendo importante para la interpretación de los hallazgos dado que se trata de una enfermedad crónica que comprende un grupo muy heterogéneo de individuos.
Sin embargo, dentro de los puntos a contemplar como fortalezas, vale la pena considerar: a)la calidad de información se basa en datos informatizados y confiables, y la institución cuenta con la acreditación de la Healthcare Information and Management Systems Society nivel7; b)se trata de un hospital de alta complejidad y de referencia a nivel nacional, por lo que los resultados se podrían extrapolar a otras instituciones o poblaciones similares. Si bien no deja de ser un estudio observacional y retrospectivo, el número elevado de la muestra conduce a resultados contundentes para explorar cómo este factor (la hiperglucemia como variable independiente) impacta en un resultado (muerte intrahospitalaria como variable dependiente). Adicionalmente cabe mencionar que el grupo con HI, habitualmente excluidos en otros trabajos, resultó contener el mayor número de personas con hiperglucemia.
Ante la existencia de diversos estudios con hallazgos heterogéneos8-9, estos resultados ahondan en un factor ligado al aumento de la mortalidad hospitalaria de gran relevancia clínica. En conclusión, nuestros resultados apoyan la idea de que la presencia de hiperglucemia durante los ingresos se asocia a un aumento de la mortalidad hospitalaria, independientemente del diagnóstico de DM; no obstante, no nos permite concluir si el diagnóstico per se de la DM ejerce alguna influencia sobre la mortalidad en este entorno10.
FinanciaciónEste trabajo no ha recibido financiación alguna.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A Gabriela Blugerman por la paciencia y a sección Gestión de la Información para la Investigación (Departamento de Investigación) por la colaboración en todo el proceso de recogida de datos secundarios.
Al Área de Investigación en Medicina Interna por el apoyo institucional.