«We tend to think in opposites, to feel that what is not good must be bad and that what is not bad must be good». Samuel I. Hayakawa
Los tumores neuroendocrinos hipofisarios caen dentro de las categorías de tumores que no tienen características moleculares específicas que se puedan aplicar al diagnóstico clínico de rutina1.
En patología, históricamente (y hasta hoy) hemos dividido los tumores en benignos y malignos, y aunque han pasado cerca de 5 siglos desde que G. Falopio los dividiese así, la principal tarea del patólogo, y lo primero que un clínico quiere con respecto a una neoplasia continúa siendo saber de qué lado cae esta. Sin embargo, a la luz del conocimiento actual sobre la naturaleza de las neoplasias, vemos que el paradigma benigno-maligno no es acorde con esa posición, ya que resulta obvio que, ya sea como consecuencia de la suma de eventos genéticos o de las alteraciones funcionales que se derivan de ellos, el resultado es una amplia gama de posibilidades que en determinadas situaciones hacen imposible el trazo de una línea nítida que separe los tumores benignos de los malignos.
En 2004, la Organización Mundial de la Salud (OMS) introdujo un sistema para graduar los tumores endocrinos primarios de la hipófisis2. Estos tumores se clasificaron como adenoma típico, adenoma atípico y carcinoma hipofisario. Sin embargo, las diferencias entre adenomas «típicos» y «atípicos» no quedaron claramente establecidas, además de que no existen criterios morfológicos para distinguir los adenomas «atípicos» localmente agresivos de los carcinomas, cuando el tumor está limitado a la silla turca3. Aunque la hipercelularidad, atipia citológica, elevada actividad mitótica (especialmente si hay presencia de figuras atípicas), necrosis, invasión de estructuras adyacentes y recurrencia, no son necesariamente indicadores de malignidad una vez que se pueden ver en lesiones con un curso clínico favorable, en la mayoría de las situaciones son indicadores de comportamiento agresivo. Los carcinomas hipofisarios son diagnosticados excepcionalmente, en parte debido a una definición altamente restrictiva de la OMS o de clasificaciones previas, ya que la condición sine qua non es la demostración de diseminación cerebro-medular y/o metástasis sistémicas.
En la nueva clasificación de la OMS de 20174, no se efectúa una graduación histológica de los tumores neuroendocrinos hipofisarios, y se recomienda abandonar la terminología de esa entidad intermedia denominada como adenoma «atípico», volviendo así al modelo adenoma-carcinoma (benigno-maligno). Sin embargo, se habla de adenomas de «alto riesgo» (aquellos tumores que presentan crecimiento rápido, invasión radiológica y elevado índice de proliferación Ki-67) y de subtipos especiales cuyo comportamiento clínico ha demostrado ser más agresivo debido a sus características histológicas intrínsecas, como el adenoma somatotropo escasamente granulado o el adenoma corticotropo silente.
Confío en que el lector estará de acuerdo cuando afirmamos que en este tipo de tumores a lo sumo, podemos decir que las lesiones ubicadas en un extremo del abanico es probable que presenten un comportamiento benigno (sería la luz verde de un semáforo, «el paso está libre y se puede avanzar de forma segura») y aquellas ubicadas en el extremo opuesto probablemente presentarán un comportamiento maligno (luz roja, «peligro»). Este enfoque de la nueva clasificación de la OMS ignora así todas las lesiones que se encuentran en medio (luz amarilla, «precaución») y por ende, todo el espectro posible que de ahí se deriva. La realidad es que no todos saben qué significa y cómo actuar ante el «amarillo» del semáforo, y pocos recuerdan que tras este, viene el «rojo»…
En otros tumores de órganos endocrinos la situación no es muy diferente; llevamos décadas luchando con el diagnóstico diferencial entre el adenoma y el carcinoma de la glándula paratiroides y de la glándula suprarrenal, solo por la pretensión en definir el tumor como benigno o maligno, cuando en determinados casos las diferencias entre ambos son tan sutiles, que solo la aparición de metástasis durante el seguimiento del paciente es la que definirá el diagnóstico real. Debemos admitir que la división simplista de tumores en benignos y malignos es inadecuada para expresar la variedad de posibilidades que existen.
Esto ha llevado a terminologías por veces inconsistentes y a situaciones de no uniformidad en la taxonomía de los tumores. En el caso adenoma versus carcinoma, estamos clasificando como adenomas (por tanto, benignos) a tumores que pueden causar morbilidad significativa por hipo o hipersecreción hormonal, invasión de estructuras cerebrales, ceguera y parálisis de nervios craneales, que pueden requerir radioterapia y que en última instancia, pueden ser letales; en cambio, otros tumores epiteliales como por ejemplo el carcinoma basocelular de la piel, lo clasificamos como cáncer, a pesar de saber que aunque invada ampliamente (fue denominado antiguamente como ulcus rondens por su comportamiento agresivo local), muy raramente (por no decir nunca) metastatiza.
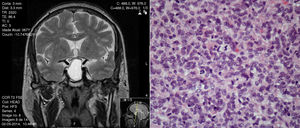
A un tumor neuroendocrino hipofisario, si le llamamos adenoma (incluso calificándolo como «atípico») transmitimos la imagen de un tumor indolente, mientras que si le llamamos carcinoma (incluso calificándolo como bien diferenciado e in situ) transmitimos la imagen de un tumor agresivo y potencialmente metastatizante. Con características de agresividad y sin metástasis documentadas ¿por qué no llamarle tumor/neoplasia neuroendocrina hipofisaria atípica? (fig. 1). El Club Internacional de Patología Hipofisaria en 2016, propuso una reclasificación de estos tumores para aplicar la terminología que ha sido ampliamente aceptada en otros tumores neuroendocrinos, sugiriendo denominarlos con el término PitNET (pituitary neuroendocrine tumors)5, término que ya había sido sugerido previamente por otros autores6.
En conclusión, debería estar desaconsejada la nomenclatura dual benigna-maligna, como ya ha sido apuntado por otras autoridades en esta materia7,8, pasando a utilizar una clasificación según comportamiento biológico por estimativa de riesgo, en vez de continuar obstinados en que toda proliferación neoplásica debe dividirse apenas en estas 2 categorías. De hecho, en patología en los últimos años ya se han ido utilizando algunos términos que apoyan la creencia en la coexistencia de categorías tumorales intermedias (semimaligno, seudomaligno, borderline, intermedio, atípico, de potencial maligno incierto, etc.). Parece necesaria una reevaluación de la definición, clasificación y criterios de malignidad que se han de aplicar a las neoplasias neuroendocrinas, concretamente en lo que concierne a las hipofisarias, mudando así la famosa frase «no hay tumores borderline, solo patólogos borderline», por otra como «no hay patólogos borderline, solo clasificaciones borderline».