Estudiar los factores de riesgo y la relación entre los hallazgos clínico-ecográficos y los hallazgos microbiológicos y anatomopatológicos en el contexto de una enfermedad pélvica inflamatoria.
Material y métodosEstudio observacional retrospectivo realizado entre enero de 2010 y noviembre de 2015. Se incluyó a aquellas pacientes con diagnóstico de enfermedad pélvica inflamatoria registradas en la base de datos informatizada del Servicio de Obstetricia y Ginecología del Complejo Hospitalario Universitario Insular Materno-Infantil y con criterios para ser hospitalizadas. Se excluyeron las pacientes tratadas de forma ambulatoria.
ResultadosSe obtuvo una muestra de 112 pacientes con una edad media de 35,4 años. Solamente el 11,6% cumplían todos los criterios mínimos de diagnóstico de enfermedad pélvica inflamatoria. Los patógenos aislados en mayor porcentaje fueron clamidia y gonococo. Se hizo biopsia de endometrio en un 55,6% de los casos y la ecografía informó de una imagen sugestiva de EPI en un 56,3%. La pauta antibiótica más empleada fue la asociación de clindamicina y gentamicina. Se instauró tratamiento de la pareja sexual en el 48,2% de los casos. El 82,15% de las pacientes recibieron tratamiento quirúrgico.
ConclusiónLa población estudiada es atípica en cuanto a edad media y factores de riesgo, aunque la recogida de datos en la anamnesis es mejorable. La incidencia de gonorrea ha disminuido en nuestro medio, coincidiendo con la aparición de nuevos patógenos que adquieren mayor importancia. Se debe insistir en la toma de biopsia de endometrio para aumentar el índice de sospecha y en la realización del tratamiento a la pareja sexual. Aun así, los resultados del tratamiento hospitalario y quirúrgico fueron favorables.
To analyse the risk factors and the relationship between clinical and sonographic findings and microbiological and pathological findings in the context of pelvic inflammatory disease.
Materials and methodsRetrospective observational study conducted between January 2010 and November 2015. Patients with a diagnosis of pelvic inflammatory disease, registered in the electronic database of the Department of Obstetrics and Gynaecology of Complejo Hospitalario Universitario Insular Materno-Infantil, who met the hospitalisation criteria for the Gynaecology Department, were selected. Patients treated on an outpatient basis were excluded.
ResultsA sample of 112 patients was obtained, with a mean age of 35.4 years. Only 11.6% of patients met all minimum diagnosis criteria of pelvic inflammatory disease. Chlamydia and gonorrhoea were the most frequently isolated pathogens. Endometrial biopsy was performed in 55.6% of the cases, while ultrasonography showed images suggestive of pelvic inflammatory disease in 56.3% of the patients. The combination of clindamycin and gentamicin was the most used antibiotic regimen, with 48.2% of sexual partners being treated. A number of 82.15% of patients underwent surgery.
ConclusionThe study population is atypical in terms of average age and risk factors, although there is room for improvement in relation to data collected from the patients’ medical history. The incidence of gonorrhoea has declined in our area, which is consistent with the emergence of new pathogens that are more prevalent. Endometrial biopsy should be performed to increase the index of suspicion and the treatment of sexual partners. On the whole, however, the hospital and surgical treatment results were favourable.
La enfermedad pélvica inflamatoria (EPI) es una enfermedad ginecológica frecuente de etiología polimicrobiana, que consiste en un cuadro inflamatorio e infeccioso que afecta al tracto genital superior de la mujer (útero, trompas y ovario). En ocasiones, su alcance puede extenderse más allá de estos límites y desembocar en procesos más graves. Gradison asegura que hay 750.000 casos de EPI cada año en EE. UU., y Mitchell et al. estimaron que en el año 2.000 hubo 1,2 millones de visitas médicas por EPI en dicho país, lo que podría significar que si cada una de esas visitas correspondiera a una sola mujer, aproximadamente el 1% de la población femenina de EE. UU. habría solicitado servicios médicos por esta enfermedad en ese año1,2.
Los agentes etiológicos implicados con mayor frecuencia son Chlamydia trachomatis y Neisseria gonorrhoeae1. Sin embargo, dado que la incidencia de gonorrea ha disminuido, su participación como causa de esta enfermedad también está reduciendo su importancia2. Actualmente, la clamidia constituye la bacteria que más se relaciona con la EPI de origen sexual: se aisla hasta en un 60% de los casos2,3. De hecho, se ha calculado que el 8-20% de las mujeres infectadas por esta bacteria y que no se benefician del tratamiento oportuno acaban desarrollando una EPI1,2. La llegada de los microorganismos a la pelvis se puede producir vía linfática, hemática o ascendente. La vía más importante es la última: a través de las relaciones sexuales, el agente etiológico llega a la vagina de la mujer, sobrepasa el cérvix hasta alcanzar el útero y, pasando por las trompas uterinas, acaba en la cavidad pélvica, pudiendo producir procesos inflamatorios a su paso (cervicitis, endometritis, salpingitis, absceso tubo-ovárico y peritonitis)1,3,4. El diagnóstico de EPI es fundamentalmente clínico, con determinación de si es necesario o no un tratamiento quirúrgico complementario a la antibioterapia.
El objetivo principal del estudio fue estudiar los factores de riesgo y la relación entre los hallazgos clínico-ecográficos y los hallazgos microbiológicos y anatomopatológicos en el contexto de una EPI.
Material y métodosSe realizó un estudio observacional retrospectivo desde enero de 2010 hasta noviembre de 2015. Se incluyó a aquellas pacientes registradas en la base de datos informatizada del servicio que fueron ingresadas en la planta de hospitalización de la Unidad de Ginecología del Servicio de Obstetricia y Ginecología del Complejo Hospitalario Universitario Insular Materno-Infantil (CHUIMI) con diagnóstico al alta de EPI.
Para el diagnóstico de EPI se establecieron como criterios clínicos mínimos el dolor a la movilización cervical, el dolor a la movilización uterina o el dolor anexial. A estos, se añadieron unos criterios adicionales (fiebre superior a 38°C o leucorrea purulenta en la exploración física) y unos criterios específicos: hallazgos sugestivos de EPI en la ecografía (engrosamiento de estructuras anexiales, trompas llenas de contenido líquido con o sin líquido libre, complejos tubo-ováricos, estudio Doppler con datos de infección pélvica) o en la laparoscopia.
Se ingresó en la planta de hospitalización de Ginecología a aquellas pacientes que cumplían con los criterios de hospitalización del servicio y que coinciden con los establecidos por el Centers for Disease Control and Prevention (CDC): diagnóstico incierto sin poder excluir una urgencia quirúrgica (apendicitis, embarazo ectópico), paciente embarazada, sin respuesta al tratamiento ambulatorio, intolerancia o incumplimiento del tratamiento por vía oral, gravedad clínica de la paciente, imagen sugestiva de absceso tubo-ovárico o paciente con VIH positivo. No existe evidencia de que las mujeres en edad adolescente puedan tener mayores beneficios del tratamiento si son hospitalizadas, por eso, los criterios de hospitalización son los mismos para todas las edades. Una vez establecida la sospecha diagnóstica, se tomaron y solicitaron las siguientes muestras y pruebas en todas las pacientes: hemograma, coagulación y bioquímica, serología para VHB y VHC, VIH y sífilis, exudado vaginal y endocervical (general y específico para C. trachomatis y N. gonorrhoeae) y biopsia de endometrio (tabla 1).
Selección de pruebas complementarias establecidas para el diagnóstico de EPI según el protocolo del Servicio de Ginecología del CHUIMI
| 1 Ecografía ginecológica transvaginal (descartar absceso en áreas anexiales) |
| 2 Investigación microbiológica |
| Toma endocervical con hisopo para siembra en cultivo |
| Toma endocervical con hisopo para estudio ADN |
| Toma vaginal con hisopo para siembra en cultivo |
| En caso de cirugía, toma con jeringa para siembra en cultivo |
| Si positivo para clamidia o gonococo, testar en 3-6 meses tras tratamiento |
| 3 Investigación serológica |
| Investigación serológica en EPI confirmadas |
| Investigación serológica VIH, lúes y hepatitis (B y C) |
| 4 Biopsia de endometrio mediante cánula de Cornier |
| 5 Estudio analítico |
| Hemograma completo y pruebas de coagulación |
| VSG y proteína C reactiva |
Se excluyó a aquellas pacientes que fueron diagnosticadas de EPI y que fueron tratadas de manera ambulatoria.
Las variables recogidas fueron: edad en el momento del diagnóstico, paridad, número de hijos, edad de inicio de las relaciones sexuales, número de parejas sexuales, pareja estable en el momento del diagnóstico, uso de dispositivo intrauterino en el momento del diagnóstico, resultado del exudado vaginal, criterios diagnósticos (clasificados como mínimos, adicionales y específicos), tipo de cirugía, régimen antibiótico empleado, resultado de la serología, resultado de la biopsia de endometrio, necesidad de reintervención y tipo de cirugía, complicaciones postoperatorias, días de estancia hospitalaria, episodios previos o posteriores de EPI y constancia del tratamiento de la pareja sexual.
Para el análisis estadístico de los datos se utilizó el paquete SPSS versión 22.0 para Windows. Para la revisión bibliográfica se llevó a cabo una búsqueda en la base de datos PubMed.
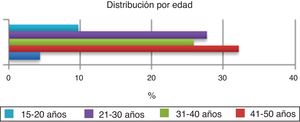
ResultadosEl total de pacientes recogidas durante el periodo de estudio fue de 112. La media de edad en el momento del diagnóstico fue 35,44 ±11,062 años (fig. 1). En cuanto a la paridad, 32 pacientes (28,6%) eran nulíparas, 40 de ellas (35,7%) habían tenido un hijo, 29 (25,9%) habían tenido 2 hijos y 11 pacientes (9,8%) 3 o más hijos. Del total de la muestra, 25 de ellas (22,3%) eran portadoras de dispositivo intrauterino hacía más de un año, a excepción de un caso en el que se le había insertado 20 días antes del diagnóstico de EPI.
Los antecedentes sexuales (edad de inicio de las relaciones sexuales y número de parejas sexuales) no pudieron ser recogidos en la totalidad de las pacientes, pues estos datos se incorporaron en las historias informatizadas en el año anterior y no constan en las historias antiguas. En el momento del diagnóstico, 77 pacientes (68,8%) tenían una pareja estable y 5 mujeres (4,5%) referían no mantener relaciones sexuales.
Se establecieron unos criterios mínimos y unos criterios adicionales para el diagnóstico de EPI. Con respecto a los criterios mínimos, hubo pacientes que solamente presentaban uno de ellos. Así, 14 pacientes (12,5%) tan solo presentaban dolor a la movilización cervical, 7 pacientes (6,3%) dolor a la movilización uterina y 16 pacientes (14,3%) dolor anexial. Otras 13 de ellas (11,6%) cumplían con los 3criterios mínimos y 23 pacientes (el 20,5%) no presentaban ningún criterio mínimo a su llegada a Urgencias. El resto de las pacientes (34,8%) tenía una combinación de 2criterios mínimos. Con respecto a los criterios adicionales, 52 mujeres (46,4%) presentaron una temperatura igual o mayor a 38°C de manera aislada y se objetivó leucorrea purulenta (sin fiebre) en 5 de ellas (4,5%). El 18,8% cumplían con ambos criterios adicionales.
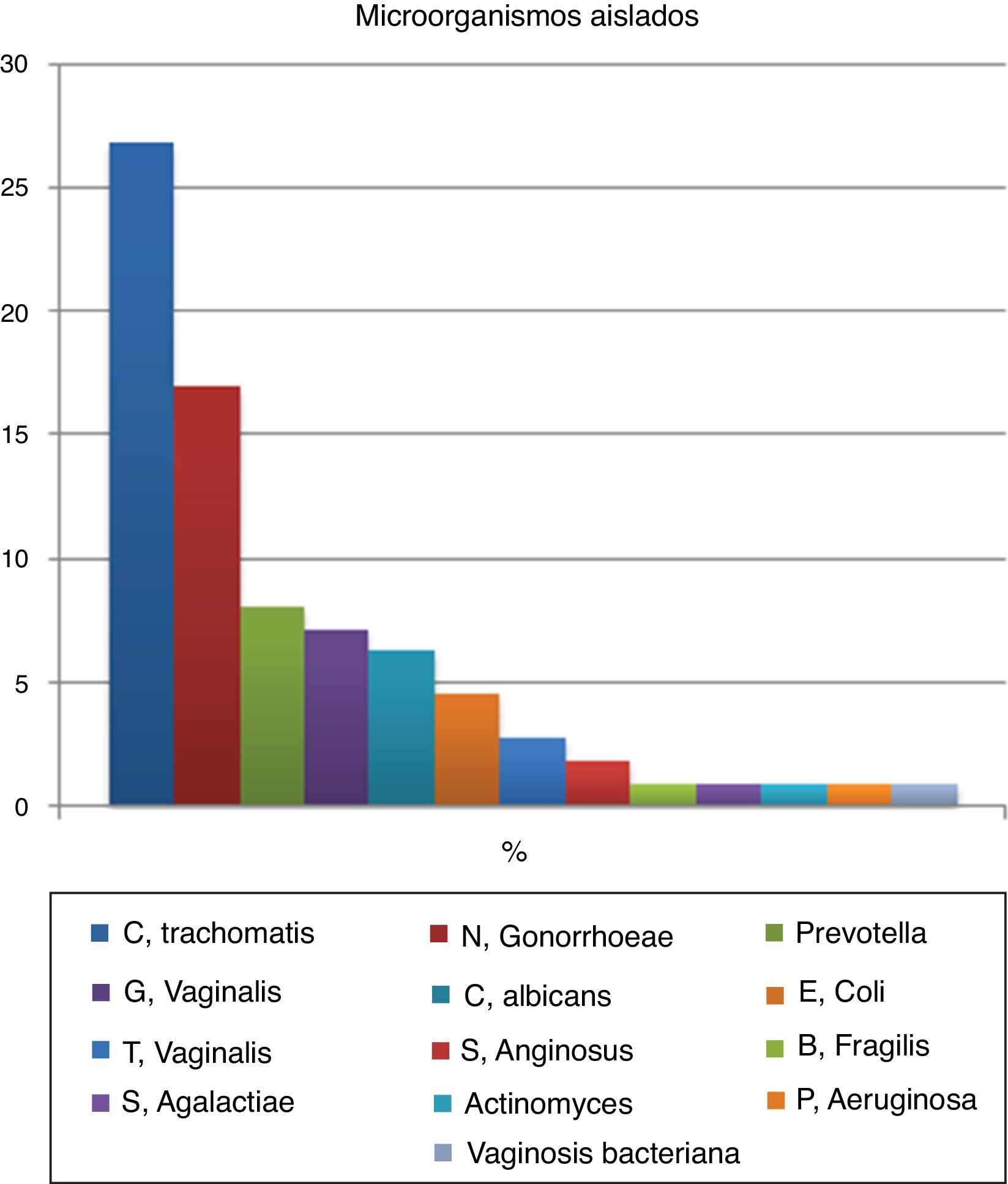
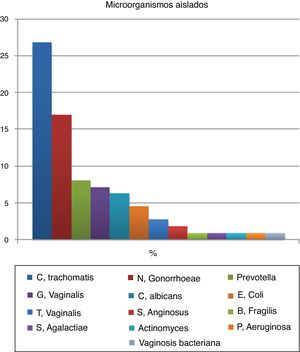
El exudado vaginal se recogió en 104 pacientes (92,86%) y quedaron 8 mujeres (7,14%) sin estudio microbiológico. Del total, el exudado fue negativo en 16 mujeres (14,3%). La distribución de los microorganismos aislados en los cultivos se representa en la figura 2. La serología se recogió en menos de la mitad de los casos (42%) y fue negativa en todos ellos.
La toma de biopsia de endometrio mediante cánula de Cornier se realizó en 62 pacientes (55,36%): fue no representativa en 2 de ellas (1,8%) y normal en 13 pacientes (11,6%). El informe anatomopatológico informó de endometritis en 28 pacientes (25%), se detectaron signos de infección por Actinomyces y de material purulento en 3 (2,68%) y 16 pacientes (14,28%), respectivamente. Más de la mitad de las pacientes (56,3%) tenían una imagen ecográfica sugestiva que se correlacionaba con los hallazgos durante la cirugía. En 13 de las pacientes no se cumplió ninguno de los criterios específicos.
En cuanto al tratamiento, 20 pacientes (17,85%) recibieron tratamiento antibiótico exclusivo y 92 mujeres (82,15%) necesitaron, además, una intervención quirúrgica. El régimen antibiótico de primera elección fue la asociación de clindamicina y gentamicina intravenosas a dosis de 900mg/8 h y 1,5mg/kg/8 h, respectivamente, que se pautó en 74 de las pacientes (66,1%). En 9 pacientes (8%) se administró cefoxitina 2g/6 h y doxicilina 100mg/12 h, ambas intravenosas. En 29 casos (25,9%) se recurrió a otros antibióticos menos habituales. Del total de pacientes tratadas quirúrgicamente, se realizó una laparotomía en 26 de ellas (28,26%) y una laparoscopia en 66 pacientes (71,7%) con una tasa de reconversión a laparotomía del 9,7%. Se reintervino a 10 pacientes (8,9%) por no resolución del cuadro y evolución tórpida durante el postoperatorio. El tratamiento de la pareja sexual solo constaba en 54 de las parejas (48,2%).
Las complicaciones postoperatorias descritas fueron: necesidad de transfusión sanguínea (14,3%), infección de la herida quirúrgica (11,6%), fiebre persistente (11,6%), íleo paralítico (4,5%), dehiscencia de la herida quirúrgica (4,5%), infección del tracto urinario (0,9%), celulitis de la pared (0,9%), lesión de asa intestinal (0,9%). La estancia media hospitalaria fue de 6,49 días (rango 1-25) con una tasa de reingreso el 9,8% (11 pacientes). De todas las pacientes, 11 (9,8%) habían tenido episodios previos de EPI.
DiscusiónLa paciente típica con EPI es una mujer joven con factores de riesgo sexuales. Tener menos de 25 años o tener múltiples parejas sexuales son algunas de las características que aumentan el riesgo de padecer esta enfermedad. Sin embargo, si comparamos nuestra muestra con el perfil clásico descrito en la bibliografía, se puede observar que la población estudiada es atípica, pues la edad media es mucho más elevada (35,44 años) y la mayoría tenía pareja estable en el momento del diagnóstico (68,8%). Los factores de riesgo sirven como guía a la hora de llevar a cabo un diagnóstico y en la EPI los antecedentes sexuales son los más importantes. En la inmensa mayoría de las historias clínicas de nuestra muestra no aparecían estos datos. Si bien el diagnóstico de EPI debe considerarse en todas las pacientes sexualmente activas con clínica típica, con o sin dolor abdominal y con independencia de los factores de riesgo sexuales, estos últimos deben ser recogidos en la anamnesis, pues aumentan la especificidad de los síntomas5. De esta forma, se podría ayudar a aumentar la tasa de diagnóstico de EPI. Sin embargo, los factores de riesgo sexuales no son del todo claros, pues no está establecido qué se considera «pareja estable» o a partir de qué número de parejas sexuales se debe plantear un aumento del riesgo de EPI. Esto supone un problema si se tiene en cuenta que el CDC recomienda poner tratamiento empírico a las mujeres con diagnóstico de sospecha de EPI y factores de riesgo sexuales5. Aunque no constituye uno de los factores de riesgo que se contemplan en nuestro estudio, algunos autores han demostrado que las mujeres con endometriosis no solo tienen mayor riesgo de desarrollar una EPI, sino que esta puede ser más grave y complicada6. En nuestro caso, tan solo se describió la presencia de una endometriosis ovárica en una de las pacientes intervenidas por laparoscopia. Este aumento del riesgo se debe a que el tejido endometriósico facilita la propagación bacteriana al funcionar como medio de cultivo. Además, un gran número de mujeres con endometriosis acaban siendo infértiles y utilizan procesos de fecundación in vitro, lo que también favorece la infección de la pelvis6. La EPI en estos casos suele ser refractaria al tratamiento y requiere de procesos invasivos, que dan lugar a un tiempo de hospitalización más prolongado6.
Aunque no existe una semiología patognomónica y varía mucho de una paciente a otra en gravedad y expresividad, la clínica es determinante1-3. De hecho, por sí sola tiene una sensibilidad y una especificidad del 87 y el 50% respectivamente y se ha visto que tiene un valor predictivo positivo del 65-90%1,4. Para apoyar la sospecha clínica se suele recurrir a 2técnicas: la biopsia de endometrio y la laparoscopia. En cuanto a la laparoscopia, se considera que su uso de forma rutinaria no es viable ni recomendable pues, aunque es el gold estándar para el diagnóstico de salpingitis, se ha visto que el valor predictivo positivo de la clínica cuando es confirmado por laparoscopia es alto (65%)2,5. Por ello, y dado que se trata de un proceso caro e invasivo no exento de complicaciones, su uso queda reducido a los casos en los que el tratamiento no resulta efectivo y cuando hay un alto índice de sospecha con pruebas negativas1. Como alternativa, existen otras técnicas más baratas y seguras que también proporcionan precisión diagnóstica, como la ecografía Doppler o la resonancia magnética7. En este sentido, nuestro servicio apoya el manejo conservador y considera la laparoscopia exclusivamente para aquellos casos que cumplen con criterios quirúrgicos. Los resultados de la cirugía fueron favorables en la mayoría de las pacientes de nuestro estudio, con una tasa de reconversión a laparotomía y de reingreso bajas (9,7 y 9,8%, respectivamente).
La biopsia de endometrio resulta útil para confirmar el diagnóstico de EPI con endometritis sin necesidad de recurrir a la laparoscopia. Sin embargo, en nuestro estudio se recogió muestra para biopsia en la mitad de las pacientes. Este dato resulta llamativo si se tiene en cuenta que la biopsia es el gold estándar para el diagnóstico de endometritis (75% de sensibilidad y 84% de especificidad)1. Este es, por tanto, un aspecto importante que mejorar en la práctica clínica diaria. Se debe tener como objetivo realizar biopsia de endometrio a todas las pacientes ingresadas con sospecha de EPI.
Tal y como se observa en nuestros resultados y lo confirma la bibliografía, clamidia y gonococo son los microorganismos que causan EPI con mayor frecuencia8. Este dato es importante, pues se ha visto que las mujeres con diagnóstico microbiológico de clamidia o gonococo tienen una mayor tasa de hospitalización por EPI en el siguiente año que las mujeres de la población general para la misma edad8. Además, Reekie et al. señalan que las tasas de hospitalización son mayores para el gonococo que para la clamidia8. Esto contrasta con nuestro estudio, pues en él aparece un mayor porcentaje de clamidia que de gonococo en los resultados microbiológicos, lo que podría explicarse por el descenso de la incidencia de gonorrea en nuestro medio. Por otro lado, hay que tener en cuenta que el porcentaje de patógenos no típicos aislados en nuestro medio es tan alto como el porcentaje de gonococo y clamidia juntos. En los años 70 se creía que la EPI era monoetiológica, pero hoy en día se sabe que hay una amplia variedad de microorganismos implicados en su patogénesis9. Así, agentes patógenos como G. vaginalis, Prevotella y anaerobios están empezando a cobrar mayor importancia como etiología de EPI. Se ha visto que las alteraciones en la flora vaginal habitual, con disminución en la producción de peróxido de hidrógeno de los Lactobacillus, permite el crecimiento anormal de gérmenes implicados tanto en la EPI como en la vaginosis bacteriana que, además, está presente en un alto porcentaje de mujeres con EPI9. Este hecho hay que tenerlo en cuenta de cara al diagnóstico etiológico, pues la no erradicación de estos nuevos patógenos también puede dar lugar a secuelas a largo plazo9. Hay que considerar, por tanto, la realización de cultivos para gérmenes no típicos en el futuro y la aplicación de un tratamiento de amplio espectro con cobertura para dichos agentes etiológicos.
La importancia de llevar a cabo un diagnóstico precoz y un tratamiento inmediato radica en que la EPI no tratada puede provocar graves secuelas para la vida sexual y reproductiva de la mujer. Por ello, el tratamiento se inicia de forma empírica y sin necesidad de esperar los resultados de las pruebas complementarias, con un objetivo terapéutico tanto preventivo como curativo1-3. Algunos estudios plantean que el desarrollo de EPI puede producirse en el contexto de una infección asintomática por clamidia y proponen la posibilidad de hacer un cribado como medida de prevención de la EPI10. Anschuetz et al. analizaron la reducción de las secuelas por EPI gracias al cribado microbiológico y observaron que el cribado de clamidia y gonorrea en poblaciones con alta morbilidad puede estar asociado a una disminución de la hospitalización por EPI11. De hecho, en EE. UU. se recomienda detectar la presencia de C. trachomatis y N. gonorrhoeae en mujeres menores de 25 años sexualmente activas1. Si bien es cierto que actualmente no hay evidencia de que instaurar un plan de cribado sea eficiente, podría ser interesante para nuestro medio abrir nuevas líneas de investigación en este campo, pues clamidia es el microorganismo que se aísla con mayor frecuencia.
El tratamiento de la pareja sexual solo constaba en el 48,2% de nuestra muestra. Este dato resulta paradójico si se tiene en cuenta que el 68,8% de las pacientes tenían pareja estable. Como se ha comentado, la vía de transmisión más frecuente de la EPI es la sexual, por lo que se debe hacer hincapié en la necesidad de llevar a cabo un tratamiento antibiótico completo e integral que incluya a la pareja12. Esto cobra importancia sobre todo si existe una relación estable, pues la tasa de reinfección es alta si no se trata a la pareja que, por norma general, suele estar asintomática.
Por lo tanto, es fundamental establecer un plan de actuación apto para el diagnóstico y tratamiento de la EPI para así reducir su incidencia y evitar las posibles secuelas a medio y largo plazo. Desde un punto epidemiológico, se debe insistir a los profesionales en la importancia de la recogida de los antecedentes sexuales y definirlos con claridad, pues aumentan la especificidad del diagnóstico. Asímismo, se debe tener en cuenta, de cara a posibles cambios en el proceso diagnóstico y terapéutico en un futuro próximo, el hecho de que la incidencia de gonorrea está disminuyendo en nuestro medio a expensas de otros microorganismos menos habituales hasta el momento. Por ello y teniendo en cuenta que el resultado de una biopsia de endometrio puede dar el diagnóstico de EPI, es fundamental la toma de la muestra, al igual que la de los exudados vaginales, en el momento del diagnóstico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.