El coriocarcinoma es una neoplasia epitelial rara, perteneciente al grupo de las enfermedades trofoblásticas gestacionales. Se caracteriza por la presencia de células del sincitotrofoblasto, citotrofoblasto y trofoblasto intermedio, que pueden presentar invasión tisular y vascular.
Mujer de 45 años, última gestación 10 años atrás. Recibe tratamiento de lesión escamosa intraepitelial de alto grado (HSIL). Tras conización, presenta sangrados irregulares. Descartada la posibilidad de enfermedad cervical residual o patología de origen endometrial, nos orientamos hacia el diagnóstico de coriocarcinoma cuando la paciente presenta hemoptisis por metástasis pulmonares. Se realiza revisión de los criterios diagnósticos, manifestaciones clínicas y pronóstico.
Choriocarcinoma is a rare epithelioid neoplasm belonging to the group of gestational trophoblastic disease. The histologic feature is syncytiotrophoblastic, cytotrophoblastic and intermediate trophoblastic cells which can permeate among the myometrial fibers and vessels.
We report a case of choriocarcinoma diagnosed in a 45-year-old woman 10 years after her last pregnancy. She was treated for a high-grade squamous intraepithelial lesion (HSIL). After surgical treatment, she showed irregular vaginal bleeding. Once residual cervical disease and endometrial disease had been excluded, we suspected metastatic gestational trophoblastic disease when the patient showed hemoptysis due to pulmonary metastasis. We review the diagnostic criteria, clinical expression and prognosis of this entity.
Paciente de 45 años, sin antecedentes patológicos de interés. Antecedentes gineco-obstétricos de menarquia a los 13 años, ciclos menstruales regulares, 4 partos eutócicos (último 10 años atrás), amenorrea de más de un año de evolución. No controles ginecológicos posteriores a la gestación.
Es remitida a nuestra unidad de patología cervical asintomático y por presentar en citología cérvico-vaginal lesión escamosa intraepitelial de alto grado (HSIL). A la exploración, destaca formación polipoidea en cérvix, que se extirpa. La biopsia cervical dirigida con colposcopio confirma HSIL y cambios compatibles con infección por virus del papiloma humano (VPH), la formación polipoida se informa como pólipo fibroglandular simple.
Realizamos conización cervical con asa diatérmica (anatomía patológica (AP): HSIL con márgenes libres). La paciente pasa a control periódico en consultas externas según protocolo. En la visita a los 6 meses de la intervención, refiere sangrado transvaginal de carácter intermitente. No se evidencia patología a la exploración ginecológica, la biopsia endometrial, citología y ecografía transvaginal son normales.
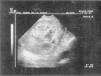
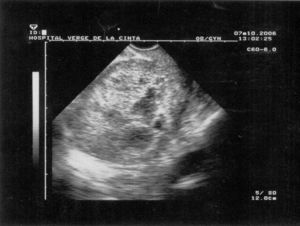
La persistencia de menometrorragias en los meses siguientes son causa de consulta por urgencias donde a la exploración se confirma sangrado procedente de cavidad uterina. En ecografía TV llama la atención útero aumentado de tamaño con línea endometrial hipertrófica y heterogénea (fig. 1). Se realiza biopsia endometrial y se inicia tratamiento hormonal con medroxiprogesterona. La AP del material endometrial remitido informa de disociación glándulo estromal, sin criterios de malignidad aunque con marcados fenómenos de necrosis tisular que aconsejan proseguir el estudio.
En histerosonografía se observa dos formaciones polipoideas en cara anterior de endometrio. La histeroscopia quirúrgica nos permite realizar biopsias dirigidas que se informan de carcinoma pobremente diferenciado. Se decide intervención quirúrgica con analítica preoperatoria normal y marcadores tumorales (CA 125 y CA19,9) negativos. RMN pélvica previa a la intervención, describe de proceso neoformativo endometrial estadio IC con adenopatías ilíacas bilaterales con mayor compromiso de cadena ganglionar iliaca derecha.
Realizamos histerectomía abdominal más doble anexectomía y linfadenectomía pélvica. Postoperatorio transcurre sin incidencias y la paciente es dada de alta hospitalaria a los 6 días de la intervención quirúrgica.
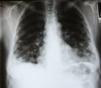
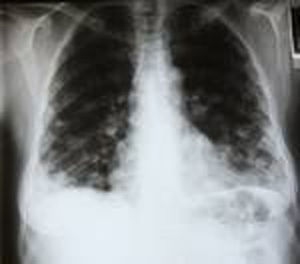
Quince días después del alta, acude a urgencias presentando fiebre, dolor torácico y hemoptisis. La radiografía de tórax muestra imágenes nodulares múltiples en ambos campos pulmonares («en suelta de globo») (fig. 2), TAC toracoabdominal confirma los nódulos pulmonares bilaterales, adenopatías mediastínicas anteriores, precarinales y retroperitoneales que desplazan vena porta.
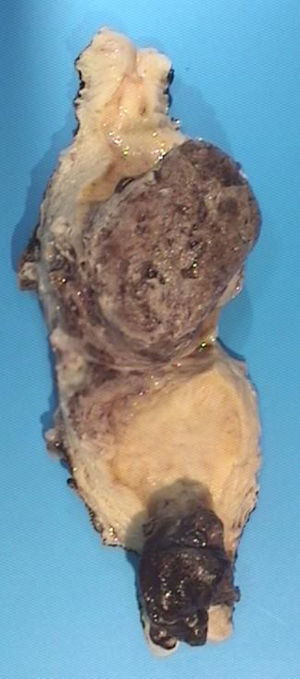
AP de pieza operatoria informa de útero 184g y 9×77cm. Zona violácea de 1cm en pared anterior, lesión tumoral de 4cm con pedículo necrohemorrágico de 2,5cm en canal endocervical, y segunda formación tumoral de 7cm en cara anterior y fundus uterino con afectación parcial de pared posterior (fig. 3). La microscopia: celularidad tumoral a expensas de estirpe tisular trofoblástica, con escaso componente sincitial. Infiltración de endometrio y endocérvix (estromal de 9mm) sin continuidad histológica a nivel de istmo endometrial (implante a partir de tumor fundico versus metástasis de origen vascular), infiltración de cadena ganglionar ilíaca derecha e izquierda. Marcada permeación vascular y fenómenos necrohemorrágicos.
Ante la sospecha de coriocarcinoma, se solicita β-HCG con resultado de 54.601mUI/ml.
DiscusiónPresentamos un caso de coriocarcinoma primario de útero en mujer de 45 años, con último embarazo 10 años atrás. Es remitida a nuestro departamento de patología cervical para tratamiento de HSIL sin presentar sintomatología. La persistencia de metrorragias posteriores a la conización, citologías y biopsia de endometrio de control repetidamente negativas para atipia desorientan en cuanto al diagnóstico. La sospecha y diagnóstico definitivo coinciden en el tiempo con la aparición de signos clínicos y radiológicos de metástasis pulmonar.
El coriocarcinoma es un tumor epitelial maligno perteneciente al grupo de enfermedad trofoblástica gestacional. Según la OMS, la enfermedad trofoblástica gestacional agrupa varias entidades, siendo los principales grupos: mola hidatiforme (parcial o completa), coriocarcinoma, tumor trofoblástico del lecho de asentamiento placentario y tumor trofoblástico epiteloide.
Según los autores Hertig y Mansell, el coriocarcinoma gestacional puede presentarse en 1/160.000 embarazos normales, 1/15.386 abortos, 1/5.333 embarazos ectópicos y 1/40 embarazos molares1. Esta incidencia, toma en consideración el tiempo que transcurre desde el embarazo previo, recalcando el mayor riesgo de presentar coriocarcinoma en mujeres con anterior embarazo molar. En la literatura hay descritos casos de coriocarcinoma en mujeres menopáusicas con embarazo previo de 14 a 17 años atrás2–4.
La edad de aparición del coriocarcinoma fluctúa entre los 17–56 años, siendo los síntomas variables e inespecíficos cosa que dificulta el diagnóstico. La primera manifestación clínica por lo general, es el sangrado transvaginal de carácter irregular, pero no es infrecuente que se presente con clínica de metástasis. De estas, la localización pulmonar es la más frecuente (hemoptisis, hipertensión arterial pulmonar y típica imagen radiológica «en suelta de globos»). Le siguen las metástasis cerebrales (hipertensión intracraneal por hemorragia cerebral), óseas, ganglios linfáticos y tracto gastrointestinal. Estas metástasis son resultado de la afinidad del coriocarcinoma por los vasos sanguíneos.
Macroscópicamente, independientemente de su localización, tiene una apariencia similar de lesión nodular, circunscrita y muy hemorrágica. El tamaño del tumor varía desde pequeñas zonas puntiformes a masas con centro hemorrágico y necrótico, como se describe en nuestro caso sobre la pieza quirúrgica.
Histológicamente, el coriocarcinoma consiste en una mezcla celular de sincitiotrofoblasto, citotrofoblasto y trofoblasto intermedio; en forma de células sueltas o bien organizadas en nidos o racimos; con prominente hemorragia, necrosis e invasión vascular12,13. Por definición, las vellosidades coriales no son componente del coriocarcinoma, excepto en los raros casos en los cuales proviene de una placenta normalmente desarrollada6. El coriocarcinoma carece de canales vasculares con línea endotelial intrínseca, esto lo hace el único tumor maligno de masa sólida sin angiogénesis7.
Las células del sincitotrofoblasto y el trofoblasto intermedio son hormonalmente activas, por lo que la determinación analítica de β-HCG es útil para el diagnóstico de la enfermedad y su seguimiento. A nivel tisular, la utilización en la inmunohistoquímica de B-hCG y hLP es de gran ayuda para la tificación de la estirpe celular. En los casos de coriocarcinoma típico, el tejido del sincitotrofoblasto reacciona con B-hCG y de manera variable con hLP7,8.
Lo más particular del caso que nos ocupa es la presentación con afectación cervical. Tal como se describe en el informe de anatomía patológica, no existe continuidad histológica a nivel de istmo entre el tumor de cavidad endometrial y el tumor cervical. El origen del tumor cervical se supone que se produce a través de metástasis por vía hematógena, o bien, como implante de la lesión primaria endometrial sobre cérvix (eran independientes una de la otra, pero se hallaban en íntimo contacto físico a nivel de ápices tumorales). Si bien está descrita la afectación cervical por enfermedad trofoblástica, por orden de frecuencia las lesiones que se presentan son: nódulo del lecho de implantación placentario8, tumor trofoblástico del lecho de implantación placentario y tumor trofoblástico epitelioide, a expensas de trofoblasto intermedio implantado en el cérvix8,14,15 y metástasis de estos dos anteriores8. Existen pocos casos descritos de coriocarcinoma metastásico a nivel cervical presentándose este concomitante con otros carcinomas16. De forma etiológica cervical no metástasica, los casos de coriocarcinoma se dan como áreas de desdiferenciación a partir de tumor primario de otra extirpe celular17,18. El diagnóstico diferencial que se plantea a nivel cervical es con HSIL-Carcinoma escamoso y otras lesiones mesenquimales cervicales19; si bien se corre el riesgo de confundirse con carcinoma escamoso primario de cérvix20.
La base del tratamiento del coriocacinoma se encuentra por un lado, en su correcta clasificación. Según la FIGO (tabla 1)9 se divide cada estadio en tres subtipos dependiendo de la presencia de factores de riesgo: A (ningún factor de riesgo), B (un factor de riesgo), C (2 factores de riesgo)9. El segundo pilar en el tratamiento, se encuentra en un sistema de puntuación basado en los factores pronósticos de la OMS (tabla 2)10,21. Según la puntuación obtenida, se puede clasificar a los pacientes en: bajo riesgo (<4), riesgo medio4–7 y alto riesgo de metástasis (>8).
Clasificación del estadio anatómico de los tumores trofoblásticos gestacionales según la Federación internacional de ginecólogos y obstetras (FIGO)9
| Estadio I | Tumor localizado únicamente en el útero |
| Estadio II | Tumor extrauterino localizado únicamente en estructuras genitales |
| Estadio III | Presencia de metástasis pulmonar con o sin otro foco genital conocido |
| Estadio IV | Presencia de metástasis en otros órganos. |
Sistema de índices basado en los factores pronósticos según la Organización Mundial de la Salud21
| Factor pronostico | 1 | 2 | 3 | |
| Edad | <39 | >39 | ||
| Embarazo anterior | Mola completa | aborto | Término | |
| Intervaloa | 4 | 4–6 | 7–12 | >12 |
| hCG (U/L) | 10.000 | 100.000 | 1.000.000 | >1.000.000 |
| Grupo ABO | O x A | B | ||
| Tamaño del tumor | 3–5 cm | 5cm | ||
| Localización de la metástasis | Bazo, riñón | Tubo digestivo, hígado | Cerebro | |
| Número de metástasis | 1–3 | 4–8 | >8 | |
| Quimioterapia anterior. | 1 fármaco | 2 o más fármacos |
Riesgo bajo < 4; riesgo medio 4–7; riesgo alto >8.
El tipo tratamiento en el coriocarcinoma dependerá del estadio del tumor según la FIGO. Para FIGO I, prevale el deseo genésico de la paciente, en cuyo caso se inicia tratamiento con monoquimioterapia (metotrexato o actinomicina D). Si los deseos genésicos han sido cumplidos, a la monoquimioterapia se puede agregar la intervención quirúrgica. En estadios II y III con bajo riesgo de metástasis se puede empezar tratamiento con monoquioterapia. Si el riesgo es alto, se inicia poliquimioterapia con metetrexato, actinomicina D y ciclofosfamida y en un segundo tiempo cirugía complementaria. Ante un FIGO IV el tratamiento es el inicio de poliquimioterapia intensiva11.
En los estadios I, II y III con un tratamiento óptimo, la curación se da en casi todos los casos; en estadio IV, existen series descritas con una supervivencia de hasta un 90%.
ConclusiónEl coriocarcinoma es un tumor epitelial que puede presentarse en la mujer menopáusica, después de muchos años de la gestación anterior. A tener en cuenta en el sangrado vaginal anómalo.