Una prevención cardiovascular eficiente exige aprovechar todas las oportunidades de contacto de las personas con los Servicios de Salud para la detección de los factores de riesgo modificables (FRV) y estratificar el riesgo cardiovascular global (RCV). Ello implica especialmente a los servicios de Atención Primaria (AP), que deben coordinarse con la Atención Hospitalaria (AH) para poner a disposición de la población todos los recursos sanitarios disponibles. Además, es preciso tener en cuenta la aportación de la Salud Laboral (Medicina del Trabajo) y de las oficinas de Farmacia.
Existen señales esperanzadoras respecto a la posibilidad de superar las barreras que limitan el necesario intercambio de información entre los profesionales de AP y AH, como base para una adecuada coordinación entre ambos niveles asistenciales. Ello incluye la implantación de algoritmos de derivación y alta (en esta revisión nos referimos a los relacionados con las dislipidemias) aceptados por los profesionales de ambos niveles y facilitados en la actualidad por la disponibilidad de nuevas herramientas corporativas (móvil, correo electrónico, consulta virtual). El reto radica en aprovechar la oportunidad que ofrecen para hacer efectiva su implementación.
Effective cardiovascular prevention requires taking advantage of all opportunities for patient contact with the Health Services in order to detect risk factors (CVRF) and global cardiovascular risk stratification (CVR). This particularly involves the Primary Care (PC) services, which must be coordinated with the Hospital Care (HC) in order to make all health resources available to the population. In addition, it is necessary to take into account the contribution of Occupational Health and Pharmacy services.
There are hopeful signs as regards the possibility of overcoming the barriers that limit the necessary exchange of information between PC and HC professionals, as a basis for adequate coordination between both levels of care. This includes the implementation of referral and discharge algorithms (in this review this means those related to dyslipidaemias) accepted by professionals at both levels, and currently facilitated by the availability of new corporate tools (mobile, email, virtual consultations). The challenge lies in seizing the opportunity they offer to make their implementation effective.
El objetivo de la prevención cardiovascular (PCV) consiste en reducir el riesgo de desarrollar enfermedad cardiovascular (ECV): cardíaca, cerebrovascular o arterial periférica, y no sólo disminuir los niveles de sus factores de riesgo modificables (FRV): presión arterial, colesterol-LDL, glucemia-HbA1c; consumo de tabaco, obesidad y sedentarismo. Para ello es preciso combinar la estrategia orientada a la población general con aquella dirigida a los individuos de alto y muy alto riesgo cardiovascular1. Esta última requiere de un abordaje integral de los FRV implicados en la ECV. En este sentido, la mejor herramienta para establecer prioridades en prevención primaria y decidir sobre la intensidad de las intervenciones, pese a sus limitaciones, es el cálculo del riesgo cardiovascular global (RCV), mediante escalas de riesgo (SCORE europeo es la recomendada en las principales guías preventivas); cuyo resultado debe ser complementado con la información sobre aspectos socioeconómicos, laborales y clínicos recogida por el profesional sanitario, dado que aquellas no contemplan todos los FRV determinantes de la ECV1,2. La forma más eficiente para llevar a cabo la detección de los FRV en la población y estratificar el RCV, es el empleo de una estrategia oportunista, basada en aprovechar los múltiples contactos y motivos de consulta de las personas con los servicios de atención primaria (AP)2, que debe coordinarse con la atención hospitalaria (AH) para poner a disposición de la población todos los recursos sanitarios disponibles. Además, es preciso tener en cuenta la aportación de la Salud Laboral (Medicina del Trabajo)3, que puede adelantar la detección de FRV en varias décadas, así como de las oficinas de Farmacia4. Todo ello exige una adecuada coordinación entre profesionales, especialmente entre los de AP y AH.
Pese a la alta cualificación de los profesionales sanitarios, ha resultado difícil desarrollar una adecuada coordinación entre niveles asistenciales, quienes han estado actuando como compartimentos estancos y con objetivos a veces dispares. Esta falta de coordinación se ha atribuido, entre otras causas, a la heterogeneidad en la formación de los profesionales, masificación de las consultas y falta de estrategias objetivas por parte de la administración; pero también a la escasa relación entre médicos de AP y AH5. Para tratar de paliar este déficit, se han desarrollado estrategias a nivel nacional2, procesos asistenciales integrados desarrollados por las Comunidades Autónomas (CC. AA.)6 y estrategias de acción consensuadas entre sociedades científicas que tratan de ordenar la actuación de los profesionales implicados. No obstante, los resultados de los distintos programas puestos en marcha distan mucho de lo deseado.
Por lo general, la coordinación se ha basado en el voluntarismo individual, lo que resulta insuficiente. La dificultad para establecer en la práctica diaria los adecuados canales de comunicación entre los profesionales de AP y AH sigue siendo una limitación importante para que estas iniciativas puedan resultar exitosas. Experiencias con resultados muy positivos animan a continuar realizando esfuerzos para lograr una colaboración eficiente7. Por otra parte, las diferencias en la prevalencia de factores de riesgo y mortalidad cardiovascular entre Comunidades Autónomas en nuestro país, sugieren un amplio margen de mejora en materia de PCV, con un potencial preventivo que alcanza el 50%8. Como veremos a continuación, hay señales esperanzadoras respecto a la posibilidad de superar las barreras existentes entre niveles asistenciales y, con ello, facilitar la labor de los profesionales implicados en la PCV.
Dificultades en el seguimiento y tratamiento compartido de las dislipidemias entre Atención Primaria y Atención HospitalariaLa existencia de una adecuada coordinación y colaboración entre AP y AH es un factor fundamental en el control y seguimiento de las dislipidemias y, en general, de las enfermedades cardiovasculares9. Una atención interdisciplinaria eficaz caracterizada por objetivos compartidos, protocolos claros y una comunicación efectiva entre AP y AH, contribuirá a optimizar el tratamiento de los pacientes con dislipidemia con procesos y resultados medibles10, ello es especialmente importante en dislipidemias primarias como la hipercolesterolemia familiar (HF) que requiere una detección precoz en la que es crucial el papel de la AP, así como un estudio en cascada de los familiares de 1er. grado11,12. El elevado RCV que presentan los pacientes con HF puede reducirse con un adecuado tratamiento farmacológico y de estilo de vida que nos permita alcanzar los objetivos de control propuestos por las Guías de Práctica Clínica. Para ello, hay que limitar las barreras relacionadas con el conocimiento de esta patología, que repercute en su infradiagnóstico, en una menor percepción de su alto RCV y en un tratamiento de menor intensidad que el recomendable13.
Desarrolladas en extenso en otro capítulo de la monografía, se han identificado dificultades de índole estructural, organizativa y profesional para una adecuada prevención de las enfermedades cardiometabólicas en AP14. Respecto al óptimo control de las dislipidemias, también se admiten múltiples dificultades que dependen de la actitud y conocimiento de los profesionales sanitarios, del tipo de dislipidemia, de las características del paciente y de los fármacos empleados; además de una adecuada coordinación entre AP y AH15. A ello se añaden los obstáculos que dependen de la fragmentación del sistema de salud. En nuestro país existen proyectos que tienen como objetivo mejorar la coordinación entre AP y AH desde la perspectiva del conocimiento mutuo y la mejora de la comunicación entre los profesionales16.
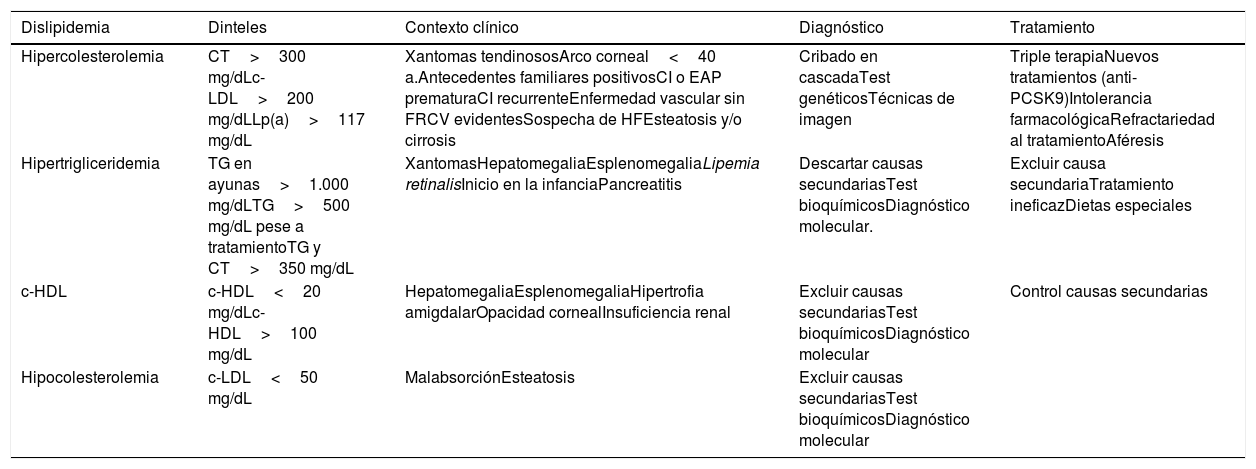
Algoritmos de derivación entre AP y AH: más allá de los criterios.Para facilitar la relación entre niveles asistenciales, se han elaborado criterios de derivación entre AP y AH, recogidos en documentos del Sistema Nacional de Salud o en procesos asistenciales desarrollados en varias CC. AA., así como en documentos a iniciativa de sociedades científicas. La tabla 1 muestra el referente a los criterios de derivación de las dislipidemias17.
Criterios de derivación a Unidades de Lípidos de la Sociedad Española de Arteriosclerosis17
| Dislipidemia | Dinteles | Contexto clínico | Diagnóstico | Tratamiento |
|---|---|---|---|---|
| Hipercolesterolemia | CT>300 mg/dLc-LDL>200 mg/dLLp(a)>117 mg/dL | Xantomas tendinososArco corneal<40 a.Antecedentes familiares positivosCI o EAP prematuraCI recurrenteEnfermedad vascular sin FRCV evidentesSospecha de HFEsteatosis y/o cirrosis | Cribado en cascadaTest genéticosTécnicas de imagen | Triple terapiaNuevos tratamientos (anti-PCSK9)Intolerancia farmacológicaRefractariedad al tratamientoAféresis |
| Hipertrigliceridemia | TG en ayunas>1.000 mg/dLTG>500 mg/dL pese a tratamientoTG y CT>350 mg/dL | XantomasHepatomegaliaEsplenomegaliaLipemia retinalisInicio en la infanciaPancreatitis | Descartar causas secundariasTest bioquímicosDiagnóstico molecular. | Excluir causa secundariaTratamiento ineficazDietas especiales |
| c-HDL | c-HDL<20 mg/dLc-HDL>100 mg/dL | HepatomegaliaEsplenomegaliaHipertrofia amigdalarOpacidad cornealInsuficiencia renal | Excluir causas secundariasTest bioquímicosDiagnóstico molecular | Control causas secundarias |
| Hipocolesterolemia | c-LDL<50 mg/dL | MalabsorciónEsteatosis | Excluir causas secundariasTest bioquímicosDiagnóstico molecular |
CT: colesterol total; c-LDL: colesterol unido a lipoproteínas de baja densidad; Lp(a): lipoproteína (a); CI: cardiopatía isquémica; EAP: enfermedad arterial periférica; FRCV: factores de riesgo cardiovascular; HF: hipercolesterolemia familiar; TG: triglicéridos; c-HDL: colesterol unido a lipoproteínas de alta densidad.
Los criterios de derivación son útiles en la práctica clínica para estandarizar la asistencia, pero no aportan una mejora sustancial en la relación entre los profesionales de AP y AH. En la actualidad, la disponibilidad de móviles (imágenes, vídeo-llamadas) y correo electrónico corporativos, así como la posibilidad de realizar consultas telemáticas (permiten compartir los datos de la historia clínica electrónica) facilitan el contacto entre profesionales (reorientar el estudio diagnóstico, acordar cambios en el tratamiento o, en su caso, derivarlo a la unidad hospitalaria de referencia). Además, disponer de escalas de riesgo libres (SCORE europeo es la más recomendada por las principales guías) al alcance de un clic en nuestras pantallas, facilita calcular y estratificar el RCV del paciente con sólo añadir algún parámetro a los ya incorporados por el sistema en la historia clínica electrónica, orientando el tipo e intensidad del tratamiento a realizar. Por otra parte, la informática permite establecer alertas en los laboratorios clínicos (determinados niveles de lípidos, glucemia, HbA1c, etc.), a partir de los cuales no sólo informar a su médico de AP, sino indicar un correo electrónico corporativo de la Unidad o especialidad correspondiente, a través del cual poder consultar el caso concreto con el compañero de AH (estableciendo un espacio horario dedicado a tal fin en las consultas de AH). Todo ello se ha visto acelerado en las circunstancias actuales de pandemia por COVID-19, que han determinado una mayor resolución de los problemas de salud por vías telemáticas. Por lo comentado anteriormente, siempre que sea factible, antes de tramitar una interconsulta presencial desde AP a la AH resulta conveniente cumplir una serie de requisitos que van más allá de los criterios de derivación, siguiendo un algoritmo de decisión sencillo, aceptado por los profesionales de ambos niveles asistenciales, lo que contibuye a una PCV más eficiente.
Por ejemplo, en el caso de una hipertrigliceridemia, se deben descartar, entre otras, causas secundarias como la ingesta excesiva de alcohol, diabetes mellitus o el consumo de determinados fármacos (antirretrovirales, retinoides, estrógenos, corticoides, interferón, tamoxifeno, antipsicóticos atípicos, etc.), que pueden ocasionar un importante incremento de VLDL en el plasma. Un mal control de la diabetes tipo 2 se acompaña habitualmente de hipertrigliceridemia, cuyo tratamiento en primera instancia sería la optimización del control glucémico, para ante la persistencia de la alteración lipídica tras el ajuste del tratamiento antidiabético, plantear la derivación a AH en el caso de Tg en ayunas>1.000mg/dL; Tg>500mg/dL pese a tratamiento hipolipemiante o Tg y CT>350mg/dL. Además, es preciso considerar otros procesos, con anterioridad a derivar el caso a AH, para descartar dislipidemias secundarias18: obesidad (valorar IMC); síndrome metabólico (valorar perímetro de cintura, presión arterial, glucemia basal, TGS y c-HDL); hipotiroidismo (solicitar TSH); síndrome nefrótico (valorar albuminuria); hepatopatía (valorar bilirrubinemia y fosfatasa alcalina si existe sospecha de colestasis).
Para evaluar el metabolismo lipídico deben determinarse cuatro parámetros bioquímicos principales, que constituyen el perfil lipídico básico. Éstos son: concentraciones plasmáticas de colesterol total (CT), triglicéridos (TGS), colesterol unido a lipoproteínas de baja densidad (c-LDL) y colesterol unido a lipoproteínas de baja densidad (c-HDL)9. El c-LDL se puede determinar de forma indirecta mediante un cálculo matemático, empleando la fórmula de Friedewald:
c-LDL=CT – [c-HDL / triglicéridos/5] (en mg/dL)
c-LDL=CT – [c-HDL / triglicéridos/2,21] (en mmol/L)
No obstante, se recomienda el uso de métodos directos para la determinación del c-LDL. Las comparaciones entre c-LDL calculado y c-LDL directo muestran buena concordancia en ausencia de hipertrigliceridemia. La fórmula de Friedewald no debe aplicarse cuando las concentraciones de TGS son altas, especialmente cuando superan los 400mg/dL. A partir de los parámetros señalados, es útil la determinación del colesterol no HDL (c-no HDL), que es la suma del colesterol vehiculizado por partículas aterogénicas, es decir las VLDL, LDL, IDL y otras partículas residuales. Se calcula con la siguiente fórmula: c-no HDL=CT – c-HDL. El c-no HDL puede ofrecer una mejor estimación del RCV, comparado con el c-LDL, especialmente en pacientes con hipertrigliceridemia y diabetes mellitus, síndrome metabólico o enfermedad renal crónica (ERC)19,20.
Ya se ha comentado la importancia del correo electrónico corporativo para atender las consultas desde AP en el espacio horario establecido a tal fin.
Añadir que algunos hospitales están poniendo en marcha, en consenso con sus laboratorios clínicos, un sistema de alertas respecto a los parámetros lipídicos que aportan información adicional sobre la sospecha de un determinado proceso, adjuntando, en su caso, un correo electrónico de la Unidad de Lípidos local a la que se puede solicitar consulta si el médico de AP así lo estima. Un ejemplo de ello queda recogido en la tabla 2, en la que se explicitan las sospechas clínicas derivadas de las alertas sobre los diferentes parámetros lipídicos.
Alertas de laboratorio sobre los diferentes parámetros lipídicos
| En todos los casos se añade: «Se recomienda remitir a la Unidad de Lípidos». |
| Colesterol: |
| Se añadirá el siguiente comentario cuando su valor sea superior a 310 mg/dL: «Paciente de alto riesgo según la 2019 ESC/EAS Guidelines; confirmar los niveles a los 15 días, para validar los resultados». |
| HDL-Colesterol: |
| Se añadirá el comentario siguiente si HDL-colesterol es inferior a 20 mg/dL: «Sospecha de hipoalfalipoproteinemia» |
| Se añadirá el comentario siguiente si HDL colesterol es superior a 90 mg/dL: «Sospecha de hiperalfalipoproteinemia» |
| Triglicéridos: |
| Se añadirá el siguiente comentario si el valor es superior a 880 mg/dL: «Hipertrigliceridemia severa con riesgo de pancreatitis aguda»; si trigliceridemia superior a 500 mg/dL e inferior a 880 mg/dL, también se recomendará «valorar remitir a Unidad de Lípidos». |
| LDL colesterol |
| Se añadirá el siguiente comentario cuando su valor sea superior a 500 mg/dL: «Sospecha de hipercolesterolemia familiar homocigota»; cuando su valor sea superior a 190 mg/dL y trigliceridemia inferior a 170 mg/dL: «Sospecha de hipercolesterolemia familiar heterocigota»; si trigliceridemia superior a 170 mg/dL, también: «Se recomienda remitir a la Unidad de Lípidos». |
| Lipoproteína (a): |
| Las últimas guías recomiendan realizarla una sola vez en la vida, con el fin de identificar sujetos de riesgo con valores elevados de causa genética. No se recomienda repetir su determinación ya que no existe variación, excepto en el seguimiento de pacientes en tratamiento con inhibidores de PCSK-9. Referencia < 50 mg/dL. Si es superior a 120 mg/dL, se añadirá el comentario: «Riesgo cardiovascular elevado». |
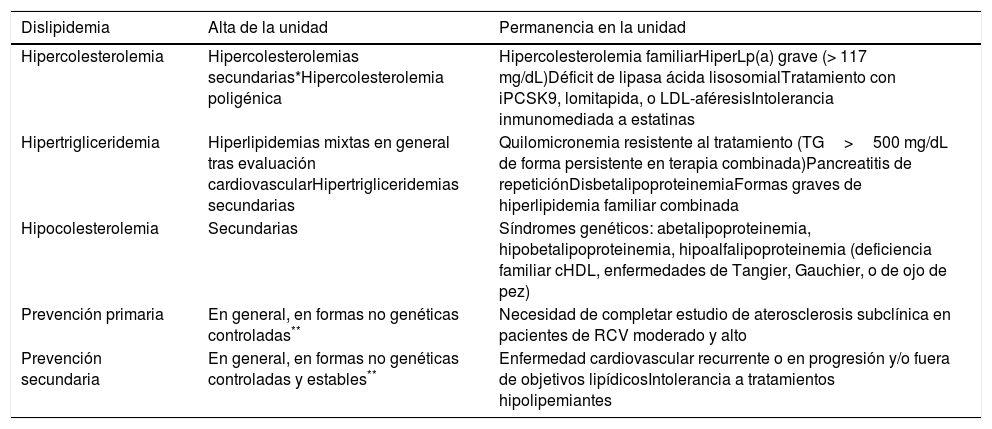
En cuanto a las altas desde AH, el criterio general debería ser retornar el caso a AP cuando se haya concluido el estudio y obtenido los objetivos de control adecuados, evitando así la reiteración de consultas, exceptuando aquellos casos que por su mayor complejidad exijan un seguimiento específico en el hospital. La tabla 3 resume los criterios de alta o, en su caso, permanencia en AH.
| Dislipidemia | Alta de la unidad | Permanencia en la unidad |
|---|---|---|
| Hipercolesterolemia | Hipercolesterolemias secundarias*Hipercolesterolemia poligénica | Hipercolesterolemia familiarHiperLp(a) grave (> 117 mg/dL)Déficit de lipasa ácida lisosomialTratamiento con iPCSK9, lomitapida, o LDL-aféresisIntolerancia inmunomediada a estatinas |
| Hipertrigliceridemia | Hiperlipidemias mixtas en general tras evaluación cardiovascularHipertrigliceridemias secundarias | Quilomicronemia resistente al tratamiento (TG>500 mg/dL de forma persistente en terapia combinada)Pancreatitis de repeticiónDisbetalipoproteinemiaFormas graves de hiperlipidemia familiar combinada |
| Hipocolesterolemia | Secundarias | Síndromes genéticos: abetalipoproteinemia, hipobetalipoproteinemia, hipoalfalipoproteinemia (deficiencia familiar cHDL, enfermedades de Tangier, Gauchier, o de ojo de pez) |
| Prevención primaria | En general, en formas no genéticas controladas** | Necesidad de completar estudio de aterosclerosis subclínica en pacientes de RCV moderado y alto |
| Prevención secundaria | En general, en formas no genéticas controladas y estables** | Enfermedad cardiovascular recurrente o en progresión y/o fuera de objetivos lipídicosIntolerancia a tratamientos hipolipemiantes |
Este artículo ha sido financiado con una ayuda sin restricciones por Daiichi-Sankyo. El patrocinador no ha intervenido en la elaboración ni en el contenido del mismo, que sólo expresa la opinión de los autores.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Nota al suplementoEste artículo forma parte del suplemento «Tratamiento de las dislipemias y prevención cardiovascular», que cuenta con el patrocinio de Daiichi-Sankyo.