La Sociedad Española de Arteriosclerosis tiene homologadas más de 70 unidades de lípidos repartidas por todo el país. Este artículo resume los principales motivos para remitir pacientes a nuestras unidades, agrupados no solo por niveles de lípidos o por el tipo de dislipidemia, sino además por determinadas características clínicas que hagan sospechar dislipidemias primarias, de diagnóstico complejo o de difícil tratamiento, bien por ineficacia, bien por aparición de efectos adversos.
The Spanish Arteriosclerosis Society has accredited more than 70 lipid units across the country. The main criteria for patients to be referred to these units are presented. These are not only grouped by the type of dyslipidaemia or the lipid levels, but also on certain clinical characteristics suggesting primary hyperlipidaemia, a complex diagnosis, or difficult management due to inefficacy, or side effects.
El tratamiento de las dislipidemias es una práctica universalmente extendida. No solo no está asociada a ninguna especialidad concreta, sino que está incorporada a la rutina clínica de los profesionales sanitarios y en todos los niveles asistenciales: Atención Primaria y Hospitalaria. Esto en parte se debe al incontrovertido beneficio que el tratamiento de la dislipidemia tiene en la prevención primaria y secundaria de la enfermedad vascular.
La organización asistencial en nuestro país remite la atención de la población pediátrica con dislipidemia a unidades especializadas de endocrinología o digestivo en hospitales infantiles. También es habitual que pacientes con dislipidemias, en ocasiones graves, sean atendidos por las propias unidades clínicas que los tratan; es el caso de la dislipidemia asociada a los trasplantes o la dislipidemia asociada a la enfermedad por VIH y su tratamiento.
Pese a estas consideraciones previas, no es infrecuente que el clínico se vea desbordado frente a algún paciente dislipidémico cuando este representa un reto diagnóstico: ineficacia o intolerancia al tratamiento, necesidad de combinaciones terapéuticas o terapias excepcionales. El presente documento muestra la opinión de la Sociedad Española de Arteriosclerosis (SEA) sobre qué tipo de pacientes y bajo qué circunstancias clínicas los pacientes con dislipidemia deben ser remitidos a una Unidad de Lípidos (UL). La tabla 1 resume estas recomendaciones.
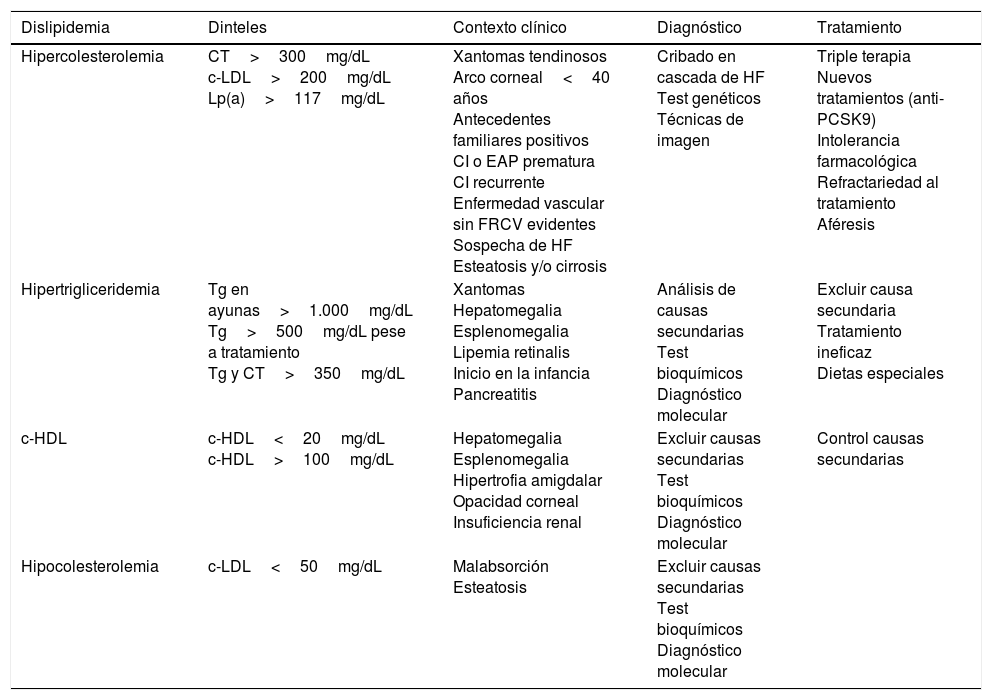
Criterios de referencia a unidades de lípidos de la Sociedad Española de Arteriosclerosis
| Dislipidemia | Dinteles | Contexto clínico | Diagnóstico | Tratamiento |
|---|---|---|---|---|
| Hipercolesterolemia | CT>300mg/dL c-LDL>200mg/dL Lp(a)>117mg/dL | Xantomas tendinosos Arco corneal<40 años Antecedentes familiares positivos CI o EAP prematura CI recurrente Enfermedad vascular sin FRCV evidentes Sospecha de HF Esteatosis y/o cirrosis | Cribado en cascada de HF Test genéticos Técnicas de imagen | Triple terapia Nuevos tratamientos (anti-PCSK9) Intolerancia farmacológica Refractariedad al tratamiento Aféresis |
| Hipertrigliceridemia | Tg en ayunas>1.000mg/dL Tg>500mg/dL pese a tratamiento Tg y CT>350mg/dL | Xantomas Hepatomegalia Esplenomegalia Lipemia retinalis Inicio en la infancia Pancreatitis | Análisis de causas secundarias Test bioquímicos Diagnóstico molecular | Excluir causa secundaria Tratamiento ineficaz Dietas especiales |
| c-HDL | c-HDL<20mg/dL c-HDL>100mg/dL | Hepatomegalia Esplenomegalia Hipertrofia amigdalar Opacidad corneal Insuficiencia renal | Excluir causas secundarias Test bioquímicos Diagnóstico molecular | Control causas secundarias |
| Hipocolesterolemia | c-LDL<50mg/dL | Malabsorción Esteatosis | Excluir causas secundarias Test bioquímicos Diagnóstico molecular |
c-HDL: colesterol unido a lipoproteínas de alta densidad; c-LDL: colesterol unido a lipoproteínas de baja densidad; CI: cardiopatía isquémica; CT: colesterol total; EAP: enfermedad arterial periférica; FRCV: factores de riesgo cardiovascular; HF: hipercolesterolemia familiar; Lp(a): lipoproteína (a); Tg: triglicéridos.
En los 2 últimos decenios, las UL se han integrado progresivamente en nuestro sistema sanitario, alcanzando una mayor visibilidad tanto en el ámbito de la Atención Primaria como en la Especializada1. En la actualidad existen más de 70 UL de la SEA repartidas por el territorio nacional. Su protagonismo ha ganado una fuerza especial por el papel primordial que desempeñan en 3 ámbitos fundamentales: asistencial, docente e investigador. En el primero de ellos, la especialización de las UL permite el diagnóstico, el control y el tratamiento especializado de todos aquellos problemas clínicos relacionados con el riesgo cardiovascular global, a destacar las dislipidemias genéticas o primarias, las dislipidemias secundarias, las dislipidemias complejas refractarias al tratamiento, la intolerancia al tratamiento (mialgias, hipertransaminasemia), los pacientes con arteriosclerosis sin factores de riesgo evidentes y los pacientes con enfermedad cardiovascular prematura2. Además, las UL aportan un valor añadido a la forma de abordar el manejo de estos problemas de salud, gracias al dominio del médico en todo aquello relacionado con la prevención: detección de familiares afectados de hiperlipidemias genéticas, valoración global del riesgo cardiovascular, valoración y control de aspectos relacionados con el estilo de vida, valoración y seguimiento de poblaciones de difícil manejo desde el punto de vista clínico (niños, embarazadas, etc.). Menos trascendentes para este documento, pero no menos relevantes, son la labor docente e investigadora, destacando en esta última el trabajo en red de las distintas UL, tales como la creación de registros relacionados con las dislipidemias3, el elevado número de aportaciones científicas publicadas en revistas de elevado prestigio, su contribución al mejor conocimiento de las dislipidemias y la arteriosclerosis, su colaboración con ensayos clínicos y su capacidad para afrontar proyectos multicéntricos de relieve. Una encuesta realizada en el año 2017 a las UL, encaminada a conocer las necesidades, los recursos y la producción científico-técnica de la SEA (Proyecto SEA 360°, datos no publicados), indicó que las UL publicaron en los últimos 5 años una media de 9 artículos originales en revistas internacionales y contribuyeron con 11 comunicaciones en congresos internacionales en el mismo periodo de tiempo. Finalmente, su función innovadora debe quedar reflejada en el corto plazo con el desarrollo de los conceptos de «salud digital»4 y «digitalización», y las mejoras que ello traerá tanto para los pacientes como para los profesionales médicos5. De hecho, la relación médico-paciente está experimentando cambios notables gracias a que los pacientes usan cada vez más las tecnologías de la información y la comunicación para gestionar su salud.
En resumen, el trabajo en red, la colaboración entre grupos nacionales e internacionales, la existencia de UL clínico-experimentales con su laboratorio de investigación anexo y la experiencia adquirida a lo largo de los años hace de las UL la unidad clínica de referencia para pacientes con dislipidemia en nuestro país.
¿QUÉ PACIENTES LLEGAN AHORA A LAS UNIDADES DE LÍPIDOS DE LA SOCIEDAD ESPAÑOLA DE ARTERIOSCLEROSIS?En nuestro entorno, existe escasa información relativa a qué tipo de pacientes y qué tipo de enfermedades llegan a las UL. Un estudio de Mauri et al.6, efectuado en 10 UL de Cataluña, registró un total de 148 pacientes nuevos; el diagnóstico más frecuente fue la hipercolesterolemia familiar, seguido de la hiperlipidemia mixta. Un 53% de los pacientes fueron remitidos desde Atención Primaria y el resto de los que realizaron la consulta a las UL provinieron de Endocrinología (23%), Cardiología (17%), Medicina Interna (15%), Gastroenterología (14%), Neurología (13%), Ginecología (9%), Angiología-Cirugía Vascular (7%) y Cirugía General (2%). Un estudio más reciente realizado por la SEA concluyó que en más del 50% de las UL no existía localmente ningún criterio de derivación establecido, y que la mayor parte de los pacientes venían referidos desde Atención Primaria y desde Cardiología (SEA 360°, datos no publicados).
Derivación por hipercolesterolemiaTodos los documentos consultados en la preparación de estos criterios están de acuerdo en que la simple sospecha de padecer una hipercolesterolemia familiar es un motivo para referir a los pacientes a una unidad especializada. Para el clínico, los antecedentes, los síntomas y los signos que apunta a este diagnóstico son la presencia de cardiopatía isquémica precoz en la familia, depósitos de colesterol (arco corneal, xantomas) y niveles muy elevados de colesterol total y de colesterol LDL. Respecto a los niveles requeridos, por sí solos, para una derivación, son muy variables: algunos autores7 y agencias sanitarias8 recomiendan remitir a los pacientes con colesterol total>9mmol/L (>345mg/dL) o colesterol LDL>7,5mmol/L (>290mg/dL). En nuestro país, mientras algunas agencias o sociedades científicas no incorporan cifras de colesterol a sus recomendaciones9,10, otras utilizan los criterios de la CEIPC, como son un colesterol total>400mg/dL y un colesterol LDL>260mg/dL11.
La Lp(a) requiere una consideración aparte: es bien conocido que niveles elevados de esta lipoproteína aumentan el riesgo de padecer un evento isquémico, en especial en sujetos con hipercolesterolemia familiar12. En estudios epidemiológicos realizados en Dinamarca, un nivel de Lp(a) superior a 117mg/dL (p95) aumenta 2 veces y medio el riesgo de eventos vasculares13, motivo por el que hemos escogido este punto de corte para que los pacientes sean remitidos a una UL, pese a que el único tratamiento reconocido en la actualidad para su reducción es la LDL-aféresis14.
Derivación por hipertrigliceridemiaLas distintas guías son unánimes en que se debe remitir a unidades especializadas a los pacientes con hipertrigliceridemia grave, considerando como tal una cifra de triglicéridos>1.000mg/dL en ayunas. Aunque la mayoría de estos pacientes presentan hiperlipoproteinemia tipo v y el fenotipo está asociado a factores ambientales como el consumo de alcohol, la diabetes tipo 2, la obesidad central, estrógenos o embarazo, en algunas ocasiones estos individuos son portadores de enfermedades monogénicas que requieren un diagnóstico molecular o bioquímico. El contexto clínico en estas circunstancias es la aparición de xantomas eruptivos, dolor abdominal y/o pancreatitis aguda, lipemia retinalis y el inicio frecuente en la infancia. Algunas guías y expertos consideran la oportunidad de remitir a las UL a aquellos pacientes que mantienen cifras de triglicéridos>500mg/dL pese a seguir un tratamiento adecuado. Igualmente, se considera causa justificada la derivación de pacientes que tienen de forma simultánea elevación del colesterol total y unos triglicéridos>350mg/dL; en caso de descartarse una causa secundaria, podría tratarse de una hiperlipidemia familiar combinada15 o una disbetalipoproteinemia16, ambas con un elevado riesgo aterogénico y que requieren procedimientos diagnósticos al alcance solo de laboratorios especializados.
Derivación por anomalías del colesterol HDLLos niveles muy bajos de colesterol HDL se han asociado epidemiológicamente con un mayor riesgo de enfermedad vascular y por ello han merecido una especial atención por parte de los clínicos. En muchas ocasiones, los niveles bajos de colesterol HDL se asocian con hipertrigliceridemia y síndrome metabólico. Muy raramente las cifras son extremadamente bajas. Se aconseja remitir a pacientes de ambos sexos con colesterol HDL<20mg/dL, ya que aumenta la probabilidad de tratarse de enfermedades monogénicas, como la enfermedad de Tangier, el déficit de LCAT o el déficit de apoA117.
Las concentraciones elevadas de colesterol HDL, habitualmente asociadas epidemiológicamente a un menor riesgo cardiovascular, no han merecido apenas atención clínica. Sin embargo, datos recientes de estudios poblacionales indican que niveles elevados y extremos de colesterol HDL se asocian con una mayor probabilidad de muerte cardiovascular y no cardiovascular18,19. Dada esta nueva evidencia epidemiológica, es posible que algunas personas con colesterol HDL muy alto sean derivadas a una UL para estudio ante tal eventualidad. El estudio de Dinamarca ha identificado como de mayor riesgo cifras de colesterol HDL>100mg/dL en el hombre y de 113mg/dL en la mujer18. La actitud en nuestras UL respecto de estas hiperalfalipoproteinemias será descartar las causas secundarias e indagar las enfermedades monogénicas responsables de este fenotipo20.
HipocolesterolemiaAunque raramente, los pacientes son remitidos a una UL por tener niveles muy bajos de colesterol (en ausencia de tratamiento hipolipidemiante); dichos pacientes deberían ser remitidos para estudio una vez que se hayan excluido las causas más comunes, como neoplasias, alteraciones hormonales, desnutrición, depresión, infección por VIH, etc. Descartados estos procesos, las causas más comunes son las hipobetalipoproteinemias, causadas por mutaciones del gen APOB que dan lugar a un proteína truncada21,22, o bien, de forma excepcional, mutaciones por pérdida de función a nivel de PCSK923 o en angiopoietin-Like 324. En las relativamente más frecuentes hipobetalipoproteinemias, el contexto clínico es el de un paciente asintomático con posibles datos bioquímicos de esteatosis hepática y, solo en casos de apoB de menor longitud que la B48, se puede asociar esteatorrea.
Situaciones clínicas especialesAlgunas enfermedades prevalentes en población general, caracterizadas por una elevada actividad inflamatoria y riesgo vascular, como la artritis reumatoide y la psoriasis25, cursan con dislipidemia y con frecuencia son referidas a las UL. Algo similar ocurre con la sospecha de reacción adversa a estatinas e hipertransaminasemia, una situación clínica que suele estar asociada a la presencia de esteatosis hepática.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores agradecen la revisión crítica del original a los Dres. X. Pintó, J. Ascaso, J. Mostaza, E. Ros y L. Masana.
Emilio Ros (Barcelona), Sergio Martínez (Valencia), Ana Cenarro (Zaragoza), Miguel Ángel Sánchez (Málaga), Daiana Ibarretxe (Reus), Manuel Suárez (A Coruña), Ovidio Muñiz (Sevilla), Pablo Pérez (Córdoba), Agustín Blanco (Madrid), Angela Vea (Hospitalet de Llobregat), Rocio Toro (El Puerto de Santa María), Enric Serra (Igualada), Manuel Jesus Romero (Huelva), Carmen Rodriguez (San Fernando), Anna Pardo (Barcelona), Laura Márquez (Sevilla), Alberto de los Santos (San Fernando), Miguel Ángel Corrales (Málaga), Assumpta Caixàs (Sant Quirze del Vallès) y Marta Bueno (Lleida).