El tumor mucinoso de apéndice tiene una incidencia inferior al 0,5% entre todos los tumores digestivos. Suele presentarse en la sexta década de la vida, con una clínica parecida a la de la apendicitis aguda. El objetivo de este estudio es describir los aspectos demográficos, clínicos, diagnósticos y terapéuticos de estos tumores. Además, se analiza la asociación entre tumores mucinosos con pseudomixoma peritoneal (PP) y la relación que presentan con los tumores de ovario y colorrectales.
MétodosSe realizó un estudio retrospectivo de todas las apendicectomías practicadas en nuestro centro desde diciembre de 2003 hasta diciembre de 2014.
ResultadosEntre 7.717 apendicectomías diagnosticamos un tumor mucinoso apendicular en 72 pacientes, lo que representa una incidencia de 0,9%. La edad media era de 64 años; eran mujeres el 62% y hombres, el 38%. El diagnóstico fue incidental en el 43% de los casos. El PP se presentó en 16 casos (22%), con una asociación estadísticamente significativa entre este tumor y el tumor de bajo potencial maligno. La cirugía programada se realizó en 42 casos y la urgente en 30. De los 72 tumores mucinosos del apéndice, 22 (30,5%) también presentaron cáncer de colon sincrónico o metacrónico.
ConclusionesLos tumores mucinosos de apéndice son con frecuencia hallazgos incidentales. El PP se asocia con un tumor mucinoso de bajo potencial maligno y el tratamiento puede comprender desde una apendicectomía hasta una cirugía citorreductiva, dependiendo del grado histológico del tumor y de la diseminación peritoneal.
Mucinous tumors of the appendix are a rare pathology, with a prevalence below 0.5%. Clinical presentation usually occurs during the sixth decade of life, and mucinous tumors can clinically mimic acute appendicitis. The aim of this study is to describe the clinical and demographic variables, therapeutic procedure and diagnosis of these tumors. We analyze the association between mucinous tumors and pseudomyxoma peritonei (PP), as well as the association with colorectal and ovarian tumors.
MethodsA retrospective study was performed including patients who underwent an appendectomy between December 2003 and December 2014.
ResultsSeventy-two mucinous tumors of the appendix were identified among 7.717 patients reviewed, resulting in a prevalence of 0.9%. Mean age at presentation was 64 years, 62% patients were female and 38% males. An incidental diagnosis was made in 43% of patients. Mucinous tumors of low malignant potential were significantly related to the presence of pseudomyxoma peritonei, identified in 16 (22%) of the cases. We also observed an increased risk of ovarian mucinous tumors in patients with a diagnosis of appendiceal mucinous neoplasm. In our sample, 22 (30.5%) patients showed a synchronous or metachronous colorectal cancer.
ConclusionsAppendiceal mucinous tumors are frequently an incidental finding. The diagnosis of mucinous tumors of low malignant potential is a factor associated with the development of pseudomyxoma peritonei. Histologic tumor grade and the presence of peritoneal dissemination will determine surgical treatment that can vary, from appendectomy to cytoreductive surgery.
Los tumores apendiculares constituyen un grupo heterogéneo de neoplasias, con una incidencia inferior al 0,5% de todos los tumores gastrointestinales1. La edad media de presentación se sitúa en la sexta década de la vida2,3 y es más frecuente en varones. La forma de presentación es variable, pero el síntoma más frecuente es el dolor abdominal en fosa ilíaca derecha4, lo que puede hacer que lo confundamos con un cuadro de apendicitis aguda como diagnóstico más habitual. El diagnóstico suele realizarse durante la cirugía o de forma incidental en el análisis de las piezas histológicas, lo que representa menos del 1% de todas las piezas de apendicectomías5–7. Los tumores mucinosos representan alrededor del 8% de las neoplasias apendiculares y pueden originar dilatación quística del apéndice debido a la acumulación de material gelatinoso.
La clasificación de los tumores mucinosos de apéndice (TMA) es controvertida cuando carecen de aspectos de malignidad pero están asociados a diseminación peritoneal de mucina. Los tumores de bajo grado confinados al apéndice son clínicamente benignos, mientras que aquellos que se diseminan al peritoneo pueden tener diferente evolución clínica. Por otro lado, aquellos tumores con invasión de la pared apendicular o alto grado de atipia pueden tener una evolución agresiva, y se los considera adenocarcinomas8. Según la clasificación de Pai y Longacre9, los TMA se dividen en cistoadenoma mucinoso (CM), neoplasia mucinosa de potencial incierto maligno (NPIM), neoplasia mucinosa de bajo potencial maligno (NBPM) y adenocarcinoma mucinoso (AM). La ascitis mucinosa conocida como pseudomixoma peritoneal (PP) está presente en más del 50% de estos pacientes y su presencia indica un estadio más avanzado y un peor pronóstico. Puede presentarse como de bajo grado (adenomucinosis peritoneal difusa), o de alto grado (carcinomatosis peritoneal difusa)10.
Actualmente, la tendencia es diferenciarlos según su grado histológico (alto o bajo), según la clasificación de la American Joint Committee on Cancer11: queda obsoleto el término mucocele.
El objetivo principal del estudio es describir la epidemiología, diagnóstico y tratamiento de los tumores mucinosos. Los objetivos secundarios son analizar su asociación con los tumores de ovario y colorrectales, así como la invasión del peritoneo en forma de PP.
MétodosSe trata de un estudio retrospectivo que incluye una serie consecutiva de pacientes con tumor mucinoso de apéndice cecal intervenidos en nuestro centro entre diciembre de 2003 y diciembre de 2014. Se han seguido las recomendaciones del Comité Ético del hospital. El estudio se realizó basado en los informes de anatomía patológica ya existentes. Antes del año 2005 se usó la clasificación de Misdrajii12 y posteriormente la clasificación de Pai et al.9. Los informes previos al año 2005 fueron reclasificados para unificar criterios. Los pacientes que presentaron PP fueron remitidos a centros especializados, donde se les complementó el tratamiento con cirugía citorreductora e HIPEC.
El seguimiento de los pacientes se realizó en la consulta al primer y sexto mes postoperatorio. Así mismo, en todos ellos se realizó una colonoscopia como parte del seguimiento de este tipo de tumores.
Se registraron las características demográficas (edad, sexo), formas de presentación clínica, pruebas diagnósticas, hallazgos intraoperatorios, técnicas quirúrgicas realizadas y examen histológico de las piezas resecadas. Se consideró como hallazgo incidental el diagnóstico realizado en el análisis histopatológico, sin haberse sospechado previamente su existencia ni pre- ni intraoperatoriamente. Además, analizamos la asociación entre los diferentes tipos de tumores mucinosos con la aparición de PP, tumores colorrectales y de ovario. Para definir el PP se ha empleado la clasificación de Ronnet et al.10, que determina que el pseudomixoma puede presentarse como de bajo grado (o adenomucinosis peritoneal difusa) y de alto grado (o carcinomatosis peritoneal difusa). El seguimiento de los pacientes se cerró en diciembre de 2015.
Análisis estadísticoLas variables categóricas se han expresado según frecuencias, mientras que las cuantitativas se han expresado por la media y el rango. Para la comparación de las variables categóricas se ha utilizado la prueba de chi-cuadrado. La supervivencia se ha calculado en meses desde la cirugía hasta la fecha de revisión o de fallecimiento usando las curvas de Kaplan-Meier. El análisis de datos se llevó a cabo mediante el programa estadístico SPSS versión 20.0. Se consideró significativo un valor de p ≤ 0,05.
ResultadosEntre las 7.717 piezas de apendicectomías se encontró a 72 pacientes con diagnóstico de TMA, que representaron una frecuencia del 0,9%; el 62% fueron mujeres, con una edad media de 64 años (rango: 27-92).
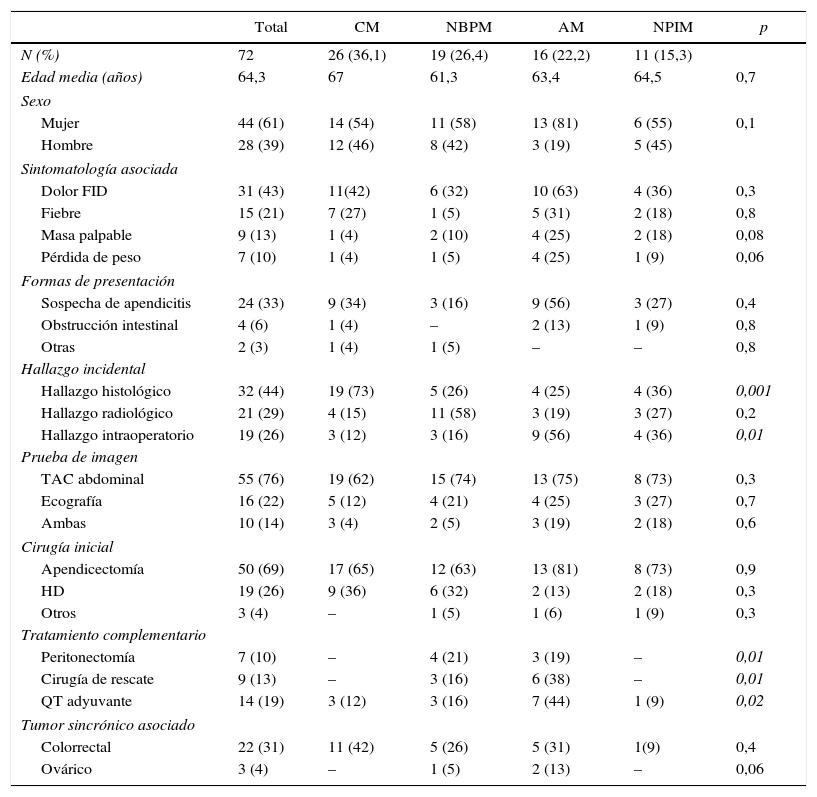
En cuanto a la sintomatología, 31 pacientes (43%) presentaron dolor abdominal en fosa ilíaca derecha. Otros signos y síntomas frecuentes fueron la fiebre, masa palpable y pérdida de peso. Las pruebas de imagen utilizadas para el diagnóstico fueron la ecografía y la tomografía computarizada. Después de realizar estas pruebas de imagen, en 21 casos (29%) se sospechó la existencia de una °ación apendicular (tabla 1).
Características de los tumores mucinosos según la clasificación de Pai et al
| Total | CM | NBPM | AM | NPIM | p | |
|---|---|---|---|---|---|---|
| N (%) | 72 | 26 (36,1) | 19 (26,4) | 16 (22,2) | 11 (15,3) | |
| Edad media (años) | 64,3 | 67 | 61,3 | 63,4 | 64,5 | 0,7 |
| Sexo | ||||||
| Mujer | 44 (61) | 14 (54) | 11 (58) | 13 (81) | 6 (55) | 0,1 |
| Hombre | 28 (39) | 12 (46) | 8 (42) | 3 (19) | 5 (45) | |
| Sintomatología asociada | ||||||
| Dolor FID | 31 (43) | 11(42) | 6 (32) | 10 (63) | 4 (36) | 0,3 |
| Fiebre | 15 (21) | 7 (27) | 1 (5) | 5 (31) | 2 (18) | 0,8 |
| Masa palpable | 9 (13) | 1 (4) | 2 (10) | 4 (25) | 2 (18) | 0,08 |
| Pérdida de peso | 7 (10) | 1 (4) | 1 (5) | 4 (25) | 1 (9) | 0,06 |
| Formas de presentación | ||||||
| Sospecha de apendicitis | 24 (33) | 9 (34) | 3 (16) | 9 (56) | 3 (27) | 0,4 |
| Obstrucción intestinal | 4 (6) | 1 (4) | – | 2 (13) | 1 (9) | 0,8 |
| Otras | 2 (3) | 1 (4) | 1 (5) | – | – | 0,8 |
| Hallazgo incidental | ||||||
| Hallazgo histológico | 32 (44) | 19 (73) | 5 (26) | 4 (25) | 4 (36) | 0,001 |
| Hallazgo radiológico | 21 (29) | 4 (15) | 11 (58) | 3 (19) | 3 (27) | 0,2 |
| Hallazgo intraoperatorio | 19 (26) | 3 (12) | 3 (16) | 9 (56) | 4 (36) | 0,01 |
| Prueba de imagen | ||||||
| TAC abdominal | 55 (76) | 19 (62) | 15 (74) | 13 (75) | 8 (73) | 0,3 |
| Ecografía | 16 (22) | 5 (12) | 4 (21) | 4 (25) | 3 (27) | 0,7 |
| Ambas | 10 (14) | 3 (4) | 2 (5) | 3 (19) | 2 (18) | 0,6 |
| Cirugía inicial | ||||||
| Apendicectomía | 50 (69) | 17 (65) | 12 (63) | 13 (81) | 8 (73) | 0,9 |
| HD | 19 (26) | 9 (36) | 6 (32) | 2 (13) | 2 (18) | 0,3 |
| Otros | 3 (4) | – | 1 (5) | 1 (6) | 1 (9) | 0,3 |
| Tratamiento complementario | ||||||
| Peritonectomía | 7 (10) | – | 4 (21) | 3 (19) | – | 0,01 |
| Cirugía de rescate | 9 (13) | – | 3 (16) | 6 (38) | – | 0,01 |
| QT adyuvante | 14 (19) | 3 (12) | 3 (16) | 7 (44) | 1 (9) | 0,02 |
| Tumor sincrónico asociado | ||||||
| Colorrectal | 22 (31) | 11 (42) | 5 (26) | 5 (31) | 1(9) | 0,4 |
| Ovárico | 3 (4) | – | 1 (5) | 2 (13) | – | 0,06 |
AM: adenocarcinoma mucinoso; CM: cistoadenoma mucinoso; NBPM: neoplasia de bajo potencial maligno; NPIM: neoplasia de potencial maligno incierto.
En cursiva, los valores de p estadísticamente signficativos.
Fuente: Basada en la clasificación de Pai et al.9.
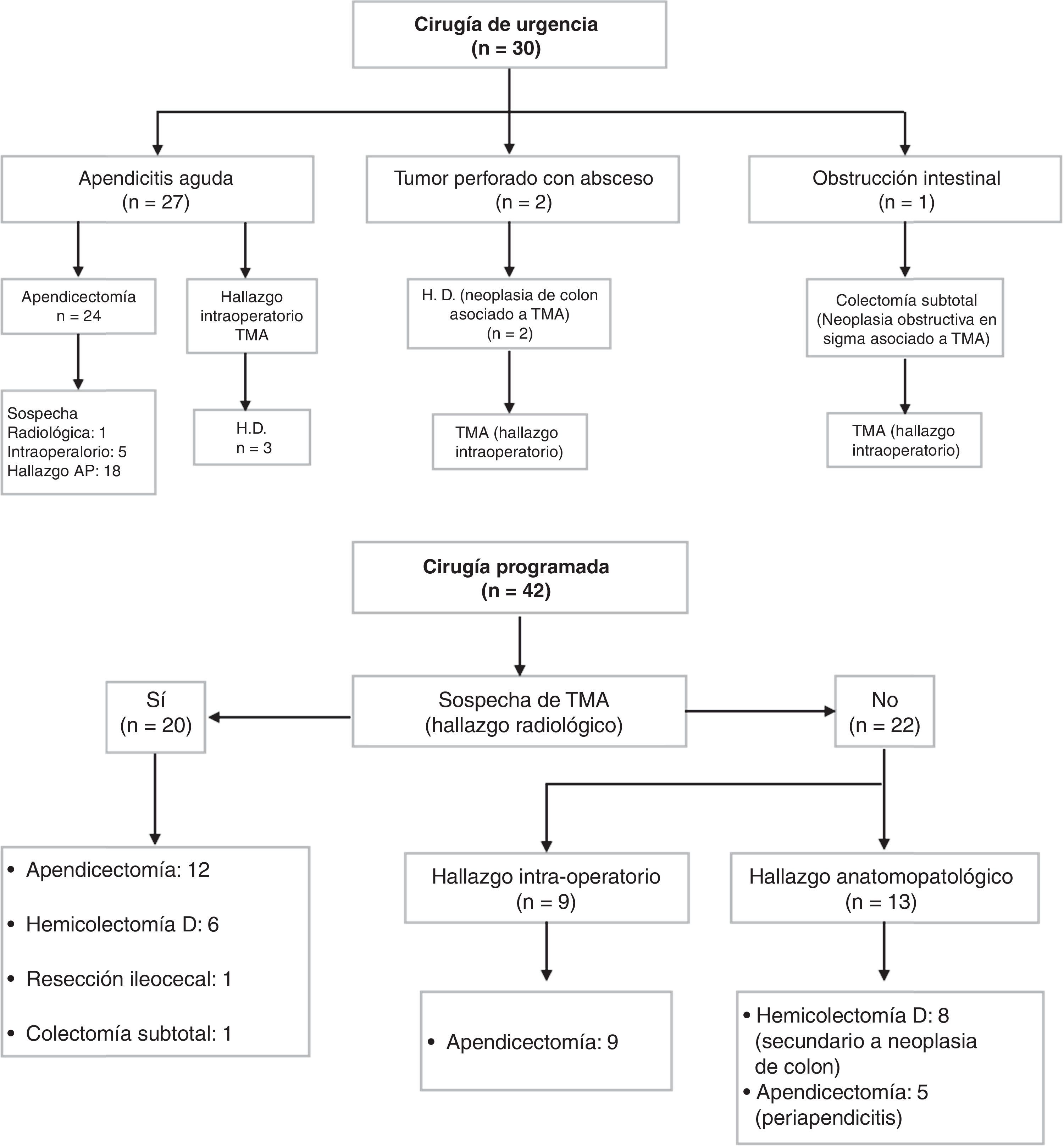
Con carácter urgente se realizaron 30 intervenciones (42%) (24 apendicectomías, 5 hemicolectomías derechas y una colectomía subtotal por tumor obstructivo de sigma con perforación en ciego y hallazgo intraoperatorio de TMA). De las 5 hemicolectomías derechas que se practicaron de forma urgente, 3 fueron por sospecha de tumoración maligna de apéndice con presencia de material mucoide e implantes peritoneales. Las 2restantes se practicaron por obstrucción intestinal con cambio de calibre a nivel de colon transverso secundario a neoplasia sincrónica y sospecha intraoperatoria de TMA asociado.
Como cirugía programada se realizaron 42 intervenciones (58%), de las cuales 26 fueron apendicectomías, 14 hemicolectomías derechas, una resección ileocecal y una colectomía subtotal por tumor apendicular que infiltraba el colon sigmoideo y la vejiga. De las 14 hemicolectomías derechas, 6 se practicaron por sospecha radiológica de tumoración apendicular. Una de ellas se practicó tras el análisis histológico intraoperatorio del apéndice, en el que se observó invasión de los bordes quirúrgicos. El resto estaban indicadas por enfermedad a otro nivel: el diagnóstico fue de TMA incidental tras la realización del estudio histológico intraoperatorio (fig. 1).
El tipo de tumor mucinoso más frecuente en nuestra serie fue el CM con 26 (36,1%) casos, seguido por el NBPM (19 casos; 26,4%), el adenocarcinoma (16 casos; 22,2%) y el NPIM (11 casos; 15,3%). Del total, 31 casos (43%) se diagnosticaron como hallazgos incidentales tras el análisis de la pieza histológica. Además, en 20 (28%) se observó intraoperatoriamente una tumoración apendicular.
De los 72 tumores mucinosos en el momento del diagnóstico, 16 (22,2%) presentaron PP. De los 19 pacientes con NBPM, 8 presentaron PP: 3 en forma de adenomucinosis peritoneal difusa y 5 como carcinomatosis peritoneal difusa (tabla 2). Además, se observó una asociación estadísticamente significativa entre la aparición de PP y NBPM (p<0,05).
Correlación clínica con el tipo histológico de tumor mucinoso
| N (%) | CM n=26 | NPMB n=19 | AM n=16 | NPIM n=11 | p | |
|---|---|---|---|---|---|---|
| Leucocitosis >10×1.000/μl | 27 (38) | 8 (30) | 4 (21) | 11 (69) | 4 (36) | 0,02 |
| Perforación apendicular (intraoperatoria) | 19 (26) | 5 (19) | 4 (21) | 7 (44) | 3 (27) | 0,4 |
| Líquido libre abdominal (intraoperatorio) | 22 (31) | 4 (15) | 5 (26) | 12 (75) | 1 (9) | 0,001 |
| Pseudomixoma peritoneal | 16 (22) | 1 (4) | 8 (42) | 5 (31) | 2 (18) | 0,01 |
AM: adenocarcinoma mucinoso; CM: cistoadenoma mucinoso; NBPM: neoplasia de bajo potencial maligno; NPIM: neoplasia de potencial maligno incierto.
En cursiva, los valores de p estadísticamente signficativos.
Por otro lado, tras examinar las piezas de apendicectomías, 8 pacientes requirieron una segunda cirugía: se realizó una hemicolectomía derecha por invasión de márgenes quirúrgicos. En un paciente se realizó una resección ileocecal.
El TMA se asoció al tumor mucinoso ovárico en 3 casos. De estos, 2 tenían un AM del apéndice. También se observó un tumor sincrónico o metacrónico colorrectal asociado en 22 casos (30,5%).
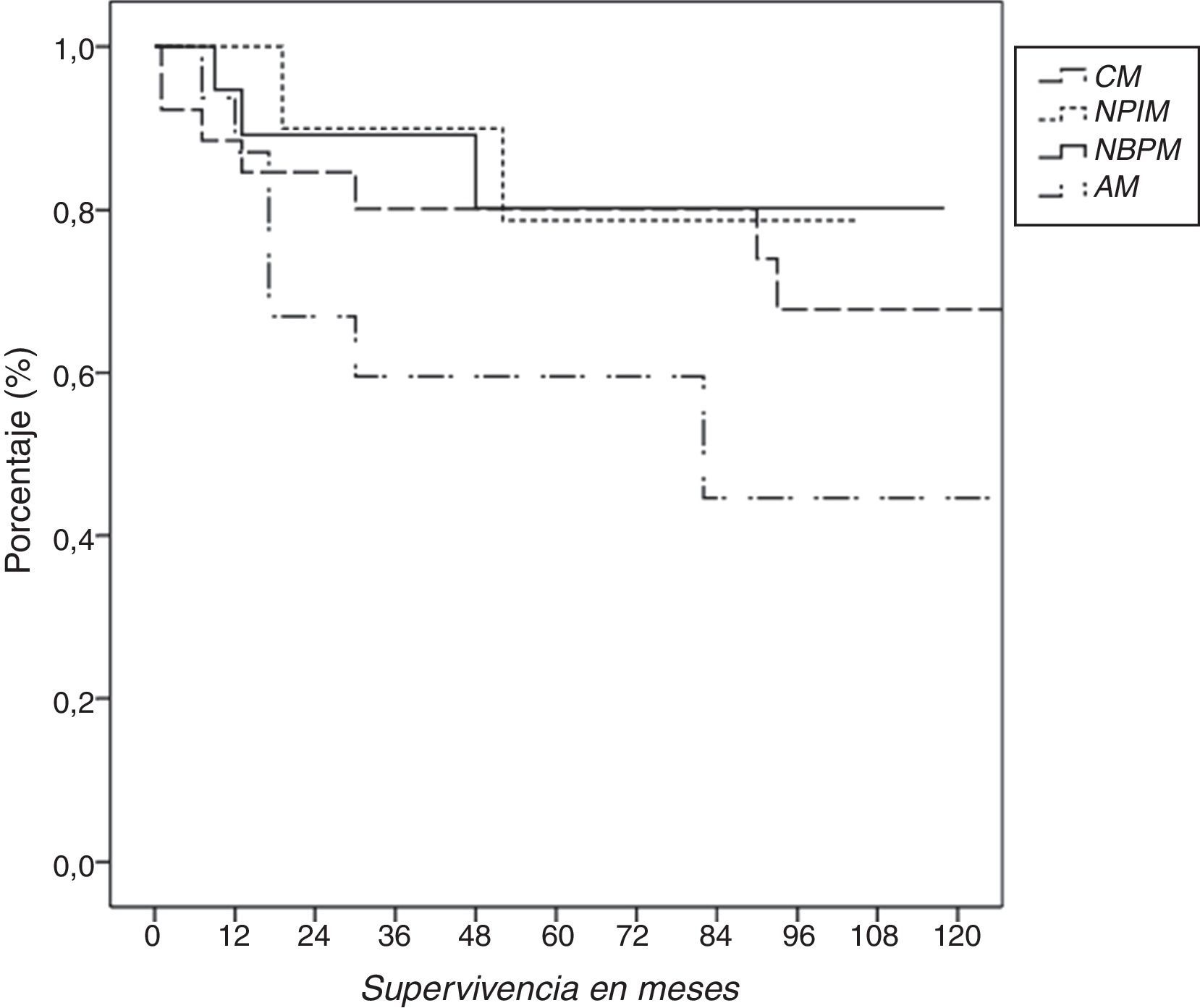
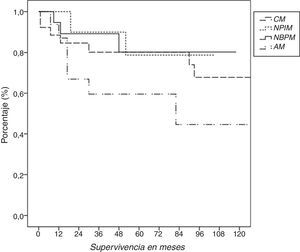
La supervivencia global de los pacientes con TMA fue del 73%. La supervivencia actuarial, a 1, 3 y 5 años fue del 91, 78 y 74%, respectivamente (fig. 2). De los 18 fallecimientos, 7 fueron causados por el tumor.
DiscusiónEl término mucocele fue descrito inicialmente por Rokitansky12 en 1842, para referirse a la dilatacio¿n qui¿stica de la luz apendicular con acumulacio¿n de mucus en su interior. Este incluye una amplia variedad de tumores que comprenden desde quistes simples de retención hasta adenocarcinomas invasivos. Actualmente, se recomienda usar el término de tumores mucinosos para referirnos a esta entidad.
Su forma de presentación es inespecífica: varía desde formas totalmente asintomáticas a cuadros de dolor abdominal en fosa ilíaca derecha similares a una apendicitis aguda, masa palpable, hemorragia digestiva o síntomas urológicos4,8.
El diagnóstico preoperatorio es difícil por la inespecificidad de los síntomas. Suele presentarse como hallazgo incidental durante una intervención quirúrgica, una exploración radiológica o en el estudio anatomopatológico de una pieza de apendicectomía3,4.
La prueba de imagen considerada de elección es la tomografía computarizada, que resulta diagnóstica en menos del 50% de los casos. No obstante, esta prueba es útil para detectar la presencia de PP localizado y las recidivas después del tratamiento quirúrgico13. La presencia de irregularidad en la pared del apéndice y el aumento de grosor de los tejidos blandos pueden predecir la malignidad del tumor14,15. Otra de las pruebas empleadas es la resonancia magnética, que es útil para detectar roturas del tumor, mucina extraapendicular y para diferenciar tumores mucinosos de otras entidades intra- y retroperitoneales.
Misdraji et al.16 clasificaron los tumores mucinosos en bajo grado (ausencia de destrucción arquitectural, confinados al apéndice o con diseminación al peritoneo) o adenocarcinomas (destrucción invasiva). Posteriormente, Pai y Longacre9 añadieron 2nuevas categorías de tumores mucinosos: NPIM y NBPM. Los NBPM se diseminan al peritoneo, pero no son claramente invasivos y son responsables de la mayoría de los casos de PP. Macroscópicamente son indistinguibles de los CM, pero microscópicamente se diferencian en que las células neoplásicas de los tumores de bajo potencial maligno invaden la pared apendicular y se diseminan más allá del apéndice en forma de implantes peritoneales y afectación del ovario. Aunque sigue sin haber unanimidad en la clasificación y nomenclatura, la Organización Mundial de Sanidad propone clasificar a estos tumores en adenoma, tumor mucinoso de bajo grado y adenocarcinoma17. Sin embargo, aún existe mucha controversia acerca de qué clasificación se debería usar para definir a los TMA.
El tratamiento de elección es quirúrgico y puede variar desde la apendicectomía hasta la hemicolectomía derecha18. Si el hallazgo es incidental durante la cirugía, se recomienda la conversión de laparoscopia a laparotomía por el riesgo de diseminación de mucina y la necesidad de explorar áreas como el colon o los ovarios. Sin embargo, García-Lozano et al.19 refieren que es posible finalizar la cirugía por vía laparoscópica mientras se realice una manipulación cuidadosa del tumor.
Por otro lado, si el apéndice está perforado pero no hay márgenes afectos ni invasión linfática, el tratamiento de elección es la apendicectomía más HIPEC. Si, por el contrario, se demuestra positividad para márgenes quirúrgicos pero no afectación ganglionar, se debería realizar una resección ileocecal más HIPEC. Si no se puede realizar HIPEC, se realizaría un seguimiento estrecho del paciente20.
La hemicolectomía derecha se reserva para AM, ya que hay un alto riesgo de metástasis linfáticas21,22. Turraga et al.23 consideran la hemicolectomía derecha como una técnica quirúrgica cuya linfadenectomía ayuda a la estadificación de pacientes con alta probabilidad de metástasis ganglionares. También Sugarbaker24 recomienda la hemicolectomía derecha en pacientes con afectación ganglionar local o ileocólica observadas en la biopsia o si hay un margen inadecuado de resección. En definitiva, las hemicolectomías derechas no deben realizarse de rutina en los diagnósticos de TMA: hay que individualizar cada caso. Recientemente, se ha introducido un nuevo concepto que es el de apendicectomía radical como alternativa a la hemicolectomía derecha, técnica que requiere incrementar su uso para valorar sus resultados en estudios futuros25.
En referencia al tratamiento del PP, Sugarbaker propone un tratamiento quirúrgico agresivo que tiene un gran impacto en la supervivencia y en el tiempo libre de enfermedad24. La cirugía consiste en la resección de las superficies peritoneales parietales y viscerales asociada a exéresis de órganos como el estómago, vesícula, colon derecho y recto-sigmoide más terapia adyuvante con HIPEC. Este tipo de quimioterapia tiene utilidad tras la instilación de la cavidad con agentes mucolíticos que actúen como citorreductores al desprender los depósitos de moco, permitir su salida por los drenajes y conseguir con ello una mejor perfusión de la quimioterapia. En nuestro centro, no disponemos de HIPEC, por lo que derivamos a los pacientes que requieren este tipo de tratamiento a centros especializados. En nuestro estudio hemos observado que, de los 19 pacientes con NBPM, 8 presentaron PP (p<0,05). Esta asociación no fue significativa en el caso de los AM o de las NPIM.
También se ha referido una asociación entre cualquier tipo de tumor apendicular y la aparición de un tumor sincrónico colorrectal: por tanto, se recomienda un seguimiento estrecho de estos pacientes26. Este hallazgo lo hemos confirmado en nuestra serie, en la que 22 (30,5%) pacientes con TMA presentaron neoplasia de colon. En sentido inverso, en otra serie también se ha observado la presencia de un tumor apendicular en 7 de 169 piezas de apendicectomía resecadas a la vez que un tumor de colon23. En una de las serie más amplias de nuestro país, formada por 35 pacientes con TMA, ya se advierte sobre esta relación y se recomienda la realización de una colonoscopia de control27. En nuestro centro, el seguimiento tras el hallazgo de un tumor apendicular, tanto de naturaleza benigna como maligna, implica la realización de colonoscopias periódicas.
Por otro lado, también hay descrita una asociación significativa entre el adenocarcinoma mucinoso apendicular y el tumor mucinoso de ovario. Se ha observado que ambos tumores tiene una histología parecida28, lo que señala un origen apendicular primario que afecta al ovario29.
En conclusión, los TMA se pueden presentar en forma de apendicitis aguda, aunque también es frecuente el hallazgo incidental al examinar la pieza histológica. El tratamiento dependerá del grado histológico del tumor y de la presencia de PP. Los pacientes con tumores de apéndice deberían tener un seguimiento estrecho con colonoscopias periódicas, dado el riesgo de asociación con un tumor a nivel colorrectal.
Autoría/colaboracionesOana Anisa Nutu: diseño del estudio; redacción del artículo.
Alberto Marcacuzco: adquisición y recogida de datos; revisión crítica y aprobación de la revisión final.
Alejandro Manrique: revisión crítica y aprobación de la revisión final; diseño del estudio.
Jorge Calvo Pulido: análisis e interpretación de resultados; revisión crítica y aprobación de la revisión final.
Iago Justo: adquisición y recogida de datos; análisis e interpretación de resultados.
María García Conde: adquisición y recogida de datos; análisis e interpretación de resultados.
Félix Cambra: adquisición y recogida de datos; diseño del estudio.
Carlos Jiménez-Romero: diseño del estudio; redacción del artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.