El trasplante hepático de donante vivo (THDV) es una alternativa al trasplante convencional dados sus excelentes resultados. El objetivo de este trabajo es la evaluación de los resultados a largo plazo en los receptores de THDV.
MétodosCien receptores consecutivos de THDV del Hospital Clínic de Barcelona desde marzo de 2000 hasta octubre de 2015. La indicación principal de trasplante fue hepatopatía terminal (58%) seguido de hepatocarcinoma (41%). Los injertos consistieron en un 95% del hígado derecho del donante y en un 5% del izquierdo.
ResultadosTras una mediana de seguimiento de 65,5 meses, la supervivencia global a uno, 3 y 5 años de los pacientes y de los injertos fue del 93%, 80% y 74% y del 90%, 76% y 71% respectivamente, con una tasa de retrasplante global del 9%. La complicación a largo plazo más frecuente fue una estenosis biliar (40%), con un tiempo medio de aparición de 13,5±12 meses, que comportó repetidos ingresos y una media de 1,9±2 abordajes endoscópicos y 3,5±3 abordajes radiológicos por paciente. El tratamiento definitivo fue dilatación radiológica en un 40% de los casos, intervención quirúrgica en un 22,5% y retrasplante en un 7,5%.
ConclusionesDados los resultados a largo plazo, el THDV se confirma como una alternativa al trasplante convencional. Sin embargo, la alta tasa de complicaciones biliares tardías conlleva repetidos ingresos y tratamientos invasivos que, si bien no comprometen la supervivencia, pueden afectar la calidad de vida del paciente.
Living donor liver transplantation (LDLT) is an alternative to conventional transplantation given its excellent results. The aim of this study is to evaluate long-term outcomes in LDLT recipients.
Methods100 consecutive THDV recipients from the Hospital Clínic of Barcelona from March 2000 to October 2015 were included. The main indication for transplantation was end-stage liver disease (58%) followed by hepatocellular carcinoma (41%). 95% of grafts consisted of the right liver of the donor and the 5% of the left liver.
ResultsAfter a median follow-up of 65.5 months, patient and graft survival at 1, 3, and 5 years was 93%, 80% and 74% and 90%, 76%, and 71%, respectively. The overall re-transplant rate was 9%. The most common long-term complication was biliary stenosis (40%) with an average time of onset of 13.5±12 months, with repeated admissions and an average of 1.9±2 endoscopic procedures and 3.5±3 Radiological procedures per patient. The definitive treatment was radiological dilation in 40% of cases, surgical intervention in 22.5% and re-transplantation in 7.5%.
ConclusionsGiven the long-term results, LDLT is confirmed as an alternative to conventional transplantation. However, the high rate of late biliary complications involves repeated admissions and invasive treatments that, while not compromising survival, can affect the patient's quality of life.
Después de casi 2 décadas desde su introducción el trasplante hepático de donante vivo en adultos (THDVa) ha demostrado ser una alternativa plenamente válida al trasplante convencional desde el punto de vista de la supervivencia del receptor y del injerto. La mayor parte de los estudios cuyo objetivo es el receptor del trasplante de donante vivo en adulto (RTHDVa) hacen un especial énfasis en el periodo postoperatorio inmediato, centrándose en el curso postoperatorio y resaltando del seguimiento a largo plazo poco más que la supervivencia de injerto y receptor. Muchas son las potenciales complicaciones que pueden aparecer y condicionar la supervivencia del RTHDVa, como la reinfección por el virus de la hepatitis C (VHC), la aparición de infecciones oportunistas o el desarrollo de una neoplasia. Además, una vez superado el periodo inicial del trasplante, las complicaciones derivadas de la vía biliar suponen un problema real que, si bien no suelen afectar a la supervivencia global del receptor, tienen un impacto importante en la calidad de vida del mismo1. Asimismo, la presencia de estas complicaciones durante un largo periodo de tiempo, si no son solucionadas satisfactoriamente, pueden condicionar cambios irreversibles en el injerto que conduzcan irremediablemente al retrasplante.
El objetivo del presente estudio es analizar los resultados a largo plazo de los 100 primeros RTHDVa, con especial énfasis en las complicaciones de la vía biliar.
MétodosPacientesEl presente trabajo es un estudio retrospectivo cuyo objeto son los 100 RTHDVa intervenidos en el periodo comprendido entre los años 2000 y 2015. Como puede observarse en la tabla 1 hay 2 grandes grupos de indicaciones para el THDVa: 58 pacientes (58%) con hepatopatía crónica en fase de insuficiencia hepática terminal y 41 pacientes (41%) cuya indicación de trasplante fue la presencia de CHC no resecable. Es de especial interés aclarar que en este último grupo en 24 de los 41 pacientes (58,5%) la indicación fue la presencia de CHC fuera de los criterios de Milán, pero dentro de los criterios expandidos de nuestro centro (tabla 2).
Datos demográficos de los RTHDVa
| Número | 100 |
| Sexo (M/F) | 68/32 |
| Edad | |
| Media | 54,8±9,7 |
| Mediana (rango) | 57 (23-68) |
| MELD clínico | |
| Media | 13±5 |
| Mediana (rango) | 13 (2-26) |
| Child-Pugh | |
| A | 30 |
| B | 38 |
| C | 32 |
| Tipo de injerto hepático | |
| Derecho (V-VIII) | 95 |
| Izquierdo (II-IV) | 5 |
| Indicación (%) | |
| Cirrosis hepática | 58 |
| VHC | 29 |
| Alcohol | 12 |
| Criptogénica | 4 |
| VHB | 2 |
| Otros | 11 |
| HCC | 41 |
| Criterios de Milán | 17 |
| Criterios expandidos | 24 |
| PAF | 1 |
Criterios expandidos de inclusión y exclusión de THDVa para receptores con hepatocarcinoma
| Criterios de inclusión |
| Paciente cirrótico con edad entre 18 y 70 años, pertenecientes al grupo A o B de la clasificación de Child-Pugh, con un CHC asintomático que no cumpla los criterios para el TOH convencional y presente alguna de las siguientes características: |
| Tumores únicos<7cm |
| Tumor multinodular: máximo de 3 nódulos<5cm o 5 nódulos<3cm |
| Tumor de cualquier estadio en el que la aplicación de tratamiento antitumoral induzca al menos una respuesta parcial (reducción de la masa tumoral en 50%) mantenida durante un periodo de 6 meses, de modo que se alcance alguno de los criterios del TOH convencional |
| Criterios de exclusión |
| Edad superior a 70 años |
| Presencia de: Tumores únicos>7cm, o de menor tamaño con satelitosis |
| Tumor multinodular que no cumpla criterio de inclusión |
| CHC difuso |
| Invasión vascular neoplásica, de cualquier vaso |
| Enfermedad tumoral extrahepática |
| Alguna contraindicación para el trasplante hepático convencional, excepto los criterios específicos del CHC |
| Grupo C de la clasificación de Child-Pugh |
Desde el año 2003, y ante las evidencias disponibles en ese momento de la influencia de la hemodinámica hepática durante el implante del injerto en los resultados postoperatorios, iniciamos un protocolo de monitorización hemodinámica sistemática en todos los RTHDVa, ya publicada previamente por nuestro grupo2,3.
Procedimiento quirúrgico y postoperatorio inmediatoEl procedimiento quirúrgico en el RTHDVa utilizado en nuestro grupo ha sido ya previamente publicado3. Brevemente, tras la sección de los elementos del hilio hepático, se practica de forma sistemática una anastomosis portocava temporal y posteriormente se finaliza la hepatectomía mediante conservación de la vena cava nativa del receptor. Posteriormente se procede al implante del injerto hepático. En la mayor parte de los casos el injerto consistía en el hemihígado derecho del donante, por lo que el implante se inició mediante la anastomosis de la vena hepática derecha del injerto con la vena hepática derecha del receptor, ampliando el ostium de la misma a caudal con el objetivo de tener el máximo diámetro posible. Posteriormente se anastomosa la vena porta derecha del injerto con la del receptor y se reperfunde el injerto. Posteriormente se procede a la anastomosis arterial entre la arteria hepática derecha del injerto y receptor previa ligadura de la arteria gastroduodenal del receptor. En 5 casos el injerto hepático consistía en el hígado izquierdo del donante; en estos casos se anastomosaron las venas hepáticas media e izquierda del injerto con la vena cava del receptor, y la anastomosis portal y arterial fue entre la vena porta y la arteria hepática del receptor y la porta y la arteria hepática izquierda del injerto. La última anastomosis fue la biliar. Dada la variabilidad existente en la anatomía biliar del injerto se realizaron diversos tipos de anastomosis, tanto conducto-conducto, así como hepaticoyeyunales4. En la mayor parte de los pacientes se tutorizó la anastomosis biliar mediante un drenaje de Kehr. Inmediatamente los pacientes fueron trasladados a la unidad de cuidados intensivos donde fueron extubados en las siguientes horas.
El tratamiento inmunosupresor de los pacientes fue administrado según el protocolo de nuestro centro (tabla 3). Finalmente, una vez el paciente tuvo autonomía, sin presencia de complicaciones agudas y con los niveles de inmunosupresión adecuados se procedió al alta domiciliaria.
Protocolo de inmunosupresión en el RTHDVa
| Corticoides: metil-prednisolona iv, a las dosis siguientes: |
| 200mg en el día 1 |
| 160mg en el día 2 |
| 120mg en el día 3 |
| 80mg en el día 4 |
| 40mg en el día 5 |
| A partir del día 6: metil-prednisolona iv o prednisona oral, 20mg/día |
| Basiliximab: |
| 20mg, iv, dentro de las primeras 6h de la finalización trasplante |
| Repetir la dosis de 20mg a día 5-7 en caso de hemorragia postoperatoria importante con necesidad de reintervención quirúrgica o en caso de producción y salida de ascitis por los drenajes abdominales en volumen >500ml/día |
| Micofenolato: |
| 1.000mg/12h: vía iv durante los primeros 5 días, y posteriormente, vía oral si el paciente tolera esta vía de administración |
| Tacrolimus (ciclosporina en pacientes con DM pretrasplante): |
| Inicio de la administración: día 5 postrasplante. Dosis: 0,025mg/kg repartidos en 2 dosis |
| Ciclosporina: 2,5mg/kg/día repartidos en 2 dosis |
Después del alta hospitalaria los RTHDVa fueron seguidos ambulatoriamente en consultas externas del hospital, y su función hepática postoperatoria monitorizada estrictamente desde el periodo postoperatorio hasta el año del trasplante. De la misma forma, todos los pacientes fueron evaluados mediante una resonancia magnética hepática de forma sistemática a los 3 meses del trasplante para evaluar el aspecto del injerto y la posible aparición de complicaciones, tanto a nivel vascular como biliar.
Se definió estenosis biliar como la presencia de la sintomatología clínica (prurito, ictericia) en un paciente con una elevación de las fosfatasas alcalinas y GGT, y con una disminución significativa en el diámetro de la anastomosis biliar demostrado por medios radiológicos. Para el tratamiento de la misma se individualizó cada caso en función de la localización de la misma, intentando utilizar en primera instancia un tratamiento menos agresivo. De forma creciente, el arsenal terapéutico incluyó tratamiento endoscópico, radiología intervencionista (ambos mediante dilatación simple o colocación de prótesis), o el tratamiento quirúrgico. En última instancia, y ante la presencia de daño irreversible hepático como consecuencia de obstrucción biliar crónica, se optó por el retrasplante hepático.
Análisis estadísticoA no ser que se mencione lo contrario, las variables continuas son expresadas como media±desviación estándar. Las variables categóricas fueron analizadas con el test de Chi cuadrado o F de Fisher, y la diferencia entre variables continuas mediante «t» de Student. El análisis de la supervivencia se llevó a cabo mediante el método de Kaplan Meier y las diferencias entre grupos se analizaron mediante el test de Log Rank. Los resultados de p>0,05 se consideraron estadísticamente significativos. Todas las pruebas estadísticas se llevaron a cabo mediante el programa SPSS Statistics 20 para Windows (SPSS Inc., Chicago, Illinois, EE. UU.).
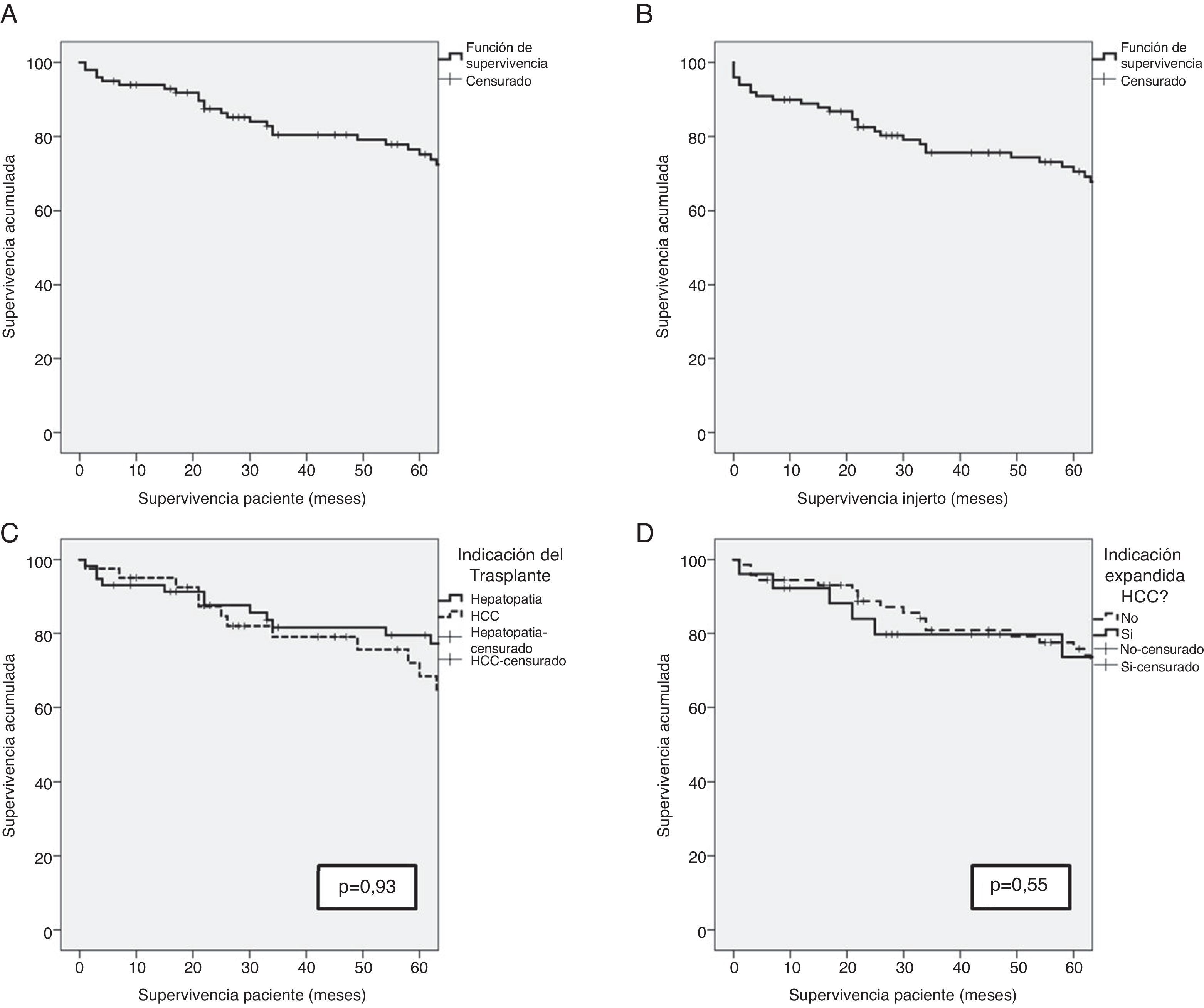
ResultadosSupervivencia de la serieTras una mediana de seguimiento de los pacientes de 65,5 meses, la supervivencia global de los pacientes fue del 93%, 79,6% y 74,4% al año, a los 3 y a los 5 años del trasplante, respectivamente. La supervivencia del injerto fue algo menor, con cifras de 89%, 75,9% y 70,8% tras uno, 3 y 5 años del trasplante, respectivamente.
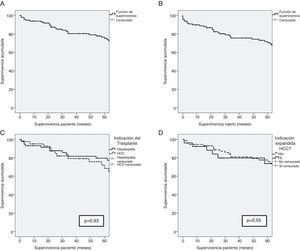
La indicación del trasplante no desempeñó un papel determinante en la supervivencia del paciente. Tras haber excluido al único paciente cuya indicación fue la polineuropatía amiloidótica familiar, y a pesar de que las características previas al trasplante de los pacientes fueron diferentes en función de la indicación de trasplante (hepatopatía terminal vs. hepatocarcinoma [CHC]), la supervivencia de los pacientes no presentó diferencias estadísticamente significativas (93,1%, 81,6% y 79,5% vs. 95,1%, 79,0% y 68,4%; p=0,93) a uno, 3 y 5 años, respectivamente. Los pacientes cuya indicación de trasplante fue el CHC con criterios expandidos presentaron una supervivencia del 92,3%, 79,7% y 73,6% a uno, 3 y 5 años, respectivamente, sin presentar diferencias con el resto de los pacientes (fig. 1). La etiología de la hepatopatía en los pacientes trasplantados con CHC (41) fue en un 80,5% (33 casos) de los mismos, secundaria a una infección por el VHC. Estos pacientes presentaron una supervivencia inferior al resto de pacientes con CHC sin VHC (p=0,046). No obstante, la proporción de pacientes positivos para el VHC en ambos grupos fue del 80,5% en los pacientes trasplantados por HCC, y solamente del 53,4% en los pacientes trasplantados por hepatopatía terminal (p=0,006). Además, no hubo diferencias de supervivencia entre los pacientes cuyo origen de la hepatopatía fue el VHC u otras causas (p=0,054).
A) Supervivencia en los primeros 5 años después del trasplante de los receptores de THDVa. B) Supervivencia en los primeros 5 años después del trasplante del injerto procedente de donante vivo. C) Comparación de la supervivencia entre los receptores de THDVa cuya indicación de trasplante fue hepatopatía crónica (línea sólida) o hepatocarcinoma (línea discontinua). D) Comparación de la supervivencia entre los receptores de THDVa con hepatocarcinoma en función de indicación dentro de los criterios de Milán o expandida.
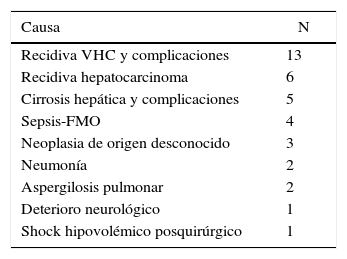
En el momento de escribir el presente artículo, un total de 37 RTHDVa habían fallecido, de los cuales 31 más allá de los 3 meses del trasplante. En la tabla 4 se muestran las causas de fallecimiento de los RTHDVa.
Complicaciones a largo plazoComplicaciones tardías de la vía biliarLa complicación a largo plazo más frecuente fue la derivada de la vía biliar, en concreto la estenosis de la misma. De forma característica, y al contrario que en el caso de la fuga biliar, la estenosis se produce después de un relativamente largo intervalo de tiempo desde el trasplante. En concreto, el 40% de los RTHDVa de la serie presentaron una estenosis biliar, cuyo tiempo de presentación fue de 13,5±12,3 meses tras el trasplante (mediana de 8,5 meses, rango 2-52 meses).
En el análisis de las posibles causas de estenosis biliar no se pudo encontrar un factor de riesgo responsable de las mismas; no se encontraron diferencias de incidencia de estenosis entre la presencia de un único conducto biliar en el injerto frente a varios (36,2% vs. 45,2%; p=0,41), entre la necesidad de realizar una o 2 anastomosis biliares (41,3% vs. 35,0%; p=0,79), entre anastomosis conducto-conducto o hepático-yeyunal (40,2% vs 38,9%, p=1) ni entre la práctica de una ductoplastia de los conductos biliares o no en la cirugía de banco (36,1% vs. 50%; p=0,26). Incluso a largo plazo no encontramos diferencias entre la aparición de estenosis entre los RTHDVa portadores de una prótesis biodegradable biliar o no (41,2% vs. 39,8%; p=1).
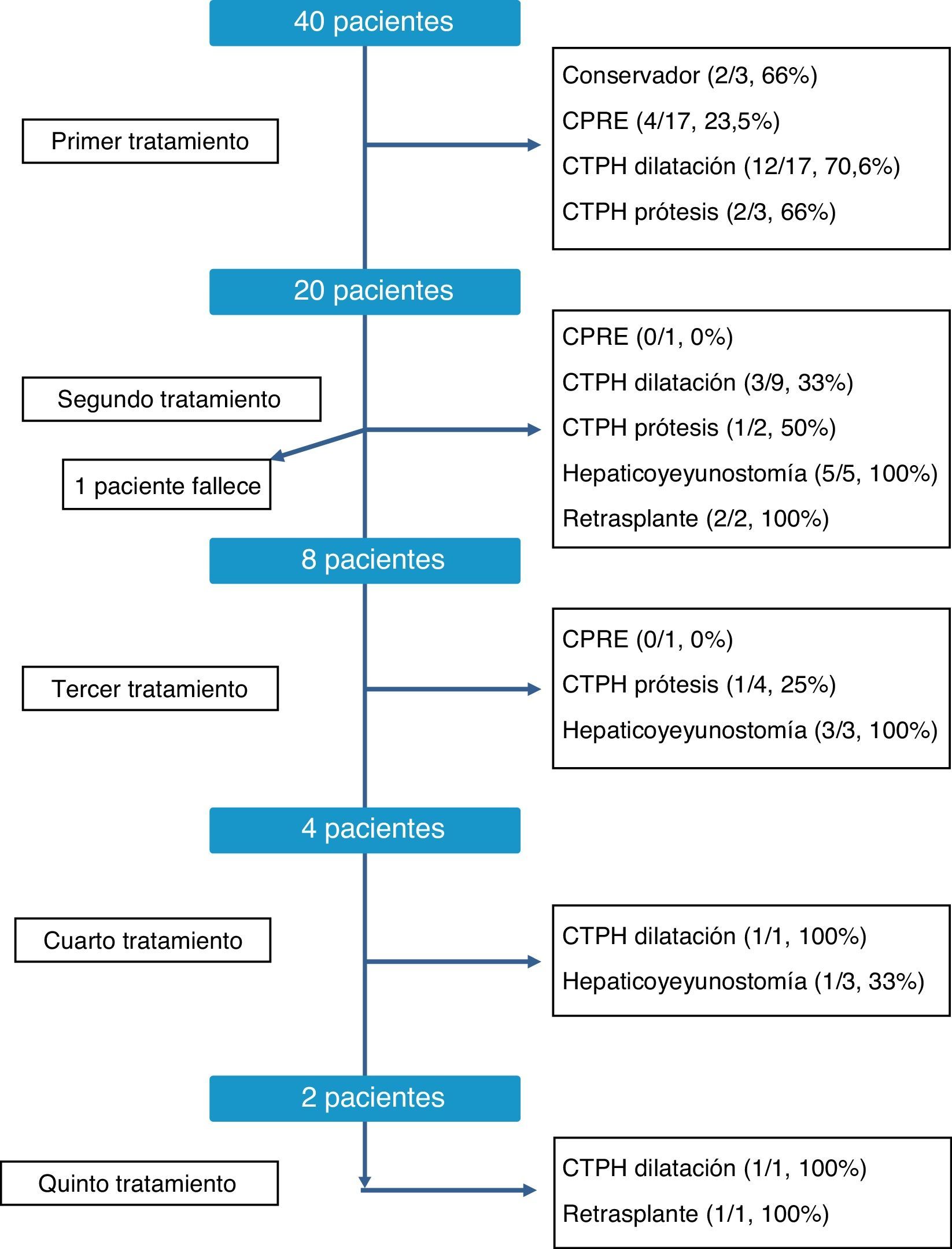
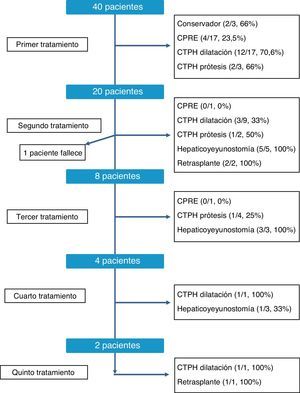
La secuencia terapéutica de las estenosis biliares de los RTHDVa fue individualizada, según muestra la figura 2. Como se puede observar, en el momento de la redacción de este trabajo todos los pacientes fueron satisfactoriamente tratados, a pesar de que en algunos casos se precisaron hasta 5 tipos de tratamiento distinto. Globalmente, los tratamientos más efectivos para solucionar la estenosis fueron la conversión a hepaticoyeyunostomía, con una tasa de resolución global del 81% (9/11 casos) y la dilatación por colangiografía transparietohepática, con el 60,7% de éxitos (17/28 casos). En contraste, la dilatación endoscópica tuvo una tasa de éxito baja, del 21% (4/19 casos). Finalmente, en 3 casos hubo que recurrir al retrasplante hepático como consecuencia de la presencia de una estenosis refractaria al tratamiento y el desarrollo de una cirrosis biliar secundaria.
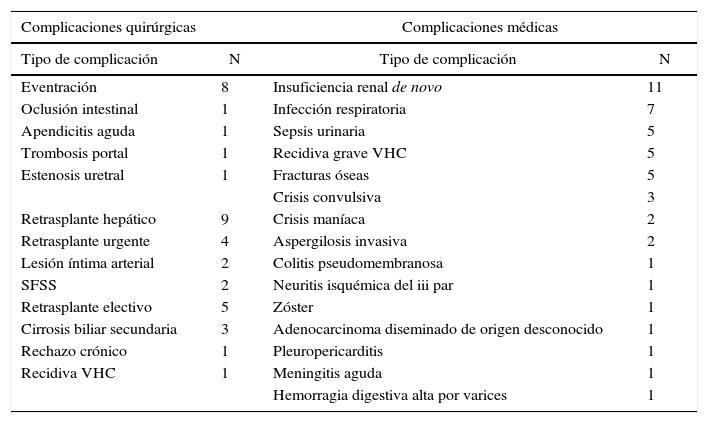
Otras complicaciones tardíasComo puede observarse en la tabla 5, las complicaciones médicas están encabezadas por la aparición de insuficiencia renal de novo en el 11% de los pacientes, probablemente influenciada por el régimen inmunosupresor. Las complicaciones quirúrgicas más frecuentes a largo plazo fueron el desarrollo de una hernia incisional en el 8% de los RTHDVa, seguido de otras enfermedades menos frecuentes como la presencia de una oclusión intestinal.
Complicaciones tardías no relacionadas con la vía biliar
| Complicaciones quirúrgicas | Complicaciones médicas | ||
|---|---|---|---|
| Tipo de complicación | N | Tipo de complicación | N |
| Eventración | 8 | Insuficiencia renal de novo | 11 |
| Oclusión intestinal | 1 | Infección respiratoria | 7 |
| Apendicitis aguda | 1 | Sepsis urinaria | 5 |
| Trombosis portal | 1 | Recidiva grave VHC | 5 |
| Estenosis uretral | 1 | Fracturas óseas | 5 |
| Crisis convulsiva | 3 | ||
| Retrasplante hepático | 9 | Crisis maníaca | 2 |
| Retrasplante urgente | 4 | Aspergilosis invasiva | 2 |
| Lesión íntima arterial | 2 | Colitis pseudomembranosa | 1 |
| SFSS | 2 | Neuritis isquémica del iii par | 1 |
| Retrasplante electivo | 5 | Zóster | 1 |
| Cirrosis biliar secundaria | 3 | Adenocarcinoma diseminado de origen desconocido | 1 |
| Rechazo crónico | 1 | Pleuropericarditis | 1 |
| Recidiva VHC | 1 | Meningitis aguda | 1 |
| Hemorragia digestiva alta por varices | 1 | ||
En el año 2012 se llevó a cabo el primer THDVa con la utilización del hígado izquierdo como injerto, tras la amplia experiencia y los buenos resultados publicados en la literatura, en especial proveniente de Asia. En total, se realizaron 5 procedimientos de esta modalidad. Sin duda, el aspecto más destacable es la aparición de síndrome de small-for-size en 2 de los 5 pacientes que obligó a la práctica de un retrasplante urgente, hecho que supone una tasa de retrasplante del 40% en este subgrupo de pacientes. La mediana de seguimiento de estos pacientes es muy corta (19 meses) y únicamente un paciente trasplantado con esta modalidad falleció como consecuencia de un síndrome linfoproliferativo postrasplante.
DiscusiónEl THDVa se ha erigido en una alternativa plenamente válida al trasplante convencional, dados sus excelentes resultados tanto a corto como a largo plazo. Además, en nuestro medio, la indicación expandida del CHC fuera de los criterios de Milán ha permitido el acceso al trasplante a pacientes que no tenían indicación previa, con el consiguiente potencial beneficio en cuanto a calidad de vida y supervivencia.
La supervivencia del receptor tras una mediana de seguimiento superior a 65 meses, del 93%, 79,6% y 74,4% al año, a los 3 y a los 5 años respectivamente, independientemente de la indicación del trasplante. Para poner en perspectiva estos datos, la supervivencia de los receptores de trasplante hepático convencional publicada por la ONT en 2015 es de 85,8%, 78,3% y 73% a uno, 3 y 5 años del trasplante5, y la publicada por el registro europeo de trasplante hepático es del 83%, 76% y 71% a uno, 3 y 5 años, respectivamente6. En cuanto a la supervivencia de los injertos hepáticos, esta desciende levemente a 89%, 75,9% y 70,8% a uno, 3 y 5 años respectivamente. En el momento de la redacción del presente trabajo han fallecido un total de 37 RTHDVa, lo que supone una supervivencia global de la serie del 63% con una mediana de seguimiento superior a los 5 años.
Sin duda, la complicación más significativa en los RTHDVa es la aparición de una complicación derivada de la vía biliar. En concreto, un total de 40 RTHDVa presentaron una estenosis de la vía biliar a largo plazo. Este fenómeno está bien caracterizado en la literatura, tratándose de una estenosis que aparece característicamente de forma tardía (en nuestra serie tras una mediana de 8,5 [2-52] meses), con previa normalidad absoluta de las pruebas analíticas y radiológicas. El origen parece ser multifactorial, habiendo involucrado factores como isquemia en la vía biliar, el diámetro del conducto biliar, la presencia de más de un conducto biliar en el punto de transección (un 43% de los injertos presentaron 2 o más conductos biliares) y la hipertrofia del parénquima hepático alrededor de la vía biliar. A pesar de todo ello, el análisis univariado de los posibles factores de estenosis biliar (número de conductos biliares, número de anastomosis biliares, presencia o no de una ductoplastia biliar o tipo de anastomosis utilizada —ducto-ducto vs. Hepaticoyeyunostomía—) no ha mostrado una influencia negativa de ninguno de ellos. Además, en un estudio publicado preliminar de nuestro grupo, mostramos la influencia positiva que parecía tener la colocación de una prótesis biliar biodegradable de PDS colocada durante el procedimiento con el objetivo de disminuir la tasa de estenosis biliares a largo plazo mediante el mantenimiento del diámetro máximo de la anastomosis durante el proceso de cicatrización. El resultado tras un mayor seguimiento de estos pacientes ha mostrado una tasa de estenosis biliar en RTHDVa protadores de prótesis reabsorbible del 41,2%, comparable al resto de los pacientes sin prótesis, con una tasa del 39,76% (p=1). La temática de la estenosis tardía del receptor de donante vivo es uno de los temas de mayor interés en esta modalidad de trasplante. En 2 recientes revisiones de la literatura las complicaciones biliares tras el THDVa han demostrado ser repetidamente altas, con cifras publicadas entre los 5-40,6%, siendo la estenosis de la anastomosis biliar la responsable de la complicación entre el 3,7% y el 24,3%7,8. Asimismo, en una revisión publicada en 2013 del consorcio A2ALL, incluyendo únicamente centros norteamericanos, el 39,6% de los RTHDVa presentaron complicaciones biliares, de las que el 32,6% correspondieron a estenosis biliares9, con un tiempo de aparición mediano de 107 días (rango 55-278 días) desde el trasplante, coincidiendo con nuestra experiencia previa1.
El tratamiento de las estenosis debe realizarse de inmediato, dado que el mantenimiento de esta estenosis puede ocasionar problemas de mayor magnitud tanto a corto plazo (colangitis aguda, insuficiencia renal) como a largo plazo, con el desarrollo de cambios irreversibles en el parénquima hepático. En nuestro centro la modalidad de tratamiento de la estenosis biliar se decidió en comité multidisciplinar de forma individualizada para cada paciente. El análisis de los resultados nos muestra datos a tener en cuenta. Primero, la tasa de resolución definitiva de las estenosis biliares es alta; en el momento de la redacción del presente artículo todos los pacientes presentaban resolución de la estenosis biliar. Segundo, existe una disparidad importante entre la tasa de éxito en función de las pruebas utilizadas. A pesar de que cada caso fue individualizado, la tasa de resolución de la dilatación endoscópica es claramente inferior a la dilatación percutánea (21% vs 60,7% de los casos). A diferencia de las estenosis biliares en receptores de trasplante hepático convencional, el abordaje endoscópico en el RTHDVa no ha mostrado la misma efectividad. Balderramo et al. refieren que el manejo endoscópico en los RTHDVa puede ser bastante difícil debido a la naturaleza compleja de la reconstrucción conducto-conducto, y que los pacientes a menudo requieren CPRE frecuentes con el uso de stents de menor calibre (7-8,5Fr), con un éxito en hasta el 65% de los pacientes. Sin embargo, la tasa de recidivas de estenosis puede ser hasta del 30%10. A pesar de que en ningún caso la reintervención quirúrgica fue utilizada en primer lugar, es la modalidad con mayor éxito, si bien también puede considerarse la más agresiva. Su tasa de resolución de la estenosis, máxime cuando se trata de pacientes con meses de tratamiento ineficaz, hace pensar que podría ser utilizada más precozmente en la escala terapéutica y ahorrar de ese modo la necesidad de múltiples sesiones de tratamiento y hospitalización. No obstante, son necesarios más datos para apoyar esta hipótesis.
En total se realizaron un total de 9 retrasplantes, siendo causa de los urgentes una lesión de la íntima arterial en 2 casos y un síndrome de small-for-size en otros 2, mientras que las causas de retrasplante electivo estuvieron encabezadas por cirrosis biliar secundaria (3 casos), rechazo crónico (un caso) y complicaciones de la reinfección por VHC (un caso). Hay causas de retrasplante que puede presentarse de una forma muy parecida con el trasplante convencional, pero sin duda la tasa de retrasplante provocada por problemas derivados de la vía biliar refleja uno de los puntos más controvertidos del THDVa. Un reciente estudio publicado por Bittermann et al. analiza los resultados tras retrasplante hepático en 209 RTHDVa extraídos de la base de la UNOS y, mientras que la causa más frecuente de retrasplante en los primeros 14 días era las complicaciones vasculares (39,7%), las complicaciones biliares son causa de retrasplante en el 8,1% y en el análisis multivariante no suponen un factor de riesgo de incremento de mortalidad11.
Las otras complicaciones tardías experimentadas por los RTHDVa se especifican en la tabla 5. Sin duda, una complicación frecuente y que puede comportar consecuencias importantes para el RTHDVa es la reinfección clínicamente significativa por el VHC. Hay que tener en cuenta que en el marco temporal de esta serie el tratamiento fundamental para la infección por VHC se componía básicamente de la combinación de interferón y ribavirina, y a pesar de intentar tratar la infección previamente al trasplante, la tasa de reinfección del injerto fue prácticamente universal, comportando en un número importante de RTHDVa una recidiva de la cirrosis hepática. Otras complicaciones médicas comunes fueron la aparición de una insuficiencia renal de novo de causa probablemente multifactorial, a pesar de que el tratamiento inmunosupresor tuvo una influencia destacada y la presencia de infecciones respiratorias. Como puede observarse, las complicaciones quirúrgicas están encabezadas por la aparición de una hernia incisional en el 8% de los casos. Se trata de una complicación relativamente frecuente en los receptores de trasplante hepático como consecuencia de la incisión utilizada, así como de otros factores como el tratamiento inmunosupresor y corticoideo, o la relativa alta frecuencia de hipoproteinemia en el periodo postoperatorio reciente o una vez que los pacientes desarrollaron una recidiva de la infección por VHC.
Finalmente, y ante la importancia de los resultados, cabe mencionar en el análisis de los 100 primeros casos la introducción del THDVa utilizando el hígado izquierdo del donante como injerto. En nuestra experiencia, a pesar de la selección cuidadosa de la pareja donante-receptor y de la estrecha monitorización hemodinámica previa, durante y posterior al trasplante, los resultados no fueron satisfactorios. Concretamente, de los 5 RTHDVa trasplantados con hígado izquierdo hubo 2 retrasplantes urgentes por el denominado «síndrome de pequeño por el tamaño» (small-for-size syndrome). Obviamente, los números son pequeños, pero la tasa de retrasplante es inusualmente alta en comparación con la tasa de retrasplante en los RTHDVa con hígado derecho (40% vs. 6,3%, p=0,05; RR: 9,89 [IC 95%:1,38-70,98]).
En conclusión, los resultados a largo plazo del trasplante hepático de donante vivo son plenamente equivalentes a los obtenidos mediante trasplante convencional desde el punto de vista de la supervivencia global y del injerto. Sin embargo, esta modalidad de trasplante está penalizada por un alto número de complicaciones de la vía biliar, que a pesar de poderse tratar satisfactoriamente requieren con frecuencia el abordaje quirúrgico para poderse solucionar.
Autoría- -
Santiago Sánchez Cabús: diseño del estudio, adquisición y recogida de datos, análisis e interpretación de los resultados, redacción del artículo, revisión crítica y aprobación de la versión final.
- -
Laia Estalella: adquisición y recogida de datos, revisión crítica y aprobación de la versión final.
- -
Mihai Pavel: adquisición y recogida de datos, revisión crítica y aprobación de la versión final.
- -
David Calatayud: revisión crítica y aprobación de la versión final.
- -
Víctor Molina: revisión crítica y aprobación de la versión final.
- -
Joana Ferrer: revisión crítica y aprobación de la versión final.
- -
Constantino Fondevila: revisión crítica y aprobación de la versión final.
- -
Josep Fuster: revisión crítica y aprobación de la versión final.
- -
Juan Carlos García-Valdecasas: diseño del estudio, revisión crítica y aprobación de la versión final.
Los autores niegan la existencia de conflicto de intereses.