Existe controversia sobre cómo valorar los riesgos de mortalidad quirúrgica tras distintas intervenciones. El objetivo de este estudio es valorar los factores operatorios que influyeron en la mortalidad quirúrgica y la capacidad de los índices de Charlson y la Escala de Riesgo Quirúrgico (SRS) en determinar los pacientes de bajo riesgo.
Material y métodosSe incluyeron todos los pacientes que fallecieron en el periodo 2004–2007. Se recogió la puntuación de ambos índices. Se escogió el punto de división entre baja y alta probabilidad de muerte una puntuación de «0» para el índice de Charlson y de «8» para el SRS. Se han establecido tres grupos de riesgo: bajo, cuando el Charlson fue=0 y el SRS fue <8. Intermedio, cuando el Charlson fue >0 y SRS <8 o Charlson=0 y SRS ≥8. Alto, cuando el Charlson fue>0 y el SRS ≥8. Se han comparado los factores de riesgo pre-intra-postoperatorios entre los grupos.
ResultadosSe intervinieron 72.771 pacientes, de los cuales 7.011 lo fueron en régimen de urgencia. Fallecieron uno de cada 1.455 pacientes en el intraoperatorio y 1 de cada 112 pacientes durante su ingreso hospitalario. Trece (2%) pacientes fallecidos pertenecían al grupo bajo riesgo, 199 (30,7%) al de riesgo intermedio y 434 (67,2%) al de riesgo alto. Se asoció enfermedad cardiaca al grupo de alto riesgo. La urgencia fue un factor determinante que se asoció a la complejidad quirúrgica. En el grupo de bajo riesgo predominó la reintervención y la sepsis como causa de muerte; para el resto de grupos predominó la causa cardiaca.
ConclusionesLa combinación del índice de Charlson y el SRS, detectó aquellos pacientes de bajo riesgo de muerte siendo una herramienta útil para auditar los resultados operatorios.
There is controversy over how to assess surgical mortality risks after different operations. The purpose of this study was to assess the surgical factors that influenced surgical mortality and the ability of the Charlson Index and The Surgical Risk Scale (SRS) to determine low risk patients.
Material and methodsAll patients who died during the period 2004–2007 were included. The score of both indices (Charlson and SRS) were recorded. A score of «0» for the Charlson Index and «8» for the SRS were chosen as the cut-off point between a low and high probability of death. Three risk groups were established: Low when the Charlson was =0 and SRS was <8; Intermediate when the Charlson was >0 and the SRS <8 or Charlson=0 and SRS ≥8; and high when the Charlson was>0 and the SRS ≥8. The risks factors before, during and after surgery were compared between the groups.
ResultsA total of 72,771 patients were surgically intervened, of which 7011 were urgent. One in every 1455 patients died during surgery and 1 in every 112 died during their hospital stay. Thirteen (2%) patients who died belonged to the low risk group, 199 (30.7%) to the intermediate risk group, and 434 (67.2%) to the high risk group. Heart disease was associated with the high risk group. The urgency of the operation was a determining factor associated with surgical complexity. Re-intervention and sepsis predominated as a cause of death in the low risk group, and in the rest of the groups a cardiac cause was the predominant factor.
ConclusionsThe combination of the Charlson Index and SRS detected those patients with a low risk of death, thus making it a useful tool to audit surgical results.
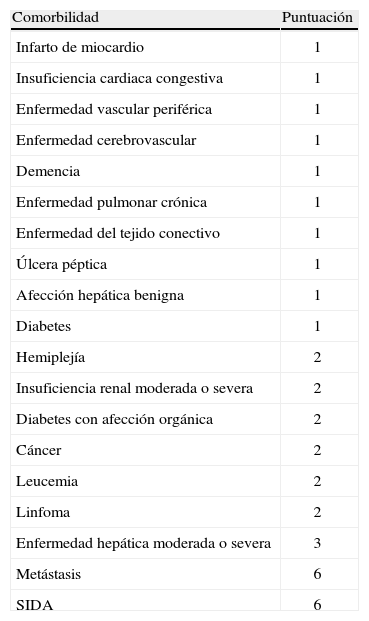
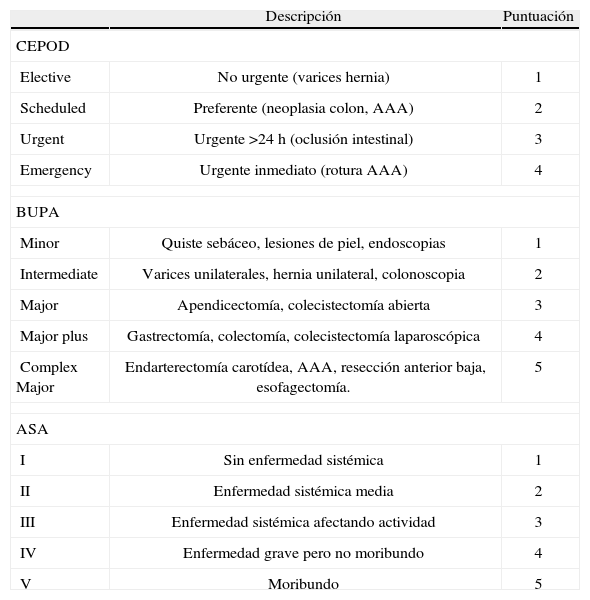
En la valoración del riesgo quirúrgico, se han establecido índices de riesgo aplicados a diversos modelos de pacientes quirúrgicos. El índice de Charlson, descrito en 19871 define diversas condiciones clínicas que predicen la mortalidad al año1. Consta de 19 comorbilidades predefinidas a las que se asigna un valor (tabla 1). Diversos estudios con más de 30.000 pacientes han validado el índice de Charlson2,3. La Escala de Riesgo Quirúrgico (SRS, en terminología anglosajona) calculado para cada tipo de cirugía en base a tres factores (tabla 2): los resultados del Confidential Enquire into PeriOperative Deaths (CEPOD), el valor asignado en la clasificación de riesgo de la Sociedad Americana de Anestesiología (ASA) y la magnitud de la cirugía según la clasificación de la British United Provident Association (BUPA). Para la elaboración del SRS se recogieron los datos de 3.144 pacientes con una mortalidad durante su estancia hospitalaria del 0,4%, confeccionándose la escala, que fue validada de manera prospectiva en 2.780 pacientes adicionales, estableciéndose el punto de corte en un valor de SRS>8, donde la mortalidad aumentaba de manera significativa4.
Índice de Charlson. Componentes y puntuación
| Comorbilidad | Puntuación |
| Infarto de miocardio | 1 |
| Insuficiencia cardiaca congestiva | 1 |
| Enfermedad vascular periférica | 1 |
| Enfermedad cerebrovascular | 1 |
| Demencia | 1 |
| Enfermedad pulmonar crónica | 1 |
| Enfermedad del tejido conectivo | 1 |
| Úlcera péptica | 1 |
| Afección hepática benigna | 1 |
| Diabetes | 1 |
| Hemiplejía | 2 |
| Insuficiencia renal moderada o severa | 2 |
| Diabetes con afección orgánica | 2 |
| Cáncer | 2 |
| Leucemia | 2 |
| Linfoma | 2 |
| Enfermedad hepática moderada o severa | 3 |
| Metástasis | 6 |
| SIDA | 6 |
Surgical Risk Scale. Componentes y puntuación
| Descripción | Puntuación | |
| CEPOD | ||
| Elective | No urgente (varices hernia) | 1 |
| Scheduled | Preferente (neoplasia colon, AAA) | 2 |
| Urgent | Urgente >24h (oclusión intestinal) | 3 |
| Emergency | Urgente inmediato (rotura AAA) | 4 |
| BUPA | ||
| Minor | Quiste sebáceo, lesiones de piel, endoscopias | 1 |
| Intermediate | Varices unilaterales, hernia unilateral, colonoscopia | 2 |
| Major | Apendicectomía, colecistectomía abierta | 3 |
| Major plus | Gastrectomía, colectomía, colecistectomía laparoscópica | 4 |
| Complex Major | Endarterectomía carotídea, AAA, resección anterior baja, esofagectomía. | 5 |
| ASA | ||
| I | Sin enfermedad sistémica | 1 |
| II | Enfermedad sistémica media | 2 |
| III | Enfermedad sistémica afectando actividad | 3 |
| IV | Enfermedad grave pero no moribundo | 4 |
| V | Moribundo | 5 |
BUPA: British United Provident Association; CEPOD: Confidential Enquire into PeriOperative Deaths.
Hemos aplicado ambos índices de riesgo (Charlson y SRS) en todos los pacientes quirúrgicos fallecidos en nuestro centro durante el periodo 2004–2007, determinando, según las puntuaciones obtenidas, distintos grupos de riesgo de mortalidad. El objetivo de nuestro estudio ha sido analizar los factores pre, intra, y postoperatorios que influyeron en la mortalidad según los grupos de pacientes de riesgo bajo, intermedio y alto. Un objetivo secundario fue valorar la capacidad de ambos índices en determinar los pacientes de bajo riesgo de mortalidad quirúrgica.
Material y métodosUna vez obtenida la aprobación por el comité ético del hospital. Se realizó un estudio de corte transversal y retrospectivo. Se obtuvo la información del procedimiento quirúrgico mediante el informe de alta hospitalaria, complementándose directamente sobre la historia del paciente. Se analizaron a todos los pacientes operados en los años 2004–2007 con resultado final de muerte durante el ingreso hospitalario que se relacionó con el proceso quirúrgico. Se incluyeron diferentes variables clínicas y anestésicas que fueron agrupadas teniendo en cuenta las tres etapas (pre, intra y postoperatorias), se definió el tipo de cirugía según el área y su complejidad: 1, resección extensa de órganos (ex: pneumonectomia) y cirugía cardiovascular; 2, resecciones parciales de órganos (ex. lobectomía); 3, resecciones menores; y 4, cirugía extracavitaria y mínimamente invasiva. Se consideraron seis probables causas de muerte: 1) hemorrágica; 2) cardiaca; 3) respiratoria; 4) neurológica; 5) sepsis que incluyo la dehiscencia de sutura; 6) cáncer, cuando la causa de muerte se relaciono con la extensión del proceso oncológico.
De los diagnósticos secundarios en el momento de la admisión se obtuvo la puntuación del índice de Charlson. De la información contenida en el informe de alta, se recogieron todas las variables del estudio, se asignó a cada paciente una puntuación de la SRS y se completó esta información directamente sobre la historia clínica del paciente.
El punto de división entre baja y alta probabilidad de mortalidad quirúrgica que determino la mejor relación entre la sensibilidad y la especificidad de ambos índices se obtuvo en una puntuación de «0» para el índice de Charlson y de «8» para el SRS4–6. El punto de corte estableció tres grupos de riesgo:
- •
Riesgo Bajo (RB), cuando ambos, el índice de Charlson fue=0 y el SRS fue <8.
- •
Riesgo Intermedio (RI), cuando uno de los índices establecía un bajo riesgo de muerte: Charlson >0 y SRS <8 o Charlson=0 y SRS ≥8.
- •
Riesgo Alto (RA), cuando ambos, el índice de Charlson fue>0 y el SRS ≥8.
Los datos fueron tratados estadísticamente mediante el Software SPSS versión 12. Los resultados de la estadística descriptiva fueron expresados en porcentajes, medias y desviación estándar. Para estudiar la posible relación entre variables cualitativas se utilizó la prueba de la Chi cuadrado de Pearson (o la prueba exacta de Fisher en los casos en los que fuera necesario). Para estudiar la relación entre variables cuantitativas se utilizó la prueba de t-student y la prueba ANOVA. En todos los casos se consideraron significativos valores-p inferiores a 0,05.
ResultadosDurante el periodo de tiempo que comprendió el estudio, años 2004–2007, fueron intervenidos en nuestro hospital un total de 72.771 pacientes, de los cuales 19.510 lo fueron en régimen ambulatorio, en donde no se registro ninguna muerte. De los 53.261 pacientes intervenidos con ingreso hospitalario, 45.250 lo hicieron en régimen de cirugía electiva con 189 pacientes fallecidos durante el ingreso (0,4% de mortalidad), mientras que 8.011 fueron intervenidos en régimen de cirugía urgente con 457 pacientes fallecidos durante el ingreso (5,7% de mortalidad). De los 646 pacientes fallecidos durante su estancia en el hospital, 50 de ellos lo hicieron en el curso del procedimiento quirúrgico y 596 durante la etapa postoperatoria. No se produjeron muertes directamente relacionadas con el acto anestésico ni tampoco hemos registrado incidentes causados por fallos en los aparatos involucrados en el manejo perioperatorio de los pacientes, por lo que todos los pacientes fallecidos fueron incluidos en la valoración.
Al aplicar, sobre estos 646 pacientes fallecidos los índices predictores de mortalidad de Charlson y Surgical risk scale (SRS), se observó qué:
- •
13 pacientes fallecidos (2%) se correspondían con el grupo de riesgo bajo (RB).
- •
199 pacientes fallecidos (30,7%) se correspondían con el grupo de riesgo intermedio (RI).
- •
434 pacientes fallecidos (67,18%) se correspondían con el grupo de riesgo alto (RA).
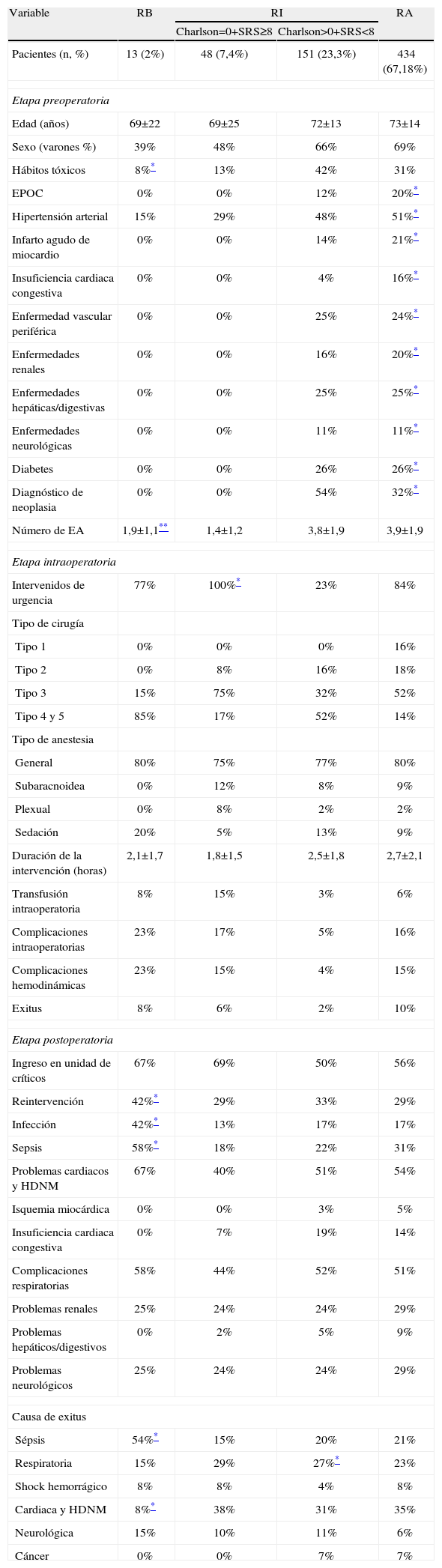
En la tabla 3 se recogen las características (pre, intra, y postoperatorias) de los distintos grupos de paciente. No hubo diferencias en la edad de los distintos grupos de riesgo. Los varones predominaron en los grupos de mayor riesgo. La presencia de comorbilidad fue superior en los grupos de riesgo alto y de riesgo intermedio con un Charlson superior a 0. La urgencia fue un factor determinante que se asoció a los grupos en donde la complejidad quirúrgica era mayor (RA y RI con un SRS >8).
Características —pre, intra, y postoperatorias— de los pacientes con riesgo de mortalidad bajo (RB), intermedio (RI) y alto (RA)
| Variable | RB | RI | RA | |
| Charlson=0+SRS≥8 | Charlson>0+SRS<8 | |||
| Pacientes (n, %) | 13 (2%) | 48 (7,4%) | 151 (23,3%) | 434 (67,18%) |
| Etapa preoperatoria | ||||
| Edad (años) | 69±22 | 69±25 | 72±13 | 73±14 |
| Sexo (varones %) | 39% | 48% | 66% | 69% |
| Hábitos tóxicos | 8%* | 13% | 42% | 31% |
| EPOC | 0% | 0% | 12% | 20%* |
| Hipertensión arterial | 15% | 29% | 48% | 51%* |
| Infarto agudo de miocardio | 0% | 0% | 14% | 21%* |
| Insuficiencia cardiaca congestiva | 0% | 0% | 4% | 16%* |
| Enfermedad vascular periférica | 0% | 0% | 25% | 24%* |
| Enfermedades renales | 0% | 0% | 16% | 20%* |
| Enfermedades hepáticas/digestivas | 0% | 0% | 25% | 25%* |
| Enfermedades neurológicas | 0% | 0% | 11% | 11%* |
| Diabetes | 0% | 0% | 26% | 26%* |
| Diagnóstico de neoplasia | 0% | 0% | 54% | 32%* |
| Número de EA | 1,9±1,1** | 1,4±1,2 | 3,8±1,9 | 3,9±1,9 |
| Etapa intraoperatoria | ||||
| Intervenidos de urgencia | 77% | 100%* | 23% | 84% |
| Tipo de cirugía | ||||
| Tipo 1 | 0% | 0% | 0% | 16% |
| Tipo 2 | 0% | 8% | 16% | 18% |
| Tipo 3 | 15% | 75% | 32% | 52% |
| Tipo 4 y 5 | 85% | 17% | 52% | 14% |
| Tipo de anestesia | ||||
| General | 80% | 75% | 77% | 80% |
| Subaracnoidea | 0% | 12% | 8% | 9% |
| Plexual | 0% | 8% | 2% | 2% |
| Sedación | 20% | 5% | 13% | 9% |
| Duración de la intervención (horas) | 2,1±1,7 | 1,8±1,5 | 2,5±1,8 | 2,7±2,1 |
| Transfusión intraoperatoria | 8% | 15% | 3% | 6% |
| Complicaciones intraoperatorias | 23% | 17% | 5% | 16% |
| Complicaciones hemodinámicas | 23% | 15% | 4% | 15% |
| Exitus | 8% | 6% | 2% | 10% |
| Etapa postoperatoria | ||||
| Ingreso en unidad de críticos | 67% | 69% | 50% | 56% |
| Reintervención | 42%* | 29% | 33% | 29% |
| Infección | 42%* | 13% | 17% | 17% |
| Sepsis | 58%* | 18% | 22% | 31% |
| Problemas cardiacos y HDNM | 67% | 40% | 51% | 54% |
| Isquemia miocárdica | 0% | 0% | 3% | 5% |
| Insuficiencia cardiaca congestiva | 0% | 7% | 19% | 14% |
| Complicaciones respiratorias | 58% | 44% | 52% | 51% |
| Problemas renales | 25% | 24% | 24% | 29% |
| Problemas hepáticos/digestivos | 0% | 2% | 5% | 9% |
| Problemas neurológicos | 25% | 24% | 24% | 29% |
| Causa de exitus | ||||
| Sépsis | 54%* | 15% | 20% | 21% |
| Respiratoria | 15% | 29% | 27%* | 23% |
| Shock hemorrágico | 8% | 8% | 4% | 8% |
| Cardiaca y HDNM | 8%* | 38% | 31% | 35% |
| Neurológica | 15% | 10% | 11% | 6% |
| Cáncer | 0% | 0% | 7% | 7% |
Los datos cuantitativos están expresados en valor de media±desviación estándar. EA: enfermedades asociadas; EPOC: enfermedad pulmonar obstructiva crónica; HDNM: hemodinámicos; Tipo de cirugía: ver métodos.
Se produjeron 43 muertes intraoperatorias (10%) en el grupo de RA, mientras que solo fueron seis (3%) en el grupo RI y una (8%) en el grupo de RB, señalando que la magnitud de la cirugía asociada a la comorbilidad determina la mortalidad acaecida en el quirófano. Las complicaciones hemodinámicas y respiratorias se presentaron indistintamente en todos los grupos. En el grupo de bajo riesgo predomino la infección-sepsis y la reintervención, siendo la causa de muerte mayoritaria la sepsis. Por el contrario, la muerte de origen cardiaco-hemodinámico predomino los otros dos grupos. En cuanto a la influencia de ambos índices en el grupo de riesgo intermedio, excepto la presencia de cirugía urgente, no se obtuvimos otras diferencias en ninguna de las variables estudiadas (tabla 3).
DiscusiónEn nuestro estudio la mortalidad intraoperatoria fue de 1 por cada 1.455 pacientes y la operatoria fue de 1 por cada 112 pacientes operados, similares a otros estudios en población adulta7. No hemos encontrado diferencias entre los grupos de riesgo en relación a la edad, por lo que no ha sido un factor de sesgo en la comparación de los grupos. Las características de los índices determinó la patología asociada, menos frecuente en aquellos grupos con índice de Charlson de 0. Cabe destacar que los hábitos tóxicos, la patología respiratoria y la patología cardiaca predominaron en aquellos pacientes con cirugía compleja, siendo ambas determinantes de la mortalidad asociada al grupo de alto riesgo, en el que el factor urgente también influyó en la mortalidad, en especial en la intraoperatoria.
Sorprende que la duración del procedimiento quirúrgico y el ingreso en la unidad de reanimación fuesen similares en todos los grupos independientemente de la magnitud de la cirugía, indicando que las complicaciones intraoperatorias fueron determinantes. El grupo de pacientes de riesgo bajo (RB) tuvo una tasa de reintervenciones y de infección y sepsis significativamente superiores respecto los otros grupos.
Diversos estudios identifican el índice de Charlson como válido a la hora de discriminar la mortalidad8–10. Si bien, Poses et al11 demostraron menor fiabilidad del Charlson respecto al Apache II en la comparación con la mortalidad; sin embargo el Apache requiere de la obtención de datos clínicos y de laboratorio durante las 24h del ingreso, además es un índice pronostico y no predice a priori del riesgo, por lo que el índice de Charlson es un método más factible de ajuste del riesgo para los servicios de salud6,12. El SRS está reconocido en la literatura como un índice de valoración del riesgo quirúrgico4 y ha sido comparado de manera óptima con el POSSUM13. Otros sistemas de medida como la ratio de severidad fisiológica (POSSUM y el P-POSSUM)14–16 incluyen factores fisiológicos preoperatorios, intraoperatarios y postoperatorios, siendo por ello también pronósticos y no determinantes del riesgo, y a su vez sobreestiman la mortalidad17. Otra de las ventajas del SRS es la simplicidad y validez de la predicción del riesgo18. Elixhauser19 propuso la valoración independiente de 30 patologías crónicas en el momento del ingreso, siendo el método mas exhaustivo en cuanto al numero de diagnósticos secundarios respecto al Charlson y el más utilizado para el ajuste de riesgos de los indicadores de seguridad del paciente, sin embargo la incorporación de datos fisiopatológicos podría diferenciar los pacientes con comorbilidad compensada de los descompensados. Pine et al20, aplicaron en 3 procedimientos quirúrgicos un modelo incremental de datos de laboratorio y de información clínica al modelo administrativo, y obtuvieron una modesta mejora en el ajuste del riesgo de mortalidad hospitalaria pero con más recursos para obtener la información.
En nuestro estudio, la asociación de los índices de Charlson y el SRS detectó de manera clara los pacientes de alto riesgo, y determinó un grupo de pacientes de bajo riesgo, «outliers», cuya probabilidad de muerte debería ser cercana al 0%, y que se corresponden a 1 de cada 5.590 pacientes anestesiados y operados en nuestro centro en un periodo de cuatro años. Los factores que diferenciaban este grupo de pacientes fueron las complicaciones quirúrgicas remarcadas por una tasa de reintervención del 42% y las complicaciones sépticas en el 58%.
La mortalidad después de un acto quirúrgico puede ser valorada bajo el punto de vista de seguridad del paciente, Lagasse21 define el error humano, cuando las técnicas anestésicas o quirúrgicas se han aplicado inadecuadamente o por incorrecta utilización del material o una interpretación incorrecta de la valoración clínica del paciente principalmente por una limitación en el conocimiento de las bases científicas de la adecuada praxis; y define el error del sistema, como el resultado adverso inevitable y de ordinario excluido del análisis de resultados adversos. El conjunto mínimo básico de datos extraído de los registros de alta hospitalarios es una herramienta, aunque limitada22, valida para analizar la morbimortalidad quirúrgica. La mejora de los resultados requiere conocer las causas y rediseñar las estrategias de manejo de los pacientes de riesgo23,24.
Los resultados más relevantes del presente estudio son que la combinación de ambos índices, Charlson y SRS, detectó aquellos pacientes de bajo riesgo de muerte. La simplicidad de ambos índices y su obtención previamente a la intervención es una herramienta útil para realizar auditorias de resultados operatorios. Y por ultimo, las principales causas de muerte operatoria fueron la cardiaca para los pacientes de mayor riesgo y la séptica para los pacientes de bajo riesgo.
FinanciaciónFinanciado por la Fundació Institut d’Investigacio Biomèdica de Bellvitge (IDIBELL).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.