La trombosis precoz de la arteria hepática (TAH) después del trasplante de hígado (TH) es una complicación grave asociada con una tasa de morbilidad postoperatoria del 3-7% y riesgo de pérdida del injerto1. En ocasiones, la trombosis es exclusiva de una de las ramas de la arteria hepática y produce necrosis limitada a un lóbulo o varios segmentos. En estos casos, la resección del parénquima afectado ha demostrado ser una alternativa con buenos resultados a largo plazo. El desarrollo de la cirugía laparoscópica ha permitido la resolución eficiente de las complicaciones precoces asociadas al trasplante de hígado2. Presentamos el primer caso, hasta donde sabemos, de una seccionectomía lateral izquierda extendida laparoscópica en el postoperatorio temprano de un paciente con TH.
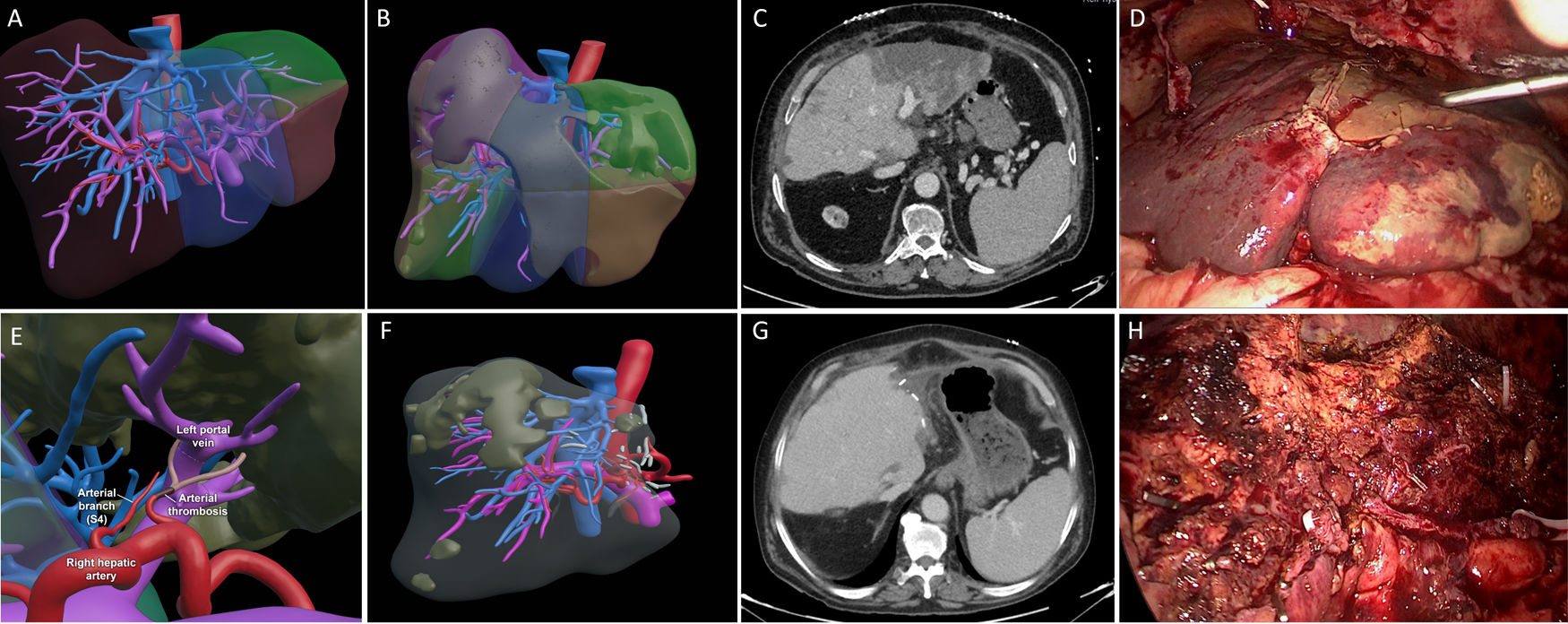
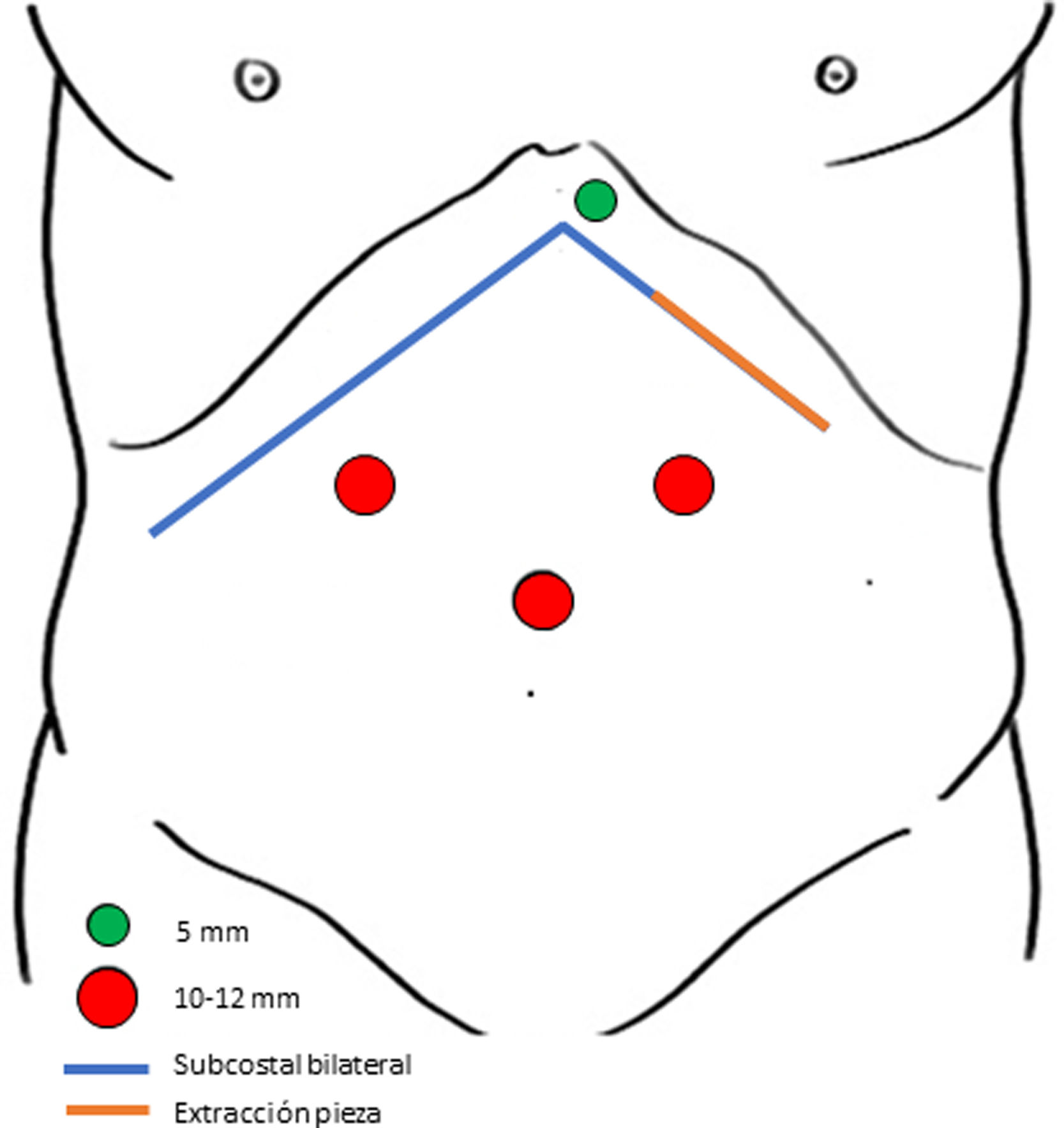
Varón de 69 años con antecedentes de trasplante hepatorrenal en 2017. En 2020 comienza con cuadro de colestasis, siendo diagnosticado de colangiopatía isquémica e incluido en lista de espera para trasplante. El injerto procedía de una donación por muerte encefálica de una mujer de 55 años con biopsia hepática normal (tiempo de isquemia caliente total de 17min y de isquemia fría de 396min). La arteria hepática izquierda se originaba en la gástrica izquierda que procedía directamente de la aorta. En cirugía de banco, la arteria hepática izquierda se anastomosó con la arteria esplénica y, en el trasplante, la arteria esplénica del receptor se anastomosó al patch de tronco celíaco del donante. Al segundo día postoperatorio, en la ecografía de control, presentó ausencia de flujo de la arteria hepática izquierda, confirmada por angiografía por tomografía computarizada, sin repercusión clínica ni analítica relevante, por lo que se decidió actitud no invasiva y tratamiento con heparina a dosis anticoagulantes. Al octavo día, desarrolló fiebre y los análisis de sangre revelaron principalmente un empeoramiento de leucocitos (3,20×103/L), proteína C reactiva (12,10mg/L), γ-glutamil transpeptidasa (422U/L) y la actividad de protrombina (54%). Se realizó una nueva tomografía computarizada que informó de isquemia del lóbulo hepático izquierdo más marcada en los segmentos 2-3 con signos de necrosis hepática y extensión a parte del segmento 4 (fig. 1a-e). En el decimosegundo día postoperatorio, ante estos hallazgos se planificó una hepatectomía laparoscópica. Utilizamos la posición de litotomía (posición «francesa») y el cirujano se situó entre las piernas. Colocamos 4 trócares: uno supraumbilical (10mm), 2 en el cuadrante superior derecho e izquierdo (10 y 12mm respectivamente) y otro en la zona epigástrica (5mm) (fig. 2). Al introducir la cámara, había un absceso en el espacio subhepático izquierdo que fue drenado. El sector lateral izquierdo estaba completamente necrótico. Realizamos una seccionectomía lateral izquierda extendida laparoscópica pura a demanda de la zona isquémica de 4a-b a una profundidad con tejido viable y bien perfundido (fig. 1f-h). Durante la hepatectomía no se preparó la maniobra de Pringle debido al riesgo de daño de la vena porta y la arteria hepática en el postoperatorio temprano del TH. El tiempo operatorio fue de 210min y las pérdidas sanguíneas de 300mL sin necesidad de transfusiones. La pieza de hepatectomía se extrajo mediante una incisión en la región lateral izquierda de la incisión subcostal bilateral. El hemocultivo fue positivo para Enterococcus faecium. No hubo complicaciones postoperatorias. El paciente fue dado de alta al quinto día postoperatorio. Tras 9 meses de seguimiento el paciente no presenta ninguna complicación.
Planificación quirúrgica preoperatoria de reconstrucción virtual 3D (a). Reconstrucción virtual 3D de la isquemia hepática (b). Tomografía computarizada tras trasplante de hígado con isquemia del lóbulo hepático izquierdo y signos de necrosis en los segmentos 2-3 (c). Hallazgos intraoperatorios (d). Reconstrucción virtual 3D de trombosis de la arteria hepática izquierda y rama de la sección 4 (e). Reconstrucción virtual 3D del injerto tras resección hepática laparoscópica (f). Tomografía computarizada en el quinto día postoperatorio después de la resección hepática laparoscópica. El injerto presenta una adecuada perfusión con una pequeña región de hipoperfusión en la proximidad del margen de resección (g). Hallazgo intraoperatorio del injerto hepático tras la hepatectomía laparoscópica (h).
El manejo de una TAH temprana está directamente relacionado con su situación clínica y la ubicación de la trombosis. La revascularización endovascular o quirúrgica es a menudo el tratamiento de primera línea para los pacientes con TAH ya que puede reducir el riesgo de la pérdida del injerto3. El éxito del abordaje endoluminal para lograr una restauración definitiva del flujo arterial es muy limitado si no se resuelven los defectos anatómicos arteriales4. Entre las opciones de manejo terapéutico para la trombosis temprana, se puede seleccionar la opción de no realizar la revascularización de inmediato5. Esta actitud no invasiva permite evitar en muchas ocasiones la necesidad de un nuevo trasplante, pero no es infrecuente el desarrollo de complicaciones biliares o infecciosas. En estas situaciones, los abordajes endoscópicos y radiológicos pueden resultar insuficientes, siendo la resección hepática la opción más recomendada cuando existe una necrosis hepática delimitada, como en este paciente. Sommacale et al.6 revisaron una serie de resecciones hepáticas en pacientes con TH, describiendo un total de 6 casos de TAH segmentarios que fueron sometidos a hepatectomía por cirugía abierta con una alta tasa de morbilidad asociada.
En los últimos años se ha producido una gran estandarización de la cirugía hepática laparoscópica7. Existe evidencia en la literatura de que la cirugía a través de un abordaje laparoscópico implica menos agresión quirúrgica que el abordaje abierto y se asocia con una menor depresión del sistema inmunológico, estancias hospitalarias más cortas y una recuperación funcional más rápida. Por tanto, parece que los pacientes sometidos a TH podrían ser candidatos óptimos para este tipo de abordaje2,8,9. En los casos en los que sea necesario realizar una resección hepática en el postoperatorio de un TH, la isquemia producida por la trombosis facilita el plano de resección, evitando la necesidad de la maniobra de Pringle, que sería desaconsejable por el riesgo de daño en el conducto biliar y alteración del flujo sanguíneo debido al poco tiempo transcurrido desde el trasplante.
La resección hepática laparoscópica en el postoperatorio temprano del trasplante puede ser una indicación apropiada en pacientes seleccionados. Las ventajas inmunológicas, de morbilidad y recuperación asociadas a este abordaje favorecen su desempeño en pacientes recién trasplantados, especialmente en segmentos hepáticos favorables.
Conflicto de interesesLos autores declaran que no existen conflictos de intereses.