Desde que en 1997 el Registro Internacional de Metástasis Pulmonares estableció los factores que condicionan la supervivencia tras realizar metastasectomía pulmonar, numerosos trabajos han tratado de determinar las variables que condicionan dicha supervivencia. Nuestro objetivo principal es analizar la mortalidad, la supervivencia y la supervivencia libre de enfermedad de la cirugía de las metástasis pulmonares, estudiando las diferentes variables que puedan condicionarlas.
Pacientes y métodoSe ha incluido en este estudio a todos los pacientes intervenidos de metastasectomía pulmonar entre 1998 y 2008. Se ha realizado análisis de supervivencia de Kaplan-Meier y log-rank test y análisis multivariable mediante regresión de Cox.
ResultadosEn este periodo se han realizado 178 metastasectomías a 146 pacientes. La edad media era 62,22 (mediana, 63) años y el 64,6% eran varones. La mortalidad ha sido del 1,1% (2 casos) y la incidencia de complicaciones, del 5,02% (9 casos). La supervivencia total media ha sido de 67,75 meses y la supervivencia a los 3 y 5 años, del 67,4 y el 52,4% respectivamente. Las variables que han mostrado significación estadística en el análisis univariable son edad, intervalo libre de enfermedad, número de nódulos y tamaño de nódulos. La variable estado de los bordes está próxima a la significación (p=0,054).
ConclusionesPresentar sólo una metástasis y que sea < 1cm, un intervalo libre de enfermedad largo y resección con bordes libres son los factores pronósticos más favorables tras una resección de metástasis pulmonar.
Since the International Registry of Lung Metastases established the factors that determine survival after performing lung metastasectomy in 1997, numerous studies have attempted to determine these prognostic factors of survival. Our objective has been to analyse the mortality, survival and disease-free survival lung metastasis surgery by studying the different variables that determine them.
Patients and methodAll patients subjected to surgery for lung metastasectomy between 1998 and 2008 were included in this study. The Kaplan-Meier and log-rank tests were performed, as well as a Cox regression using multivariate analysis.
ResultsA total of 178 lung metastases were removed in 146 patients during this period. The mean age was 62.22 years (median 63 years) and 64.6% were males. There were 2 cases (1.1%) of mortality and the incidence of complications was 5.02% (9 cases). The overall survival was 67.75 months with a 3 and 5 year survival of 67.4% and 52.4%, respectively. The variables that showed statistical significance in the multivariate analysis were: age disease free interval, number of nodules and size of nodules. The “state of the margins” variable was almost significant (P=.054).
DiscussionTo have only one metastasis and it is less than 1cm, a long disease free interval, and a resection with free margins, are the most favourable prognostic factors after resection of lung metastasis.
La primera metastasectomía pulmonar se realizó en 1855, cuando en la cirugía de un tumor de pared se detectó casualmente una metástasis pulmonar. Más tarde, en 1933, Barney y Churchill realizaron la primera metastasectomía programada en Estados Unidos, extirpando un tumor de origen renal. El paciente sobrevivió 23 años tras la cirugía1. No existen trabajos aleatorizados en los que se compare la supervivencia del tratamiento de las metástasis pulmonares con o sin cirugía2. Sin embargo, son numerosos los trabajos que hablan de un incremento en la tasa de supervivencia tras metastasectomía, entre los que destaca el artículo publicado por Pastorino en 19973, mostrando los primeros resultados obtenidos del análisis de 5.206 metastasectomías recogidas por el Registro Internacional de Metástasis pulmonares. En ese trabajo se observó una supervivencia a 5 años del 36% si la resección era completa y del 13% si era incompleta.
A partir del análisis de la supervivencia de estos pacientes, se creó una clasificación de los pacientes con metástasis pulmonares separándolos en cuatro grupos según su pronóstico. Del más favorable al menos favorable serían: A, tumor resecable sin factores de riesgo: intervalo libre de enfermedad (ILE) > 36 meses y metástasis única; B, tumor resecable con un factor de riesgo: ILE < 36 meses o más de una metástasis; C, tumor resecable con dos factores de riesgo: ILE < 36 meses y más de una metástasis, y D, tumor irresecable.
En ese mismo trabajo3 se analizó la exactitud diagnóstica de la TC, siendo el cálculo del número de metástasis correcto en el 61% de los pacientes, por lo que concluyen que se precisa de la palpación bilateral manual para la estadificación final. Este último punto ha sido objeto de debate en los últimos años, ya que las nuevas técnicas de imagen aportan mayor precisión diagnóstica4, por lo que ha comenzado a aceptarse la videotoracoscopia (VATS) como opción no sólo diagnóstica, sino también terapeútica4–6 y sólo un reducido número de cirujanos realiza palpación bilateral en pacientes diagnosticados de afección unilateral7.
Nuestro objetivo principal es analizar la supervivencia, la mortalidad y las complicaciones de la cirugía de las metástasis pulmonares, estudiando las diferentes variables que puedan condicionar la supervivencia de dichos pacientes. Asimismo, hemos querido determinar factores que condicionen la recurrencia, midiendo no sólo la supervivencia, sino también la supervivencia libre de enfermedad, y estudiar los resultados de los primeros pacientes operados por VATS en nuestro centro.
Material y métodoPara realizar este estudio, hemos analizado a todos los pacientes intervenidos en el Servicio de Cirugía Torácica del Hospital Donostia en el periodo comprendido entre el 1 de enero de 1998 y el 31 de diciembre de 2008. Se han considerado criterios de inclusión en este estudio la confirmación histológica de metástasis por el servicio de anatomía patológica y que la cirugía se haya realizado con intención curativa. Se han considerado criterios de exclusión en este análisis las cirugías con fines diagnósticos y los casos en que no se podía descartar que se tratara de un segundo tumor pulmonar primario. El seguimiento de dichos pacientes ha concluido el 25 de noviembre de 2009 con entrevista personal o telefónica con el paciente y/o el oncólogo médico responsable.
Los datos se han recogido en una base de datos creada para este estudio, donde se han recogido las siguientes variables: demográficas (edad y sexo), primera cirugía (localización, histología y fecha), de la metastasectomía (intervalo libre de enfermedad, vía de abordaje, resección realizada, número y tamaño de las metástasis resecadas, estado de ganglios y bordes quirúrgicos, complicaciones y mortalidad en los 30 días postoperatorios) y del seguimiento (recidiva, supervivencia y supervivencia libre de enfermedad).
Se describen las variables cuantitativas mediante intervalo, mediana y media, y las variables cualitativas mediante frecuencias absolutas y relativas en porcentaje. Análisis de supervivencia de Kaplan-Meier y log-rank test y análisis multivariable mediante regresión de Cox partiendo de las variables que en el análisis univariable mostraron una significación mejor que p=0,25. Para el análisis estadístico se empleó el paquete estadístico Systat 12.
ResultadosEn este periodo se han realizado 178 metastasectomías a 146 pacientes (1 intervención a 108 pacientes, 2 intervenciones a 26 pacientes y 3 intervenciones a 6 pacientes). La edad media era 62,22 (mediana, 63) años y el 64,6% eran varones. El ILE entre cirugía del primario y la metastasectomía ha variado entre 0 y 311 meses, con una mediana de 35,56 y una media de 47,42.
El 66,5% de los pacientes recibieron tratamiento previo a la metastasectomía (el 38,4% quimioterapia, el 5,5% radioterapia y el 22,6% quimioterapia y radioterapia combinadas).
Se ha observado recurrencia pulmonar en 38 pacientes (el 26,02% de los casos), recurrencia en el mismo pulmón en 28 (19,17%), 32 (21,92%) pacientes han sido reintervenidos por metástasis y el tiempo transcurrido a la recurrencia ha variado entre 3 y 60 meses, con una mediana de 12,5 y una media de 18,36.
La vía de abordaje más utilizada ha sido la toracotomía, 149 procedimientos (83,7%), seguida de 21 minitoracotomías (11,8%) y 8 VATS (4,5%). En 103 casos (57,9%) se ha realizado resección en cuña de la metástasis, 57 lobectomías (32%), 1 bilobectomía (0,6%), 7 neumonectomías (3,9%), 6 lobectomías con resección atípica (3,4%) y 4 resecciones pulmonares acompañadas de resección costal (2,2%). En todos los casos en los que se sospechaba afección ganglionar, se realizó linfadenectomía, observando ganglios metastásicos en 15 pacientes (8,4%).
Con relación al número de metástasis resecadas, como media se han resecado 1,5 metástasis por procedimiento, el tamaño medio ha sido 2,66cm y los bordes han sido positivos en 9 casos (5,1%).
La mortalidad, considerando como tal todas las muertes sufridas desde la intervención hasta 30 días después, ha sido del 1,1% (2 casos) y la incidencia de complicaciones, del 5,02% (9 casos). Entre estas, 4 fugas aéreas persistentes, 1 neumotórax residual que requirió drenaje, 1 neumonía nosocomial, 1 suboclusión intestinal, 1 atelectasia que requirió broncoscopia por acumulación de secreciones y 1 reintervención por hemotórax.
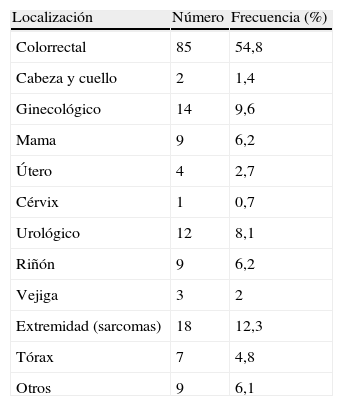
En la tabla 1 presentamos la localización del tumor primario causante de las metástasis; se puede apreciar que el origen más frecuente ha sido el colorrectal (54,8%).
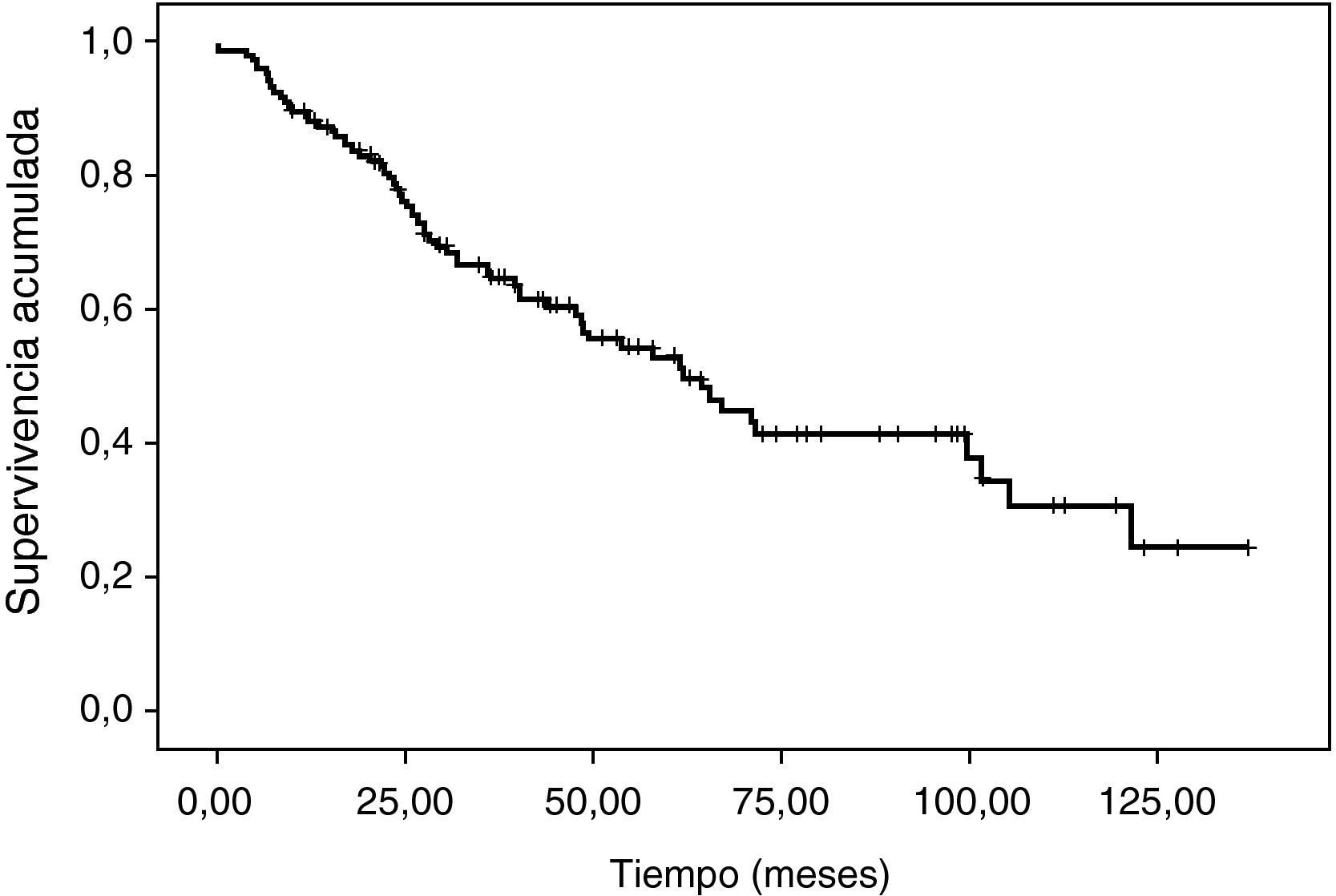
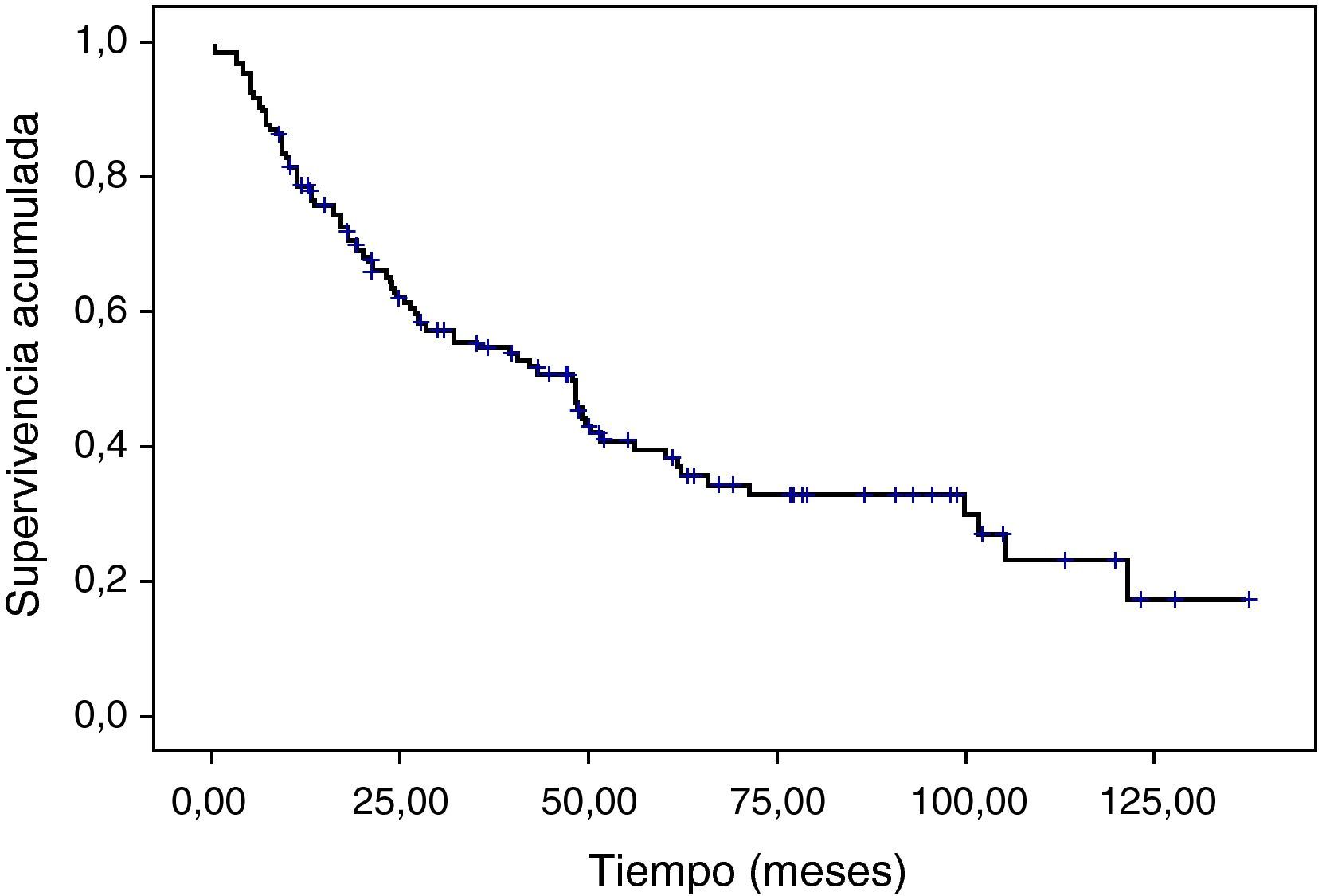
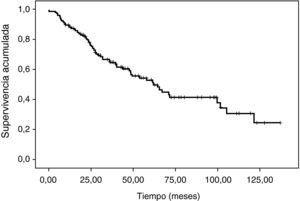
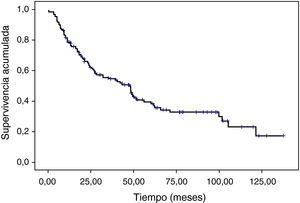
La supervivencia total media ha sido de 67,75 (mediana, 56) meses (fig. 1). La supervivencia a los 3 y 5 años ha sido del 67,4 y el 52,4% respectivamente.
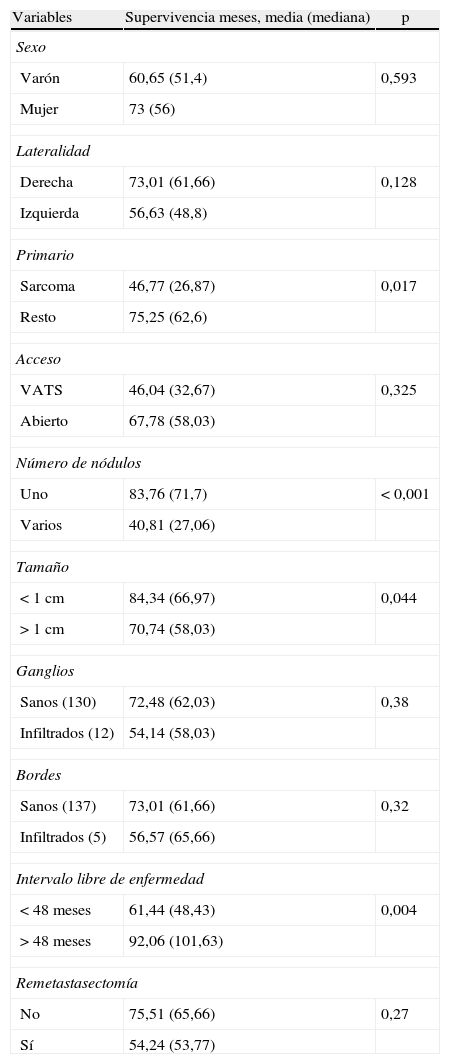
En el análisis univariable de supervivencia, no hemos observado diferencias estadísticamente significativas (tabla 2) en relación con sexo, lateralidad, vía de acceso, recurrencia pulmonar, estado de los ganglios y afección del margen quirúrgico. En cuanto a este último punto, aunque no hemos encontrado diferencias estadísticamente significativas entre los pacientes con bordes afectos y no afectos, a los 90 meses el 37% de los bordes sanos estaban vivos y el 100% de los bordes afectos habían fallecido.
Análisis univariable de la supervivencia
| Variables | Supervivencia meses, media (mediana) | p |
| Sexo | ||
| Varón | 60,65 (51,4) | 0,593 |
| Mujer | 73 (56) | |
| Lateralidad | ||
| Derecha | 73,01 (61,66) | 0,128 |
| Izquierda | 56,63 (48,8) | |
| Primario | ||
| Sarcoma | 46,77 (26,87) | 0,017 |
| Resto | 75,25 (62,6) | |
| Acceso | ||
| VATS | 46,04 (32,67) | 0,325 |
| Abierto | 67,78 (58,03) | |
| Número de nódulos | ||
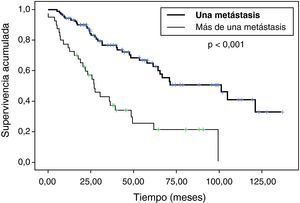
| Uno | 83,76 (71,7) | < 0,001 |
| Varios | 40,81 (27,06) | |
| Tamaño | ||
| < 1 cm | 84,34 (66,97) | 0,044 |
| > 1 cm | 70,74 (58,03) | |
| Ganglios | ||
| Sanos (130) | 72,48 (62,03) | 0,38 |
| Infiltrados (12) | 54,14 (58,03) | |
| Bordes | ||
| Sanos (137) | 73,01 (61,66) | 0,32 |
| Infiltrados (5) | 56,57 (65,66) | |
| Intervalo libre de enfermedad | ||
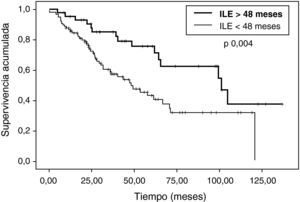
| < 48 meses | 61,44 (48,43) | 0,004 |
| > 48 meses | 92,06 (101,63) | |
| Remetastasectomía | ||
| No | 75,51 (65,66) | 0,27 |
| Sí | 54,24 (53,77) | |
VATS: cirugía videotoracoscópica.
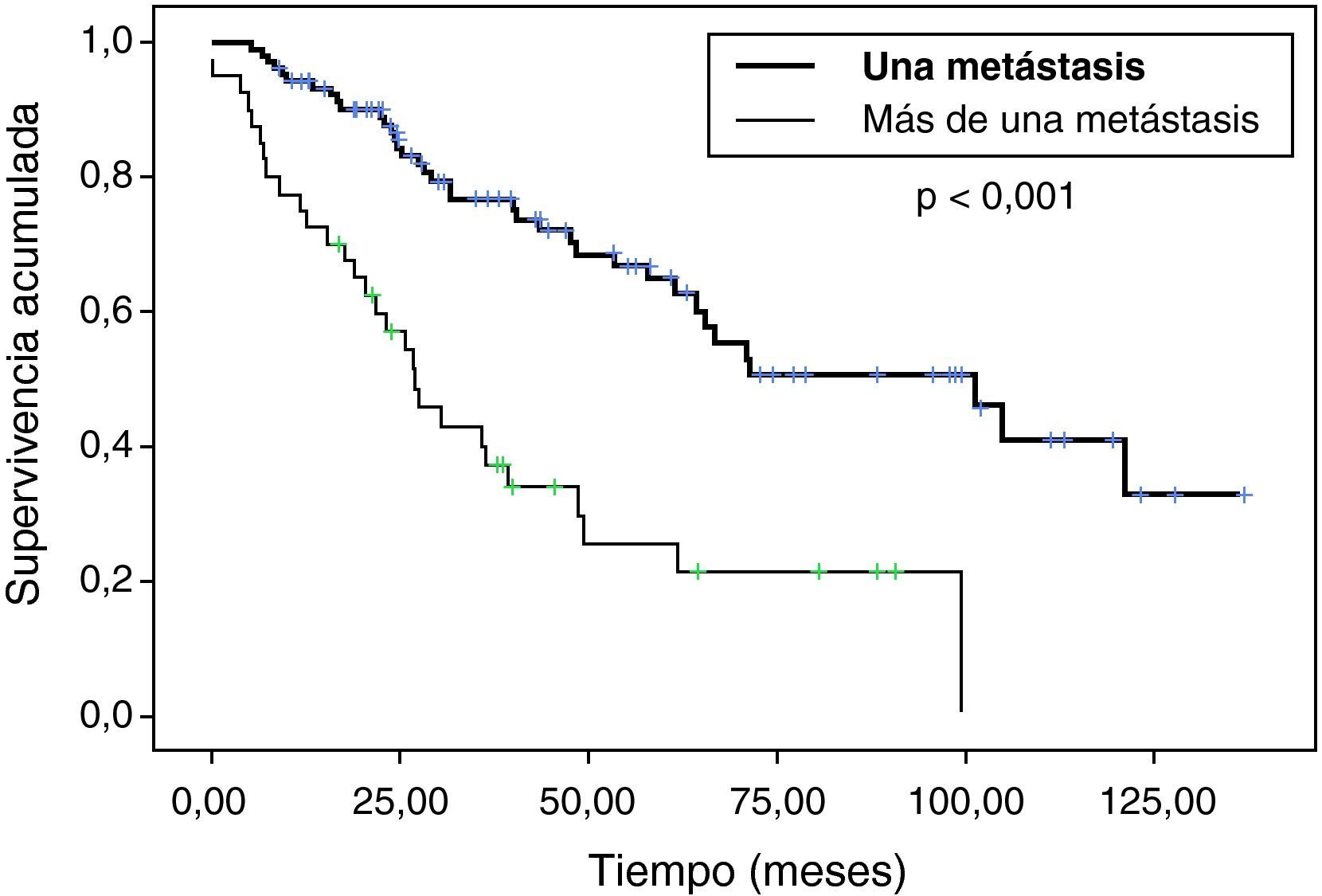
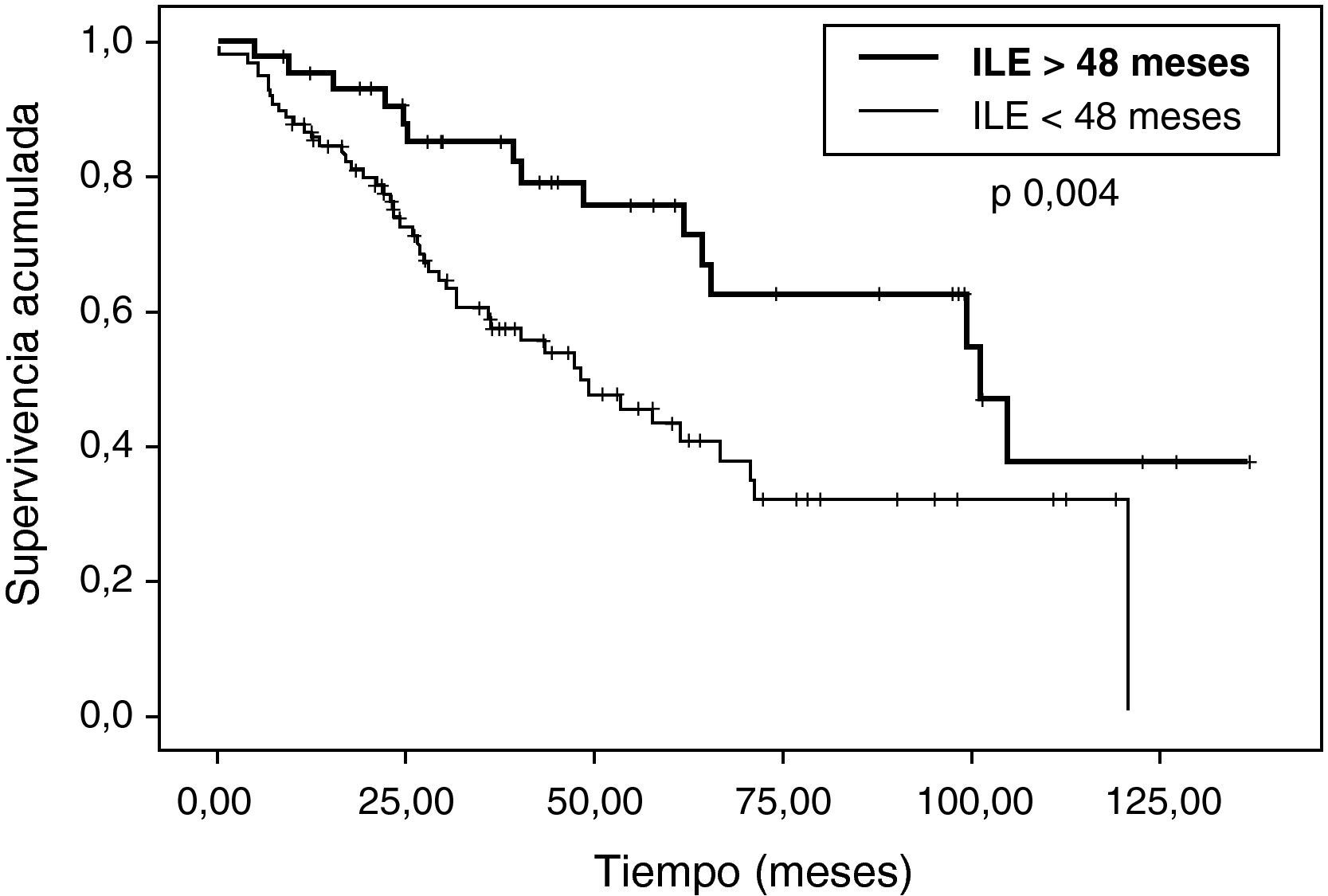
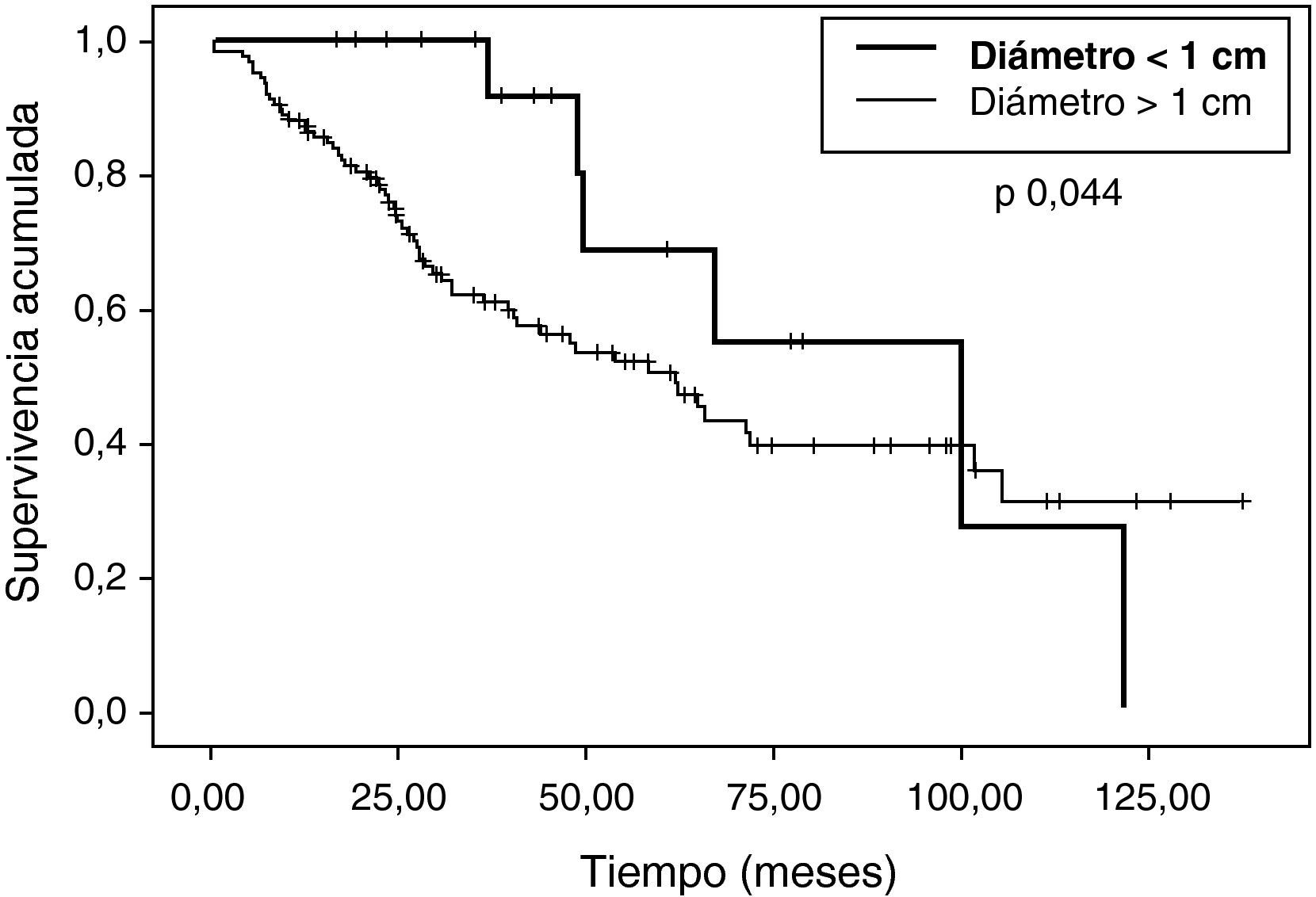
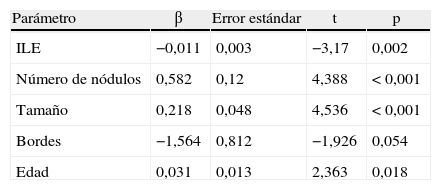
Sí hemos observando diferencias estadísticamente significativas en (tabla 2): edad, número de nódulos (fig. 2), ILE (fig. 3) y tamaño de nódulos (fig. 4). En el análisis univariable también ha sido estadísticamente significativa la categoría de sarcoma.
Todas las variables que mostraban significación en el análisis univariable, excepto el sarcoma, mostraron también significación en la regresión multivariable de Cox (tabla 3). La variable estado de los bordes está próxima a la significación (p=0,054).
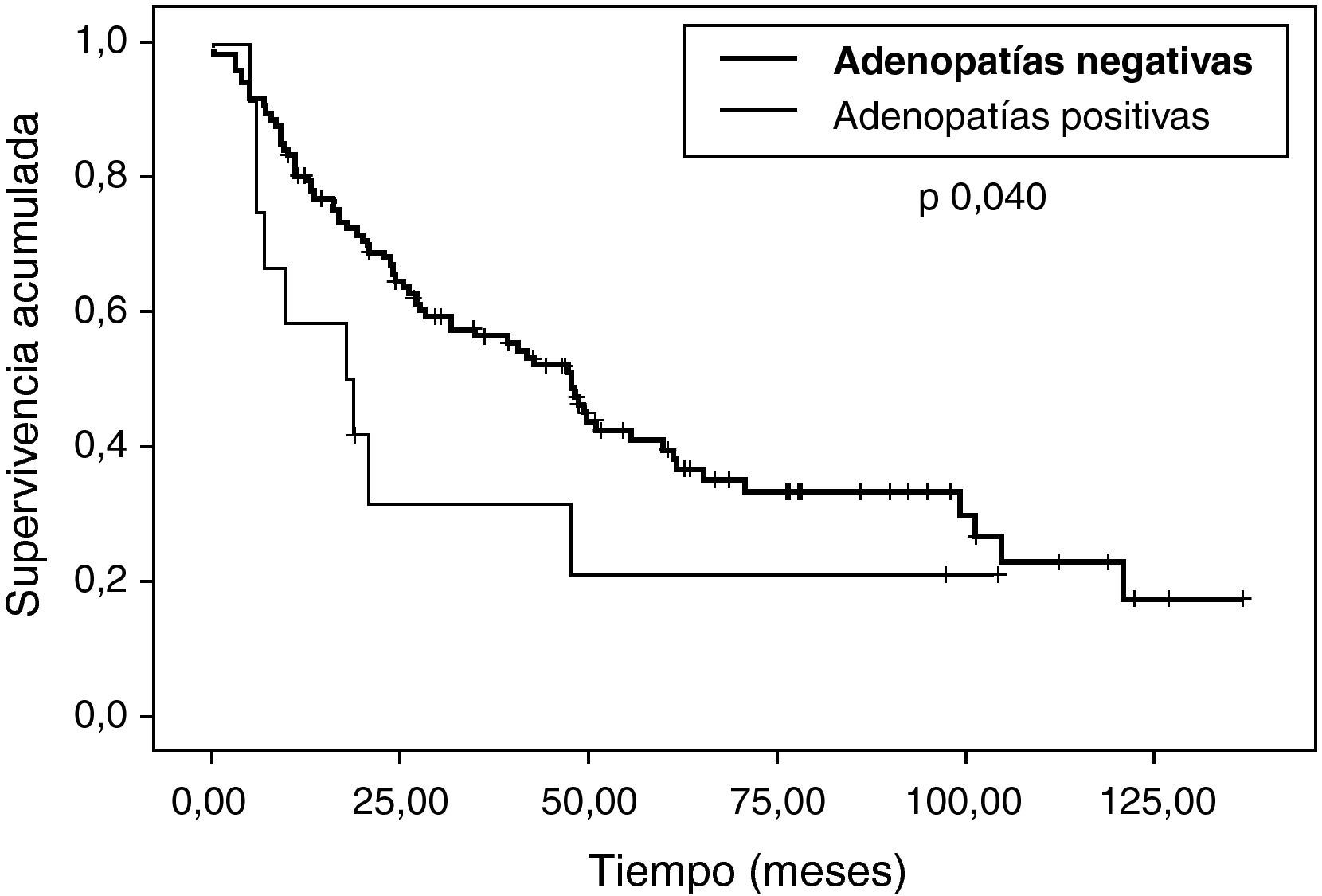
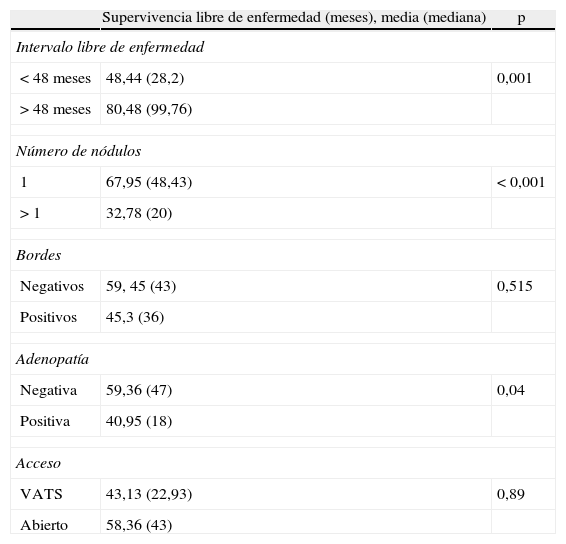
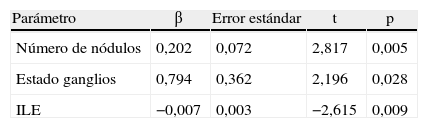
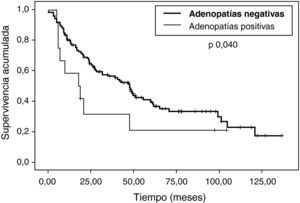
Con relación al análisis de la supervivencia libre de enfermedad (fig. 5), en el análisis univariable (tabla 4) sí hemos observado diferencias estadísticamente significativas en los grupos ILE, número de nódulos y estado de los ganglios (fig. 6). No hemos encontrado diferencias en vía de abordaje y estado de los bordes. En el análisis multivariable (tabla 5), presentan diferencias estadísticamente significativas el número de nódulos, el estado de los ganglios y el ILE.
Análisis univariable de la supervivencia libre de enfermedad
| Supervivencia libre de enfermedad (meses), media (mediana) | p | |
| Intervalo libre de enfermedad | ||
| < 48 meses | 48,44 (28,2) | 0,001 |
| > 48 meses | 80,48 (99,76) | |
| Número de nódulos | ||
| 1 | 67,95 (48,43) | < 0,001 |
| > 1 | 32,78 (20) | |
| Bordes | ||
| Negativos | 59, 45 (43) | 0,515 |
| Positivos | 45,3 (36) | |
| Adenopatía | ||
| Negativa | 59,36 (47) | 0,04 |
| Positiva | 40,95 (18) | |
| Acceso | ||
| VATS | 43,13 (22,93) | 0,89 |
| Abierto | 58,36 (43) | |
VATS: cirugía videotoracoscópica.
Una de las principales conclusiones del Registro Internacional de Tumores fue la necesidad de ser radicales en la cirugía, viéndose disminuida la supervivencia en los pacientes con cirugía incompleta o con bordes positivos. Por ello en nuestra serie sólo hemos tenido 9 casos con bordes positivos, por lo que el hecho de no apreciar diferencias estadísticamente significativas en el análisis se puede deber al escaso número de pacientes para comparar. A pesar de no apreciar diferencias estadísticamente significativas, sí hemos visto una tendencia a tener una supervivencia más corta en el grupo de bordes positivos (a los 90 meses todos los pacientes con bordes positivos estaban muertos y el 37% de los pacientes con bordes negativos vivían). Asimismo, en el análisis multivariable la diferencia roza la significación, por lo que concluimos que presentar bordes positivos tras la cirugía empeora el pronóstico.
Otro de los factores pronósticos claros del Registro Internacional de Metástasis es el intervalo libre de enfermedad. En nuestra serie, hemos observado esa misma tendencia: a mayor intervalo, mayor supervivencia, aunque no hemos observado diferencias estadísticamente significativas dividiendo a los pacientes con ILE de 36 meses, sino a los 48 meses (p=0,004). Asimismo, la supervivencia libre de enfermedad es mayor cuanto mayor es el intervalo libre de enfermedad.
Con relación al número de metástasis resecadas, tener más de una metástasis disminuye claramente la supervivencia (p<0,001) y la supervivencia libre de enfermedad (p<0,001).
En 2007 Welter et al publicaron un estudio acerca del impacto de la afección ganglionar en la supervivencia de pacientes con metástasis pulmonares por cáncer colorrectal9, y concluían que la afección de adenopatías mediastínicas e hiliares tiene un fuerte impacto en la supervivencia. En nuestra serie, los pacientes con adenopatías positivas presentan una supervivencia parecida a los que no tienen afectados los ganglios, aunque sí hemos observado una recurrencia más precoz en el grupo de ganglios positivos.
Respecto al tamaño, las metástasis<1 cm presentan mayor supervivencia total. En 2008 Ayarra1 publicó una serie de 148 pacientes en los que se observó diferencia según el diámetro, poniendo el punto de corte en 3,5 cm. En nuestro caso, tanto como variable continua como separando a los pacientes en dos grupos (punto de corte, 1 cm), hemos apreciado mayor supervivencia en las metástasis más pequeñas.
El adenocarcinoma colorrectal es el origen tumoral más frecuente en nuestra serie, y es el comportamiento de dichas metástasis lo que más se ha estudiado hasta la fecha2,4,8,9, con numerosas publicaciones que hacen referencia a dicha etiología. Hemos observado una supervivencia más favorable en este grupo, ya que presenta una supervivencia a los 3 y 5 años del 73 y el 55% respectivamente. El sarcoma es la estirpe que presenta menor supervivencia, a los 3 y 5 años del 35 y el 22% respectivamente. En un término medio se encuentran los casos de metastasectomía por carcinoma de células claras de origen renal, con una supervivencia a los 3 y 5 años del 40 y el 30% respectivamente. Al comparar las diferentes estirpes metastásicas de forma univariable, el sarcoma presenta peor pronóstico de forma estadísticamente significativa. Pero al realizar análisis multivariable desaparece esta diferencia, por lo que deducimos que el sarcoma tiene peor pronóstico no por la estirpe en sí, sino por sus características intrínsecas que lo acompañanan: ILE corto y presentar múltiples metástasis.
En los trabajos publicados hasta la fecha no se hace referencia a la edad como variable que pueda influir en la supervivencia1–4,9,10. En nuestra serie, la edad, considerada como una variable continua, puede considerarse factor pronóstico, ya que se aprecian diferencias estadísticamente significativas en el análisis multivariable (p=0,018). Si dividimos a los pacientes en grupos por edad, apreciamos peor supervivencia en los mayores de 80 años, seguidos por los menores de 40 años, y la mejor supervivencia, en los pacientes entre 41 y 79 años.
El papel de la VATS para resecar metástasis es controvertido6,11. Según una encuesta publicada en 20097, el 65% sólo considera la VATS con fines diagnósticos, pero existe un 39,7% que considera la VATS como un arma terapéutica. En nuestra corta experiencia con la VATS, no hemos observado diferencias en supervivencia o recurrencia en los pacientes operados por VATS respecto a los operados mediante toracotomía, resultados que coinciden con el ensayo publicado por Apostolos4, quien comparó a 25 pacientes intervenidos por toracotomía con 27 VATS y no observó diferencia estadísticamente significativa en supervivencia, recurrencia y recurrencia en el mismo pulmón. Anteriormente se habían publicado numerosos trabajos donde se concluye que tras la VATS pueden quedar nódulos no detectados5, pero con estos nuevos resultados la pregunta que contestar es: ¿los nódulos milimétricos que pueden pasar inadvertidos mediante VATS condicionan la supervivencia o la recurrencia?
La cirugía de las metástasis pulmonares es una técnica segura y con una baja morbimortalidad que ofrece buena supervivencia a 3 y 5 años. Los factores que empeoran el pronóstico en nuestra serie son ILE corto, presentar más de una metástasis, tumores > 1 cm, afección de bordes, adenopatías infiltradas y edad avanzada.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.