Introducción
La obesidad se define como el aumento de tejido graso que supone un riesgo para la salud. Es una enfermedad cada vez más frecuente en los países industrializados, donde ha llegado a convertirse en un problema de salud pública con graves implicaciones socioeconómicas, derivadas de un incremento de la morbimortalidad en los individuos que la padecen y altas tasas de absentismo laboral.
La etiología de la obesidad se desconoce en la actualidad. En general no se identifica una única causa, y se le reconoce un origen multifactorial en el que se ven implicados factores genéticos, psicológicos, ambientales, metabólicos y hormonales1-3.
El sexo, el nivel sociocultural, la edad y la actividad física son factores que determinan la incidencia de obesidad en los diferentes sectores poblacionales.
La cirugía ha demostrado ser el único tratamiento efectivo para el control de la obesidad mórbida (OM). Las diferentes técnicas quirúrgicas que se realizan en la actualidad se pueden agrupar en 3 grandes grupos: técnicas simples, técnicas complejas y técnicas malabsortivas, siendo estas últimas las que mejores resultados obtienen a largo plazo, aunque con un mayor riesgo de complicaciones.
Este trabajo analiza los resultados a largo plazo (más de 5 años) de la gastroplastia vertical anillada (GVA), la derivación bilio-pancreática (DBP) y el cruce duodenal (CD) para demostrar que sólo una de ellas cumple el requisito de efectividad exigido por el comité de estándares de la American Society of Bariatric Surgery (ASBS) aprobados en San Diego (junio de 1999), según el cual la técnica quirúrgica debe conseguir mantener a largo plazo (al menos 5 años) un PSP > 50% en el 75% de los pacientes operados.
Material y Método
Pacientes
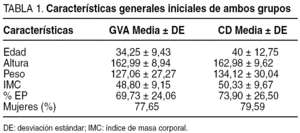
Este estudio retrospectivo analiza los resultados de 2 grupos de pacientes. El primero de ellos incluye a 128 intervenidos entre mayo de 1985 y julio de 1995 con GVA; de ellos, se ha seguido a 85 (66,40%) durante más de 5 años. El segundo grupo está constituido por 54 pacientes (de un total de 743 hasta el momento actual), de los cuales 49 (90,07%) han tenido un seguimiento superior a 5 años, y a los que se les realizó un CD entre marzo de 1994 y noviembre de 1997. En los 2 grupos de pacientes tanto la GVA como el CD eran los primeros procedimientos de cirugía bariátrica realizados para tratar la obesidad. Las características generales de ambos grupos se resumen en la tabla 1.
Se investigó la evolución de la pérdida de peso durante los 5 años de seguimiento, así como la calidad de vida de los pacientes en cuanto a hábitos alimenticios y el número de reconversiones o revisiones quirúrgicas por el fracaso de la técnica.
Debido al momento diferente de realización de ambas técnicas no se utilizó la misma clasificación para el estudio de hábitos alimenticios. En el grupo de pacientes con GVA, la dieta se clasificó en: a) dieta normal sin restricciones, b) dieta que excluye pan y carne sin picar, c) dieta que excluye el arroz seco y los pescados, d) dieta triturada, y e) dieta basada en dulces y golosinas. En el grupo con CD se tuvo en cuenta, además del tipo de comida que se podía ingerir: los vómitos, las alteraciones en el apetito, la frecuencia y el olor de las deposiciones y la distensión abdominal (clasificación de P. Marceau. Ann Surg. 1988).
Las revisiones postoperatorias se hicieron mensualmente durante los 2 primeros años, y cada 3 meses durante los años siguientes, mediante entrevista o bien por conversación telefónica.
Material y método
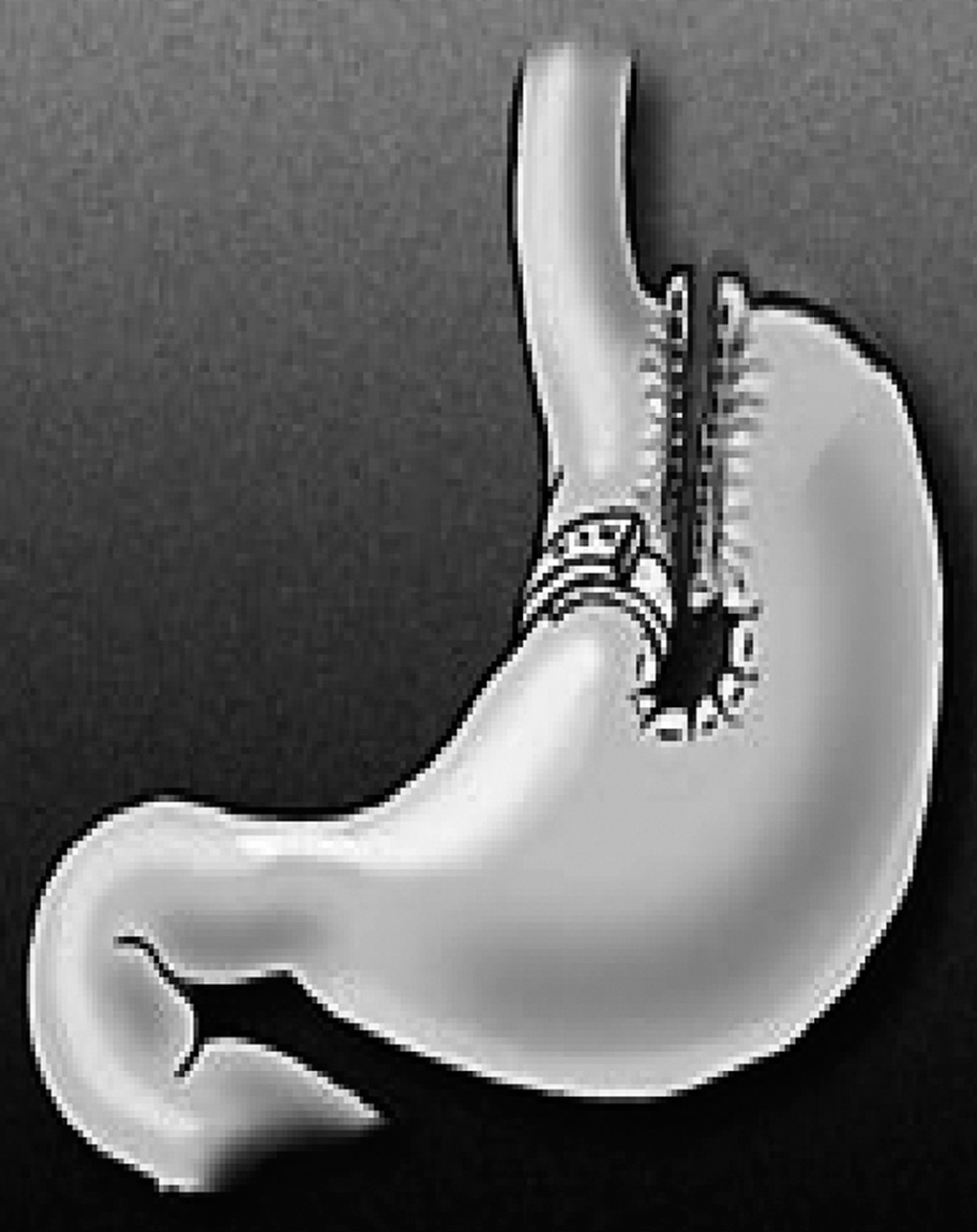
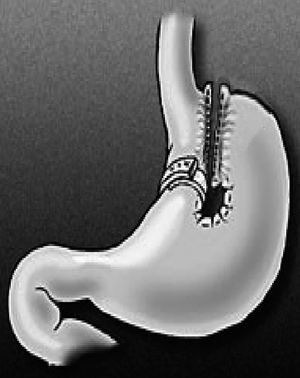
A los primeros 9 pacientes se les realizó una GVA, según la describiera Mason, pero dado el alto porcentaje de fístulas reservorio-gástricas (FRG) se optó por la GVA con división vertical, según describió Baltasar4 (fig. 1).
Fig 1. Gastroplastia vertical anillada (Baltasar).
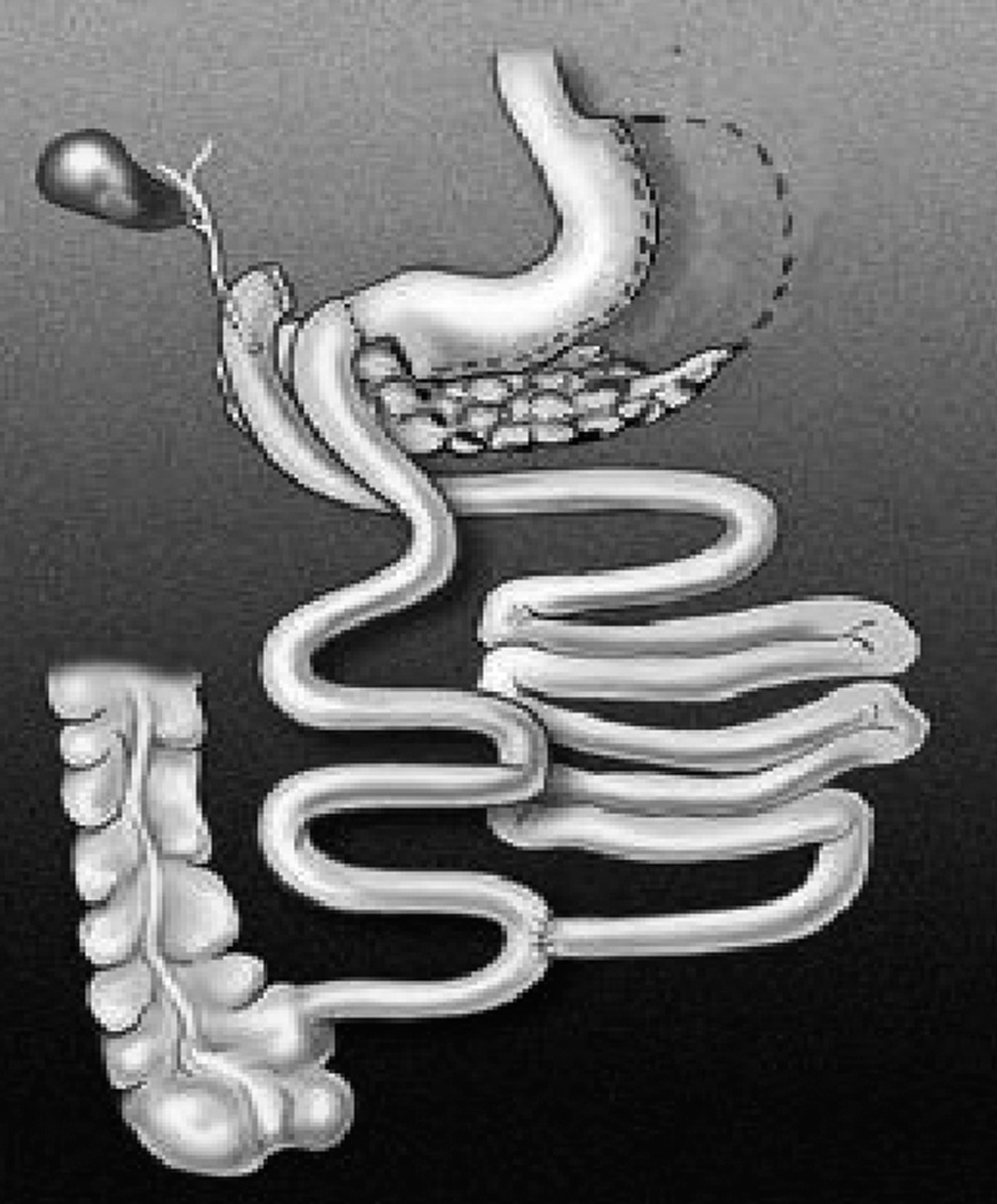
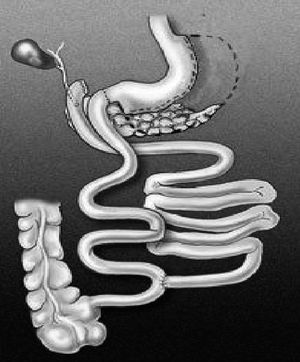
La DBP-CD consiste en asociar un procedimiento restrictivo con uno malabsortivo. La restricción se consigue con una gastrectomía vertical subtotal del 80% del estómago con preservación pilórica y la malabsorción con una derivación biliopancreática (fig. 2).
Fig. 2. Derivación biliopancreática con cruce duodenal (Hess-Marceau-Baltasar).
Para el análisis estadístico de los datos, se utilizó el programa SPSS. Puesto que las poblaciones de ambos grupos siguen una distribución normal, se utilizaron pruebas paramétricas; T student para comparar medias y χ2 para comparar porcentajes. La significación estadísticamente significativa se estableció en p < 0,05.
Resultados
Aunque la pérdida de peso es la forma más frecuente de realizar la evaluación de los resultados en cirugía bariátrica, también deben tenerse en cuenta conceptos no todos incluidos en este estudio como el grado de satisfacción del paciente, la afectación de la calidad de vida, el número de reintervenciones y la evolución de las comorbilidades.
Evolución de los parámetros bariátricos
Para la valoración de la pérdida de peso tras cirugía bariátrica, los parámetros más utilizados son el IMC, el porcentaje de sobrepeso perdido (PSP) (PSP = [peso inicial - peso actual / peso inicial-peso ideal] x 100]). En este trabajo se utiliza también el porcentaje de exceso de IMC perdido (EIMCP) (%EIMCP = 100- [{IMC actual - 25} / {IMCinicial-25} x 100]).
El momento de máxima pérdida de peso se registró a los 24 meses de seguimiento en el grupo con GVA, con un IMC promedio del 32,55%, un PSP del 58,40% y un EIMCP del 69,20%. Los mejores resultados en el CD se obtuvieron a los 30 meses de la intervención con un IMC de 29,82, un PSP del 75,58% y un EIMCP del 84,31%. A los 60 meses de seguimiento, el PSP era de 56,35% para el grupo con GVA, con un IMC de 33,04 y un EIMCP de 66,44%, mientras que para el CD el PSP era del 70,59%, el IMC del 31,13% y el EIMCP del 78,76% (tabla 2).
Cuando analizamos los resultados a los 60 meses y los clasificamos como Maclean et al5, son excelentes si el PSP es superior al 75%, aceptables si el PSP se encuentra entre 50-75%, y fracasos si el PSP es inferior al 50%; se observa que no hay diferencias estadísticamente significativas entre los pacientes OM y superobesos, es decir, que el grado de obesidad no va a influir en los resultados.
Cuando distribuimos a los pacientes según la técnica realizada (GVA o CD) en función del resultado del PSP como éxitos o fracasos, se observa que la diferencia es estadísticamente muy significativa (tabla 3).
Complicaciones postoperatorias
Las complicaciones postoperatorias (< 1 mes desde la intervención) que se registraron en los pacientes con GVA fueron: 1 caso de fuga gástrica (0,98%) que precisó reintervención quirúrgica (en la que se realizó lavado y drenaje y retirada de la anilla), un caso de evisceración parcial y contenida (0,98%) y 10 casos (11,76%) de infección de herida quirúrgica (incluidos seromas).
Entre los 49 pacientes con CD aparecieron 10 casos de infección de herida quirúrgica (20,41%) y 3 fugas de la anastomosis duodeno-yeyunal (6,12%). Dos de ellas estaban mal drenadas por los drenajes quirúrgicos y se complicaron con abscesos intraabdominales, por lo que los pacientes precisaron ser reintervenidos. El tercer paciente fue tratado de forma conservadora con nutrición parenteral (NPT) hasta el cierre de la fístula.
Revisiones y conversiones
Durante el seguimiento, 8 pacientes (9,41%) con GVA precisaron revisión quirúrgica, 6 de ellos por FRG y 2 por dilatación del reservorio. A 7 pacientes (5 de ellos por FRG y 2 por dilatación del reservorio) se les convirtió su original GVA en una GVA con división vertical (DV) y a 1 paciente con FRG se reconvirtió en una DBP-CD.
En el grupo con CD existe 1 caso (2,04%) de reconversión a los 16 meses de la 1ª intervención. Este mismo paciente había sido reintervenido el décimo mes postoperatorio por malnutrición calórico-proteica, realizándose entonces un alargamiento del asa común hasta los 175 cm. A los 16 meses seguía presentando clínica de malnutrición calórico-proteica por lo que se reconstruyó la continuidad digestiva (actualmente su IMC es de 32).
Todos ellos los consideramos como fracasos iniciales. Así pues, cuando ajustamos los resultados vistos anteriormente en la tabla 3 obtuvimos que un 84,5% de pacientes con CD fueron éxitos frente a un 49,4% con la GVA.
Calidad de vida
Para evaluar la calidad de vida de nuestros pacientes se les pasó un test a los 60 meses de seguimiento.
De los 47 pacientes beneficiados por la GVA, es decir, aquellos con resultados excelentes y aceptables, ninguno podía ingerir una dieta tipo A (0%), 13 ingerían una dieta tipo B (27,65%), 10 ingerían dieta tipo C (21,27%), 5 (10,63%) dieta D y 17 dieta E (36,17%) como única dieta o complementando a las anteriores.
En cuanto al grado de satisfacción, del total de pacientes con GVA, 58 (68,23%) afirmaron sentirse satisfechos con los resultados de la intervención, 9 dudaron al contestar (10,58%) y 18 (21,17%) mostraron su descontento por su afectación en su calidad de vida.
De los 42 pacientes con CD cuyos resultados fueron excelentes o aceptables, 23 (54,73%) contestaron a la encuesta sobre hábitos alimenticios a los 60 meses del seguimiento. De ellos, 20 podían ingerir una dieta tipo A (86,95%), y 3 ingerían una dieta tipo B (13,04%). Los vómitos fueron nulos o prácticamente nulos en 22 pacientes (95,96%) y sólo 1 paciente (4,34%) refería tener vómitos al menos una vez por semana. El apetito se vio significativamente disminuido, puesto que el 86,95% aseguraba que su apetito era menor que previamente a la intervención. En cuanto a la consistencia de las heces, 10 pacientes (43,47%) referían tener heces firmes, 11 (47,82%) heces pastosas raramente líquidas, y sólo 2 pacientes (8,69%) referían diarreas de forma ocasional. El mal olor de las heces fue considerado como el efecto secundario más frecuente y molesto entre los enfermos con CD.
Discusión
La obesidad es una pandemia en los países desarrollados6. Se trata de una enfermedad crónica e incurable donde el tratamiento médico conservador ha demostrado su ineficacia. La cirugía es actualmente el tratamiento de elección, ya que si bien no trata la causa fundamental, sí consigue una pérdida de peso aceptable y duradera a largo plazo, logrando de este modo mejorar la calidad de vida y las comorbilidades asociadas al exceso de peso de estos pacientes y, por lo tanto, ampliando la expectativa de vida de los pacientes.
Los resultados de este trabajo están referidos a un grupo de 85 pacientes (de 128) con GVA y a 49 (de 54) con CD, lo que supone un seguimiento a los 5 años del 66,40% y del 90,07% respectivamente; se cumple así la recomendación expuesta por el registro internacional de cirugía bariátrica y el comité de estándares según los cuales es necesario un seguimiento superior al 61% de los pacientes para considerar que el resultado de un estudio tiene validez7.
A lo largo de esta discusión, y basándonos en nuestros resultados se demostrará que sólo una de las 2 técnicas, la DBP-CD, cumple los requisitos expuestos por Fobi y la ASBS, para nuestro grupo la técnica de elección en el tratamiento de la OM.
Pérdida de peso
Creemos que los parámetros más objetivos y sencillos para evaluar la pérdida de peso a largo plazo son el PSP y el porcentaje EIMCP.
En el grupo de pacientes con GVA la máxima pérdida de peso se consiguió a los 2 años (PSP 58%, EIMCP 69,20%), manteniéndose esta pérdida bastante constante a los 5 años de seguimiento (PSP 56,35%, EIMCP 66,44%). Sin embargo, si consideramos el PSP de los 60 meses, y dividimos a los pacientes en éxitos, si su PSP > 50, o en fracasos, si su PSP < 50, observamos que sólo el 55% pacientes con GVA alcanzaban esta cifra, frente al 85,7% de los pacientes con CD. La diferencia fue estadísticamente significativa (p < 0,0001).
Demostramos así que la GVA no cumple el requisito de conseguir mantener a largo plazo el PSP > 50% en el 75% de los pacientes, cifra ampliamente superada por el grupo con CD.
Nuestros resultados coinciden con los de otros autores, como Howard8, que comprobó que a los 5 años ninguno de sus pacientes con GVA mantenía un PSP > 50%. Pekkarinem9 obtiene un 37% de éxitos a largo plazo con la GVA.
Fox10 obtuvo un PSP del 64% a los 3 años con la GVA y del 89% en bypass gástrico distal, con una ganancia posterior del 48% en los pacientes con GVA, y sólo del 1% en los de bypass gástrico. Maclean5 también obtiene resultados similares en un estudio aleatorizado en el que, a los 3 años de seguimiento, el 39% de los pacientes con GVA era considerado como éxitos, cifra que descendía hasta un 16% a los 6 años de seguimiento.
Hess11 en una evaluación de sus primeros 440 pacientes con CD obtiene a los 24 meses un PSP del 80%, cifra que desciende al 70% a los 8 años de seguimiento y Marceau12 publica un PSP del 73% a los 4,5 años de seguimiento con el CD y del 61% con la DBP, cifras que se asemejan a nuestros resultados de PSP de 75,58% a los 30 meses y del 70,59% a los 60 meses.
Pensamos que es importante comentar que en nuestra serie había un 31,76% de pacientes SO (IMC > 50 Kg/m2) en el grupo con GVA y un 46,93% en el grupo con CD, en los que las curvas de pérdida de peso eran comparables a las de los pacientes OM del mismo grupo.
Complicaciones tempranas
La morbilidad postoperatoria de la GVA fue del 13,7% y el CD del 26%, ambas cifras muy superiores a las recomendadas por el comité de estándares.
Otros autores, como Marceau12, comunicaron un porcentaje de complicaciones con la DBP del 13% y con el CD del 14,6%. Hess11 comunicó un porcentaje de fugas gástricas en los primeros 250 pacientes de 3,1%, pero después de reforzar la línea de grapas de la gastrectomía, como recomienda Baltasar13, sólo tuvo un caso de fuga en los siguientes 188 pacientes con lo que el porcentaje descendió a 0,5%. Otras complicaciones que comunicó son 1,5% de fugas de la anastomosis duodeno yeyunal, 0,1% de fugas de la anastomosis distal en Y de Roux, 0,5% de hemorragias que requirieron reintervención y 0,25% de abscesos intraabdominales.
Scopinaro14 comunicó en sus primeras series un 2,5% de complicaciones específicas de la cirugía, y en los últimos 250 pacientes este porcentaje descendió a 1,2%. Domínguez-Díez15 comunicó 10 casos de dehiscencia de la gastroyeyunostomía (3,12%), en 320 pacientes con DBP, 5 de muñón duodenal (1,56%), 12 hemorragias (3,75%), 15 infecciones de herida quirúrgica (4,68%) y 13 casos de absceso intraabdominal (4%).
La incidencia de complicaciones en la GVA que encontramos en la bibliografía es muy variable: va desde el 1,6% hasta el 16%9,16,17.
Revisiones y reconversiones
En el grupo con GVA, 8 pacientes necesitaron revisión quirúrgica por fracaso de la técnica (9,41%); 6 por FRG (7%) y 2 por dilatación del reservorio gástrico (2,41%); los últimos presentaron vómitos e insuficiente pérdida ponderal. Aun así, pensamos que el porcentaje de revisiones por FRG de nuestra serie es bajo si lo comparamos con el de otros autores, como Toppino18, que comunicó un 27% de FRG, Capella19, que publicó un 30% o Camps20, que obtuvo un 32% de FRG. Esto se debió al cambio introducido en la técnica, en la que se conseguía una división gástrica vertical con separación completa4 después de las 5 primeras FRG con la técnica descrita por Mason.
En general, las cifras de reconversiones con la GVA publicadas en la bibliografía son muy variables, y van del 10-56%9,10,21,22, siendo las causas más frecuentes la FRG, la insuficiente pérdida de peso y los vómitos por estenosis de la anilla.
La necesidad de revisión quirúrgica en nuestros pacientes con CD se debió a la excesiva malabsorción producida por un "exceso de efecto de la técnica" como denomina Scopinaro14,23, lo que condujo a un estado de malnutrición calórico-proteico.
Tenemos 1 caso de revisión a los 10 meses de la intervención, en la que se alargó el asa común, pero debido a la persistencia de diarreas profusas con incontinencia se precisó de una segunda revisión en la que se restauró la continuidad digestiva.
Scopinaro presentó un 3%14,23 de revisiones por malabsorción. A estos pacientes se les realizó una elongación del asa común en la mayoría de casos o una restauración de la continuidad digestiva dejando intacta la gastroileostomia para que siguiera ejerciendo su efecto restrictivo.
Hess11 comunicó 1 caso (0,2%) de restauración de la continuidad digestiva entre 440 pacientes y 17 revisiones quirúrgicas (3,8%); 8 por excesiva pérdida de peso e hipoproteinemia, 2 por diarreas profusas y 7 por insuficiente pérdida ponderal según la opinión del paciente. A los 10 primeros les realiza un alargamiento del asa digestiva y a los 7 últimos un acortamiento del asa común. Si bien en los pacientes con malabsorción el alargamiento del asa fue suficiente para resolver o mejorar el problema, el acortamiento del asa común no produjo el efecto deseado sobre la pérdida de peso. Precisamente, este autor propone que, para evitar la malabsorción intestinal, la longitud del asa digestiva debería ser del 40% de la longitud total del intestino delgado, y la del asa común del 10% de dicha longitud.
Marceau12 comunicó una tasa de revisión anual por malabsorción del 0,1% en el CD y del 1,7% con la DBP.
Calidad de vida
Por último, creemos que es importante tener en cuenta la calidad de vida de los pacientes en la evaluación de los resultados de una técnica quirúrgica. En nuestra serie de enfermos con GVA, ninguno de los 47 casos considerados como éxitos (PSP > 50%) podía ingerir una dieta normal y sin restricciones. De hecho, cuanto mayor era la pérdida de peso, mayor era la restricción alimentaria. Pensamos que esta restricción es un precio demasiado elevado, ya que la mayoría son pacientes jóvenes a los que se les va a privar del placer de la comida para el resto de su vida, hecho que influirá negativamente en sus relaciones sociales. A pesar de ello, el 68% de los pacientes se sentía satisfecho con los resultados de la cirugía, aunque en algunos casos no se acompañaba de la pérdida de peso esperada.
En el grupo con CD, sólo el 54,73% contestó a la encuesta sobre hábitos alimenticios. De ellos, el 86,95% no tenía ningún tipo de restricción alimentaria, y el 13,04% debía evitar algún tipo de alimento, como el arroz seco, la carne o el pan.
Sin duda alguna, el efecto secundario más frecuente y molesto entre los pacientes con CD fue el mal olor de las heces.
Conclusiones
De acuerdo con los resultados obtenidos en este estudio podemos concluir que:
El momento de máxima pérdida ponderal se consiguió a los 24 meses en la GVA y a los 30 en el CD, siendo las diferencias para el PSP y porcentaje EIMCP estadísticamente significativos entre ambos grupos en cada uno de los cortes temporales.
El grado de obesidad no va a influir en los resultados de una técnica, ya que cuando distribuimos a los pacientes en OM y SO y observamos los resultados obtenidos, no se dan diferencias estadísticamente significativas entre ambos grupos.
Sólo el CD cumple el requisito de la ASBS de mantener un PSP > 50% en el 75% de los pacientes a largo plazo.
La tasa anual de conversión fue del 1,88% en la GVA y del 0,82% en el CD. Ambas técnicas cumplen el requisito exigido por el comité de estándares de conseguir tasas anuales de revisión < 2%.
Todos los pacientes con GVA considerados como éxitos vieron afectada su calidad de vida, puesto que ninguno de ellos podía ingerir una dieta normal sin restricciones; por el contrario, más del 80% de los pacientes con CD ingería una dieta libre sin restricciones.
Para nuestro grupo, la GVA supuso la introducción en el mundo de la cirugía bariátrica. Como otras técnicas restrictivas, la GVA es una técnica sencilla, fácilmente reproducible y con poco riesgo de complicaciones graves. Al principio nos reportó grandes ilusiones y esperanzas, pero con el seguimiento a largo plazo de los pacientes, se comprobó que la pérdida de peso conseguida al inicio no se mantenía. Además, la calidad de vida se veía afectada por la imposibilidad de adoptar una dieta normal, sin olvidar el número, cada vez más elevado, que con el tiempo se tuvo que convertir. Por todo ello decidimos abandonar la GVA y realizar otra intervención más compleja técnicamente, pero que, a largo plazo, como se demuestra en este trabajo, ha sido capaz de mantener un PSP > 50% en el > 75% de los pacientes sin que su calidad de vida se vea mermada, y con un bajo porcentaje de conversiones.
Correspondencia: Dra. N. Pérez.
Servicio de Cirugía. Hospital Virgen de los Lirios.
Polígon de Caramanxel, s/n. 03804 Alcoy. Alicante. España.
Correo electrónico: perez_nie@gva.es
Manuscrito recibido el 22-4-2005 y aceptado el 6-2-2006