El objetivo del estudio es la revisión de nuestra experiencia en el tratamiento quirúrgico del tumor de Klatskin, tras la aplicación sistemática de los conceptos actuales de radicalidad. Se presentan 61 casos de resección con estos criterios.
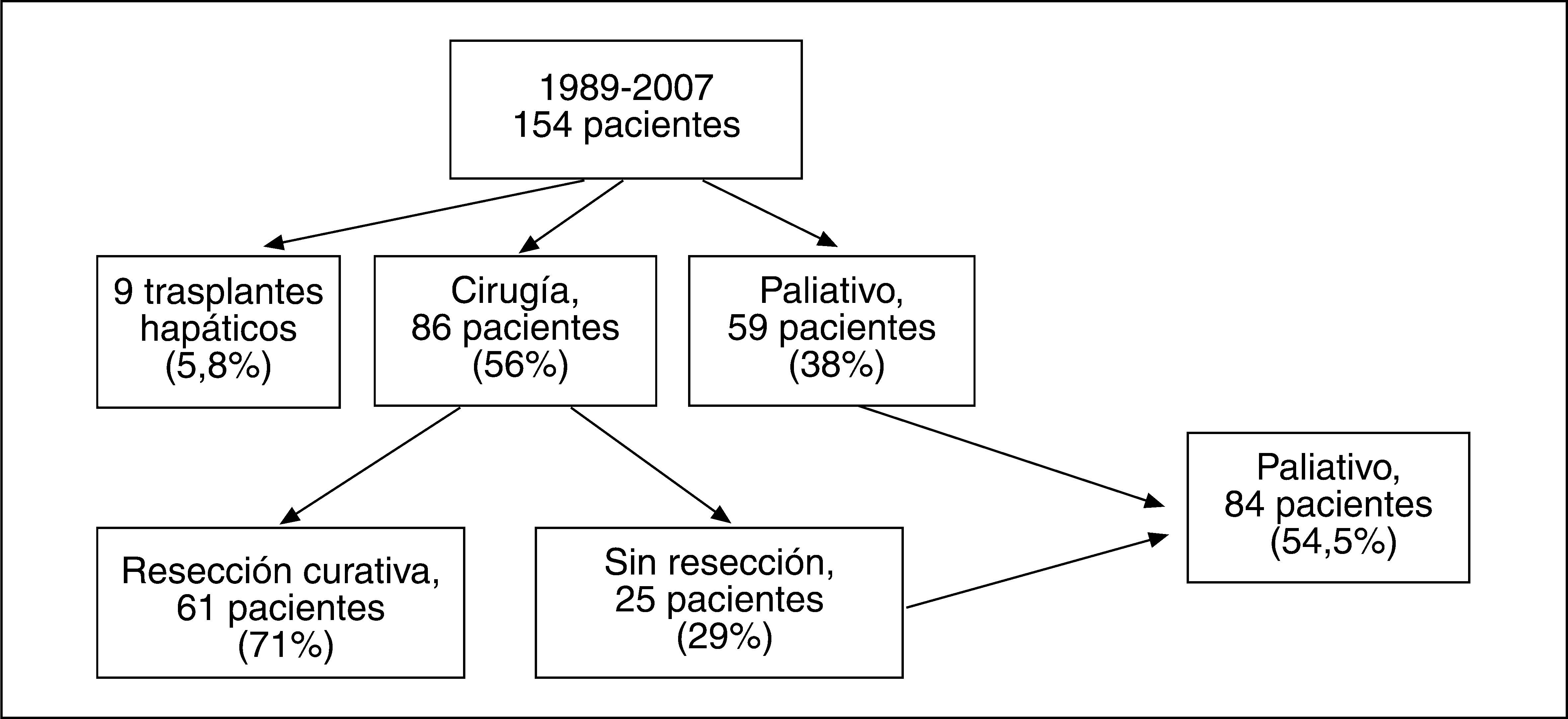
Pacientes y métodoHemos estudiado a 154 pacientes. Se descartó cirugía en 59 (41%), y se realizó trasplante hepático en 9; de los 86 pacientes operados, 25 fueron irresecables. La resecabilidad fue del 71% (de 86 pacientes operados) y del 39% del total de pacientes. Se comparan los resultados según dos períodos, 1989-1998 (pre99) y 1999-2007 (pos99).
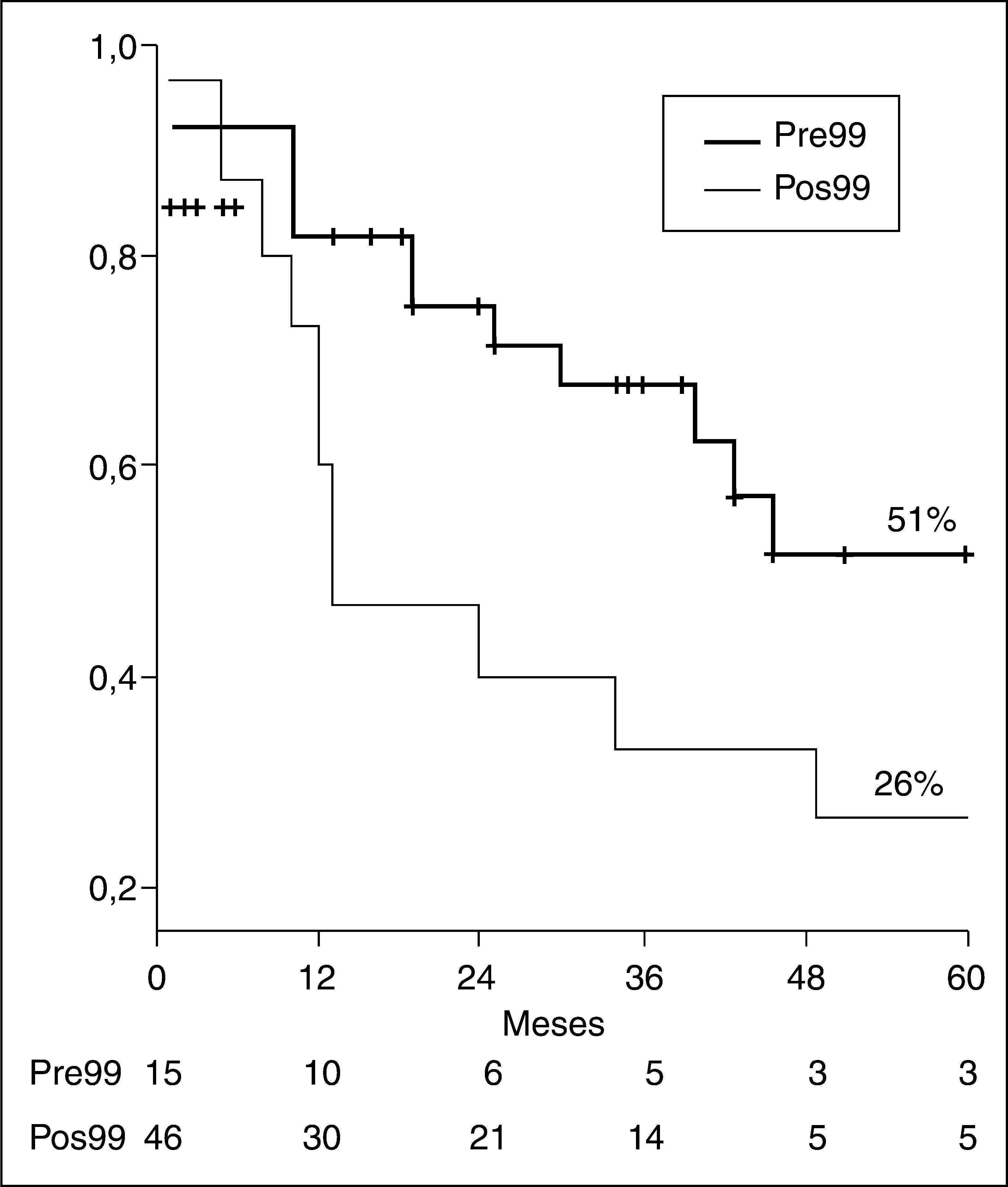
ResultadosComparando ambos períodos, la resecabilidad aumentó del 26 al 53% (p=0,01) y disminuyó el porcentaje de laparotomías exploradoras (el 45% pre99, frente al 22% pos99; p =0,04). Se realizó hepatectomía en 53 casos (87%), que fue más frecuente en pos99 (el 66% pre99 frente al 91% pos99; p=0,02). La resección del caudado se llevó a cabo en 48 casos (90%), que fue más frecuente en el período pos99 (el 40% pre99 frente al 89% pos99; p=0,005). La morbilidad postoperatoria fue del 77%, se reintervino al 28% de los pacientes, y la mortalidad postoperatoria fue del 16,4%, sin diferencias significativas entre períodos. La supervivencia actuarial a 5 años aumentó en el período pos99 (el 26% pre99 frente al 51% pos99; p=0,06).
ConclusionesUna adecuada estadificación, asociada a una estrategia quirúrgica agresiva, permite alcanzar un índice de resecabilidad mayor que el 50%. La morbimortalidad postoperatoria de esta estrategia es elevada, pero la supervivencia que se alcanza la justifica.
The objective of the study is to review our experience in the surgical treatment of Klatskin tumours, after the systematic application of the current concepts of radicalism. Sixty-one patients resected using these criteria are presented.
Patients and methodWe have studied 154 patients. Surgery was ruled out in 59 (41%) of them, and a liver transplant was performed on 9; of the 86 patients operated on, 25 were resectable. Resectability was 71% (of the 86 patients operated on) and was 39% of the total patients. The results during two periods are compared, 1989-1998 (pre-99) and 1999-2007 (post-99).
ResultsOn comparing the two periods, respectability increased from 26% to 53% (p=0.01), the percentage of exploratory laparotomies decreasing (pre: 45% vs post: 22%; p=0.04). Hepatectomy was performed in 53 cases (87%), being most frequent post-99 (pre: 66% vs post: 91%; p=0.02). Resection of the caudate was performed in 48 cases (90%), being most frequent in the post-99 period (pre: 40% vs pos: 89%; p=0.005). Post-operative morbidity was 77%, with 28% the patients being re-operated on, and the post-operative mortality was 16.4%, with no significant differences between the periods. Actuarial survival at 5 years increases in the post-99 period (pre: 26% vs post: 51%; p=0.06).
ConclusionsAdequate staging, associated with an aggressive surgical strategy can achieve a greater than 50% resectability rate. The post-operative morbidity and mortality of this strategy is high, but the survival that it achieves justifies this.
Desde la descripción inicial del colangiocarcinoma hiliar por Klatskin1 en 1965 han transcurrido 50 años. Durante este período han evolucionado los métodos de diagnóstico radiológico, así como los conocimientos técnicos y anatómicos. La consecuencia de todo ello ha sido la mejoría de la supervivencia2. En la actualidad hay numerosas evidencias2–5 de la relevancia que el logro de una resección completa, con márgenes negativos, tiene en la obtención de estos resultados. No hay duda de que las nuevas técnicas de imagen han permitido incrementar los índices de resecabilidad6,7, mientras que las diversas novedades introducidas en la técnica quirúrgica8,9, como la realización sistemática de hepatectomías regladas y la resección del lóbulo caudado2,3, han contribuido a aumentar el número de resecciones con margen sano. Sin embargo, otros aspectos de la estrategia quirúrgica aún son controvertidos. Así el drenaje biliar preoperatorio resulta fundamental para muchos autores10–13, mientras que otros desaconsejan su uso sistemático8. Otros temas también debatidos son las indicaciones de la resección portal14 y la utilidad de la linfadenectomía extendida15.
Las series más amplias publicadas acerca del tratamiento quirúrgico del tumor de Klatskin proceden de países orientales3,12,16–19, o de Alemania13,20,21. Las experiencias publicadas en España recogen, generalmente, un número escaso de pacientes. Nuestro grupo publicó hace 7 años su experiencia en el manejo del tumor de Klatskin22–24, y recientemente una revisión sobre los conceptos actuales de la radicalidad en la cirugía de este tumor25.
El objetivo de este estudio es la revisión de nuestros resultados en la resección con intención curativa del colangiocarcinoma hiliar tras la aplicación sistemática de los principios de radicalidad ya mencionados.
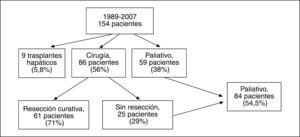
Pacientes y métodoDesde enero de 1989 hasta mayo de 2007, hemos tratado en nuestro centro a 154 pacientes con tumor de Klatskin (fig. 1).
El estudio preoperatorio incluyó: determinaciones analíticas de la bioquímica hepática y marcadores tumorales, valoración de enfermedades de base (descartando cardiopatías y neumopatías), ecografía, tomografía computarizada (TC) abdominal y colangiografía percutánea. A partir de 1996, la TC helicoidal sustituyó a la TC convencional, y desde 1998 la colangiografía por resonancia magnética (CRM) sustituyó a la colangiografía percutánea. Desde 1999 se realiza un protocolo de estudio específico mediante TC helicoidal y CRM23.
Los estudios radiológicos fueron revisados en una sesión multidisciplinaria, decidiéndose el tratamiento quirúrgico en los casos apropiados. Se consideraron criterios de irresecabilidad la enfermedad extrahepática, las metástasis hepáticas, la afección ganglionar del tronco celíaco, la arteria mesentérica superior o de localización paraaórtica, la atrofia de un hemihígado con invasión biliar contralateral hasta las ramificaciones secundarias, la invasión de ramas biliares segmentarias en un hemihígado y la invasión vascular contralateral. Se indicó laparotomía exploradora a todos los pacientes considerados operables (por edad y enfermedad de base), sin criterios radiológicos de irresecabilidad. La extensión biliar fue clasificada según la clasificación de Bismuth-Corlette26.
Descrita de forma somera, la estrategia quirúrgica empleada fue: tras la laparotomía se realiza una exploración completa, mediante exploración manual y ecografía para descartar enfermedad extrahepática o metástasis hepáticas, confirmar la extensión local del tumor y su relación con las estructuras vasculares. Tras confirmar la resecabilidad, se realiza resección “en bloque” de via biliar, linfadenectomía del hilio hepático (incluidos los ganglios retroportales y los de la arteria hepática común) y hepatectomía con inclusión del lóbulo caudado, excepto en pacientes con tumores clasificados como Bismuth I. Se reconstruye la continuidad biliar mediante hepaticoyeyunostomía en Y de Roux. La estadificación se realizó según la clasificación TNM27.
Se indicó tratamiento adyuvante 4 semanas tras la cirugia, siempre que el estado general del paciente lo permitiese. La pauta utilizada incluye 5 FU, 750mg/m2 en infusión continua durante 5 días, cada 4 semanas, 6 ciclos. Se administró una dosis única de mitomicina C (10mg/m2) al inicio del ciclo. Asimismo, se indicó radioterapia externa sobre el área de resección, mediante técnica multiplanar, aplicando 60 Gy16.
El trasplante hepático se indicó en pacientes jóvenes con tumores clasificados como Bismuth IV, antes de 1999. Desde 1999, el tumor de Klatskin se considera una contraindicación para el trasplante hepático en nuestro centro.
De los 154 pacientes estudiados, 59 (41%) fueron considerados irresecables y/o inoperables por enfermedad de base o edad (fig. 1) y 9 recibieron trasplantes (excluidos del estudio). Se indicó resección en los 86 (59%) pacientes restantes. Tras la laparotomía, 25 (el 29% de los 86 operados, excluyendo a los pacientes trasplantados) fueron considerados irresecables, mientras que se resecó a 61 (resecabilidad, el 71% de los pacientes operados; el 39,6% del total de pacientes valorados). Este grupo de 61 pacientes a los que se realizó cirugía con intención radical constituye la población del presente trabajo. Por otra parte, dado que el protocolo radiológico de estudio sistemático, así como la estrategia quirúrgica agresiva descrita, se aplica de forma sistemática desde 1999, se comparan los resultados según los períodos 1989-1998 (pre99) y 1999-2007 (pos99).
Se evaluaron los datos demográficos, la técnica quirúrgica, la estancia, la morbimortalidad y la supervivencia utilizando los datos recogidos en una base de datos prospectiva.
ResultadosSe realizó resección con intención curativa en 61 pacientes. La tabla 1 muestra las características preoperatorias de los pacientes resecados por tumor de Klatskin en nuestro centro. Cabe destacar que 4 pacientes no presentaban clínica: no presentaban ictericia ni otros síntomas. Según la clasificación de Bismuth, más del 60% de los pacientes eran tipo III. El estudio radiológico se basó en la ecografía y la TC abdominal en el 100% de los pacientes. La TC abdominal objetivó invasión vascular ipsolateral o portal de menos de 2cm en 15 (25%) casos. Previamente a la disponibilidad de la CRM, se había realizado estudio mediante colangiografía transparietohepática a 14 (23%) pacientes, así que se realizó CRM en 47 (76%) casos. Se indicó arteriografia en 2 de los casos iniciales, y 11 (18%) pacientes tenían colangiografia retrógrada realizada en otro centro.
Características preoperatorias
| Edad, media ± DE | 61,7 ±11 |
| Varones/mujeres, n (%) | 46/16 (75/25) |
| Bismuth (I/II/III/IV), n (%) | 4/11/38/8 (7/18/62/13) |
| Analítica | |
| ALT (U/l), media ± DE | 3,2 ±3,8 |
| AST (U/l), media ± DE | 2,3 ±3,4 |
| GGT (U/l), media ± DE | 10,2 ±11 |
| FA (U/l), media ± DE | 12,3 ±35 |
| Bilirrubina (μmol/l), media ± DE | 182 ±145 |
| Albúmina (g/l), media ± DE | 32 ± 7 |
| CA 19.9, media ± DE | 876 ± 1.272 |
| Clínica, n (%) | |
| Ictericia | 55 (90) |
| Dolor | 19 (31) |
| Síndrome tóxico | 23 (38) |
| Colangitis | 5 (8) |
| Colangitis esclerosante | 0 |
| Asintomático | 4 (7) |
ALT: alaninaminotransferasa; AST: aspartatoaminotransferasa; DE: desviación estándar; FA: fosfatasa alcalina; GGT: gammaglutamiltranspeptidasa.
Se indicó drenaje preoperatorio a 17 (28%) pacientes. Se llevó a cabo una hepatectomía (asociada a la linfadenectomía y resección de vía biliar) en 53 (87%) casos, mientras que en 8 casos se realizó sólo colecistectomía, linfadenectomía y resección de vía biliar. Las hepatectomías realizadas fueron: 21 hepatectomías derechas (17 asociadas a resección de lóbulo caudado), 26 hepatectomías izquierdas (25 asociadas a resección de lóbulo caudado) y 6 trisectorectomías derechas asociadas a resección del lóbulo caudado. Así, pues, se asoció la resección del lóbulo caudado en 48 de las 53 hepatectomías (90%). En 13 (26%) casos se asoció resección portal.
El tiempo medio de pinzamiento fue de 38 ± 25min, y la transfusión intraoperatoria, de 1,7 ± 2,9 concentrados de hematíes. La estancia hospitalaria fue de 25,8 ± 20 días. Un total de 47 (77%) pacientes presentó una o más complicaciones, que se detallan en la tabla 2. Hay que destacar 6 (10%) casos de insuficiencia hepática postoperatoria. En el apartado de otras complicaciones se incluyen complicaciones médicas, como insuficiencia renal, derrame pleural, ascitis o hemorragia digestiva alta. Se reintervino a 17 (28%) pacientes, 3 por hemoperitoneo, 5 por fístula biliar (coleperitoneo), 4 por dehiscencia del pie de asa y 5 por absceso intraabdominal. La mortalidad hospitalaria fue del 16,4% (10 pacientes); en 8 casos, por sepsis, y en 2, por insuficiencia hepática. La supervivencia actuarial a 5 años de los pacientes con o sin morbilidad fue similar (el 41 frente al 50%, respectivamente; p = 0,29).
Evolución postoperatoria y datos anatomopatológicos
| Morbilidad, n (%) | 47 (77) |
| Infección de herida, n (%) | 5 (8) |
| Fístula biliar, n (%) | 17 (28) |
| Absceso, n (%) | 17 (28) |
| Shock séptico, n (%) | 9 (15) |
| Insuficiencia hepática, n (%) | 6 (10) |
| Dehiscencia pie asa, n (%) | 7 (11) |
| Otras complicaciones, n (%) | 30 (50) |
| Reintervención, n (%) | 17 (28) |
| Mortalidad hospitalaria, n (%) | 10 (16) |
| Anatomía patológica | |
| Invasión margen (%) | 11 (18) |
| pT (T1/T2/T3/T4) | 3/21/36/1 |
| pN (N0/N1/N2) | 34/25/2 |
| Grado histológico* | 7/39/6 |
| Infiltración perineural, n (%) | 48 (79) |
Se administró tratamiento adyuvante a 28 (46%) pacientes; se descartó el tratamiento adyuvante en el resto de los pacientes por el tiempo pasado desde la cirugía, o la situación de recuperación de complicaciones postoperatorias. La supervivencia actuarial a 5 años de los pacientes con o sin adyuvancia fue similar (el 49 frente al 34%, respectivamente; p = 0,19).
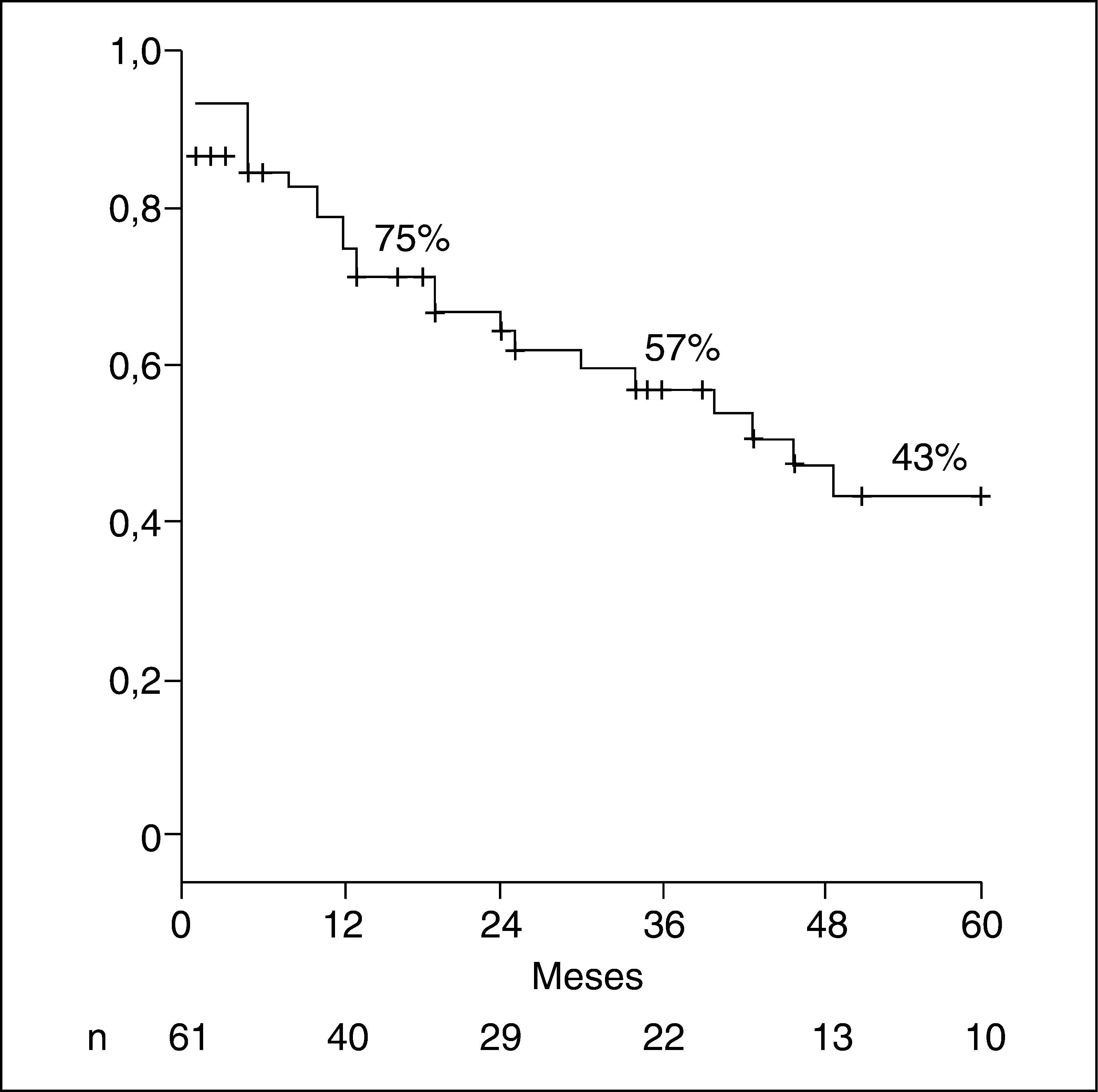
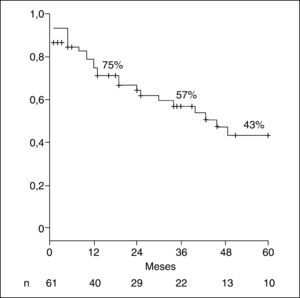
Se produjo recidiva tumoral en 18 (30%) pacientes, con una supervivencia libre de enfermedad de 29 ± 50 meses. Tras una mediana de seguimiento de 20 meses, 33 (54%) pacientes siguen vivos. La supervivencia actuarial a 3 y 5 años es del 57 y el 43%, respectivamente (fig. 2).
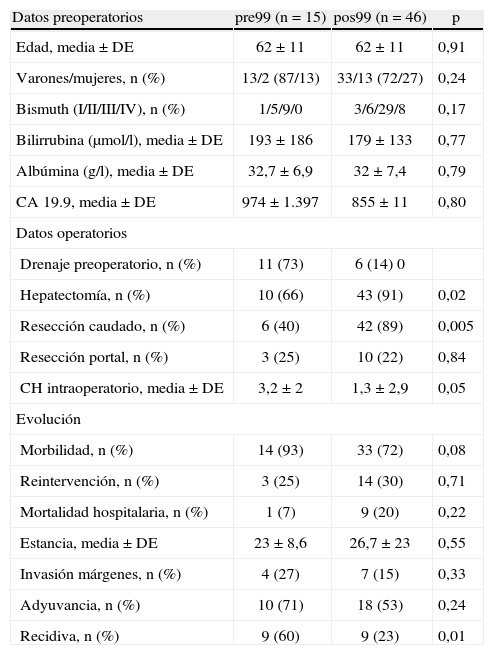
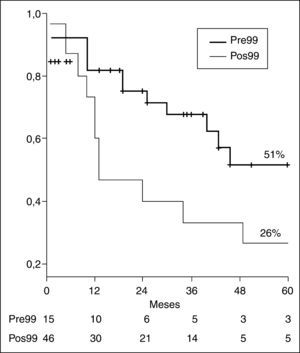
La comparación de los pacientes tratados antes (1989-1998) y después de 1999 (1999-2007) demuestra un aumento de la resecabilidad. Excluyendo a los pacientes trasplantados, se resecaron 15 de 58 pacientes antes de 1999 (resecabilidad, 26%), comparado con 46 de 87 pacientes después de 1999 (resecabilidad, 53%) (p = 0,01). Asimismo, disminuyó de forma significativa el porcentaje de laparotomías exploradoras: pre99 = 12 (resecabilidad, 55% operados) frente a pos99 = 13 (resecabilidad, 78% operados) (p = 0,04). Los datos preoperatorios fueron similares en ambos grupos (tabla 3). Las características del tratamiento cambiaron de forma significativa entre ambos períodos; así pues, vemos que el uso de drenaje preoperatorio ha disminuido de forma significativa, mientras que el porcentaje de pacientes a quienes se ha realizado hepatectomía y resección del lóbulo caudado ha aumentado de forma significativa. La resección portal se realizó de forma similar en ambos períodos. La transfusión de concentrados de hematíes disminuyó de forma significativa. La morbilidad postoperatoria, reintervenciones y estancia hospitalaria fueron similares entre ambos grupos, aunque hay que destacar una tendencia a mayor insuficiencia hepática en el período pos99 (pre99, 0 frente a pos99, 6 [13%]; p = 0,14). De igual forma la mortalidad hospitalaria fue mayor en el grupo pos99, aunque sin diferencias estadísticamente significativas. El porcentaje de recidiva fue mayor en el período pre99.
Comparación de pacientes resecados según período de tratamiento
| Datos preoperatorios | pre99 (n = 15) | pos99 (n = 46) | p |
| Edad, media ± DE | 62 ±11 | 62 ± 11 | 0,91 |
| Varones/mujeres, n (%) | 13/2 (87/13) | 33/13 (72/27) | 0,24 |
| Bismuth (I/II/III/IV), n (%) | 1/5/9/0 | 3/6/29/8 | 0,17 |
| Bilirrubina (μmol/l), media ± DE | 193 ±186 | 179 ±133 | 0,77 |
| Albúmina (g/l), media ± DE | 32,7 ± 6,9 | 32 ± 7,4 | 0,79 |
| CA 19.9, media ± DE | 974 ± 1.397 | 855 ± 11 | 0,80 |
| Datos operatorios | |||
| Drenaje preoperatorio, n (%) | 11 (73) | 6 (14) 0 | |
| Hepatectomía, n (%) | 10 (66) | 43 (91) | 0,02 |
| Resección caudado, n (%) | 6 (40) | 42 (89) | 0,005 |
| Resección portal, n (%) | 3 (25) | 10 (22) | 0,84 |
| CH intraoperatorio, media ± DE | 3,2 ±2 | 1,3 ±2,9 | 0,05 |
| Evolución | |||
| Morbilidad, n (%) | 14 (93) | 33 (72) | 0,08 |
| Reintervención, n (%) | 3 (25) | 14 (30) | 0,71 |
| Mortalidad hospitalaria, n (%) | 1 (7) | 9 (20) | 0,22 |
| Estancia, media ± DE | 23 ± 8,6 | 26,7 ± 23 | 0,55 |
| Invasión márgenes, n (%) | 4 (27) | 7 (15) | 0,33 |
| Adyuvancia, n (%) | 10 (71) | 18 (53) | 0,24 |
| Recidiva, n (%) | 9 (60) | 9 (23) | 0,01 |
CH: concentrado de hematíes.
La figura 3 muestra la supervivencia actuarial comparando ambos períodos.
DiscusiónEn los pacientes diagnosticados de tumor de Klatskin, la resección quirúrgica es el único tratamiento que puede ofrecer posibilidades de supervivencia a largo plazo. La mediana de supervivencia de los pacientes con enfermedad irresecable es sólo 6 meses15; el tratamiento paliativo, ya sea quirúrgico o drenaje percutáneo, puede mejorar transitoriamente los síntomas, pero no prolonga la supervivencia. En los últimos años el progreso de las técnicas de imagen, que facilitan una correcta estadificación preoperatoria, y un abordaje quirúrgico agresivo han permitido mejorar los resultados de la cirugía2,25. Desgraciadamente, sólo un 30-50% de los pacientes evaluados son finalmente resecados en la mayor parte de series2–5. Ésta es también nuestra experiencia. Los autores japoneses describen índices de resecabilidad más elevados16–18. Por otra parte, el tratamiento adyuvante no ha demostrado su eficacia después de resecciones R0 ni tras resección con afección microscópica de los márgenes de re sección. Así pues, las posibilidades de supervivencia de los pacientes con tumor de Klatskin están fundamentalmente en la cirugía.
El progresivo aumento de la agresividad quirúrgica se ha traducido en un incremento de los índices de resecabilidad y del porcentaje de pacientes resecados con márgenes no invadidos y, como consecuencia, de la supervivencia. Launois et al28, y posteriormente otros autores5,17, mostraron que las posibilidades de lograr una resección radical aumentan mediante la asociación sistemática de una hepatectomía a la resección de la vía biliar. Siguiendo esta premisa, en el 87% de los pacientes resecados en nuestro centro se asoció una hepatectomía, con un aumento significativo en el período reciente. Asimismo, está ampliamente aceptado que la resección hepática debe incluir el lóbulo caudado, con lo que es posible reducir el número de pacientes con margen afecto20. Este concepto, que fue difundido por Nimura et al18, está basado en el conocimiento de la anatomía del drenaje biliar del lóbulo caudado que se produce en ambos conductos hepáticos. Ello explica que esta región anatómica esté frecuentemente afectada por el tumor, o sea asiento de recidivas. Nosotros hemos realizado la resección del lóbulo caudado en el 89% de las resecciones en el período pos99.
Aplicando estos conceptos, es decir la hepatectomía sistemática y la resección del lóbulo caudado, el índice de márgenes afectados en nuestra serie fue del 18%, que ha disminuido desde 1999. Es importante recordar que varios estudios multivariables han demostrado que la ausencia de invasión microscópica en el margen de resección es el factor pronóstico de supervivencia más importante5,16,20.
Otro aspecto técnico que permite aumentar la resecabilidad es la resección portal. Autores como Neuhaus et al21 defienden la estrategia quirúrgica de la no-touch technique, que incluye de forma sistemática la resección en bloque de la bifurcación portal. Nuestro grupo no ha adoptado esta estrategia. Aunque sí se realiza la resección venosa siempre que hay dudas de invasión o cuando se considera que permite garantizar de forma más fiable la radicalidad del tratamiento. Con estos criterios se ha realizado en 13 casos (26%).
El aumento de resecabilidad observado en el período pos99 es consecuencia de varios aspectos: en primer lugar, la aplicación de un estudio radiológico específico y sistematizado, y por otra, la aplicación sistemática de los criterios quirúrgicos aquí descritos (hepatectomía sistemática, resección del lóbulo caudado…) y, por supuesto, las mejoras técnicas y la experiencia del equipo quirúrgico.
No hemos empleado de forma sistemática el drenaje biliar preoperatorio, que sólo se indicó en 17 (28%) casos, la mayor parte de ellos en el período previo a 1999. Aunque muchos grupos defienden su uso de forma sistemática11,12,18, algunos estudios demuestran que el drenaje biliar permite reducir la bilirrubina, pero no mejora el estado nutricional, la función hepática ni la mortalidad postoperatoria9. Por otra parte, se ha demostrado un incremento en las complicaciones sépticas postoperatorias29. Nuestra actitud actual es el drenaje biliar por vía transparietohepática, en los pacientes que requieran una hepatectomía derecha y cuya bilirrubina fuera > 200μmol/l. En este mismo grupo de pacientes estaría indicada una embolización portal preoperatoria, excepto en caso de atrofía del hígado derecho. La falta de respuesta adecuada a alguno de los dos procedimientos, probablemente, descartaría la posibilidad de realizar una hepatectomía derecha con suficiente seguridad. Los pacientes que requieran una hepatectomía izquierda y/o cuya bilirrubina sea < 200μmol/l no obtendrán beneficio del drenaje biliar preoperatorio. En nuestra experiencia, el 50% de los pacientes a quienes se realizó drenaje preoperatorio presentó algún tipo de complicación relacionada con el drenaje, fundamentalmente colangitis. Por ello, sólo consideramos indicado el drenaje en los pacientes con bilirrubina > 200μmol/l, pues, en nuestra experiencia, en este grupo de pacientes la morbilidad postoperatoria es mayor. Por otra parte, de los 10 pacientes que fallecieron en el postoperatorio, en 8 (80%) se había realizado hepatectomía derecha o trisectorectomía derecha.
La morbimortalidad postoperatoria esperable tras la realización de una resección de la vía biliar, asociada a hepatectomía y linfadenectomía y, en ocasiones, a una resección portal, sin duda, es elevada. El riesgo aumenta especialmente si se realiza en el contexto de pacientes con colestasis e hipoalbuminemia. Nuestros pacientes fueron intervenidos con una bilirrubina media de 182μmol/l y una albúmina de 32g/l. La morbilidad del 77% resulta algo mayor que en otras series publicadas2,5,16. Sin embargo, cabe destacar que se incluyó cualquier tipo de complicación, quirúrgica o médica. La mortalidad postoperatoria del 18% no es diferente de otras series en las que se aplica una estrategia quirúrgica similar. La morbilidad postoperatoria no aumentó en el período posterior a 1999, a pesar de haber aumentado en porcentaje de pacientes en los que se incluye hepatectomía. Sin embargo, hay que comentar el hecho de que en este último período han aumentado los pacientes con insuficiencia hepática, y ello ha contribuido a la tendencia a un aumento en la mortalidad hospitalaria. Para reducir esta morbimortalidad es necesario mejorar el manejo perioperatorio, que de forma sistemática se diagnostique y se trate precozmente las complicaciones sépticas.
Esta elevada morbimortalidad postoperatoria ha influido en que se administrase tratamiento adyuvante sólo al 53% de los pacientes en el período pos99. Sin embargo, hay que destacar que ni la morbilidad postoperatoria ni la ausencia de adyuvancia influyeron en la supervivencia actuarial a 5 años.
Sólo con la aplicación de estrategias quirúrgicas agresivas como la que hemos descrito es posible aumentar la resecabilidad y la supervivencia de los pacientes con colangiocarcinoma hiliar. El resultado obtenido ha sido una supervivencia actuarial a 5 años del 51%, lo cual contrasta con el fatalismo imperante hasta hace pocos años que llevaba a considerar como infausto el pronóstico de estos pacientes.
En conclusión, cuando en el tratamiento del tumor de Klatskin se realiza una correcta estadificación y se aplica una estrategia quirúrgica agresiva en casos bien seleccionados, se obtienen unos índices de resecabilidad próximos al 50%. Aunque la morbimortalidad postoperatoria es elevada, los resultados en supervivencia lo justifican plenamente.