El hígado es el segundo órgano más dañado en los traumatismos abdominales. El objetivo de este trabajo es presentar la experiencia de nuestro hospital de referencia regional y resumir el manejo de este tipo de lesiones a lo largo de los cuatro últimos años.
Pacientes y métodosSe realiza un estudio observacional, descriptivo y retrospectivo de los traumatismos hepáticos ingresados en nuestro Servicio desde enero de 2006 hasta marzo de 2010. Se recogen diferentes datos clínicos (edad, sexo, etiología, tipo de lesión, presencia de estabilidad hemodinámica y peritonismo, tipo de tratamiento y complicaciones).
ResultadosDiecisiete pacientes son incluidos, con una edad media de 25,3 años, 12 de ellos son varones. Diez pacientes reciben tratamiento no quirúrgico. De los intervenidos, en 3 se realiza un packing y, 1 de estos requiere una hemihepatectomía en la segunda intervención. Aparecen complicaciones en 4 pacientes, 2 operados y 2 no operados.
Discusión y conclusionesEl criterio más importante para la elección del tratamiento no quirúrgico es la estabilidad hemodinámica. La técnica quirúrgica más recomendada para el control rápido de la hemorragia hepática es el packing, permitiendo estabilizar y derivar al paciente a un hospital con experiencia en cirugía hepática.
The liver is the second most damaged organ in abdominal trauma. The purpose of this article is to present the experience of our regional reference hospital and summarise the management of these types of injury over the last four years.
Patients and methodsAn observational, descriptive and retrospective study was performed on patients with hepatic trauma admitted to our Department from January 2006 to March 2010. The clinical variables collected were: age, sex, aetiology, injury type, presence of haemodynamic stability and peritonism, type of treatment, and complications.
ResultsThe study included 17 patients, with a mean age of 25.3 years, and 12 of them were male. Ten patients received non-surgical treatment. Of those who received surgical treatment, packing was performed on 3, with one of them requiring a hemi-hepatectomy in a second operation. There were complications in 4 patients, 2 surgical and 2 non-surgical.
Discussion and conclusionsThe most important criterion for the choice of non-surgical treatment is haemodynamic stability. The most recommended surgical technique for the rapid control of liver bleeding is compression packing, achieving stabilisation and to transfer the patient to a hospital with experience in hepatic surgery.
El hígado es, después del bazo, el órgano más frecuentemente lesionado tras un traumatismo abdominal o torácico cerrado. Es el que más se daña en los traumatismos abiertos o penetrantes1,2.
La evolución en el manejo diagnóstico y terapéutico del traumatismo hepático (TH) ha conseguido en los últimos años un descenso de la mortalidad, situándose actualmente entre el 4 y el 15% según el tipo de lesión y la presencia o no de otros órganos afectados2. Esta disminución es atribuible por algunos autores a la mejora de las técnicas quirúrgicas para el manejo de las lesiones de los grandes vasos y conductos hepáticos, al uso de los principios de control de daños, a la utilización de la angiografía y la embolización y a que el número de TH intervenidos cada vez es menor3,4.
Actualmente, el tratamiento del TH tiende a ser cada vez más conservador, dejando la cirugía para casos específicos. Con este trabajo pretendemos exponer la experiencia del hospital de referencia de Extremadura y resumir el manejo de esta dolencia en los últimos cuatro años.
Pacientes y métodosSe realiza un estudio observacional, descriptivo, transversal y retrospectivo. Se revisan todos los casos de TH ingresados, desde enero de 2006 hasta marzo de 2010, en el Servicio de Cirugía Hepato-Bilio-Pancreática y Trasplantes del Hospital Infanta Cristina de Badajoz, el cual es el centro de referencia de toda la comunidad autónoma para el tratamiento de esta dolencia.
De las historias clínicas revisadas se ha recogido la siguiente información: la edad, el sexo, el origen del traumatismo, la estancia hospitalaria, el tipo de traumatismo según la Liver Injury Scale (LIS) (tabla 1), la presencia al ingreso de peritonismo y de inestabilidad hemodinámica (IH), la necesidad de transfusión y de intervención quirúrgica y la presencia de complicaciones. Para comparar medias hemos utilizado la t de Student. Hemos realizado la prueba de normalidad (Rachas), de aleatoridad (Kolmogorov-Smirnov) y homocedasticidad (Levene). Para establecer la relación entre variables cualitativas hemos utilizado la prueba Chi cuadrado y el estadístico exacto de Fisher.
Clasificación del traumatismo hepático según la Liver Injury Scale
| Grado | Hematoma subcapsular | Laceración | Hematoma del parénquima | Lesión vascular |
| I | < 10% de superficie | < 1cm de profundidad | ||
| II | 10%-50% de superficie | 1-3cm de profundidad; < 10cm de longitud | < 10cm diámetro | |
| III | > 50% de superficie o expansivo. Rotura del hematoma subcapsular | > 3cm profundidad | > 10cm diámetro o expansivo. Rotura del hematoma parenquimatoso | |
| IV | Disrupción parénquima 25-75% o 1-3 segmentos del mismo lóbulo | |||
| V | Disrupción del parénquima > 75% o > 3 segmentos del mismo lóbulo | Venosa yuxtahepática (cava retrohepática o vena hepática mayor) | ||
| VI | Avulsión hepática |
Durante el período de estudio ingresan 17 pacientes con diagnóstico de TH en nuestro Servicio, 12 varones y 5 mujeres. La edad varía desde los 14 hasta los 44 años (media 25,3±9). La estancia hospitalaria oscila entre 4 y 37 días (media 17,29±8,93).
Solo 1 de los traumatismos es abierto, a causa de un disparo accidental con un arma de fuego. De los TH cerrados, 8 son por accidente de tráfico tanto de coche como de moto, 2 por caída de una bicicleta, 2 por una coz de un caballo y el resto por impacto de objetos romos. Del total, 2 pacientes presentan signos de irritación peritoneal y 3 están hemodinámicamente inestables al ingreso, 9 requieren alguna transfusión y 7, intervención quirúrgica. En todos los casos en que se transfunde, se hace con concentrados de hematíes (de 2 a 14 unidades), en 3 de ellos con plasma (de 4 a 8 unidades), en 3 con plaquetas (de 2 a 5 unidades) y en 2 con factores de coagulación.
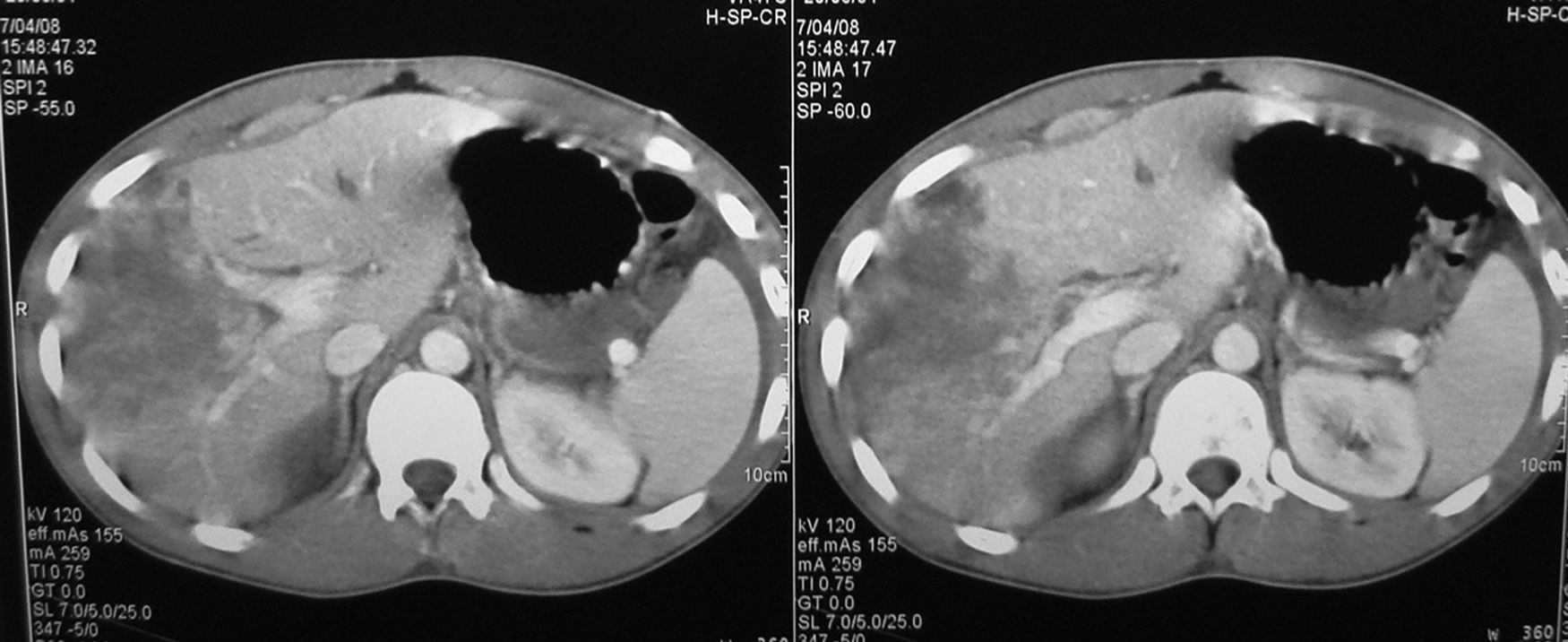
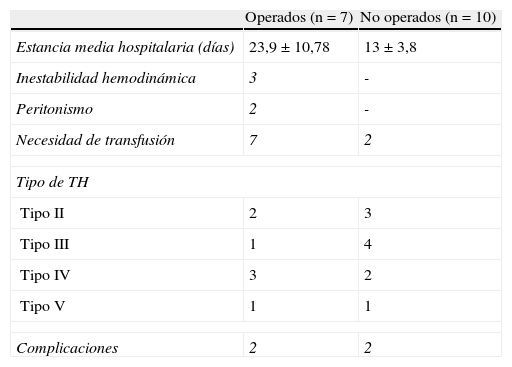
Para el diagnóstico radiológico se emplea la tomografía computarizada (TC) en todos los TH y la ecografía en 7 de ellos. Según la clasificación LIS, 5 pacientes sufren TH de tipo II, 4 de tipo III, 5 de tipo IV y 2 de tipo V (figs. 1 y 2). La tabla 2 compara el grupo de pacientes operados con el de no operados.
Comparación entre el grupo de operados y de no operados
| Operados (n=7) | No operados (n=10) | |
| Estancia media hospitalaria (días) | 23,9±10,78 | 13±3,8 |
| Inestabilidad hemodinámica | 3 | - |
| Peritonismo | 2 | - |
| Necesidad de transfusión | 7 | 2 |
| Tipo de TH | ||
| Tipo II | 2 | 3 |
| Tipo III | 1 | 4 |
| Tipo IV | 3 | 2 |
| Tipo V | 1 | 1 |
| Complicaciones | 2 | 2 |
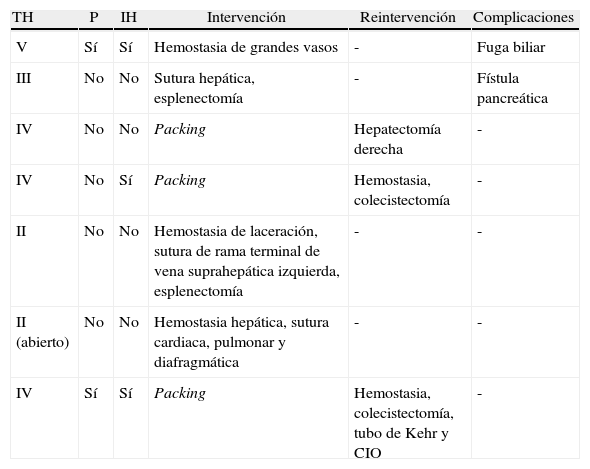
De los 7 pacientes que son intervenidos, 3 requieren una segunda cirugía, debido a que en la primera se les realiza un packing, todos por un TH de grado IV. Otros 2 de los casos operados necesitan una esplenectomía y otro, una colecistectomía. En las reintervenciones se practica una hepatectomía derecha en uno, una colecistectomía en los otros 2 y en uno de estos, además, una coledocotomía para la colocación de un tubo de Kehr por una pequeña fuga en el segmento VII (tabla 3).
Datos de los pacientes intervenidos quirúrgicamente
| TH | P | IH | Intervención | Reintervención | Complicaciones |
| V | Sí | Sí | Hemostasia de grandes vasos | - | Fuga biliar |
| III | No | No | Sutura hepática, esplenectomía | - | Fístula pancreática |
| IV | No | No | Packing | Hepatectomía derecha | - |
| IV | No | Sí | Packing | Hemostasia, colecistectomía | - |
| II | No | No | Hemostasia de laceración, sutura de rama terminal de vena suprahepática izquierda, esplenectomía | - | - |
| II (abierto) | No | No | Hemostasia hepática, sutura cardiaca, pulmonar y diafragmática | - | - |
| IV | Sí | Sí | Packing | Hemostasia, colecistectomía, tubo de Kehr y CIO | - |
CIO: colangiografía intraoperatoria; IH: inestabilidad hemodinámica; P: peritonismo; TH: grado de traumatismo hepático.
Las complicaciones registradas en los pacientes operados son una fuga biliar en un TH de grado V, el cual requiere una esfinterotomía endoscópica y la colocación de una prótesis biliar y, en un TH de grado III, una fístula pancreática de bajo débito que se cierra espontáneamente. En los pacientes que reciben tratamiento no quirúrgico (TNQ), aparecen un biloma en el segmento IV en uno de los TH de grado II y una abdominalgia, 3 semanas después de ser dado de alta, en un paciente con TH de grado IV, ambos mejoran con tratamiento médico. No hemos encontrado relación estadística entre las complicaciones y otras variables como la estancia hospitalaria, la etiología del TH, la presencia de peritonismo o la estabilidad hemodinámica, el grado del TH y la necesidad de tratamiento quirúrgico o de transfusión. Existe relación estadísticamente significativa entre la necesidad de intervención y una mayor estancia hospitalaria, así como un mayor porcentaje de pacientes transfundidos entre los intervenidos con respecto a los no intervenidos (tabla 4).
Relación estadística respecto a las complicaciones y a la necesidad de intervención quirúrgica
| Con complicación | Sin complicación | p | |
| IH | 25% | 10% | 0,505 |
| Peritonismo | 33,3% | 9,1% | 0,396 |
| Transfusión | 50% | 54,5% | 0,662 |
| Intervención | 50% | 36,4% | 0,538 |
| Lesiones asociadas | 25% | 63,6% | 0,231 |
| Estancia media | 20±11,52 | 15,5±8,17 | 0,414 |
| Intervenidos | No intervenidos | p | |
| IH | 40% | 0% | 0,09 |
| Peritonismo | 33,3% | 0% | 0,125 |
| Transfusión | 100% | 20% | 0,002 |
| Complicaciones | 33,3% | 50% | 0,538 |
| Lesiones asociadas | 57,1% | 60% | 0,646 |
| Estancia media | 23,43±10,78 | 13±3,8 | 0,044 |
IH: inestabilidad hemodinámica.
Durante el seguimiento tras el alta, se observa la mejoría radiológica de todas las lesiones hepáticas.
DiscusiónLa causa más frecuente de los TH son los accidentes de tráfico con un 67% de los casos2. En nuestros pacientes, un 47% de los TH son por esta causa y el 29%, por impacto con algún objeto romo. El TH grave supone un 10-30% de todas las lesiones hepáticas, las cuales suponen un 40 - 80% de la mortalidad1. En nuestro estudio, 7 pacientes han sufrido un TH grave (grados IV y V) sin ningún caso de éxitus.
Para el diagnóstico del TH, la TC es la prueba más sensible y específica para determinar la extensión y la gravedad de las lesiones2,5. Sin embargo tiene un índice del 13% de falsos negativos para la perforación intestinal asociada. La ecografía es la técnica radiológica de elección cuando el paciente está inestable, ya que permite la detección rápida del hemoperitoneo con una sensibilidad del 83,3% y una especificidad del 99,7%. Ambas pruebas han sustituido al lavado peritoneal diagnóstico3. En todos nuestros pacientes se realiza una TC que resulta ser diagnóstica, en 7 de ellos se practica una ecografía previa a la tomografía, antes de la llegada a nuestro hospital. Algunos autores han intentado establecer el aumento de las transaminasas en suero como marcador de daño hepático en pacientes estables con un traumatismo abdominal, para predecir quién puede requerir una TC para el estudio del TH6.
La aplicación del TNQ en los adultos nace de la experiencia acumulada con los TH y esplénicos en los niños. La evolución natural de muchos TH hacia la hemostasia espontánea unida a la gran capacidad regenerativa del hígado, facilita su curación sin necesidad de cirugía. Los aspectos que se han considerado más importantes para la selección del TNQ en los pacientes con TH son: la estabilidad hemodinámica (presión arterial sistólica > 90mmHg, frecuencia cardíaca < 100 pulsaciones por minuto, exceso de bases y niveles de lactato en suero normales), la integridad neurológica, la ausencia de signos de irritación peritoneal, las necesidades transfusionales, el grado del TH (según la escala LIS), la etiología del traumatismo, la disponibilidad de una Unidad de Cuidados Intensivos (UCI), la cantidad de hemoperitoneo, la ausencia de otras lesiones intraabdominales asociadas y el antecedente de un tratamiento anticoagulante2,3,7. De todas estas variables, las más importantes son la estabilidad hemodinámica a su llegada a Urgencias o después de la reanimación inicial (hasta 2 litros de fluidos) y la ausencia de irritación peritoneal1,8,9.
En los pacientes estables, el índice de éxito estimado en los TH grados I y II es del 91,5%, en el grado III, 79%; en el IV, 61-86% y en el grado V, 32-77%, sin embargo, es imposible predecir en qué enfermos va a fracasar el TNQ inicial. La mortalidad del TNQ en el TH es menor que con el tratamiento quirúrgico (4%)2,9,10.
Las ventajas que supone el TNQ son sobre todo las derivadas de la disminución del riesgo de las laparotomías, tanto a corto plazo (complicaciones anestésicas, iatrogénicas, infecciones abdominales, menores necesidades transfusionales y menor estancia hospitalaria y en la UCI), como a largo plazo (riesgo de obstrucción intestinal o de hernia a través de la cicatriz). Por el contrario, con el TNQ existe el riesgo de que aparezca un sangrado tardío o complicaciones por la existencia de perforación de una víscera hueca que no ha sido detectada con la TC (esto ha ocurrido en el 0,3% de pacientes de una serie de 225.000 traumatismos cerrados). Para algunos autores, el hecho de dejar sangre en la cavidad abdominal puede originar adherencias con el consiguiente riesgo de obstrucción intestinal, por eso, proponen la realización de una laparoscopia para limpiar el interior del abdomen una semana después del traumatismo3,9.
Numerosos estudios han comprobado la utilidad de la arteriografía con embolización en el tratamiento del TH con un índice de éxito de hasta el 91%. Los beneficios de esta técnica son una menor estancia hospitalaria y una menor necesidad de transfusiones y de intervenciones quirúrgicas5. En nuestra serie no se ha utilizado la radiología intervencionista en ningún paciente para el manejo de los TH, aunque sí nos es útil para el manejo de pacientes con lesiones sangrantes de etiología no traumática que no analizamos en esta serie.
Todo paciente con TH que presente un shock hemodinámico resistente a fluidoterapia y en el que la ecografía abdominal demuestre que tiene líquido libre en el cuadrante superior derecho, requiere cirugía abdominal urgente2. Los principales criterios en las que se basa la decisión del tratamiento quirúrgico son la IH y la necesidad de transfusión1, pero si un paciente estable que está en observación se inestabiliza o presenta irritación peritoneal, entonces requiere cirugía9. Cuando un TH pasa del TNQ al tratamiento quirúrgico, supone un aumento en la dificultad de la intervención debido al procedimiento y a la inestabilidad del paciente3.
En general, la incisión más recomendada para el tratamiento quirúrgico de los TH es la laparotomía media supra- e infraumbilical porque permite la exploración de todo el abdomen. Sin embargo, los cirujanos hepatobiliares prefieren la incisión subcostal bilateral o la de Río Branco, ya que facilitan una mejor exposición del lóbulo hepático derecho, de las venas suprahepáticas y de la cava. El packing perihepático logra la contención de más del 80% de los sangrados profusos de los TH que requieren una laparotomía y permite su resucitación intraoperatoria. Es el procedimiento más recomendado para los cirujanos con menos experiencia para controlar y estabilizar a un paciente y enviarlo después al hospital de referencia2,4. En nuestra serie, de los 7 pacientes que requieren una laparotomía, sólo se practica el packing a 3 de ellos, siendo realizado en otros hospitales de área y consiguiendo la estabilización de los sujetos con su posterior traslado a nuestro centro. En otro de los TH, se ejecuta la maniobra de Pringle, siendo parcialmente hemostática. De los pacientes reintervenidos, solo 1 de ellos requiere una hemihepatectomía derecha tras el packing, en los otros 2 se lleva a cabo la colecistectomía y en 1 de estos, se deja un tubo de Kehr por una pequeña fuga detectada con la colangiografía intraoperatoria.
Según la experiencia de algunos autores, casi la mitad de las heridas penetrantes por arma blanca en la pared abdominal anterior y el 86% de las de pared posterior, pueden ser manejadas con TNQ. Sin embargo, esta actitud con los TH aislados por herida por arma de fuego es más controvertida. La alta sensibilidad y especificidad de la TC para descartar las perforaciones de las vísceras huecas y la embolización mediante arteriografía en los casos de fuga de contraste, puede permitir un TNQ de los TH penetrantes con mayor seguridad2. Tan solo 1 de nuestros pacientes sufre un TH penetrante por arma de fuego, que además asocia lesiones intratorácicas (tabla 3).
El índice de complicaciones del TNQ es del 5-42%. Esta morbilidad está relacionada con el grado del TH, así, en los TH de grado V es del 63%, en los de grado IV, del 21%, en los de grado III, del 1% y en el resto la morbilidad es del 0%. Las más frecuentes son la hemorragia (2,8-8,4%), la fuga biliar, el síndrome compartimental abdominal (1%), la necrosis hepática, el absceso hepático y las lesiones de otros órganos (1-5%). La hemorragia tardía es la primera causa de mortalidad en el TH, suele presentarse en las primeras 72 horas tras el inicio del TNQ (sobre todo en las primeras 24 horas). Las complicaciones biliares (0,5-4,5%) suelen manifestarse después del tercer día tras el TH. Si estas no pueden solucionarse mediante drenaje percutáneo, puede colocarse una prótesis biliar con ayuda de una colangiopancreatografía retrógrada endoscópica11. De las 4 complicaciones recogidas entre nuestros casos, 2 son secundarias a una lesión de las vías biliares, un biloma y una fuga biliar, esta última requiere la colocación de una prótesis. La falta de significación estadística entre las complicaciones o la necesidad de intervención quirúrgica con el resto de variables analizadas, puede deberse, en la mayoría de los casos, a la limitación del tamaño muestral.
Otros aspectos en los que todavía no existen criterios unificados en el manejo del TH son la estancia en la UCI y en el hospital, el protocolo de seguimiento del TH y el tiempo en el que el paciente debe permanecer en reposo y cuándo puede reincorporarse a su vida normal. Las recomendaciones incluyen la realización de las TC de control en función del estado clínico del paciente, siendo seriadas a partir del primer mes. En cuanto a la realización de actividades físicas importantes, se aconseja no hacerse hasta evidenciar en la TC una curación de al menos el 90-95% de la lesión inicial2,9.
ConclusionesEl criterio más importante para la elección del TNQ es la estabilidad hemodinámica del paciente. Si aparece un empeoramiento clínico o signos de peritonismo, estará indicada la realización de una laparotomía. El packing es la técnica más recomendada para la cirugía de control de daños, sobre todo en los hospitales con menor experiencia en la cirugía hepática y del politraumatizado, ya que permite la estabilización rápida del paciente para su posterior derivación al hospital de referencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.