El informe de alta es un documento básico al finalizar un proceso asistencial, y es un elemento clave en el proceso de codificación. De su correcta redacción, fiabilidad y exhaustividad dependerán los datos que sirvan para determinar la producción hospitalaria.
Material y métodosPartimos de la hipótesis de que, analizando la concordancia del informe de alta con los datos cotejados en la documentación del episodio, podremos recodificar todos aquellos casos infracodificados, imputándolos así a un grupo relacionado por el diagnóstico (GRD) más adecuado. Analizamos en 24 pacientes outliers la correcta cumplimentación de tipo y motivo de ingreso, antecedentes personales y medicación, resumen del episodio, diagnósticos principal y secundarios, procedimiento quirúrgico, evolución durante el episodio y número de diagnósticos y procedimientos enumerados, concordancia con la información real del episodio y los cambios teóricos entre los GRD antes y después del análisis.
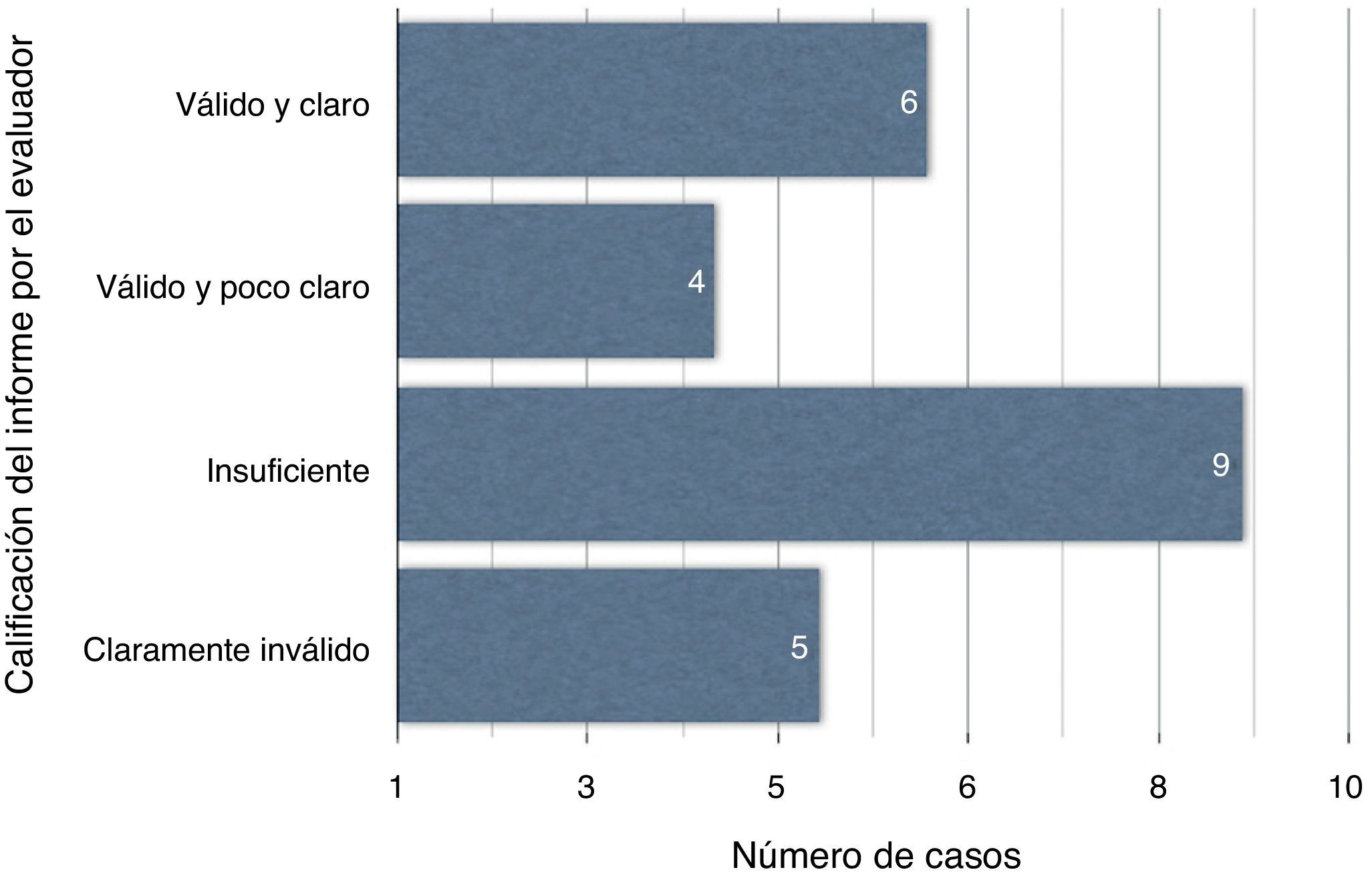
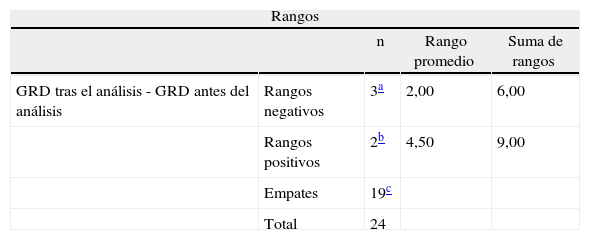
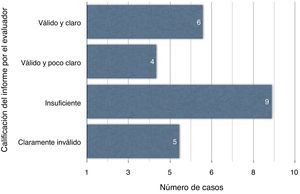
ResultadosDe 24 casos, 6 informes son válidos y claros; 4, válidos aunque poco claros; 9 son insuficientes y 5, claramente inválidos. La comparación de los GRD recalculados tras la interpretación de los datos del episodio no muestra diferencias significativas, mediante test de Wilcoxon, encontrándose tan solo modificaciones en 5 casos (p = 0,680).
ConclusionesLa calidad del informe de alta depende de la correcta inclusión de todos los datos del CMBD, en concordancia con el episodio. Las discordancias historia/informe pueden modificar el GRD que, en nuestra serie, no es estadísticamente significativo. La autoauditoría del informe de alta hospitalaria permite establecer líneas de mejora, al disminuir los errores de información.
The discharge report is a basic document at the end of a care process, and is a key element in the coding process, since its correct wording, reliability and completeness are factors used to determine the hospital production.
Material and methodsFrom a hypothesis based on the analysis of the consistency between the discharge report and data collected from the routine clinical notes during admission, we should be able to re-code all those mis-coded, thus placing them in a more appropriate diagnosis-related group (DRG). A total of 24 patient outliers were analysed for the correct filling in of the type and reason for admission, personal history, medication, anamnesis, primary and secondary diagnosis, sugical procedure, outcome, number of diagnostic and procedures cited, concordance between discharge report and history and recoding of the DRG.
ResultsFrom a total of 24 episodes, 6 had precise and valid reports, 4 were valid but not precise enough, 9 were insufficient, and 5 were clearly invalid. The recoded DRG after the documentation review was not significantly different, according to the Wilcoxon test, being changed in only 5 cases (P = .680).
ConclusionQuality in discharge reports depends on an adequate minimum data set (MDS) in concordance with the source documentation during admission. Discordance can change the DRG, despite it not being significantly different in our series. Self-audit of discharge reports allows quality improvements to be developed along with a reduction in information mistakes.
El informe de alta hospitalaria1,2 (IAH) es un documento básico de la historia clínica del paciente, emitido por el médico responsable del mismo al finalizar el proceso asistencial en un centro hospitalario. En este se refleja un resumen del historial clínico, la actividad asistencial prestada, el diagnóstico principal, los diagnósticos secundarios y el tratamiento recomendado. Contiene una información esencial que facilita la interoperabilidad entre sistemas heterogéneos, ya que es una herramienta de comunicación magnífica entre el clínico que lo redacta y múltiples usuarios: el paciente, sus familiares, el médico de Atención Primaria, el mismo médico que lo ha redactado u otros miembros del mismo servicio, otros especialistas, médicos de urgencias, codificadores clínicos, enfermería, trabajadores sociales, investigadores, evaluadores de la actividad asistencial, autoridades sanitarias o judiciales3.
El IAH contiene una información esencial que facilita la continuidad asistencial desde el ámbito hospitalario al ámbito ambulatorio. Mejora la eficiencia, reduciendo la pérdida de tiempo en la búsqueda de información, evita la repetición de pruebas diagnósticas y disminuye los errores de medicación. Es un elemento clave en el proceso de codificación, puesto que de su correcta redacción, fiabilidad y exhaustividad dependerán los datos que sirvan para determinar la producción hospitalaria4. Sirve para que, tanto gestores como médicos, conozcamos los principales indicadores de producción hospitalaria.
La calidad de la información que forma parte de un IAH ha sido objeto de escasas publicaciones, las cuales además han sido realizadas principalmente en servicios de medicina interna, por lo que consideramos de gran interés su realización en un servicio quirúrgico.
Los principales objetivos fueron, en primer lugar, la búsqueda de una línea de mejora en la calidad de los informes de alta y, en segundo lugar, la realización de una evaluación del impacto que un informe de poca calidad puede tener en la codificación. La hipótesis principal plantea que, según nuestro parecer, una parte no desdeñable de los casos considerados como outliers (extremos atípicos) no lo serían si hubieran sido correctamente codificados al alta, por lo que su correcta codificación, aparte de reconsiderar su condición de outlier, imputaría los casos a un grupo relacionado por el diagnóstico (GRD) adecuado, con lo que las estancias medias se compararían con un estándar más apropiado.
Material y métodosRealizamos un análisis de la concordancia entre el informe de alta, archivado en formato electrónico, y la historia clínica en formato papel, solicitada expresamente para ello al archivo del hospital, mediante la evaluación de todos los outliers informados por el servicio de documentación, para el periodo de un trimestre, en el servicio de cirugía general y del aparato digestivo del Hospital Universitario Virgen Macarena y Área (actualmente Unidad de Gestión). Son considerados outliers todos aquellos casos cuya estancia real supera el percentil 90 de la estancia calculada en ese momento como estándar multihospitalario para el GRD correspondiente, del total de 713 altas codificadas (3,36% de casos outliers).
Como indicadores de calidad de la información de los informes se evaluó la correcta cumplimentación de los siguientes ítems: tipo de ingreso, motivo del ingreso, antecedentes personales y medicación, resumen del episodio, diagnósticos principal y secundario, procedimiento quirúrgico, evolución durante el episodio y número de diagnósticos y procedimientos enumerados.
Además, se analizaron la opinión del evaluador y los motivos de discordancia informe/historia, así como los cambios teóricos entre los GRD antes y después del análisis.
La opinión del evaluador se definió basándose en los siguientes criterios:
- -
Informe válido y claro cuando está bien estructurado, en apartados independientes, y su lectura por un evaluador independiente obtiene las mismas conclusiones que la lectura de la documentación completa del episodio.
- -
Informe válido, poco claro cuando, a pesar de una redacción poco estructurada y con defectos de forma, permite que se obtengan las mismas conclusiones que la lectura de la documentación completa del episodio.
- -
Informe insuficiente cuando, por la razón que sea, las conclusiones que el evaluador obtiene, sin ser del todo diferentes a las que obtiene cuando analiza el episodio en su totalidad, pueden modificar su codificación y, por tanto, podría modificar el GRD.
- -
Informe claramente inválido cuando no cumple los criterios mínimos de calidad para el conjunto mínimo básico de datos (CMBD). También cuando las conclusiones tras su lectura son diferentes a las obtenidas tras leer en la documentación completa, con cambio del GRD.
Se establece un nivel de significación estadística del 95%, y los test que se aplican son el de chi cuadrado para las variables cualitativas y las pruebas no paramétricas de rangos (test de Wilcoxon) para 2 valores relacionados, al comparar la concordancia entre los números de diagnósticos y procedimientos antes y después del análisis de la documentación completa del episodio. Se estudia la concordancia de los GRD aplicando el test no paramétrico de McNemar.
ResultadosIncluimos un total de 24 casos, detallados en la tabla 1, 13 ingresos programados y 11 ingresos urgentes, de los cuales los datos del informe de alta y del episodio son concordantes en 9 urgentes y 7 programados, frente a 2 y 6 respectivamente en los que no se especifica, o se presta a confusión, sin que la diferencia sea significativa (p = 0,148). El motivo de ingreso tiene concordancia en el 72% de los urgentes, frente al 61% de los programados, también sin significación estadística (p = 0,562).
Resumen detallado de los casos
| Caso | Urgente/programado | Coincidencia tipo de ingreso historia/informe | GRD antes del análisis | GRD tras el análisis | Opinión del evaluador sobre la validez del informe | Motivo de discordancias |
| 1 | Urgente | Coincidente | 130 | 130 | Válido poco claro | Informe inadecuado |
| 2 | Programado | Coincidente | 146 | 146 | Insuficiente | Informe inadecuado |
| 3 | Urgente | Coincidente | 149 | 149 | Insuficiente | Informe inadecuado |
| 4 | Programado | Coincidente | 154 | 154 | Insuficiente | Informe inadecuado |
| 5 | Programado | Coincidente | 158 | 158 | Válido y claro | Manejo clínico inadecuado |
| 6 | Urgente | Coincidente | 158 | 157 | Claramente inválido | Informe inadecuado |
| 7 | Programado | Se presta a confusión o ausente | 158 | 157 | Claramente inválido | Informe inadecuado |
| 8 | Urgente | Coincidente | 160 | 160 | Válido y claro | Estancia preoperatoria en otro servicio |
| 9 | Urgente | Coincidente | 162 | 162 | Insuficiente | Informe inadecuado |
| 10 | Urgente | Coincidente | 183 | 183 | Válido y claro | Sin discordancias |
| 11 | Urgente | Se presta a confusión o ausente | 204 | 557 | Insuficiente | Informe inadecuado |
| 12 | Programado | Coincidente | 289 | 289 | Válido y claro | Estancia preoperatoria en otro servicio |
| 13 | Programado | Coincidente | 356 | 356 | Válido poco claro | Manejo clínico inadecuado |
| 14 | Programado | Se presta a confusión o ausente | 479 | 478 | Válido poco claro | Informe inadecuado |
| 15 | Urgente | Coincidente | 494 | 494 | Insuficiente | Informe inadecuado |
| 16 | Programado | Se presta a confusión o ausente | 494 | 556 | Claramente inválido | Informe inadecuado |
| 17 | Programado | Coincidente | 494 | 494 | Insuficiente | Informe inadecuado |
| 18 | Programado | Se presta a confusión o ausente | 494 | 494 | Válido y claro | Estancia preoperatoria en otro servicio |
| 19 | Urgente | Coincidente | 494 | 494 | Insuficiente | Estancia preoperatoria en otro servicio e Informe Insuficiente |
| 20 | Programado | Se presta a confusión o ausente | 494 | 494 | Válido y claro | Estancia preoperatoria en otro servicio |
| 21 | Urgente | Coincidente | 494 | 494 | Insuficiente | Informe inadecuado |
| 22 | Urgente | Se presta a confusión o ausente | 573 | 573 | Claramente inválido | Informe inadecuado |
| 23 | Programado | Coincidente | 579 | 579 | Válido poco claro | Informe inadecuado |
| 24 | Programado | Se presta a confusión o ausente | 583 | 583 | Claramente inválido | Informe inadecuado |
| Total n | 24 | 24 | 24 | 24 | 24 | 24 |
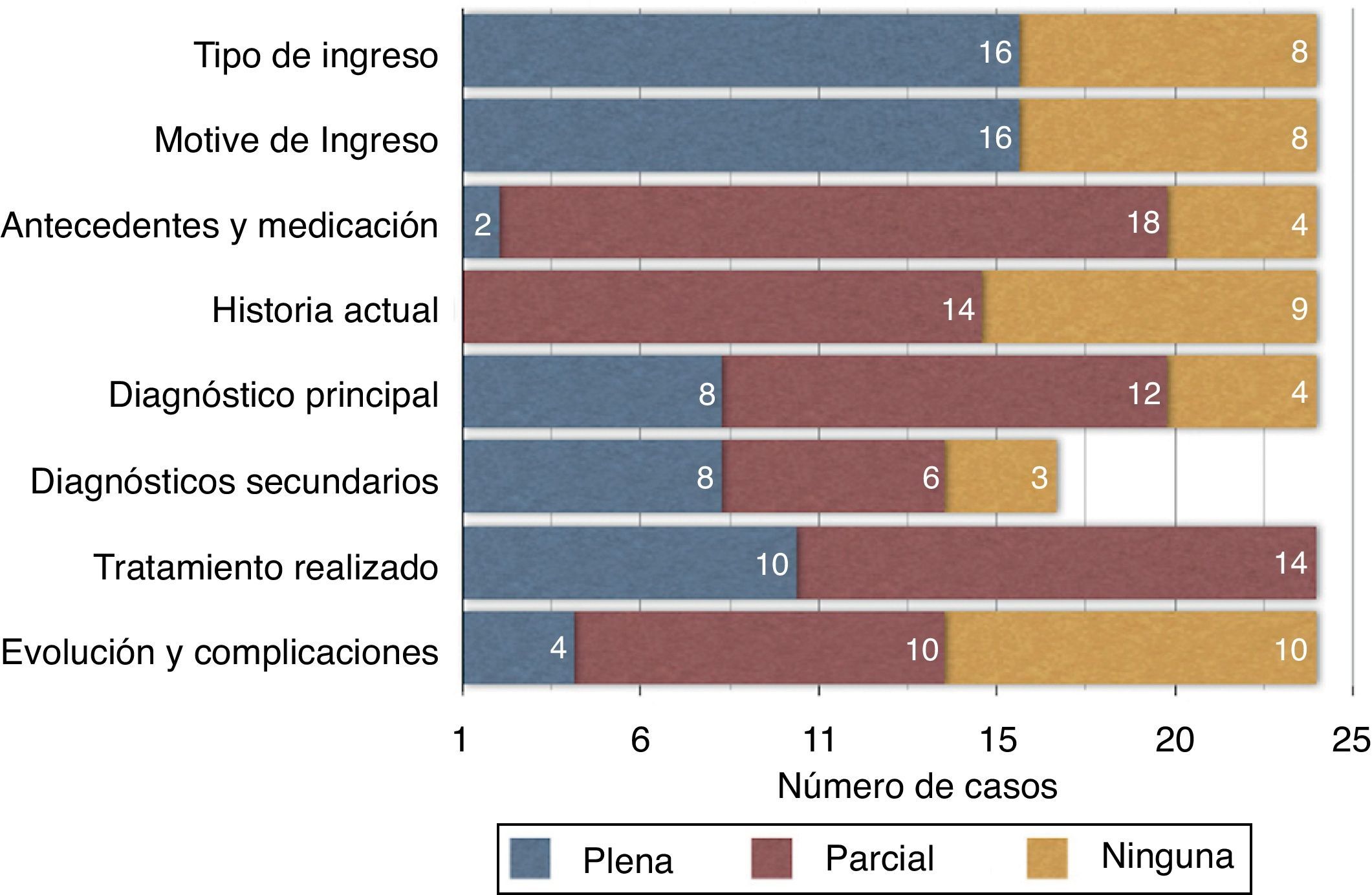
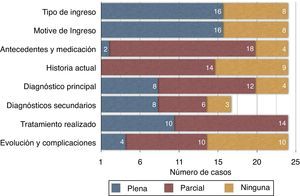
Los antecedentes y medicación previa no están descritos en 4 casos y tan solo coinciden plenamente en 2 pacientes. Los 18 restantes coinciden en mayor o menor medida. En cuanto a la concordancia entre la descripción de la historia (anamnesis y exploración del episodio) registrada en el informe respecto a la obtenida a partir de la documentación del mismo, encontramos un único caso en el que ambos coinciden, siendo 9 los casos en los que la descripción es insuficiente o está ausente. El diagnóstico principal no aparece en 4 casos, mientras que los secundarios se omiten en 8; sin embargo, la concordancia es mayor en el caso del diagnóstico principal (8 casos) frente a los 3 casos de coincidencia en los secundarios. El procedimiento quirúrgico principal se describe en 9 casos tal y como se hace en la hoja operatoria, mientras que es discordante en 14 casos (un paciente no fue intervenido, y se describe así en el informe de alta). La evolución clínica, incluyendo complicaciones, está ausente en 10 de los 24 casos, y coincide plenamente en 4. Ninguno de los ítems detallados se diferencia significativamente entre los ingresos urgentes o programados. Si comparamos los números de diagnósticos y procedimientos recogidos por el informe de alta con respecto a los que se deducen tras revisar la historia, encontramos que existen diferencias significativas en los diagnósticos (p = 0,004) pero no en los procedimientos, donde coincide el número en 17 ocasiones (p = 0,380). Sin embargo, son 16 los pacientes en los que se detallan menos diagnósticos (media=2,25) en los informes de alta que en la lectura del episodio completo (media=3,92).
La concordancia de todos los ítems analizados entre el informe de alta y la documentación del episodio puede evaluarse en la fig. 1, en la que vemos gráficamente la distribución porcentual de cada uno de ellos.
La opinión del evaluador considera 6 informes como válidos y claros y 4 como válidos aunque poco claros; 9 son insuficientes y 5 claramente inválidos (fig. 2). La comparación de los GRD recalculados tras la interpretación de los datos del episodio no muestra diferencias significativas, mediante el test de Wilcoxon, encontrándose tan solo modificaciones en 5 casos (p = 0,680) (tabla 2).
Prueba de los rangos con signo de Wilcoxon
| Rangos | ||||
| n | Rango promedio | Suma de rangos | ||
| GRD tras el análisis - GRD antes del análisis | Rangos negativos | 3a | 2,00 | 6,00 |
| Rangos positivos | 2b | 4,50 | 9,00 | |
| Empates | 19c | |||
| Total | 24 | |||
En un ambiente de gestión clínica, evaluación de resultados y análisis de eficiencia es importante considerar el desarrollo de líneas de mejora, muchas de ellas basadas en la autocrítica, encaminadas a conseguir, en definitiva, unas mayores eficacia y eficiencia. El diseño de programas de autoauditorías, o auditorías internas en las unidades de gestión, no es más que la expresión de este empeño en mejorar y, por consiguiente, en aumentar la calidad.
Existen actualmente soluciones tecnológicas que hacen posible la interoperabilidad entre sistemas de información heterogéneos. Uno de los pasos imprescindibles para alcanzarla es definir, por acuerdo, el conjunto de datos que, por su relevancia, deben estar contenidos en los diferentes informes clínicos que describen los procesos de atención sanitaria realizados a ciudadanos concretos en cualquier centro o servicio del Sistema Nacional de Salud. Esta homogeneidad es uno de los elementos de normalización que facilitan el intercambio entre sistemas diferentes al servicio de los ciudadanos5.
En nuestro país y desde 1984 es obligatorio por ley realizar un informe clínico de alta hospitalaria a todo paciente que es atendido en establecimientos sanitarios. El contenido mínimo del informe de alta está regulado por varias normas legales de ámbito nacional y otras de carácter autonómico: la Ley 41/2002, de 14 de noviembre, básica reguladora de la Autonomía del Paciente y de Derechos y Obligaciones en Materia de Información y Documentación Clínica, regula en su artículo 15 el contenido mínimo de la historia clínica de cada paciente. Las comunidades autónomas, en el ejercicio de sus competencias en materia de gestión de la atención sanitaria, han venido implantando diferentes modelos y soluciones de historia clínica o historia de salud para el uso interno de sus respectivos centros y servicios que, en los últimos años, ha sustituido el soporte tradicional en papel por el digital o electrónico. El grado de implantación actual de la historia clínica electrónica en los centros y servicios del Sistema Nacional de Salud se acerca ya a la totalidad de los mismos en el nivel asistencial de Atención Primaria de salud, siendo previsible que, en breve plazo, se alcance un nivel similar de implantación en los centros de atención especializada y de emergencias médicas5. Otras normas reguladoras son la Ley Orgánica 15/1999 de Protección de Datos de Carácter Personal y la Ley 14/1986 General de Sanidad, Orden Ministerial de 6 de septiembre de 1984 reguladora del informe de alta6.
El IAH es un derecho del paciente y una obligación del médico que lo atiende; incluye datos de especial protección y cuyo uso y acceso está limitado. Tiene que cumplir una serie de requisitos mínimos de información que constituyen el CMBD. Esta base de datos nos muestra la complejidad del proceso asistencial médico, que debe estar resumido en el IAH, en una sucesión de códigos comprensibles para un codificador clínico que, mediante el uso de programas informáticos, desarrolla sistemas de clasificación de pacientes. El más utilizado en la actualidad es el de los GRD, clasificación en grupos relacionados por el diagnóstico, que permite analizar costes y comparar el producto hospitalario entre centros para evaluar su eficiencia y añadir criterios de concordancia en los diferentes aspectos. La calidad y la exhaustividad de la codificación clínica guardan una estrecha relación con la calidad del IAH. Este informe debe contener el diagnóstico principal, los secundarios, las comorbilidades, la evolución clínica, con todas las complicaciones surgidas durante el ingreso, y los procedimientos realizados. A partir de esta información se van a generar los principales indicadores de la gestión hospitalaria. El CMBD no solo es una base de datos administrativa para generar información en gestión sanitaria sino que también es una herramienta muy útil para los clínicos, para diseñar proyectos de investigación7.
Sin embargo, como se recoge en el trabajo de Reyes et al.8, solo el 2,8% de los IMAH disponen de suficiente información, con una importante variabilidad en la cumplimentación según el tipo de dato analizado, de modo que hay diferencias significativas en la cumplimentación dependiendo del hospital y del tipo de enfermo, con mayor información en hombres de menor edad y comorbilidad.
Otra cuestión a considerar debe ser la recuperabilidad del informe, así como la concordancia con la información detallada en el global del episodio, lo cual puede mejorarse mediante sistemáticas de elaboración del informe, haciendo la información que se entrega al paciente más rápida y más precisa9.
Este trabajo, pues, se establece en esta línea de búsqueda de eficiencia. Queda claro, como se recoge en la literatura7, que el IAH es muy útil para los pacientes, familiares o cuidadores, para conocer el estado de salud y para desarrollar el plan terapéutico trazado, y debe ser un elemento básico tanto informativo como de comunicación entre distintos niveles asistenciales. Además, el codificador clínico realiza la labor de trasladar los diagnósticos, pruebas diagnósticas e intervenciones quirúrgicas recogidas en la historia clínica a códigos de la Clasificación Internacional de Enfermedades (CIE-9-MC), lo que permite tratar estadísticamente dicha información que nosotros, los clínicos, proporcionamos mediante la redacción adecuada de todos los detalles de la hospitalización, con nuestro informe de alta hospitalaria. La enseñanza de la elaboración del IAH debería ser mucho más estructurada y supervisada durante el periodo formativo, ya que el aprendizaje en la redacción del mismo se adquiere en los primeros años de formación de la especialidad.
Es fundamental que el IAH sea claro y conciso, evitando los términos ambiguos, asegurarse que estén cumplimentadas todas las variables de CMBD y que recoja todas las complicaciones del ingreso y el proceso de tratamiento. Ante la sobrecarga de los servicios de codificación, parece comúnmente aceptado realizar la codificación a partir de los elementos obtenidos del IAH, y no de la historia clínica completa, como desde el punto de vista teórico debería hacerse. Sin embargo, una mala elaboración de los IAH justificaría una insuficiente codificación, lo cual redundaría en una inadecuada clasificación por GRD y, por consiguiente, en un incorrecto cálculo de la complejidad. A pesar de que en nuestra serie no encontramos diferencias significativas en la recodificación de los casos, sí parece claro que los errores en los informes de alta, fundamentalmente por omisión de datos, pueden producir una modificación en los GRD que, a pesar de la ausencia de significación estadística, en series más amplias sí podría poner de manifiesto un adecuado cálculo de la complejidad, más acorde con la realidad del trabajo realizado.
La decisión de realizar un análisis exclusivamente en casos outliers, justificada en sí misma por la propia hipótesis de inicio, no creemos que sea un factor de sesgo precisamente por esta razón, si bien la extensión del análisis a una muestra significativa del total de altas codificadas nos podría ofrecer una información más global de la actividad real de la Unidad. En cualquier caso, también la decisión final ha sido de seleccionar estos casos porque, al ser extremos, probablemente las diferencias encontradas tras la aplicación de mejoras fuesen más evidentes, y su impacto mayor.
ConclusiónLa calidad del informe de alta hospitalaria depende fundamentalmente de la correcta inclusión de todos los datos del CMBD, en concordancia con lo ocurrido en el episodio.
Las discordancias historia/informe pueden generar una modificación en la clasificación por GRD que, si bien en nuestra serie no es estadísticamente significativa, sí que puede influir en un aumento de la complejidad y, por tanto, en la adecuación de los resultados a la realidad.
El análisis crítico del informe de alta hospitalaria en las unidades quirúrgicas a modo de autoauditoría permite establecer líneas de mejora de la calidad, redundando en el aumento en la seguridad del paciente al disminuir los errores de información.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.