El efecto adverso más frecuente y grave de los tratamientos antiacoagulantes es la hemorragia1,2. Presentamos a un paciente en tratamiento con anticoagulantes y antiplaquetarios que sufrió un hemocolecisto o sangrado intravesicular, efecto adverso extremadamente infrecuente, y debatimos la medidas diagnósticas y terapéuticas.
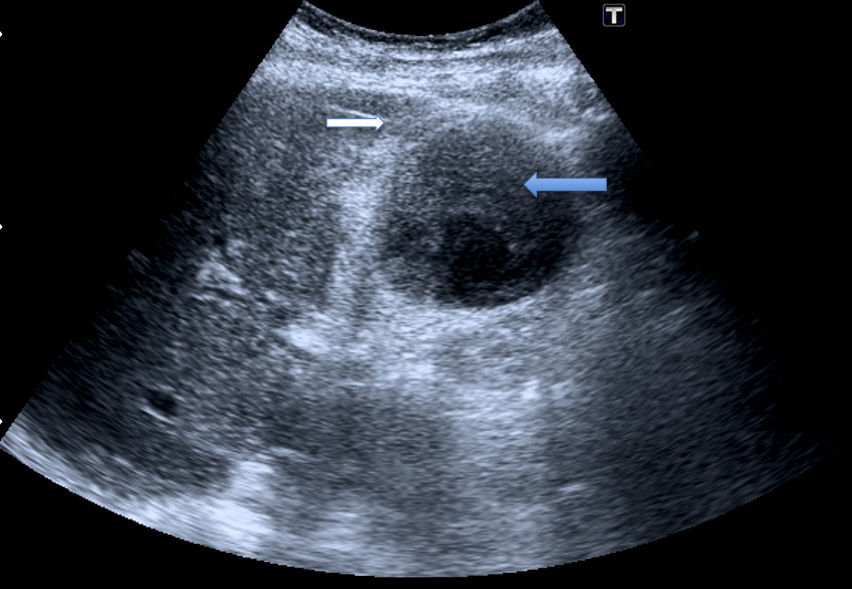
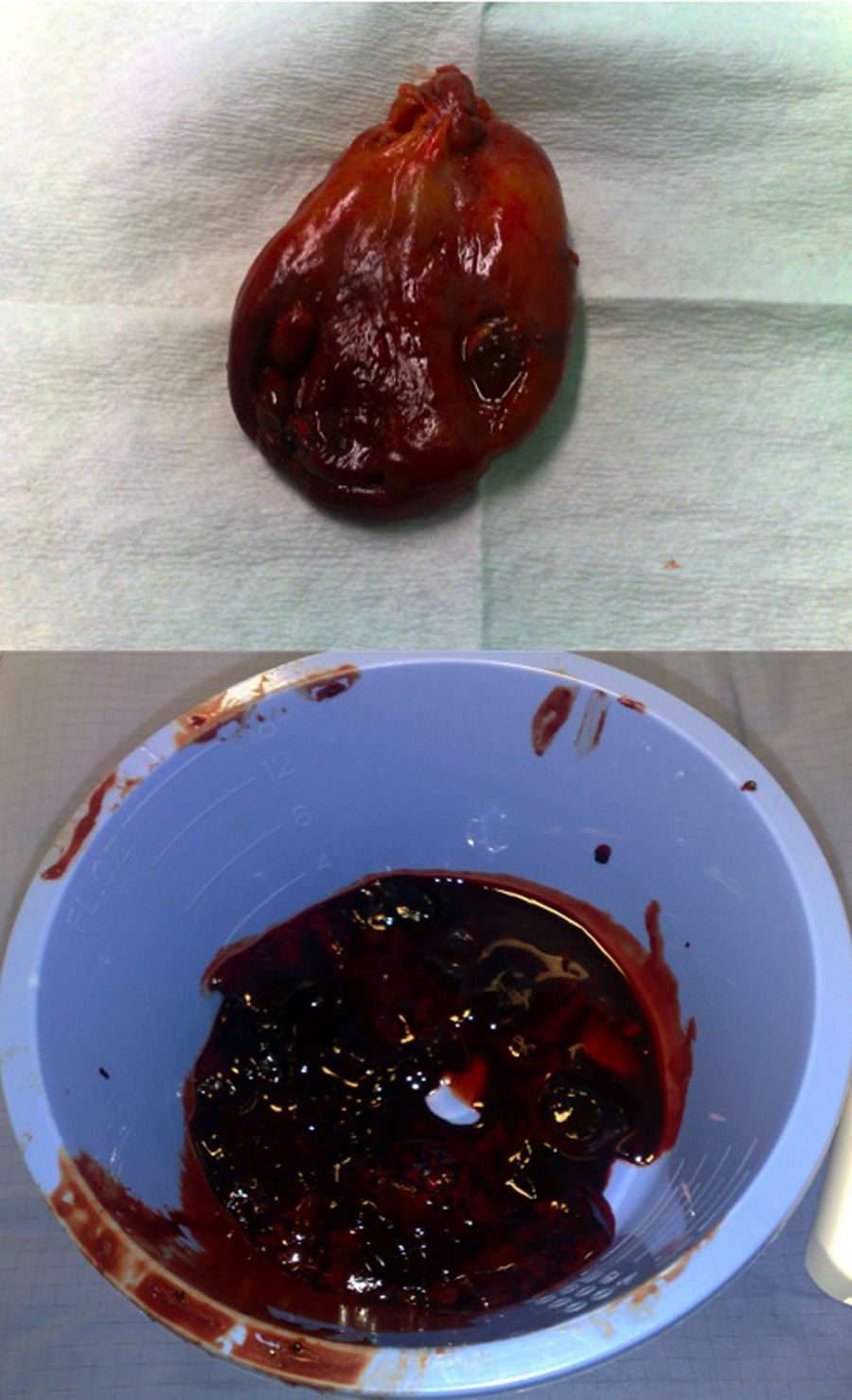
Varón de 86 años que acudió al servicio de urgencias por dolor abdominal en el hipocondrio derecho. Entre sus antecedentes personales destacan: hipertensión arterial, dislipemia, trombosis venosa profunda en MMII en 2003, fibrilación auricular, cardiopatía isquémica con colocación de stent, hipertensión pulmonar severa, insuficiencia tricuspídea grado III, insuficiencia mitral ligera y aórtica moderada, OCFA leve e insuficiencia renal crónica. Su tratamiento habitual era clopidogrel, acenocumarol, amlodipino, omeprazol, furosemida, atorvastatina, finasterida, fluticasona-salmeterol y prednisona. En la analítica destacaban amilasa 150 U/l, AST 152 U/l, ALT 380 U/l, GGT 527 U/l, FA 160 U/l, LDH 312 U/l, Bilirrubina total 2,1mg/dl, creatinina 2,09mg/dl, glucosa 172mg/dl, proteína C reactiva 11,9mg/l, leucocitos 18.970 (87,1% neutrófilos), hematíes 3.270.000, hemogoblina 10,8g/dl, hematocrito 31,7% y plaquetas 268.000. En el estudio de coagulación, observamos una actividad de protrombina del 18%, INR 3,5, TTPA 51 s y fibrinógeno 461 mg/dl. Se realizó una ecografía y se observó una vesícula de paredes engrosadas y poliestratificadas, ocupada por un material heteroecogénico (fig. 1). Las vías biliares intrahepática y extrahepática no estaban dilatadas. Fue intervenido de urgencia, tras normalizar el estudio de coagulación, mediante laparotomía subcostal derecha, visualizando una vesícula biliar distendida con paredes engrosadas con signos hemorrágicos (fig. 2A) y abundantes coágulos en su interior (fig. 2B). Se realizó colecistectomía reglada. En el estudio histológico de la vesícula biliar, la mucosa presentaba extensas zonas con necrosis e infiltrado inflamatorio polimorfonuclear transmural, con extensa hemorragia y necrosis focal de la muscular propia. La serosa presentaba infiltrado inflamatorio agudo parcheado. El postoperatorio transcurrió sin incidencias.
Los tratamientos anticoagulantes se prescriben cada vez más frecuentemente en la práctica médica. Pese a su marcada utilidad, causan hemorragias graves en un 0,4-2,6% de los pacientes, con una mortalidad del 0,6%1,2. La edad, el tiempo de tratamiento, la calidad de la monitorización, el INR, los factores genéticos, las comorbilidades y las interacciones medicamentosas son factores asociados al riesgo hemorrágico en los pacientes tratados con anticoagulantes1,3,4. Actualmente, además, a un porcentaje de pacientes se les asocia tratamiento antiplaquetario, y la terapia combinada se asocia a mayor riesgo hemorrágico5.
El hemocolecisto (HC), termino escasamente utilizado en la literatura médica en castellano, es la presencia de una hemorragia en el interior de la vesícula biliar y fue utilizado por Fitzpatrick por primera vez en 19611,6,7. La presencia de sangre en el interior de la vesícula biliar puede ocurrir por varias razones: colecistitis aguda, traumatismo abdominal, biopsia hepática, neoplasias biliares, hemobilia, mucosa gastrointestinal heterotópica, aneurismas de arterias vecinas rotos a la vesícula biliar, diátesis hemorrágica, parasitosis biliar e isquemia6–9. Además puede producirse extraordinariamente por los tratamientos anticoagulantes, y sólo hay 64 casos descritos en la literatura médica1,2 y ninguno es con terapia combinada (anticoagulante y antiplaquetaria).
En la literatura médica hay una considerable confusión entre HC y colecistitis hemorrágica. En esta, el proceso inflamatorio, habitualmente causado por litiasis, afecta a la pared de la vesícula y produce una rotura de la mucosa que genera una hemorragia al interior de la luz vesicular, causando un HC secundario7,8. En los HC primarios el proceso es inverso; la presencia de coágulos intravesiculares causa la inflamación mural por obstrucción del flujo biliar y este proceso coexiste con litiasis o no. Nuestro paciente es un ejemplo claro de HC primario causado por el tratamiento anticoagulante y antiplaquetario.
El paciente con HC puede presentar varios escenarios clínicos8. El sangrado inicialmente produce coágulos intravesiculares que causan distensión vesicular y una clínica típica de colecistitis aguda. Si no se trata, puede ocurrir la perforación de la vesícula y originarse un abdomen agudo con hemoperitoneo2,8,9. La sangre también puede pasar a la vía biliar y causar un cuadro de ictericia obstructiva7–9 o, finalmente, llegar al tubo digestivo y producir hematemesis y/o melena7–9.
Los hallazgos ecográficos típicos de HC son engrosamiento o irregularidades focales en la pared vesicular, membranas y material ecogénico intraluminal inmóvil que no deja sombra9. En ocasiones, las imágenes semejan las observadas en el cáncer de vesícula. En la TC podemos apreciar atenuación alta en el interior de la luz vesicular con un nivel fluido-fluido que corresponde a la sangre. En la fase temprana de la TC con contraste, podemos apreciar extravasación activa, que puede pasar inadvertida en la fase tardía9. En la angiografía o en la ecografía Doppler, puede apreciarse la extravasación de sangre al interior vesícular9.
La colecistectomía urgente es el tratamiento de elección2,8–10. La colecistostomía percutánea es una alternativa válida en los pacientes no candidatos a cirugía8. Las complicaciones postoperatorias más frecuentes son: hemorragia y shock hipovólemico10.
Como conclusión, con pacientes con tratamiento anticoagulante y/o antiplaquetario que presenten un cuadro de colecistitis aguda, debemos recordar que podemos estar ante un hemocolecisto como efecto adverso de dicho tratamiento. Un correcto diagnóstico radiológico y una cirugía precoz son la actitud terapéutica correcta.