La colecistectomía laparoscópica (CL) como cirugía mayor ambulatoria (CMA) presenta un número de ingresos imprevistos mayor que otros procedimientos de CMA. Revisamos la bibliografía referente a factores asociados a ingresos imprevistos en CMA y a conversión a cirugía abierta e investigamos estos datos en nuestra serie.
MétodoEstudio de cohorte retrospectiva del periodo 1999 a 2013 (511 casos). Se estudian los factores que en algún estudio previo han mostrado una posible asociación de ingreso no previsto o conversión.
ResultadosEn el periodo 1999-2013 fueron incluidos 511 pacientes (166 hombres/345 mujeres) con mediana de edad de 53 años. La indicación quirúrgica fue: colelitiasis sintomática (386 casos), episodio previo de colecistitis (52 casos), pancreatitis biliar (47 casos) y CPRE por coledocolitiasis (11 casos). El 70% fueron dados de alta en el mismo día, ingresaron una noche el 13% y más de 24 h, el 17%. La tasa de conversión fue del 3,3%, la de reingreso del 2,8% y la de reintervención del 1,2%. El estudio bivariante muestra asociación estadística significativa entre edad mayor de 65 años, clasificación ASA II o superior, ingreso previo por colecistitis y pared vesicular engrosada en ecografía. La regresión logística identifica 3 factores predictores independientes: edad mayor de 65 años, clasificación ASA II o superior, ingreso previo por colecistitis. (sensibilidad: 10,6%; especificidad: 98,6%; coeficiente R2: 0,046-0,066).
ConclusionesLa capacidad predictiva del modelo es nula. Pensamos que hay otros factores ajenos a las indicaciones que son responsables del elevado porcentaje de fallo de CMA que muestra la CL.
Laparoscopic cholecystectomy (LC) performed as day-case (DC) surgery has more unexpected admissions than most day-case procedures. We revised the literature about factors associated with unexpected admissions in LC as well as reconversion to open laparotomy and we investigate these factors in our series.
MethodsRetrospective cohort study, period 1999-2013 (511 cases). We study factors that in the literature have been associated with unpredicted admissions in DC or reconversion.
ResultsIn the period 1999-2013 511 patients were included (166 male/345 female), median age 53 years. Surgical indication was: Symptomatic cholelithiasis (386 cases), previous episode of cholecystitis (52 cases), biliary pancreatitis (47 cases) and ERCP for common duct stones (11cases). 70% were discharged on the same day, 13% overnight and 17% stayed longer than 24hours. Reconversion rate was 3.3%, readmission rate 2.8% and reoperation rate 1.2%. Bivariant study showed significant statistical association with age 65 or, ASA classification II or higher, previous admission for acute cholecystitis and logistic regression showed them to be significantly associated with readmission (sensibility: 10.6%, specificity: 98.6%, R2 coefficient: 0.046-0.066).
ConclusionsThe model's predictive capacity is null. We think that factors other than indications are responsible for the high proportion of failure showed by LC in DC.
La colecistectomía laparoscópica (CL) ya no es una técnica nueva. El año próximo se cumplirán 30 años desde la primera CL realizada por Mühe en 19851. En Francia Mouret comenzó a realizarla en 1987 y en EE. UU., Mc Kerrnan y Saye realizaron la primera en 19881 aunque la técnica fue popularizada por Reddick y Olsen, quienes en 1990 ya publicaron su primera experiencia en colecistectomía sin ingreso (CC-CMA)2. En España, la CL se implantó rápidamente, coincidiendo además con los años de desarrollo y expansión de la cirugía ambulatoria (CMA)3. Sin embargo su práctica como CMA no se ha generalizado en nuestro país por motivos no muy claros, quizá por el temor a complicaciones postoperatorias graves tras el alta4 o por la dificultad de ajustarla en el plan de trabajo de los grandes hospitales5.
Por otra parte el número de ingresos inesperados tras CC-CMA es mucho más elevado que en otros procedimientos de CMA6. Se ha tratado de mejorar estos resultados estudiando los factores asociados al ingreso no previsto tras la CC-CMA con resultados variables7–11.
En el Hospital de Laredo realizamos CC-CMA desde 199912. Nuestros criterios de inclusión para CC-CMA son poco restrictivos y en líneas generales no difieren de los utilizados en otros procedimientos de CMA, como pudiera ser hernia inguinal. Por esta razón pensamos que nuestra serie puede servir para investigar los factores asociados al fracaso de CMA en CL.
MétodoDiseño, casos y criterios de inclusión en el estudioRealizamos un estudio de cohorte retrospectiva revisando todos los casos incluidos en el sistema informatizado de lista de espera quirúrgica para el procedimiento «colecistectomía laparoscópica») (CIE-9-mc 51.23) con modalidad de ingreso «CMA» durante el periodo 1999 a 2013. Los criterios de inclusión para CL en régimen de CMA fueron: indicación de colecistectomía por colelitiasis sintomática o complicada (colecistitis aguda, pancreatitis aguda, coledocolitiasis) y ausencia de contraindicación para CMA por motivos médicos (ASA I y II y ASA III estable) o sociales (paciente capaz de comprender autocuidados, que vive acompañado de familiares responsables, a menos de 45 min de desplazamiento del hospital y con comodidades adecuadas en su domicilio). Durante este periodo de 14 años la plantilla del Servicio de Cirugía tuvo numerosos cambios por lo que, siendo una unidad de 6 cirujanos, los casos incluidos en esta revisión fueron indicados y operados por 15 cirujanos distintos.
Cirugía y postoperatorioLos pacientes ingresan en hospital de día quirúrgico a las 7:30. El día anterior al ingreso, por la tarde, se les administra una dosis de heparina de bajo peso molecular en su centro de salud como profilaxis de enfermedad tromboembólica. Son intervenidos a primera hora de la sesión quirúrgica, habitualmente un solo caso de colecistectomía y ocasionalmente 2 para que el último caso termine no más tarde de las 12:00. Se realiza profilaxis antibiótica con cefazolina 2g en dosis única preoperatoria en pacientes con antecedentes de colecistitis, pancreatitis, coledocolitiasis o mayores de 70 años.
La técnica anestésica ha ido evolucionando a lo largo del periodo que incluye toda la serie. Se realiza también sistemáticamente profilaxis de náuseas y vómitos postoperatorios, al principio de la serie con dihidrobenzoperidol y posteriormente con ondansetrón. La CL se realiza mediante la técnica con la que el cirujano se encuentra más familiarizado (87,3% técnica «francesa» con 3 o 4 trocares; y 12,7% técnica «americana»). Se realizó colangiografía intraoperatoria únicamente en el 1,2% de los casos. Las heridas de puertas laparoscópicas son infiltradas sistemáticamente con ropivacaína 0,5% al finalizar la intervención. Tras la intervención (IQ) pasan a reanimación durante un periodo de unas 2 h y, posteriormente, al hospital de día donde se inicia la tolerancia oral y la deambulación, habitualmente en torno a las 17:00. El alta se da por parte de Cirugía y Anestesia (cirujano y anestesista de guardia) entre las 20:00 y las 21:00, motivo por el que no computamos la estancia postoperatoria (tiempo de reanimación+hospital de día) en horas, siendo esta de habitualmente unas 9 a 10 h.
ComplicacionesLlamamos «fallo de CMA» a todo ingreso que obligue a pasar, como mínimo, una noche de hospitalización, aunque el alta fuera dada antes de las primeras 24 h. Se obtienen datos demográficos, clínicos y quirúrgicos, prestando especial atención a los motivos que ocasionaron el ingreso hospitalario en los casos de «fallo de CMA», así como a las complicaciones postoperatorias, reintervenciones y reingresos.
Elaboración de datosDescribimos nuestra serie mediante proporciones, porcentajes y estadísticos no paramétricos como mediana e intervalo intercuartil por tratarse de una población que no sigue la normalidad (edad, tiempo quirúrgico) y realizamos comparaciones entre datos cualitativos por la prueba de chi cuadrado y entre cuantitativos por la prueba de Kruskall Wallis. El análisis multivariante se realiza mediante regresión logística. Se ha utilizado el programa estadístico SPSS versión 15.0.
ResultadosEn el periodo 1999-2013 fueron incluidos en lista de espera quirúrgica 511 pacientes para la realización de CL como CMA (166 hombres/345 mujeres) con una mediana de edad de 53 años (intervalo intercuartil: 24 años). Un total de 5 casos no cumplían los criterios básicos de CMA por lo que fueron excluidos del estudio. Los siguientes resultados se refieren a los 506 casos restantes.
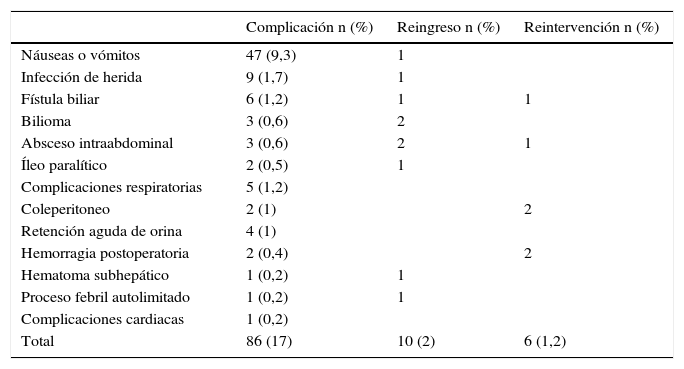
La indicación quirúrgica fue: colelitiasis sintomática en 386 casos (76,3%), colecistitis aguda tratada médicamente en un ingreso anterior en 52 casos (10,3%), pancreatitis biliar en 47 casos (9,3%) y coledocolitiasis tratada por CPRE en 11 casos (2,2%) (además hay otras 7 CPRE previas a la IQ, 2 en colecistitis y 5 en pancreatitis) y pólipos de vesícula biliar sin colelitiasis en 10 casos (1,9%). Un total de 250 de los pacientes (49,4%) tenían enfermedad asociada, siendo clasificados, como ASA II 240 (47,4%) y, ASA III 10 casos (2%). Otros 198 pacientes (39,1%) tenían un índice de masa corporal (IMC) de 30 o superior. Se realizó la CL en régimen de CMA en 353 casos (70%), mientras que 153 (30%) requirieron ingreso: de una noche en 65 casos (13%) y de mayor duración en 88 (17%). Hubo 10 reingresos: 2 por colección subhepática biliar no infectada («bilioma»), 2 por absceso subhepático, uno por náuseas y vómitos, uno por infección de herida, uno por fístula biliar externa, uno por hematoma subhepático, uno por íleo paralítico y uno por un proceso febril autolimitado de origen no determinado (tabla 1). Se realizaron 6 reintervenciones. De ellas únicamente una fue emergente, por hemorragia de la arteria cística, que fue diagnosticada en el postoperatorio inmediato mientras el paciente estaba todavía en reanimación. Se realizó otra reintervención por hemorragia a las 24 h tras una IQ con hemostasia dificultosa que mostraba un débito hemático excesivo por el drenaje. Se reintervinieron también 2 casos de coleperitoneo: uno por fuga por conducto cístico y otro por sección completa de colédoco que precisó hepaticoyeyunostomía. También se reintervino un caso de fístula biliar que precisó la colocación de drenaje de Kehr y un absceso subhepático en el que el drenaje percutáneo fue insuficiente (tabla 1). De los reingresos, únicamente 2 fueron reintervenidos.
Complicaciones postoperatorias
| Complicación n (%) | Reingreso n (%) | Reintervención n (%) | |
|---|---|---|---|
| Náuseas o vómitos | 47 (9,3) | 1 | |
| Infección de herida | 9 (1,7) | 1 | |
| Fístula biliar | 6 (1,2) | 1 | 1 |
| Bilioma | 3 (0,6) | 2 | |
| Absceso intraabdominal | 3 (0,6) | 2 | 1 |
| Íleo paralítico | 2 (0,5) | 1 | |
| Complicaciones respiratorias | 5 (1,2) | ||
| Coleperitoneo | 2 (1) | 2 | |
| Retención aguda de orina | 4 (1) | ||
| Hemorragia postoperatoria | 2 (0,4) | 2 | |
| Hematoma subhepático | 1 (0,2) | 1 | |
| Proceso febril autolimitado | 1 (0,2) | 1 | |
| Complicaciones cardiacas | 1 (0,2) | ||
| Total | 86 (17) | 10 (2) | 6 (1,2) |
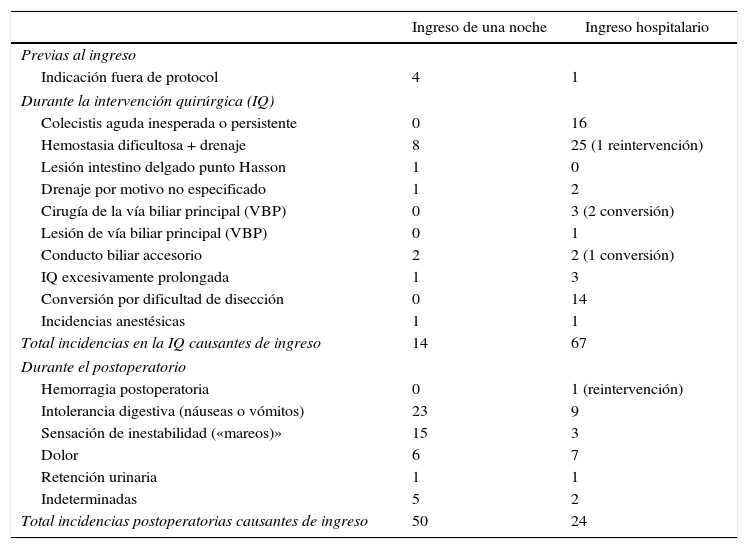
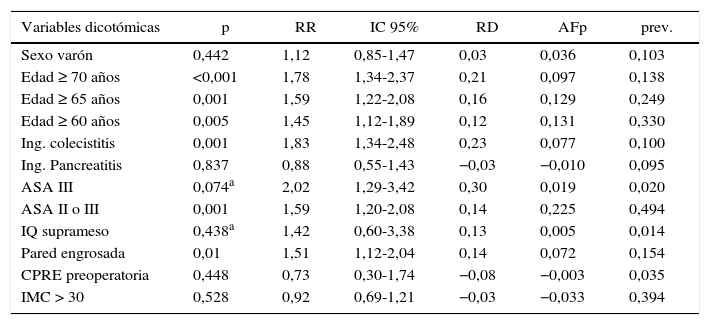
Los motivos de «fallo de CMA» se exponen en la tabla 2. El estudio bivariante de los posibles factores predictores de «fallo de CMA» se muestra en la tabla 3. El análisis multivariante con regresión logística binaria mostró como factores independientes predictivos de «fallo de CMA» la edad mayor de 65 años (p=0,04; coeficiente: 0,472; OR: 1,603 con IC 95%: 1,022-2,516), el ingreso previo por colecistitis (p=0,007; coeficiente: 0,827; OR: 2,286 con IC 95%: 1,252-4,174) y el riesgo ASA II-III (p=0,022; coeficiente: 0,478; OR: 1,613 con IC 95%: 1,070-2,432). El modelo muestra una significación global de 0,0001 con un coeficiente de determinación R2 entre 0,046 (Cox y Snell) y 0,066 (Nagelkerke). Como modelo predictivo, si consideramos como pronosticado una probabilidad de 0,5 o superior, tiene una sensibilidad del 10,5% y una especificidad del 98,6% con un 71,9% de clasificaciones correctas.
Motivos de ingreso en «fallos de CMA»
| Ingreso de una noche | Ingreso hospitalario | |
|---|---|---|
| Previas al ingreso | ||
| Indicación fuera de protocol | 4 | 1 |
| Durante la intervención quirúrgica (IQ) | ||
| Colecistis aguda inesperada o persistente | 0 | 16 |
| Hemostasia dificultosa + drenaje | 8 | 25 (1 reintervención) |
| Lesión intestino delgado punto Hasson | 1 | 0 |
| Drenaje por motivo no especificado | 1 | 2 |
| Cirugía de la vía biliar principal (VBP) | 0 | 3 (2 conversión) |
| Lesión de vía biliar principal (VBP) | 0 | 1 |
| Conducto biliar accesorio | 2 | 2 (1 conversión) |
| IQ excesivamente prolongada | 1 | 3 |
| Conversión por dificultad de disección | 0 | 14 |
| Incidencias anestésicas | 1 | 1 |
| Total incidencias en la IQ causantes de ingreso | 14 | 67 |
| Durante el postoperatorio | ||
| Hemorragia postoperatoria | 0 | 1 (reintervención) |
| Intolerancia digestiva (náuseas o vómitos) | 23 | 9 |
| Sensación de inestabilidad («mareos)» | 15 | 3 |
| Dolor | 6 | 7 |
| Retención urinaria | 1 | 1 |
| Indeterminadas | 5 | 2 |
| Total incidencias postoperatorias causantes de ingreso | 50 | 24 |
Factores predictores de fallo de CMA: análisis bivariante
| Variables dicotómicas | p | RR | IC 95% | RD | AFp | prev. |
|---|---|---|---|---|---|---|
| Sexo varón | 0,442 | 1,12 | 0,85-1,47 | 0,03 | 0,036 | 0,103 |
| Edad ≥ 70 años | <0,001 | 1,78 | 1,34-2,37 | 0,21 | 0,097 | 0,138 |
| Edad ≥ 65 años | 0,001 | 1,59 | 1,22-2,08 | 0,16 | 0,129 | 0,249 |
| Edad ≥ 60 años | 0,005 | 1,45 | 1,12-1,89 | 0,12 | 0,131 | 0,330 |
| Ing. colecistitis | 0,001 | 1,83 | 1,34-2,48 | 0,23 | 0,077 | 0,100 |
| Ing. Pancreatitis | 0,837 | 0,88 | 0,55-1,43 | −0,03 | −0,010 | 0,095 |
| ASA III | 0,074a | 2,02 | 1,29-3,42 | 0,30 | 0,019 | 0,020 |
| ASA II o III | 0,001 | 1,59 | 1,20-2,08 | 0,14 | 0,225 | 0,494 |
| IQ suprameso | 0,438a | 1,42 | 0,60-3,38 | 0,13 | 0,005 | 0,014 |
| Pared engrosada | 0,01 | 1,51 | 1,12-2,04 | 0,14 | 0,072 | 0,154 |
| CPRE preoperatoria | 0,448 | 0,73 | 0,30-1,74 | −0,08 | −0,003 | 0,035 |
| IMC > 30 | 0,528 | 0,92 | 0,69-1,21 | −0,03 | −0,033 | 0,394 |
| Variables cuantitativas p | MD | IC 95% | |
|---|---|---|---|
| Edad | 0,001 | 4,738 | 2,03-7,45 |
| IMC | 0,865 | −0,865 | −0,79-0,75 |
AFp: fracción atribuible poblacional; CPRE: Colangiopancreatografía retrograda endoscópica; IC: intervalo de confianza; IQ: intervención quirúrgica; IMC: índice de masa corporal; Ing.: ingreso previo; MD: diferencia de medias; prev: prevalencia en la serie; RD: diferencia de riesgos; RR: riesgo relativo.
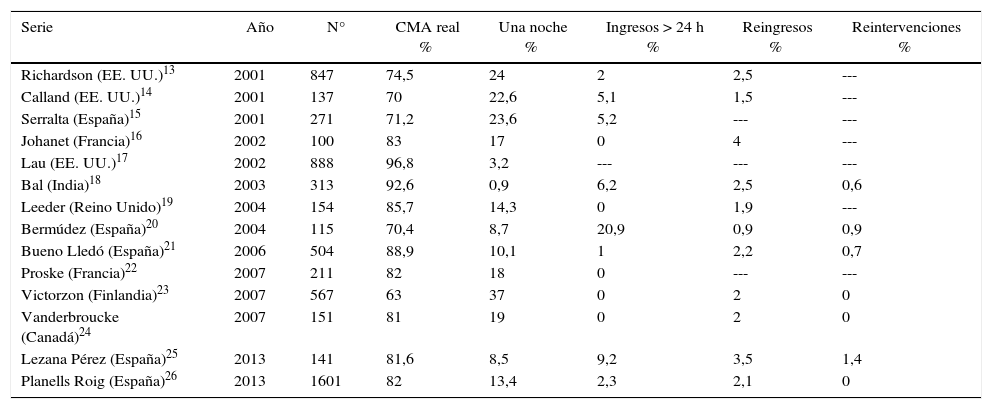
La CL realizada como CMA no se ha integrado en la práctica habitual de forma generalizada. Uno de los motivos habitualmente sugeridos es el miedo a la aparición de complicaciones graves tras el alta hospitalaria4 y la difícil integración en la programación en los grandes hospitales5. La tasa de reingresos es un indicador clave ya que nos muestra aquellos casos que en el momento del alta se encontraban bien y no se sospechaba que el próximo desarrollo de una complicación obligaría a ingresar al paciente de nuevo. En nuestra serie hubo 10 reingresos (2,8%) (tabla 1), tasa similar a la publicaba por otros autores13–26 (tabla 4). La tasa de reintervenciones es otro dato muy importante. En nuestra serie se realizaron 6 reintervenciones (1,2%) (tabla 1), siendo solamente una de carácter emergente por hemorragia de arteria cística detectada en el postoperatorio inmediato mientras el paciente estaba todavía en reanimación. De los pacientes reingresados, únicamente 2 precisaron reintervención, una fístula biliar que requirió colocación de drenaje de Kehr y un absceso subhepático. Nuestra tasa de complicaciones es similar a la publicada por otros autores13,23,24,26. No hubo mortalidad entre nuestros pacientes.
Ingresos, reingresos y reintervenciones en algunas series de colecistectomía CMA
| Serie | Año | N° | CMA real % | Una noche % | Ingresos > 24 h % | Reingresos % | Reintervenciones % |
|---|---|---|---|---|---|---|---|
| Richardson (EE. UU.)13 | 2001 | 847 | 74,5 | 24 | 2 | 2,5 | --- |
| Calland (EE. UU.)14 | 2001 | 137 | 70 | 22,6 | 5,1 | 1,5 | --- |
| Serralta (España)15 | 2001 | 271 | 71,2 | 23,6 | 5,2 | --- | --- |
| Johanet (Francia)16 | 2002 | 100 | 83 | 17 | 0 | 4 | --- |
| Lau (EE. UU.)17 | 2002 | 888 | 96,8 | 3,2 | --- | --- | --- |
| Bal (India)18 | 2003 | 313 | 92,6 | 0,9 | 6,2 | 2,5 | 0,6 |
| Leeder (Reino Unido)19 | 2004 | 154 | 85,7 | 14,3 | 0 | 1,9 | --- |
| Bermúdez (España)20 | 2004 | 115 | 70,4 | 8,7 | 20,9 | 0,9 | 0,9 |
| Bueno Lledó (España)21 | 2006 | 504 | 88,9 | 10,1 | 1 | 2,2 | 0,7 |
| Proske (Francia)22 | 2007 | 211 | 82 | 18 | 0 | --- | --- |
| Victorzon (Finlandia)23 | 2007 | 567 | 63 | 37 | 0 | 2 | 0 |
| Vanderbroucke (Canadá)24 | 2007 | 151 | 81 | 19 | 0 | 2 | 0 |
| Lezana Pérez (España)25 | 2013 | 141 | 81,6 | 8,5 | 9,2 | 3,5 | 1,4 |
| Planells Roig (España)26 | 2013 | 1601 | 82 | 13,4 | 2,3 | 2,1 | 0 |
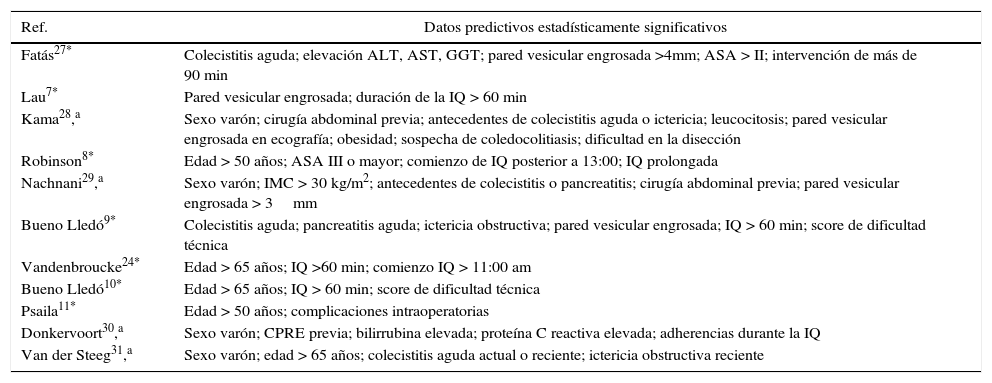
Actualmente después de más de 2 decenios de experiencia en CL como CMA y de numerosas publicaciones13–26 (tabla 4) y (tabla 5)7–11,24,27–31 y metaanálisis32,33 parece que la seguridad de esta técnica está claramente demostrada. Sin embargo la tasa de ingresos inesperados, no deseados o, como los denominamos nosotros, «fallos de CMA» es elevada.
Factores predictivos de fracaso de CMA o de conversión en diversos estudios
| Ref. | Datos predictivos estadísticamente significativos |
|---|---|
| Fatás27* | Colecistitis aguda; elevación ALT, AST, GGT; pared vesicular engrosada >4mm; ASA > II; intervención de más de 90 min |
| Lau7* | Pared vesicular engrosada; duración de la IQ > 60 min |
| Kama28,a | Sexo varón; cirugía abdominal previa; antecedentes de colecistitis aguda o ictericia; leucocitosis; pared vesicular engrosada en ecografía; obesidad; sospecha de coledocolitiasis; dificultad en la disección |
| Robinson8* | Edad > 50 años; ASA III o mayor; comienzo de IQ posterior a 13:00; IQ prolongada |
| Nachnani29,a | Sexo varón; IMC > 30 kg/m2; antecedentes de colecistitis o pancreatitis; cirugía abdominal previa; pared vesicular engrosada > 3mm |
| Bueno Lledó9* | Colecistitis aguda; pancreatitis aguda; ictericia obstructiva; pared vesicular engrosada; IQ > 60 min; score de dificultad técnica |
| Vandenbroucke24* | Edad > 65 años; IQ >60 min; comienzo IQ > 11:00 am |
| Bueno Lledó10* | Edad > 65 años; IQ > 60 min; score de dificultad técnica |
| Psaila11* | Edad > 50 años; complicaciones intraoperatorias |
| Donkervoort30,a | Sexo varón; CPRE previa; bilirrubina elevada; proteína C reactiva elevada; adherencias durante la IQ |
| Van der Steeg31,a | Sexo varón; edad > 65 años; colecistitis aguda actual o reciente; ictericia obstructiva reciente |
* Finalidad del estudio: factores asociados a fracaso de CMA.
El principal objetivo de la CC-CMA es que el paciente, una vez operado, pueda volver a su domicilio, con un bienestar y una seguridad clínica adecuados, tras un corto periodo de observación en el hospital (inferior a 12 h) sin permanecer ingresado ni siquiera una noche. En las series publicadas este objetivo se alcanza en un porcentaje variable entre 63 y 96%13–26 (tabla 4), siendo el 80% lo más habitual. En la mayor serie publicada en España (Planells)26 la CMA real es del 80,8%.
La variabilidad en los resultados se ha atribuido a los criterios de inclusión para este procedimiento34. Se han realizado estudios dirigidos a la búsqueda de factores predictores de ingreso no previsto tras CC-CMA7–11,24,27 o predictores de conversión a laparotomía28–31 (tabla 5). En estos trabajos se han encontrado una serie de variables que se asocian al «fallo de CMA»: 1) datos demográficos: sexo varón28–31 y edad avanzada con diferentes puntos de corte (>50 años8,11, >65 años24,10, etc.); 2) datos clínicos: obesidad medida por el IMC29, elevación de transaminasas27, engrosamiento de pared vesicular en ecografía7,27–29, realización previa de CPRE30, episodio previo de colecistitis, pancreatitis o ictericia 9,28,31; 3) patología asociada: en general resumida en el riesgo anestésico ASA8; 4) datos de la propia IQ: dificultad de disección, duración de la IQ8,24,29, horario de programación8,24.
En nuestro hospital realizamos CC-CMA desde 1999. Nuestra experiencia en CC-CMA ha sido publicada en la revista de la ASECMA en 201012. En la mayoría de las series entre un 15 y un 25% de los casos quedan ingresados al menos una noche (tabla 4). Nuestros resultados son incluso peores, con un 30% de «fallos de CMA». Como nuestros criterios de inclusión han sido poco estrictos y similares a los aplicados a otros procedimientos de CMA de menor entidad, pensamos que nuestra serie serviría para detectar qué variables se asocian al ingreso hospitalario y así poder precisar mejor las indicaciones.
Hemos estudiado en nuestra serie las diferentes variables propuestas por estos autores (tabla 5). En el análisis bivariante (tabla 3) encontramos que existe una asociación estadísticamente significativa entre edad, riesgo ASA, pared vesicular engrosada en ecografía, ingreso previo por colecistitis y duración de la IQ. Sin embargo las variables sexo varón, IMC mayor de 30, antecedentes de cirugía supramesocólica, CPRE previa e ingreso previo por pancreatitis no se asocian al riesgo de ingreso (tabla 3). Los estudios antes citados son observacionales por lo que puede haber factores de confusión que deben ser controlados mediante análisis multivariante. Aquellos estudios que lo realizan muestran un número reducido de variables independientes: edad, antecedente de colecistitis e, invariablemente, la duración de la IQ o las complicaciones intraoperatorias7,10,11. Sin embargo estos resultados carecen de utilidad práctica ya que la indicación de CMA debe hacerse desde la consulta y si habrá o no dificultades técnicas en la IQ no podemos predecirlo en muchos casos. Planells35, investigando el mismo tema, demuestra que un índice compuesto de datos clínicos y radiológicos, edad y datos de enfermedad asociada que denomina «índice de clasificación de complejidad quirúrgica (ICCQ)» correlaciona bien con la dificultad técnica de la IQ y su duración, pudiendo servir para mejorar la indicación de CL-CMA. La utilidad de dicho índice en la práctica no está aún demostrada.
Aplicando regresión logística con finalidad predictiva, es decir, seleccionando el modelo que muestre mayor capacidad de clasificación correcta, obtenemos como variables predictoras independientes el riesgo ASA, la edad mayor de 65 años y el antecedente de ingreso previo por colecistitis. En cuanto a la edad optamos por el punto de corte a los 65 años para mantener un equilibrio entre el riesgo de ingreso y la exclusión de un gran número de pacientes. Sin embargo la capacidad predictora del modelo es muy baja. Su índice de determinación R2 es de tan solo 0,05-0,06, lo que indica que más del 90% de la variabilidad observada en la serie no es explicada por el modelo y, si bien muestra una elevada especificidad (98,6%), su sensibilidad es prácticamente nula por lo que carece de valor predictivo práctico. Si de todos modos decidiéramos excluir a los pacientes con antecedentes de colecistitis, considerando que su prevalencia es de un 10% en nuestra población de casos indicados para CMA, esta medida tendría un impacto de mejora de resultados del 7,7% (fracción atribuible poblacional) (tabla 3). Sin embargo hay que considerar que la mitad de nuestros pacientes con antecedentes de colecistitis se fueron de alta en el mismo día y si fueran excluidos dejarían de beneficiarse de la CMA. Por ello pensamos que el restringir indicaciones en CL-CMA debe realizarse en dependencia de la capacidad del hospital de admitir pacientes de forma no programada y, por lo tanto, de la situación particular de cada servicio de cirugía. No hay que olvidar que en la mayoría de las series de CL como CMA, entre un 15 y un 25%, ingresa al menos una noche (tabla 4).
Como muestran nuestros resultados hay otros datos diferentes de la indicación quirúrgica que determinan los resultados y que deben ser los responsables de la variabilidad no explicada por el modelo de regresión. Ahn36 en una excelente revisión evalúa todos los factores que pueden ser retocados para conseguir unos mejores resultados al realizar CL como CMA y que pueden ser aplicados en forma de vía clínica.
Como conclusión, pensamos que la CL puede realizarse en régimen de CMA con seguridad, indicándola con los mismos criterios que cualquier colecistectomía, y cumpliendo las indicaciones básicas generales de toda CMA, pero estando dispuestos a asumir un elevado porcentaje de ingresos imprevistos. La mejora de los resultados debemos buscarla, no tanto en la restricción de indicaciones, sino en el manejo perioperatorio multidisciplinar donde entraría un protocolo de «fast-track».
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.