Clásicamente, se colocaba un drenaje subhepático de forma sistemática en la colecistectomía para prevenir los abscesos intraabdominales, posibles sangrados postoperatorios y fístulas biliares. Con el tiempo se ha ido demostrando que el uso sistemático de drenaje no aporta beneficios, pero muchos estudios concluyen que, en circunstancias especiales (sangrado, signos inflamatorios en la vesícula biliar, apertura incidental o sospecha de fuga biliar) y según la experiencia de cada cirujano, la indicación de colocación de un drenaje puede tener cabida.
Material y métodosRealizamos un estudio prospectivo de 100 colecistectomías laparoscópicas consecutivas, intervenidas de forma electiva por colelitiasis sintomática o pólipos vesiculares. En 15 de ellas se colocó un drenaje subhepático. Las indicaciones para colocarlo fueron: en 11 pacientes como «testigo» por sangrado del lecho vesicular controlado intraoperatoriamente y en 4 por apertura de la vesícula con salida de bilis de aspecto turbio-purulento. Las variables principales investigadas fueron la utilidad clínica que ha tenido la colocación del drenaje, la estancia hospitalaria y la cuantificación del dolor a las 24h de la intervención por parte del paciente mediante una escala analógico-visual.
ResultadosEn ningún paciente la colocación del drenaje tuvo utilidad alguna. La mediana de estancia hospitalaria aumentó un día en los pacientes con drenaje (p=0,002). La mediana de dolor a las 24h de la intervención en los pacientes con drenaje fue mayor (p=0,018).
ConclusiónLa colocación de un drenaje subhepático tras colecistectomía laparoscópica programada aumenta el dolor postoperatorio y prolonga la estancia hospitalaria, pero no previene la aparición de abscesos intraabdominales.
Classically, a sub-hepatic drain was inserted routinely in a cholecystectomy to prevent intra-abdominal abscesses, possible post-surgical bleeding, and biliary fistulas. Over the years, it has been demonstrated that the systematic use of a drain does not have any benefits, and many studies conclude that, in special circumstances (bleeding, signs of gallbladder inflammation, incidental opening, or suspected bile leak), and depending on the experience of the individual surgeon, the insertion of a drain may be of use.
Material y methodsA prospective study was conducted on 100 elective laparoscopic cholecystectomies performed due to symptomatic cholelithiasis or gallbladder polyps. A sub-hepatic drain was inserted in 15 of them. The indications for inserting it were: in 11 patients as a “control” due to a gallbladder bed bleed controlled during surgery, and in 4 due to a gallbladder opening with the excretion of turbid-purulent bile. The main outcomes investigated were the clinical benefit achieved by the insertion of the drain, the hospital stay, and the quantifying of the pain by the patients 24h after surgery, using a visual analogue scale.
ResultsThe insertion of a drain was of no benefit to any patient. The median hospital stay increased by 1 day in patients with a drain (P=.002). The median pain score at 24h was higher in patients with a drain inserted (P=.018).
ConclusionThe insertion of a sub-hepatic drain after elective laparoscopic cholecystectomy increases post-surgical pain and prolongs hospital stay, and does not prevent the occurrence of intra-abdominal abscesses.
La colecistectomía laparoscópica es el tratamiento de elección de la colelitiasis sintomática y de los pólipos vesiculares. Clásicamente, se colocaba un drenaje subhepático de forma sistemática para prevenir los abscesos intraabdominales, posibles sangrados postoperatorios y fístulas biliares1. En la colecistectomía abierta está ampliamente demostrado que el drenaje no es de ninguna utilidad2,3. Según ha ido aumentando la experiencia en el abordaje laparoscópico, se ha ido demostrando que el uso sistemático de drenaje aquí tampoco aporta beneficios, pero muchos estudios concluyen que, en circunstancias especiales (sangrado, signos inflamatorios en la vesícula biliar, apertura incidental o sospecha de fuga biliar) y según la experiencia personal de cada cirujano, la indicación de colocación de un drenaje puede tener cabida4,5.
Material y métodosRealizamos un estudio prospectivo de 100 colecistectomías laparoscópicas consecutivas, intervenidas de forma electiva por colelitiasis sintomática o pólipos vesiculares, entre junio de 2010 y marzo de 2011. En 15 de ellas se colocó un drenaje subhepático. Las indicaciones para colocarlo fueron: en 11 pacientes como «testigo» por sangrado del lecho vesicular controlado intraoperatoriamente y en 4 por apertura de la vesícula con salida de bilis de aspecto turbio-purulento.
Las variables analizadas fueron edad, sexo, comorbilidades, tiempo operatorio, complicaciones, mortalidad, incidencia de abscesos postoperatorios, la utilidad clínica que ha tenido la colocación del drenaje, la estancia hospitalaria y la cuantificación del dolor a las 24h de la intervención por parte del paciente mediante una escala analógico-visual.
Los resultados fueron analizados mediante la aplicación informática SPSS 17.0 para Windows. En el estudio descriptivo, las variables cuantitativas fueron definidas por media y desviación típica. En variables que no seguían una distribución gaussiana se utilizó la mediana como medida de centralización y el intervalo como dispersión. Las variables cualitativas fueron definidas por número de casos y porcentaje. En el estudio analítico se utilizaron los test de Chi-cuadrado, t de Student para datos independientes ANOVA y correlación de Pearson, así como Mann-Whitney, Kruskal-Wallis y correlación de Spearman en variables que no seguían una distribución normal. Se consideraron estadísticamente significativos valores de p<0,05.
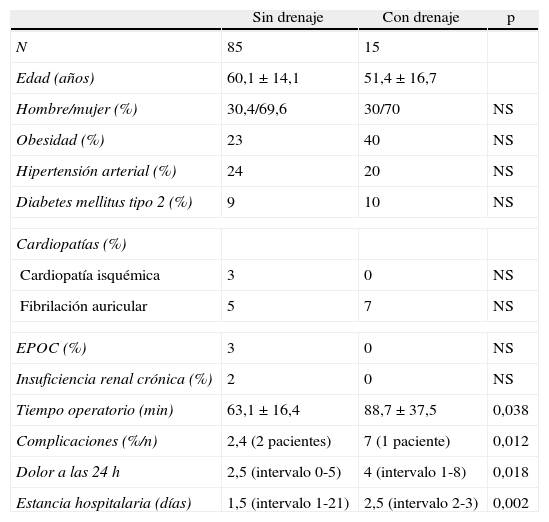
ResultadosLas principales características de los pacientes se resumen en la tabla 1. El tiempo operatorio fue significativamente mayor en los pacientes en los que se colocó el drenaje (88,7 min) frente a los pacientes en los que no se colocó (63,1 min). Este aumento de tiempo ocurrió fundamentalmente en los pacientes en los que hubo sangrado intraoperatorio del lecho hepático, por el tiempo que se empleó en hacer hemostasia. Aparecieron complicaciones postoperatorias en 2 pacientes sin drenaje: una pancreatitis aguda postoperatoria, manejada mediante CPRE y tratamiento conservador, y una ictericia que se evidenció en el postoperatorio y que mediante colangio-RM se demostró que se debía a una sección y grapado inadvertido de la vía biliar principal, que pasó desapercibida durante la intervención. Este último paciente fue reintervenido, realizándose una hepático-yeyunostomía. Entre los pacientes a los que se colocó drenaje, un paciente reingresó 4 días después del alta hospitalaria con fiebre, diagnosticándose un absceso en lecho vesicular, que requirió drenaje percutáneo. No hubo mortalidad en ningún caso.
Características de los pacientes estudiados
| Sin drenaje | Con drenaje | p | |
| N | 85 | 15 | |
| Edad (años) | 60,1±14,1 | 51,4±16,7 | |
| Hombre/mujer (%) | 30,4/69,6 | 30/70 | NS |
| Obesidad (%) | 23 | 40 | NS |
| Hipertensión arterial (%) | 24 | 20 | NS |
| Diabetes mellitus tipo 2 (%) | 9 | 10 | NS |
| Cardiopatías (%) | |||
| Cardiopatía isquémica | 3 | 0 | NS |
| Fibrilación auricular | 5 | 7 | NS |
| EPOC (%) | 3 | 0 | NS |
| Insuficiencia renal crónica (%) | 2 | 0 | NS |
| Tiempo operatorio (min) | 63,1±16,4 | 88,7±37,5 | 0,038 |
| Complicaciones (%/n) | 2,4 (2 pacientes) | 7 (1 paciente) | 0,012 |
| Dolor a las 24h | 2,5 (intervalo 0-5) | 4 (intervalo 1-8) | 0,018 |
| Estancia hospitalaria (días) | 1,5 (intervalo 1-21) | 2,5 (intervalo 2-3) | 0,002 |
El criterio para la retirada del drenaje fue un débito en 24h menor de 30ml. El drenaje fue retirado en todos los pacientes a las 24-48h de la intervención, sin débito hemático o purulento significativo; al paciente anteriormente mencionado que reingresó por un absceso se le retiró el drenaje a las 24h de la operación con un débito de 20ml de aspecto seroso. En ningún paciente la colocación del drenaje tuvo utilidad alguna.
La mediana de estancia hospitalaria aumentó un día (de 1,5 a 2,5 días; p=0,002) en los pacientes con drenaje. Esto se debió a que ningún paciente fue dado de alta a las 24h de la intervención, aunque se le hubiera retirado ya el drenaje.
La mediana de dolor a las 24h de la intervención, cuantificado mediante escala analógico-visual, en los pacientes con drenaje fue 4 frente a 2,5 en los pacientes sin drenaje (p=0,018). Todos los pacientes declararon un importante alivio del dolor al retirar el drenaje.
DiscusiónMuchos cirujanos continúan colocando un drenaje subhepático de forma rutinaria en toda colecistectomía laparoscópica. Otros, al igual que nuestro grupo, opinan que la colocación del drenaje debe ser selectiva, basándose cada cirujano en su experiencia personal. Los criterios para colocar un drenaje en nuestro grupo fueron el sangrado intraoperatorio del lecho vesicular, controlado mediante electrocoagulación y/o aplicación de sustancias hemostáticas (Surgicel®, Tachosil®…) y la apertura incidental de la vesícula durante la cirugía con vertido intraperitoneal de bilis purulenta. A pesar de realizar en ambas situaciones un lavado exhaustivo (mínimo 1.000ml) con suero salino, objetivando ausencia de puntos sangrantes y salida del líquido limpio, se colocó el drenaje en el primer caso como testigo por si apareciera un sangrado importante que causara un hemoperitoneo, para conseguir un diagnóstico lo más precoz posible, o si el sangrado era de menor cuantía, para intentar exteriorizarlo y evitar la formación de un hematoma que se pudiera sobreinfectar. En los casos con vertido de bilis purulenta, el objetivo fue drenar posibles restos de material infectado y evitar la formación de un absceso. Diversos estudios han demostrado que, en casos de hemorragia, el drenaje solo es útil cuando hay sangrado importante para ayudar a establecer el diagnóstico. Sin embargo, estas situaciones también son fácilmente identificables por signos clínicos (taquicardia, hipotensión), analíticos (anemización) y ecográficos (visualización de gran cantidad de líquido libre intra-abdominal) en pacientes sin drenaje. En caso de hemorragias escasas, la sangre formará coágulos, que difícilmente podrán exteriorizarse por el drenaje1,6.
En el caso del absceso intraabdominal, hay que tener en consideración que, aunque entre el 10 y el 50% de los pacientes sin drenaje presentan colecciones líquidas en el lecho vesicular a las 24h de la intervención (evidenciado mediante ecografía), muy pocas van a tener trascendencia clínica1,7. Además, el tiempo medio transcurrido desde la intervención hasta el diagnóstico de absceso es de 6 días, por lo que la colocación del drenaje no va a prevenir la formación de una colección sintomática una vez retirado8. Se desconoce si la persistencia del drenaje sería capaz de evitar la formación del absceso, pero es impensable dejar el drenaje tanto tiempo, ya que serían mayores los trastornos que causaría al paciente que el eventual beneficio de poder drenar un absceso, cuya incidencia es baja y que puede ser tratado fácilmente por técnicas mínimamente invasivas9.
Entre las múltiples ventajas de la colecistectomía laparoscópica frente al abordaje abierto, destacan un menor dolor postoperatorio y una estancia hospitalaria más corta. Confirmando lo descrito por otros autores, en nuestros pacientes se demuestra que la colocación del drenaje aumenta de media un día la estancia hospitalaria y 1,5 puntos de la escala analógico-visual el dolor postoperatorio a las 24h de la operación1,4,5,10.
Una revisión sistemática de la Cochrane Database, analizando 6 estudios aleatorizados incluyendo un total de 741 pacientes, no pudo demostrar ninguna evidencia que sustente el uso de drenajes en la colecistectomía laparoscópica programada, concluyendo que la colocación de drenaje no asegura evitar la aparición de complicaciones, pero prolonga la estancia hospitalaria4. Estudios prospectivos recientes defienden que el drenaje colocado de forma rutinaria ni previene ni trata complicaciones como fístula biliar, bilioma, absceso, peritonitis biliar o sangrado. Sin embargo, ambos grupos consideran una actitud razonable colocar un drenaje en casos de cierre imperfecto del conducto cístico o aparición de tinte biliar en el líquido de lavado, basándose en la posibilidad de haber pasado inadvertido un conducto de Luschka. En los pacientes de nuestro estudio no apareció ningún caso así, pero, no obstante, esta práctica nos parece atrevida. Ante la duda sobre el correcto pinzamiento del conducto cístico o la aparición continuada de líquido con tinte biliar sin poder objetivar la causa, nos parece prudente convertir a laparotomía para asegurar la oclusión del conducto cístico y confirmar que no existe una lesión yatrogénica del árbol biliodigestivo que haya podido pasar inadvertida y que pueda ocasionar un bilioperitoneo, causante de sepsis y mortalidad. En nuestra opinión, esto tampoco nos parece una justificación para el uso de drenaje.
ConclusiónLa colocación de un drenaje subhepático tras colecistectomía laparoscópica programada aumenta el dolor postoperatorio y prolonga la estancia hospitalaria, pero no previene la aparición de abscesos intraabdominales.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.