En algunos procedimientos quirúrgicos se ha demostrado que la centralización en hospitales de alto volumen mejora los resultados obtenidos. Sin embargo, este punto aún no ha sido estudiado en los pacientes que son intervenidos por una fístula anal (FA).
Material y métodosSe realizó un estudio multicéntrico retrospectivo en el que se incluyeron los pacientes operados de FA durante el año 2019 en 56 centros españoles. Se hizo un análisis uni y multivariante para analizar la relación entre el tamaño del lugar, el porcentaje de curación de la fístula y el desarrollo de incontinencia fecal (IF).
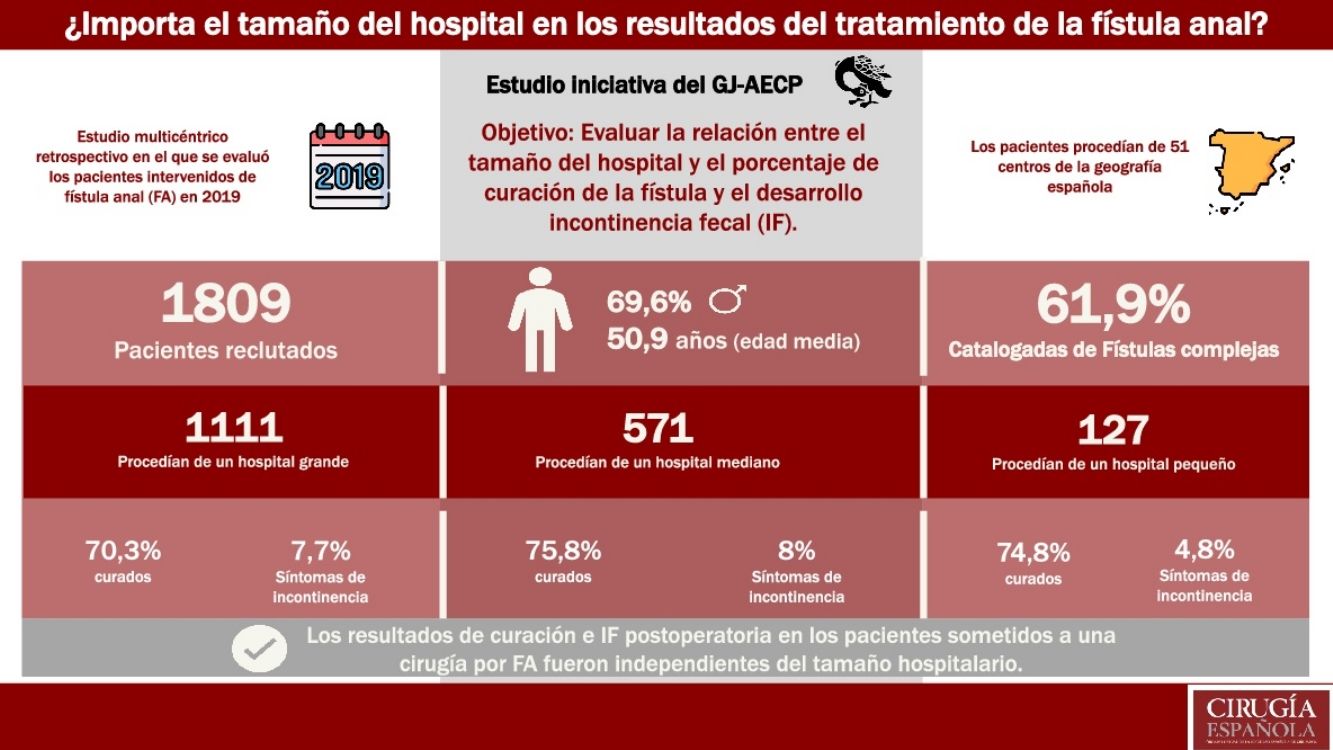
ResultadosSe incluyeron en el estudio a 1.809 pacientes. La cirugía se llevó a cabo en un hospital pequeño en 127 usuarios (7,0%), uno mediano en 571 (31,6%) y uno grande en 1.111 (61,4%). Tras un seguimiento medio de 18,9 meses, 72,3% de los participantes (1.303) se consideraron curados y 132 (7,6%) presentaron IF. El porcentaje de los rehabilitados de la FA fue de 74,8, 75,8 y 70,3% (p = 0,045) en los centros pequeño, mediano y grande, respectivamente. En cuanto a la IF no se evidenciaron diferencias significativas según el tipo de lugar (4,8, 8,0 y 7,7%, respectivamente, p = 0,473). En el análisis multivariante no se observó relación entre el tamaño del hospital y la curación de la fístula o el desarrollo de IF.
ConclusiónLos resultados de curación e IF posoperatoria en los pacientes sometidos a una cirugía por FA fueron independientes del volumen hospitalario.
Performing the surgical procedure in a high-volume center has been seen to be important for some surgical procedures. However, this issue has not been studied for patients with an Anal Fistula (AF).
Material and methodsA retrospective multicentric study was performed including the patients who underwent AF surgery in 2019 in 56 Spanish hospitals. A univariate and multivariate analysis was performed to analyse the relationship between hospital volume and AF cure and Fecal Incontinence (FI).
Results1809 patients were include. Surgery was performed in a low, middle, and high-volume hospitals in 127 (7.0%), 571 (31.6%) y 1111 (61.4%) patients respectively. After a mean follow-up of 18.9 months 72.3% (1303) patients were cured and 132 (7.6%) developed FI. The percentage of patients cured was 74.8%, 75.8% and 70.3% (p=0.045) for low, middle, and high-volume hospitals. Regarding FI, no statistically significant differences were observed depending on the hospital volume (4.8%, 8.0% and 7.7% respectively, p=0.473). Multivariate analysis didńt observe a relationship between AF cure and FI.
ConclusionCure and FI in patients who underwent AF surgery were independent from hospital volume.
La cirugía de la fístula anal (FA) puede tener resultados insatisfactorios. La tasa de curación de las FA operadas podría situarse en torno a 80% para las simples y 69% para las complejas1. En cuanto a la incontinencia fecal (IF), se ha descrito que hasta 10% de los pacientes pueden sufrir un empeoramiento de su continencia anal, incluso en el tratamiento de FA simples2.
Para algunas patologías quirúrgicas, como el cáncer de esófago o recto, se ha demostrado que realizar la cirugía en centros de alto volumen mejora los resultados3–6. Podría pensarse que los pacientes con FA operados en este tipo de hospitales podrían tener mejores efectos que los que son intervenidos en lugares más pequeños. Sin embargo, no existe ningún trabajo que haya relacionado el tipo de centro médico y los hallazgos del tratamiento de la FA.
Recientemente, el grupo joven de la Asociación Española de Coloproctología (GJ-AECP) ha publicado un estudio en el que se analizan las características de los pacientes operados de FA en España, y se examian los factores de riesgo que afectan a la curación y a la IF posoperatoria7. Sin embargo, no se tuvo en cuenta el tipo de hospital en el que se realizaba la cirugía. Por esta razón, se decidió revisar dichos datos y valorar la influencia del tamaño del centro médico en los resultados de los usuarios operados por FA.
MétodosDiseño del estudioSe realizó un estudio retrospectivo y multicéntrico organizado por el GJ-AECP en el que se invitó a participar a todos los hospitales españoles. Se analizó la tasa de curación a los 12 meses de la intervención.
Los criterios de inclusión fueron pacientes mayores de 18 años, con diagnóstico de FA y operados de manera electiva a lo largo del 2019 (se descartó el 2020 por las limitaciones acarreadas por la pandemia). Se considera al 2020 como periodo de seguimiento; con un mínimo de un año. Los sujetos fueron incluidos de manera consecutiva exceptuando a los que no cumpliesen dichos criterios. Se excluyeron a aquellos con diagnóstico de FA dudoso o que fueron sometidos a una intervención sin intención curativa (colocación de un sedal de drenaje, drenaje de abscesos, etc.).
Variables analizadasLas variables analizadas en el estudio son:
- -
Características demográficas de los pacientes.
- -
Características de la FA y evolución de la enfermedad.
- -
Estado de la continencia pre y posquirúrgica.
- -
Técnicas diagnósticas y quirúrgicas empleadas.
- -
Seguimiento realizado mediante la revisión de la historia clínica o a través de una llamada telefónica.
- -
Curación: desaparición de la supuración perianal tras el tratamiento de la FA al año de la intervención.
- -
Recurrencia: desaparición de la supuración perianal como mínimo seis meses con reaparición de esta posteriormente.
- -
Persistencia: supuración perianal que no desaparece tras la cirugía de la FA.
- -
IF preoperatoria: pérdida de control voluntario de la expulsión de gases o heces durante al menos tres meses con un inicio de los síntomas de seis meses antes de la intervención quirúrgica. Se utilizó la escala Wexner como herramienta para evaluar la gravedad de la IF.
- -
IF posoperatoria: pérdida del control voluntario de la expulsión de gases o heces durante, al menos, ocho semanas y que no estaba presente antes de la cirugía de FA.
- -
Cirugía preparatoria: todas aquellas intervenciones realizadas en pacientes con FA que no tienen como objetivo curar la misma, sino mejorar su estado de cara a una futura cirugía curativa (drenaje de colecciones, colocación de sedales, etc.).
Se usó la clasificación de Parks et al.8 para analizar el tipo de FA. Además, se empleó la categorización en fístulas simples y complejas descrita en diversas guías9–11:
- -
FA simple: fístula superficial, interesfintéricas o transesfinterianas bajas (afectación de menos de 30% del esfínter anal externo).
- -
FA compleja: FA transesfintérica media o alta (afectación de más de 30% del esfínter anal externo), fístula supraesfintérica o extraesfintérica, fístula con trayectos secundarios, abscesos o cavidades asociadas, pacientes con enfermedad inflamatoria intestinal (EII), con riesgo de IF (fístula anterior en una mujer o recidivada) o con diagnóstico previo de IF.
El tamaño de los centros se clasificó de acuerdo con el número de camas de cada uno según el Catálogo Nacional de Hospitales de 201912 de la siguiente manera:
- -
Grande: hospitales de área de 500 camas o superior.
- -
Mediano: hospitales generales básicos, tamaño medio con entre 200 y 500 camas, escasa dotación tecnológica y con algo de peso docente.
- -
Pequeño: pequeños hospitales comarcales, con menos de 200 camas, sin apenas dotación de alta tecnología, pocos médicos y escasa complejidad asistencial.
Para analizar la acreditación de las unidades de coloproctología se utilizó el listado de centros acreditados de la Asociación Española de Coloproctología13.
Los procedimientos quirúrgicos realizados se agruparon en fistulotomía, técnica preservadora de esfínteres (TPE) (colgajo de avance, ligadura del tracto fistuloso a nivel interesfintérico [LIFT] y fistulotomía con reparación esfinteriana) y técnicas preservadoras de esfínter mínimamente invasivas (TPEMI) (cierre de la fístula con láser [FiLaC], células madre, plasma rico en plaquetas, pasta de colágeno, sellantes de fibrina, plug anal y ablación del trayecto fistuloso asistido por video [VAAFT])
Análisis estadísticoEl análisis estadístico se realizó con Stata 13.1® (StataCorp LLC, 4905 Lakeway Dr, College Station, TX 77845, EE. UU.). Las variables categóricas se presentan como porcentajes y frecuencias. Las continuas como media y desviación estándar (DE).
La asociación entre las variables recogidas y las objetivo del estudio se hizo mediante la prueba X2 de Pearson, f de Fisher o de análisis de la varianza (ANOVA) según correspondiera. Para la revisión de la relación entre curación de IF y el tamaño del centro se incluyeron en un modelo de regresión logística todas aquellas relacionadas estadísticamente (p < 0,1) con el tipo de hospital en el análisis univariante para valorar el posible efecto de confusión que pudieran provocar. Se realizó una revisión de todos los posibles modelos y se seleccionó aquel con un menor Akaike Information Criterion (AIC) como modelo definitivo.
Las diferencias se consideran estadísticamente significativas si el valor de p es inferior a 0,05.
ResultadosSe incluyeron en el estudio un total de 1.809 pacientes de 56 centros diferentes. La edad media fue de 50,9 años (13,7) y 69,6% (1.248) eran varones. De los incluidos, 591 (34,1%), 189 (10,7%) y 502 (28,8%) eran obesos, diabéticos o fumadores, respectivamente. De estos, 6,2% (112) habían sido diagnosticados previamente de una EII.
La cirugía se realizó en un hospital pequeño, uno mediano y uno grande en 127 (7%), 571 (31,6%) y 1.111 pacientes (61,4%), respectivamente. Las unidades de coloproctología en las cuales se llevaron a cabo dichos procedimientos presentaban acreditación avanzada en 746 casos (41,2%), básica en 65 (3,6%) y no acreditada en 998 (55,2%).
De las mujeres incluidas en el estudio, 226 (52,7%) habían tenido al menos un parto vaginal, siendo necesaria la episiotomía en 100 (44,2%) y la instrumentación en 39 (17,3%).
Del total de pacientes 794 (44,7%) presentaban antecedentes de cirugía proctológica previa, en 406 (22,6%) la fístula era recidivada, habiendo necesitado intervenciones previas por este motivo, y 55 (3,1%) referían IF preoperatoria.
El tiempo medio de evolución de los síntomas antes de la cirugía fue de 20,2 meses (31,2) y 960 pacientes (54%) habían sido sometidos al drenaje de un absceso perianal antes de ser diagnosticados con FA.
En 707 pacientes (39,8%) no se empleó ninguna cirugía preparatoria, pero en 647 (36,5%), 239 (13,5%) y 182 (10,3%) se llevaron a cabo uno, dos y tres o más procedimientos quirúrgicos preparatorios, respectivamente. Se hizo una ecografía anal en 957 (53,9%) y una resonancia magnética en 480 (26,7%).
El tipo de FA, según la clasificación de Parks, está recogido en la tabla 1. En 220 pacientes (12,4%) había múltiples trayectos fistulosos y en 198 (11,1%) se observaron abscesos asociados. La localización de la FA fue posterior en 856 (50%), anterior en 538 (31,3%) y lateral en 326 (19%). La fístula se clasificó como simple en 679 (38,1%) y como compleja en 1.102 (61,9%).
Características demográficas y clínicas de los pacientes incluidos en el estudio
| n o media | % o DE | ||
|---|---|---|---|
| Edad | 50,9 años | 13,7 | |
| Sexo (varones) | 1.248 | 69,6% | |
| Obesidad | 591 | 34,1% | |
| Diabetes | 189 | 10,7% | |
| Fumador | 502 | 28,8% | |
| Tipo de hospital | Núm. de centros | ||
| Pequeño | 7 | 127 | 7% |
| Mediano | 23 | 571 | 31,6% |
| Grande | 26 | 1.111 | 61,4% |
| Cirugía proctológica previa | 794 | 44,7% | |
| Fístula recidivada | 406 | 22,6% | |
| Tiempo de evolución de los síntomas | 20,2 meses | (31,2) | |
| Tipo de fístula | Superficial | 259 | 14,5% |
| Interesfintérica | 433 | 24,2% | |
| Transesfintérica | 1.070 | 59,8% | |
| Baja | 439 | 41% | |
| Media | 451 | 42,1% | |
| Alta | 180 | 16,8% | |
| Supraesfintérica | 20 | 1,1% | |
| Extraelevadora | 8 | 0,5% | |
DE: desviación estándar.
El método quirúrgico utilizado se presenta en la tabla 2. La más frecuente fue la fistulotomía (1.125, 68%) seguida de las TPE convencionales (314, 19%) y las TPEMI (216, 13,1%).
Técnica quirúrgica utilizada para el tratamiento de la FA
| Tipo de intervención | n | % |
|---|---|---|
| Fistulotomía | 1.125 | 62,3% |
| LIFT | 146 | 8,1% |
| FiLaC | 102 | 5,7% |
| Colgajo de avance | 99 | 5,5% |
| Sedal de drenaje | 92 | 5,1% |
| Fistulotomía y reconstrucción esfinteriana | 69 | 3,8% |
| Plasma rico en plaquetas | 56 | 3,1% |
| Sedal cortante | 46 | 2,6% |
| Sellante de fibrina | 26 | 1,4% |
| Pasta de colágeno | 16 | 0,9% |
| Plug | 9 | 0,5% |
| Células madre | 6 | 0,3% |
| VAAFT | 1 | 0,1% |
| Otras | 12 | 0,7% |
FA: fístula anal; FiLaC: cierre de la fístula con láser; LIFT: ligadura del tracto fistuloso a nivel interesfintérico; VAAFT: ablación del trayecto fistuloso asistido por video.
Tras un seguimiento medio de 18,9 meses (11,0), 1.303 pacientes (72,3%) se consideraron curados y 132 (7,6%) presentaron incontinencia posoperatoria de nueva aparición.
En la tabla 3 se comparan las características de los pacientes según el tamaño de hospital en el que fueron intervenidos, no evidenciándose diferencias significativas entre el porcentaje de aquellos que presentaban una fístula compleja, pero sí en el tipo de fístula según la clasificación de Parks y en la intervención quirúrgica realizada.
Comparación de las características demográficas y clínicas de los pacientes según el tamaño de hospital y la acreditación o no del mismo
| Hospital pequeño | Hospital mediano | Hospital grande | valor p | Hospital acreditado | Hospital no acreditado | valor p | |
|---|---|---|---|---|---|---|---|
| n | 127 | 571 | 1.111 | 811 | 998 | ||
| Sexo (n,% de hombres) | 94 (74%) | 396 (69,4%) | 758 (69,2%) | 0,533 | 562 (69,3%) | 686 (69,9%) | 0,797 |
| Edad (años, DE) | 52,7 (13,5) | 50,6 (13,6) | 50,8 (13,8) | 0,293 | 51,7 (13,9) | 50,2 (13,6) | 0,026 |
| Obesidad (n, %) | 48 (37,8%) | 167 (32%) | 376 (34,8%) | 0,367 | 247 (32,4%) | 344 (35,5%) | 0,179 |
| Diabetes (n, %) | 20 (15,8%) | 59 (10,4%) | 110 (10,2%) | 0,153 | 87 (10,8%) | 102 (10,5%) | 0,856 |
| EII (n, %) | 3 (2,4%) | 34 (6%) | 75 (6,8%) | 0,146 | 58 (7,2%) | 54 (5,4%) | 0,129 |
| Cirugía proctológica previa (n, %) | 48 (39%) | 256 (44,8%) | 490 (45,2%) | 0,420 | 345 (42,5%) | 449 (46,5%) | 0,096 |
| FA recidivada (n, %) | 36 (28,6%) | 130 (23,1%) | 240 (21,6%) | 0,194 | 169 (20,9%) | 237 (23,9%) | 0,140 |
| Tiempo de síntomas (meses, DE) | 19,9 (19,6) | 17,4 (31,5) | 21,7 (32,1) | 0,026 | 21,6 (34,5) | 19,1 (28,2) | 0,102 |
| Absceso perianal (n, %) | 54 (42,5%) | 293 (51,5%) | 613 (56,7%) | 0,004 | 432 (53,4%) | 528 (54,5%) | 0,646 |
| Intervenciones preparatorias | 0,029 | <0,001 | |||||
| Ninguna | 63 (49,6%) | 243 (43,6%) | 401 (36,8%) | 271 (34,5%) | 436 (44,1%) | ||
| Una | 36 (28,4%) | 192 (34,4%) | 419 (38,4%) | 309 (39,3%) | 338 (34,2%) | ||
| Dos | 14 (11%) | 67 (12%) | 158 (14,5%) | 106 (13,5%) | 133 (13,5%) | ||
| Tres o más | 14 (11%) | 56 (10%) | 112 (10,2%) | 100 (12,7%) | 82 (8,3%) | ||
| Ecografía anal (n, %) | 61 (48%) | 291 (51,1%) | 605 (56%) | 0,062 | 523 (64,7%) | 434 (44,8%) | <0,001 |
| Resonancia magnética (n, %) | 21 (16,7%) | 181 (31,8%) | 278 (25,2%) | 0,001 | 174 (21,5%) | 306 (30,9%) | <0,001 |
| Fístula compleja (n, %) | 73 (58,9%) | 342 (60,5%) | 687 (62,9%) | 0,495 | 517 (64,4%) | 585 (59,8%) | 0,048 |
| Trayectos múltiples (n, %) | 8 (6,3%) | 70 (12,3%) | 142 (13,1%) | 0,086 | 90 (11,2%) | 130 (13,4%) | 0,149 |
| Tipo de fístula (n, %) | < 0,001 | 0,012 | |||||
| Superficial | 27 (22,3%) | 76 (13,4%) | 156 (14,1%) | 108 (13,5%) | 151 (15,3%) | ||
| Interesfintérica | 15 (12,4%) | 173 (30,6%) | 245 (22,2%) | 179 (22,3%) | 254 (25,7%) | ||
| Transesfintérica | 76 (62,8%) | 309 (54,6%) | 685 (62,1%) | 508 (63,3%) | 562 (56,9%) | ||
| Supraesfintérica | 1 (0,8%) | 7 (1,2%) | 12 (1,1%) | 8 (1%) | 12 (1,2%) | ||
| Extraelevadora | 2 (1,7%) | 1 (0,2%) | 5 (0,5%) | 0 (0%) | 8 (0,8%) | ||
| Absceso asociado (n, %) | 18 (14,2%) | 77 (13,6%) | 103 (9,5%) | 0,024 | 69 (8,5%) | 129 (13,3%) | 0,001 |
| Técnica quirúrgica (n, %) | <0,001 | 0,650 | |||||
| Fistulotomía | 83 (72,2%) | 371 (73%) | 671 (65%) | 497 (66,8%) | 628 (68,9%) | ||
| TPE | 8 (7,0%) | 114 (22,4%) | 192 (18,6%) | 146 (19,6%) | 168 (18,4%) | ||
| TPEMI | 24 (20,9%) | 23 (4,5%) | 169 (16,4%) | 101 (13,6%) | 115 (12,6%) |
DE: desviación estándar; EII: enfermedad inflamatoria intestinal; FA: fístula anal; TPE: técnica preservadora de esfínteres; TPEMI: técnica preservadora de esfínteres mínimamente invasiva.
Negrita: indica las variables con significación estadística.
En la tabla 4 se analiza el número y porcentaje de cada una de las técnicas quirúrgicas más relevantes según el tipo de centro médico.
Número y porcentaje de pacientes sometidos a las técnicas más relevantes según el tipo de hospital
| Tipo de intervención | Hospital pequeño (n,%) | Hospital mediano (n,%) | Hospital grande (n,%) |
|---|---|---|---|
| Fistulotomía | 83 (65,4%) | 371 (65,1%) | 671 (60,6%) |
| LIFT | 4 (3,2%) | 43 (7,5%) | 99 (8,9%) |
| FiLaC | 15 (11,8%) | 14 (2,5%) | 73 (6,6%) |
| Colgajo de avance | 0 (0%) | 36 (6,3%) | 63 (5,7%) |
| Sedal de drenaje | 10 (7,9%) | 39 (6,8%) | 43 (3,9%) |
| Fistulotomía y reconstrucción esfinteriana | 4 (3,2%) | 35 (6,1%) | 30 (2,7%) |
| Plasma rico en plaquetas | 0 (0%) | 0 (0%) | 56 (5,1%) |
| Sellante de fibrina | 9 (7,1%) | 2 (0,4%) | 15 (1,4%) |
FiLaC: cierre de la fístula con láser; LIFT: ligadura del tracto fistuloso a nivel interesfintérico.
El porcentaje de pacientes en los que se alcanzó la curación de la FA fue de 74,8, 75,8 y 70,3% (p = 0,045) en los hospitales pequeño, mediano y grande, respectivamente.
Con relación a la IF de nueva aparición tras la cirugía no se evidenciaron diferencias significativas según el tipo de centro en el que se realizó la intervención (4,8, 8 y 7,7%, respectivamente, p = 0,473).
En cuanto a la relación entre el porcentaje de pacientes curados de la FA y la acreditación o no de la unidad de coloproctología, se observó que en los no acreditados el porcentaje de los curados era de 72% (714), mientras que en los que sí lo eran este fue de 72,8% (589) (p = 0,695). Tampoco se encontraron diferencias en la aparición de IF posoperatoria: 80 (8,5%) en centros no autorizados vs. 52 (6,6%) en los que sí, p = 0,146.
En el análisis multivariante, el número de intervenciones preparatorias, la presencia de trayectos múltiples, el tipo de fístula según la clasificación de Parks y el tipo de técnica quirúrgica realizada fueron factores de confusión en la relación entre curación de la FA y el tamaño de hospital. En la regresión logística ajustada por estas variables de confusión, el tamaño del centro no tuvo relación con la curación de la FA (odds ratio [OR] para el pequeño 1,4, intervalo de confianza [IC] a 95% 0,8-2,4, p = 0,243 y OR para el mediano 1,1, IC 95% 0,8-1,5, p = 0,410). En el caso de la IF posoperatoria los factores de confusión incluidos en el modelo final fueron el número de intervenciones preparatorias y el tipo de técnica empleada. En el modelo ajustado por estas variables la IF tampoco tuvo relación con el tamaño (OR para hospital pequeño 1,5, IC 95% 0,6-3,7, p = 0,358 y OR para el grande de 1,5, IC 95% 0,6-3,5, p = 0,371).
DiscusiónEn el análisis multivariante no se observó que existiera relación entre la tasa de curación o IF posoperatoria y el tamaño del hospital o la acreditación de este. Sin embargo, sí que se encontraron diferencias en que los pacientes operados en centros medianos y grandes tenían más abscesos perianales previos, un mayor número de trayectos fistulosos y más de ellos presentaron cirugías preparatorias antes de la intervención.
En los hospitales pequeños se realizaron menos pruebas preoperatorias y tenían más pacientes con fístulas superficiales. En cuanto a la técnica quirúrgica en estos se llevaron a cabo más procedimientos mínimamente invasivos como el FiLaC o el uso de sellantes de fibrina. Mientras tanto, en los centros medianos y grandes se hicieron más cirugías complejas como el colgajo de avance o la LIFT.
Existen patologías complejas, como el cáncer de esófago y de recto en las que se ha demostrado que la centralización de los procesos consigue una mejora en los resultados obtenidos3–6. Sin embargo, esto no se ha estudiado hasta el momento actual en las personas con FA; siendo el presente el primer estudio que ha analizado la relación entre las características del centro donde se opera el paciente (volumen y grado de acreditación) y los resultados obtenidos. Podría pensarse que la cirugía de la FA es sencilla y que puede realizarse en cualquier centro; no obstante, puede ser una de las intervenciones más complejas a las que deba enfrentarse un cirujano colorrectal, precisando incluso hacer un estoma derivativo14. Por lo tanto, debe haber otros factores que expliquen por qué los resultados de los usuarios con FA operados son independientes del volumen del centro. Una de las explicaciones sería que la mayor parte de las fístulas son FA simples y que solo un pequeño porcentaje son realmente complejas. El reto sería buscar marcadores que identifiquen qué fístulas son verdaderamente complicadas de tratar y deben referirse a otros centros. Una explicación diferente podría ser que los usuarios más complejos se concentran en centros de referencia y no hemos podido identificarlos porque la definición de fístula compleja es demasiado amplia. También hay que tener en cuenta que la FA es una patología frecuente por lo que es posible que incluso en lugares pequeños la experiencia en el tratamiento de estos sea suficiente para hacer una terapia adecuada y solo precisen derivar un pequeño porcentaje de pacientes con FA realmente muy complejas.
Es importante reseñar que existen muchas técnicas quirúrgicas diferentes para el tratamiento de los pacientes con FA y que actualmente no se puede recomendar ninguna de ellas como la de resultados más óptimos15; sino que se debe seleccionar la más apropiada para el usuario particular dependiendo de muchos factores, como, por ejemplo, la experiencia de cada cirujano con cada procedimiento. Por esta razón es posible que en los centros con menos experiencia se elijan los menos exigentes técnicamente mientras que en los de alto volumen se usen intervenciones más complicadas. En nuestro estudio observamos que en los hospitales pequeños se empleaban métodos más sencillos (láser o sellantes de fibrina) mientras que en los de mediano y gran tamaño se seleccionaban los más complejos (colgajo de avance o el LIFT).
En el análisis del tipo de acreditación del hospital tampoco se observó que ni la curación de la FA ni la aparición de la IF dependieran de la acreditación de la unidad.
Con los resultados obtenidos en este trabajo no parece necesario centralizar el tratamiento de los pacientes con FA, aunque parece razonable seleccionar aquellos con FA complejas para que sean valoradas en centros de alto volumen con unidades acreditadas.
Como limitación de este estudio hay que tener en cuenta que es de carácter retrospectivo y multicéntrico con pérdidas en la recogida de datos. Además, los centros se adhirieron a él de manera voluntaria, por lo que es posible que los de tamaño pequeño que fueron incluidos representen a aquellos lugares con un especial interés en cirugía colorrectal. Por otro lado, el no haber determinado el número de fístulas tratadas por cada cirujano pueda afectar a la fotografía final del trabajo ya que pueden existir cirujanos en hospitales pequeños con un alto volumen de pacientes y viceversa provocando que estos datos no sean del todo representativos.
En cuanto a los puntos destacables del trabajo estaría el gran tamaño muestral, el gran número de centros incluidos y el uso de definiciones precisas.
En conclusión, en nuestro estudio la curación y la IF posoperatoria en los pacientes sometidos a una cirugía por FA no tuvieron una clara relación con el volumen hospitalario, siendo similares en centros pequeños, medianos y grandes. Son necesarios más estudios para seguir estudiando esta posible relación.
Consideraciones éticasTodos los procedimientos realizados se hicieron de acuerdo con los requisitos éticos de nuestra institución, del comité ético en cuestión y con la declaración de Helsinki de 1964 con sus posteriores modificaciones. Este estudio fue aprobado por el comité ético de referencia (17/21-4609) y por los comités de investigación de cada uno de los centros participante.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Javier Espinosa Soria, Jordi Seguí Orejuela, Hospital de Elda (Alicante); Natalia Gutiérrez Corral, Hospital Universitario de San Agustín (Avilés); María Carmona Agundez, Hospital Universitario de Badajoz (Badajoz); David Saavedra Pérez, Helga Calvaienen Mejía, Hospital Consorci Sanitari Alt Penedes-Garraf (Barcelona); Marta Barros Segura, Gianluca Pellino, Hospital Vall d’Hebron (Barcelona); Gerardo Rodríguez León, Hospital de Viladecans (Barcelona); Andrea Jiménez Salido, Hospital Comarcal Alt Penedés (Vilafranca del Penedés); Tatiana Gómez Sánchez, Susana Roldán Ortiz, Hospital Puerta del Mar (Cádiz); Luis Eloy Cantero Gutiérrez, Hospital Comarcal Sierrallana (Torrelavega); Natalia Suarez Pazos, Lidia Cristóbal Poch, Hospital Marqués de Valdecilla (Santander); Juan Ramón Gómez López, Hospital Medina del Campo (Medina del Campo – Valladolid); Pablo Méndez Sánchez, Hospital General de Valdepeñas (Valdepeñas- Ciudad Real); Pilar Fernández Veiga, Victoria Erene Flores Rodríguez, Oscar Cano Valderrama, Enrique Moncada Iribarren, Hospital Álvaro Cunqueiro (Vigo, Pontevedra); Nuria Ortega Torrecilla, Hospital Josep Trueta (Girona); Alberto Carrillo Acosta, Cristina Plata Illescas, Jose Luis Diez Vigil, Hospital Virgen de las Nievas (Granada); Estefanía Laviano Martínez, Fundación Hospital Calahorra (Calahorra); María Beltrán Martos, Hospital de León (León); David Ambrona Zafra, Silvia Pérez Farré; Hospital Arnau de Vilanova (Lleida); David Díaz Pérez, Ana Belén Gallardo Herrera (Hospital de Torrejón (Madrid); Elena Viejo, Hospital Infanta Leonor (Madrid); Juan Ocaña Jiménez, Jordi Núñez Núñez, Hospital Ramón y Cajal (Madrid); Alba Correa Bonito, Hospital Fundación Alcorcón (Madrid); Elena Bermejo Marcos, Hospital de la Princesa (Madrid); Marta González Bocanegra, Alicia Ferrer Martínez, Hospital de Getafe (Madrid); Irene Mirón Fernández, Hospital Regional Universitario de Málaga (Málaga); Elena González Sánchez-Migallón, María Teresa Solano Palao, Hospital Rafael Méndez de Lorca (Murcia); Emilio Peña Ros, Hospital General Universitario Reina Sofía (Murcia); Inés Aldrey Cao, Hospital de Ourense (Ourense); Carlenny Suero Rodríguez, Victoria Maderuelo, Complejo Asistencial de Palencia (Palencia); Aroa Abascal Amo, Hospital de Segovia (Segovia); Juan Cintas Catena, Hospital Vírgen de la Macarena (Sevilla); María del Campo La Villa, Hospital Santa Bárbara (Soria); Mahur Esmaili Ramo, Javier Broeckhuizen Benítez, Hospital Nuestra Señora de Prado (Talavera de la Reina); Ana Navarro Barles, Hospital de San Joan de Reus (Tarragona); Luis Eduardo Pérez Sánchez, Ana Soto Sánchez, Nélida Díaz Jiménez, Ana María Feria González, Hospital Nuestra Señora de la Candelaria (Tenerife); Estefanía Domenech Pina, Alejandro Ros Comesaña, Hospital de Torrevieja (Torrevieja); Zutoia Balciscueta Coltell, Hospital Arnau de Vilanova (Valencia); Leticia Pérez Santiago, Luisa Paola Garzón Hernández, Hospital Clínico Universitario de Valencia (Valencia); Alejandra de Andrés Gómez, Antonio Melero Abellán, Consorcio Hospital General Universitario de Valencia (Valencia); Jorge Sancho Muriel, Mónica Millán Scheiding, Hanna Cholewa, Hospital de La Fé (Valencia); Marina Alarcón Iranzo, Hospital de Sagunto (Valencia); Ana Fluixá Pelegri, Hospital Francesc de Borja (Gandía); Tamara Fernández Miguel, Natalia Ortega Machón, Hospital Galdakao Usansolo (Bilbao); Natalia Alonso Hernández, Álvaro García Granero, Hospital Son Espases (Palma de Mallorca); Tatiana Civeira Taboada, Yago Rojo Fernández, Hospital Universitario de la Coruña (Coruña); Jose Aurelio Navas Cuellar, Hospital Universitario de Valme (Sevilla); Celia Castillo, Isabel Pascual Miguelañez, Hospital Universitario de la Paz (Madrid); Sandra Dios Barbeitio, María Luisa Reyes Díaz, Ana María García Cabrera, Irene María Ramallo Solís, Hospital Virgen del Rocío (Sevilla); Teresa Pérez Pérez, Hospital de Xátiva (Valencia); Gabriel Marín, Hospital Reina Sofía (Tudela); Aranzazu Calero Lillo, Fundaciò Hospital Sperit Sant (Barcelona); Luis Sánchez Guillén, Julia López Noguera, Miguel Ángel Pérez, Hospital General Universitario de Elche (Elche- Alicante).