La consolidación de la pancreatectomía distal (PD) en la cirugía laparoscópica viene avalada por los múltiples estudios publicados que demuestran la seguridad y la eficacia de esta técnica1–3. Paralelamente, la tendencia actual a ser cada vez menos agresivos ha facilitado el desarrollo de la cirugía por puerto único (PU), que cada día se aplica sobre nuevas enfermedades y órganos, consiguiendo realizar técnicas cada vez más complejas4–6. Siguiendo estas líneas de trabajo, algunos autores plantean que la PD por PU puede convertirse en una realidad no muy lejana. Sin embargo, la experiencia actual en la PD por PU es escasa, con apenas unos pocos casos publicados en la literatura7–9. A pesar de ello, creemos que, en manos de cirujanos con amplia experiencia laparoscópica, la PD por PU es una cirugía prometedora que en los próximos años mostrará un gran desarrollo. Presentamos nuestra experiencia inicial en la esplenopancreatectomía corporocaudal por puerto único (PCC-PU).
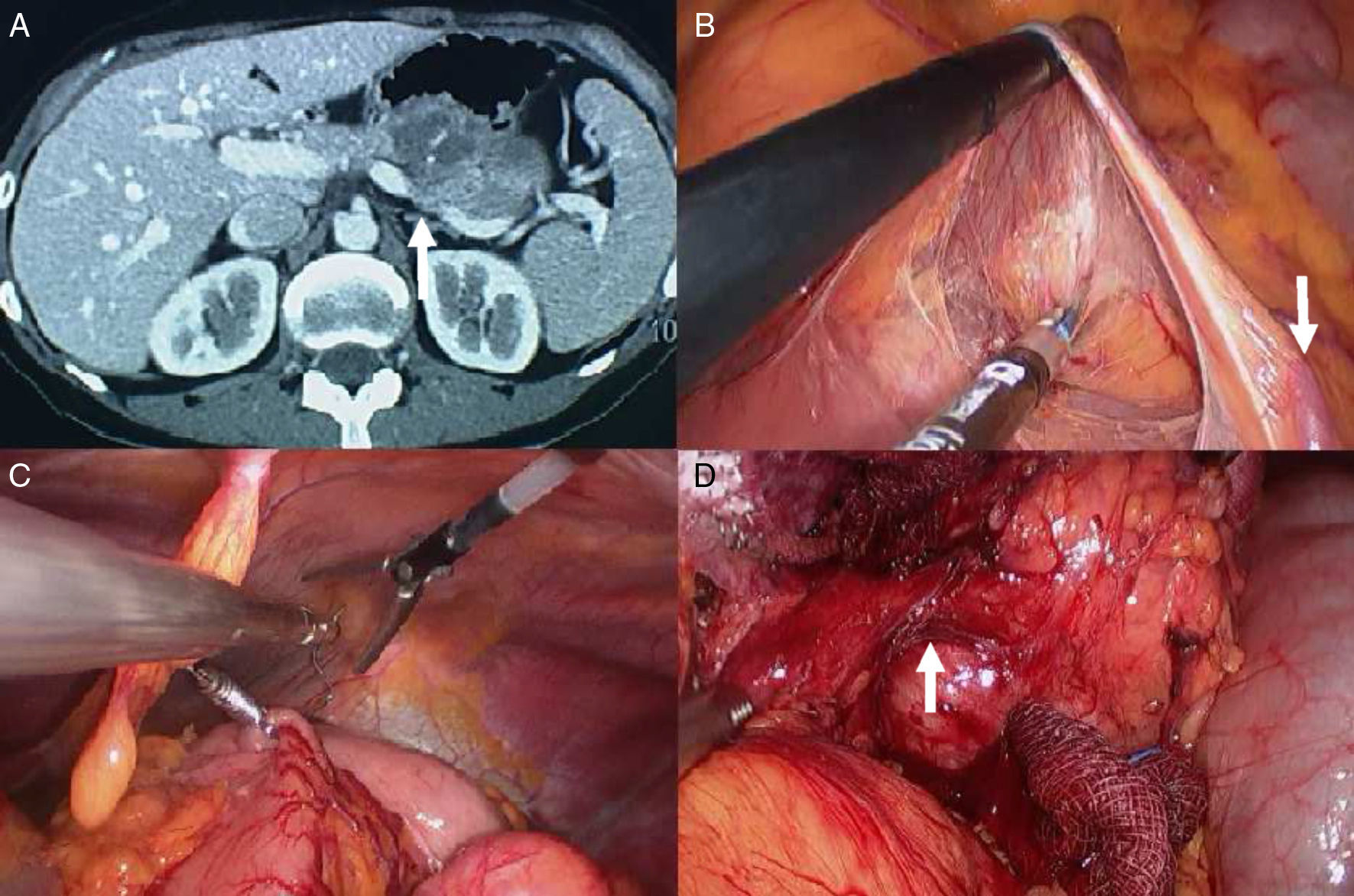
Paciente de 39 años de edad, sin antecedentes personales de interés, que consulta por molestias abdominales. Se solicita una ecografía abdominal, detectándose una lesión 45 × 43mm en el cuerpo-cola del páncreas. El estudio preoperatorio incluyó una TAC con contraste i.v. y una ecoendoscopia oral, que mostraban una masa de 5 × 5cm en la unión del cuerpo y cola de páncreas, compatible con un posible tumor pseudopapilar con necrosis en su interior que infiltraba la vena esplécnica (fig. 1A). No se identificaron adenopatías. La PAAF mostró una neoplasia epitelial sugestiva de malignidad. Posteriormente, el paciente fue programado para intervenirse mediante una PCC-PU.
A) TAC abdominal con contraste. La flecha señala el tumor en la cola del páncreas infiltrando la vena esplécnica. B) Disección del mesocolon transverso. La flecha señala la vena mesentérica inferior. C) Colocación de Endograb. D) Tumoración disecada. La flecha señala la vena esplénica infiltrada por el tumor.
Bajo anestesia general, el paciente se sitúa en decúbito supino en posición francesa. Tras un lavado exhaustivo del ombligo, el acceso a la cavidad abdominal se realiza mediante una incisión transversa transumbilical de 2,5cm, sobre la que colocamos un dispositivo para puerto único SILS port (Covidien Ltd, Norwalk, Connecticut, EE. UU.), con entrada para 2 trocares de 5mm y uno de 12mm. Posteriormente, se realiza el neumoperitoneo con dióxido de carbono a una presión de insuflación de 14mmHg. A través de uno de los trocares de 5mm, se introduce una óptica rígida de 30° (Olympus Ltd., Hamburgo, Alemania), lo que permite, bajo visión directa, insertar los 2 trocares restantes. Por el trocar de 5mm libre, se introduce una pinza grasper roticulada (Roticulator Endodissect, Coviden Ltd. Norwalk, Connecticut, EE. UU.) sujetada con la mano izquierda del cirujano, utilizando el trocar de 12mm para introducir el resto del instrumental. El paciente fue situado en una posición de anti-Trendelenburg y decúbito lateral derecho para facilitar la exposición del páncreas.
El primer paso consiste en disecar la cara inferior del páncreas, accediendo a través del mesocolon transverso izquierdo, justo por debajo de la vena mesentérica inferior (fig. 1B).
Para ello empleamos un LigaSure Advance® 5mm (Covidien Ltd., Norwalk, Connecticut, EE. UU.). Esta maniobra nos permite valorar la infiltración de estructuras vecinas antes de realizar ninguna maniobra irreversible y continuar con la cirugía por PU en condiciones de seguridad.
Posteriormente, seccionamos el ligamento gastrocólico para acceder a la transcavidad de los epiplones y ligar los vasos cortos del bazo. Para facilitar la exposición del páncreas y de la lesión tumoral, empleamos un dispositivo Endograb® (Virtual Port Ltd, Caesarea, Israel) que se ancla por un lado a la cara posterior del cuerpo gástrico y por otro a la pared anterior del abdomen. Con esta maniobra, el páncreas queda totalmente expuesto.
A continuación, localizamos el tronco celíaco y la salida de la arteria esplénica. Con suavidad, se crea el esbozo de un túnel retropancreático por encima de la arteria y vena esplénica, a nivel de la unión de la cabeza con el cuerpo del páncreas, y se completa con la ayuda del gold-finger.
De esta forma, encontramos el espacio suficiente para poder realizar la sección del páncreas con una endograpadora roticulator 60mm (EndoGIA Roticulator, Covidien Ltd., Norwalk, Connecticut, EE. UU.) con carga púrpura reforzada con fundas de material reabsorbible de tipo Seamguard (W. L. Gore & Associates, Flagstaff, Arizona, EE. UU.).
Finalmente, se liga la vena esplénica con una endograpadora roticulator 45mm con carga blanca, así como la arteria esplénica a su salida del tronco celíaco. Se moviliza la cola del páncreas y el bazo, y se extrae en una bolsa Endocatch II 15mm Specimen Pouch (Coviden Ltd., Norwalk, Connecticut, EE. UU.) a través de la incisión transumbilical.
El cierre de la fascia se realiza con maxon-loop 1/0, y la piel con vicryl rapid 2/0.
No fue necesaria la colocación de drenajes. El tiempo quirúrgico total fue de 140 min y las pérdidas sanguinas fueron mínimas, con apenas 35 cc. La incisión final tras la extracción de la pieza quirúrgica midió 3,4cm.
El postoperatorio transcurrió sin eventos. El paciente comenzó dieta líquida el primer día postoperatorio, progresando a una dieta libre de grasas en el segundo día. Logró la deambulación independiente el primer día postoperatorio, siendo dado de alta hospitalaria al segundo día. La anatomía patológica demostró la presencia de tumor endocrino bien diferenciado de 6cm de diámetro máximo, que no afectaba al plano de resección.
En la actualidad, múltiples estudios señalan la superioridad de la cirugía laparoscópica en la PD frente a la cirugía abierta, demostrando menor morbilidad y estancia hospitalaria10. Por ello, siempre que sea posible, la cirugía mínimamente invasiva debe ser nuestra primera opción cuando nos enfrentemos a una PD.
Recientemente, el PU presenta un interés creciente en distintas enfermedades4–6. Sin embargo, la PCC-PU y la PD no son cirugías habituales debido a las dificultades técnicas. Dichas dificultades pueden ser salvables gracias al desarrollo del instrumental, junto con una experiencia amplia en cirugía laparoscópica. Por otro lado, para poder realizar con garantías esta técnica, debemos seleccionar adecuadamente a los pacientes. Las lesiones mayores de 5 cm deben ser valoradas, dado que, probablemente, sea necesario ampliar la incisión para poder extraer la pieza quirúrgica7.
Creemos que la PCC-PU es una técnica prometedora, que podrá ser realizada con garantías de seguridad y eficacia en los próximos años, siempre que los pacientes sean adecuadamente seleccionados y remitidos a centros de alto rendimiento en cirugía laparoscópica avanzada y con experiencia en PU.