dencia.
Introducción
A pesar de los procedimientos conservadores en los traumatismos esplénicos y del diagnóstico de extensión de las enfermedades hematológicas mediante las nuevas técnicas de imagen, la esplenectomía es una intervención frecuente en un servicio de cirugía general. Su realización ha ido creciendo en los últimos años, a expensas del diagnóstico y tratamiento de enfermedades hematológicas (inmunológicas) con asiento en este órgano, disminuyendo las esplenectomías secundarias a traumatismos intraabdominales1. Cuando hablamos de esplenectomía nos referimos a la extirpación total del bazo por vía laparotómica; por otra parte, los pocos casos que tenemos de esplenectomía parcial han evolucionado sin incidencias y, además, la conservación parcial del órgano no plantea los problemas inmunohematológicos de la anesplenia.
De manera clásica se han catalogado tres grupos de indicaciones: esplenectomías de causa hematológica o médica, por traumatismo y por lesión iatrogénica1; todas con distinta morbimortalidad en el postoperatorio inmediato, no, en cambio, en cuanto a secuelas posquirúrgicas tardías (sobre todo infecciosas).
Las complicaciones de la esplenectomía derivan de la naturaleza del órgano, de sus funciones de tipo inmunológico y hematológico, así como de su estructura y situación topográfica2. Por tanto, unas complicaciones serán de índole general (infecciosas, traumáticas) y otras de carácter locorregional (por su relación con las estructuras periesplénicas tórax, páncreas, etc. o por complicaciones inespecíficas de la herida operatoria). Son consideradas como más frecuentes y específicas la fiebre postoperatoria (los problemas respiratorios y el absceso subfrénico) y la infección bacteriana fulminante, precoz o tardía, respectivamente (tabla 1)3-5.
Las de mayor interés para el cirujano son las complicaciones postesplenectomía que ocurren en los pacientes con lesión accidental durante la cirugía o por traumatismo. En estos casos la exéresis de bazo ha de tenerse en cuenta por su influencia sobre las alteraciones intraabdominales promotoras de cirugía, por un lado, y las otras lesiones traumáticas, por el otro. Por otra parte, estos grupos de indicaciones son las que más frecuentemente presentan complicaciones3,6-8.
Realizamos una revisión de las esplenectomías realizadas en nuestro servicio en los últimos 7 años y medio; hacemos hincapié en las complicaciones derivadas de la técnica quirúrgica, la morbimortalidad creada por ellas y los mecanismos de profilaxis utilizados: correcta indicación quirúrgica, profilaxis antibiótica perioperatoria, vacunación frente a cocos y bacilos capsulados, antibioterapia postesplenectomía relacionada con enfermedad infecciosa grave y súbita, o profilaxis de la enfermedad tromboembólica mediante la heparina fraccionada5,9.
Material y métodos
Nuestro estudio tiene un carácter de cohorte retrospectiva. Se recogen las incidencias del postoperatorio inmediato y tardío de 87 enfermos que fueron sometidos a esplenectomía por vía laparotómica en nuestro hospital durante el período comprendido entre los meses de febrero de 1991 (inicio de la informatización en nuestro departamento) y noviembre de 1998.
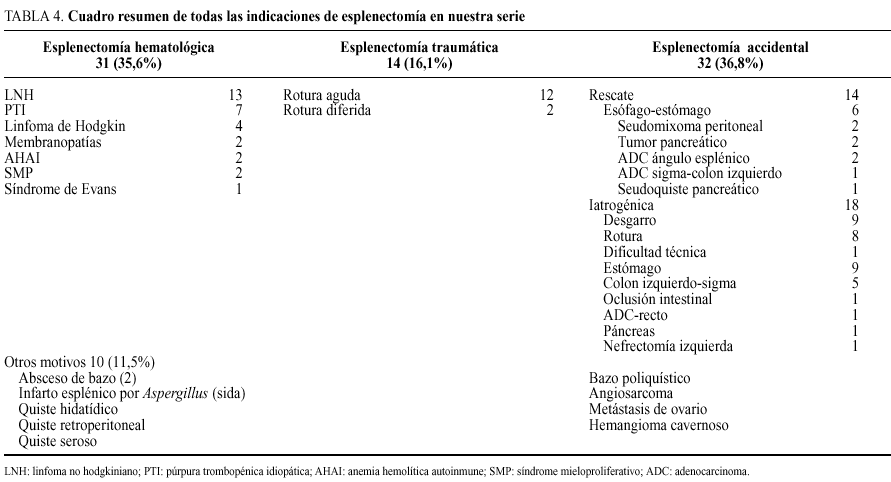
Los hemos distribuido por grupos según la indicación: esplenectomía por enfermedad inmunológica y/o hematológica (esplenectomía hematológica), esplenectomía por traumatismo (esplenectomía traumática), esplenectomía durante el transcurso de la cirugía por lesión iatrogénica del órgano o por rescate oncológico del mismo (esplenectomía accidental) y un grupo de esplenectomía por enfermedad primaria o secundaria no hematológica del bazo.
El seguimiento postoperatorio se ha realizado mediante consulta ambulatoria en el caso de los enfermos hematológicos y a través de encuesta telefónica en el momento de la recogida de los datos en el resto de los grupos.
El número total de enfermos es de 87, con edades comprendidas entre 13 y 87 años y sin predominio de ninguno de los dos sexos.
Las indicaciones más frecuentes fueron la esplenectomía por enfermedad hematológica y la de causa accidental en el 35,6 y el 36,8%, respectivamente. La esplenectomía traumática correspondió a 14 casos, suponiendo el 16,1% de los pacientes; el otro grupo correspondiente a enfermedades del bazo, constituye el 11,5% del total (tabla 2).
Dividimos a nuestros enfermos en tres grupos de edad para valorar la incidencia de las distintas complicaciones: un grupo de individuos mayores de 61 años, que constituye el grupo más importante con el 49,4% de los enfermos; un segundo grupo lo constituyen los individuos de edades comprendidas entre 26 y 60 años (39,1%); por último, el grupo de los más jóvenes, mayores todos ellos de 14 años (excepto un paciente de 13 años), que incluye 10 enfermos, representa el 11,5% del total (tabla 3).
Técnica quirúrgica
En todos los casos se accedió al hilio esplénico a través de la transcavidad de los epiplones. Se liberó al bazo de sus adherencias periesplénicas y de sus conexiones gástricas mediante ligadura-sección de los vasos cortos gástricos. Realizamos maniobra de rotación anterior del bazo sobre el hilio esplénico (maniobra de Gómez) con posterior ligadura-sección individualizada de la arteria y la vena esplénica. Se procedió a la limpieza de la celda esplénica y al drenaje aspirativo en todos los casos.
Resultados
De los 14 enfermos que fueron sometidos a esplenectomía por traumatismo abdominal o torácico, 12 presentaron rotura aguda manifestada como hemorragia y shock hipovolémico y cuatro presentaron lesiones agudas graves asociadas en otras estructuras abdominales o torácicas (hematoma hepático o fracturas costales).
En los enfermos hematológicos se practicó esplenectomía con fines terapéuticos en 7 casos de púrpura trombopénica idiopática (PTI) sin respuesta a tratamiento médico, 2 enfermos portadores de membranopatías, 2 casos con síndromes mieloproliferativos y un caso afectado de síndrome de Evans. Un total de 13 enfermos con linfoma no hodgkiniano, fueron estudiados y sobre todo etiquetada anatomopatológicamente su enfermedad maligna. Por último, en 4 casos de linfoma de Hodgkin se culminó la estadificación a través de la extirpación del bazo.
Entre los enfermos que fueron intervenidos por otro motivo, en 14 casos la esplenectomía se realizó por sospecha de afectación de la enfermedad que motivó la cirugía; en los 18 casos restantes se practicó por lesión iatrogénica. En ambos grupos mayoritariamente la patología fue oncológica (por encima del 90%) (tabla 4).
Las afecciones respiratorias postoperatorias constituyen la complicación más frecuente (35%). En concreto, 13 enfermos (15%) presentaron atelectasia o derrame pleural, siete de ellos evolucionaron hacia el establecimiento de una neumonía basal izquierda comprobada mediante exploración auscultatoria, radiológica y gasométrica. Otros 2 enfermos más desarrollaron neumonía que se catalogó como infección nosocomial no relacionada con el proceso quirúrgico directamente por diferente localización y evolución.
Tanto la atelectasia-derrame pleural como la posterior neumonía se produjeron con mayor frecuencia en el grupo de las esplenectomías secundarias a accidente intraoperatorio. En 4 casos eran signos de infección intraabdominal: 4 abscesos subfrénicos y un hematoma infectado. Todos los abscesos subfrénicos que desarrollaron sintomatología de enfermedad respiratoria tuvieron lugar en el grupo de esplenectomía accidental (tabla 5).
El absceso subfrénico constituyó la segunda complicación en frecuencia de nuestra serie con un total de 6 enfermos, que supone el 19% de todas las complicaciones. En todos los casos de abscesos subfrénico el origen fue la esplenectomía accidental, presentándose en el 25% de este tipo de esplenectomía.
Fueron diagnosticados en dos ocasiones por radiografía simple de abdomen, en todos los casos se realizó ecografía abdominal para la confirmación y en 3 casos se sumó la realización de una TC abdominal.
Acontecieron en el transcurso de los primeros 10 días el 50%, manifestándose como fiebre a partir del quinto-sexto día. Dos de ellos fueron más tardíos con diagnóstico entre la sexta y la décima semanas tras la cirugía, y un último caso se comprobó ecográficamente a los 9 meses en un estudio ecográfico rutinario de control de enfermedad hematológica maligna.
En ningún caso se practicó drenaje percutáneo del absceso; su tratamiento fue médico en cuatro de ellos con buen resultado; en los otros 2 casos, consistió en laparotomía exploradora-terapéutica realizada para resolver su causa (fístula de la anastomosis esófago-yeyunal en un cáncer de esófago y un hematoma del lecho esplénico).
Todos los enfermos eran portadores de un drenaje aspirativo.
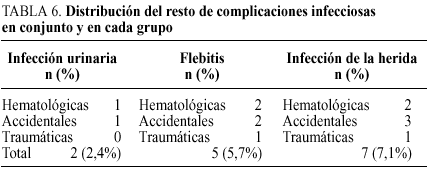
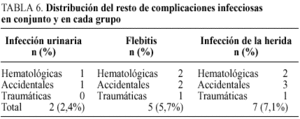
Respecto de otras complicaciones infecciosas, nuestros resultados son: las infecciones urinarias constatadas mediante cultivo fueron dos, correspondiendo a un total del 5% de todas las complicaciones y un 7% de las infecciones. La infección de la herida operatoria aconteció en un total de 6 enfermos, con cultivos positivos para enterobacterias y cocos grampositivos, manifestadas como fiebre y molestias locales a partir del sexto día. Supone un total del 7% de todos los enfermos y un 12% de las infecciones postoperatorias. En 3 de los 6 casos se produjo apertura de la continuidad de la luz intestinal durante la cirugía y en un caso hematológico había una inmunosupresión importante. La flebitis ocurrió en 5 enfermos afectados por igual a todos los grupos, siendo en cuatro un hallazgo clínico y en un quinto enfermo se confirmó mediante cultivo (cocos grampositivos) (tabla 6).
Sólo 2 de todos nuestros enfermos presentaron fiebre que no se pudo relacionar con un foco infeccioso, la llamada "fiebre inexplicable postesplenectomía". Fueron cuadros febriles de carácter séptico que aparecieron a las 48 h en un caso y al décimo día en otro, y que respondieron al tratamiento médico antibiótico empírico. Las dos esplenectomías tenían una causa traumática (tabla 7).
En relación con las complicaciones trombóticas, las grandes series publicadas incluyen como factor promotor de enfermedad tromboembólica venosa la trombocitosis reactiva que sigue a la esplenectomía y, sobre todo, en las enfermedades hematológicas.
Entre nuestros enfermos se ha constatado un total de 4 casos con trombocitosis por encima de 400.000 plaquetas/µl, que se produjeron entre la primera y la tercera semanas del postoperatorio, correspondientes a dos esplenectomías del grupo de las accidentales y dos en los grupos de traumáticas y hematológicas, respectivamente. Una de las esplenectomías hematológicas se siguió de una trombosis venosa profunda. Un tromboembolismo pulmonar leve se observó en una esplenectomía accidental (nefrectomía izquierda), que no cursó con trombocitosis.
Todos los enfermos recibieron profilaxis con heparina de bajo peso molecular según pautas habituales (0,5 mg/kg/día, o 1 mg/kg/día si existía factor de riesgo de tromboembolismo asociado). Las trombocitosis reactivas fueron tratadas a partir de las 750.000 plaquetas/µl, con ácido acetilsalicílico a dosis habituales antiagregantes.
Han aparecido otras complicaciones en nuestra serie. Uno de nuestros enfermos, intervenido de una neoplasia de cardias, presentó una fístula pancreática que motivó un absceso subfrénico; se confirmó a través del estudio bioquímico del líquido; cerró con tratamiento conservador. En otra esplenectomía por enfermedad del bazo (absceso) se produjo una fístula gástrica confirmada por estudio esofagogástrico contrastado (su causa fue la ligadura accidental de la pared en la disección de los vasos cortos), que se resolvió con tratamiento médico.
La sepsis-infección grave postesplenectomía es una complicación muy temida y que nos llevó a practicar en todos nuestros enfermos una profilaxis perioperatoria de la infección frente a cocos capsulados grampositivos con penicilina intravenosa y posterior benzatina y vacuna antineumocócica.
En nuestra serie hemos recogido 3 esplenectomías, todas de causa hematológica, como causantes de enfermedad infecciosa grave, no filiada: una meningitis en una mujer de 16 años, al año de la cirugía; una mujer de 82 años con neumonía sin condensación y rigidez de nunca (LCR no concluyente) que falleció al undécimo día del postoperatorio; por último, una infección aguda grave al cabo de 3 años provocó el fallecimiento de una mujer de 66 años, sin origen conocido de la infección. Este último es el caso prototipo de la sepsis postesplenectomía, de ahí que sea considerado en nuestra serie como el único caso
de esta complicación.
Discusión
Con nuestro trabajo realizamos una revisión de las esplenectomías realizadas en nuestro servicio, de sus complicaciones postoperatorias más frecuentes y de las medidas adoptadas para su profilaxis.
En nuestra revisión tuvimos en cuenta, sobre todo, los siguientes aspectos: la evolución en la indicación de la esplenectomía en los últimos años; cuáles han sido las complicaciones más frecuentes y la influencia sobre ellas de las medidas profilácticas, especialmente antitrombóticas y antibióticas; la importancia de la infección y sepsis postesplenectomía y su frecuencia; por último, un aspecto interesante para el cirujano, la influencia sobre la morbilidad de la "esplenectomía accidental" por problemas técnicos en la cirugía abdominal, habitualmente cruenta y de carácter oncológico.
Indicaciones. Morbimortalidad
Hemos comprobado una disminución, sobre todo en los últimos 10 años, de la indicación de cirugía por traumatismo esplénico. Se ha reducido el número de laparotomías exploradoras por sospecha de lesión de bazo, así como las esplenectomías en lesiones menores que han sido resueltas con medidas conservadoras. El aumento de la sensibilidad y la especificidad de las pruebas de imagen (ecografía y TC) ha permitido un tratamiento conservador y un control por imagen de lesiones sin necesidad de cirugía10.
Por el contrario, han aumentado el número de esplenectomías de causa hematológica. Dentro de ellas las indicaciones clásicas en el tratamiento de PTI resistente a tratamiento médico y las membranopatías han disminuido aunque no de manera significativa. La esplenectomía en los síndromes linfoproliferativos ha aumentado, siendo cada vez más frecuentes las ciru gías para la estadificación de los linfomas no hodgkinianos1.
Se confirma un predominio de cada grupo de indicaciones según el grupo de edad considerado; así, las traumáticas son más frecuentes en los jóvenes y las accidentales más frecuentes en los ancianos3. En nuestra revisión, el 50% de las esplenectomías en mayores de 60 años ocurrieron por lesión accidental o necesidad técnica en cirugía habitualmente oncológica del tracto gastrointestinal superior; en los individuos de edades comprendidas entre 26 y 60 años, se distribuyeron a partes iguales las tres indicaciones. Las hematológicas fueron más frecuentes entre los 13 y 40 años y a partir de los 65 años.
Un gran número de series expresan su mortalidad y morbilidad en relación con la edad, asegurando un mayor número de complicaciones en la edad avanzada (por encima de los 60 años) y una mayor incidencia de infecciones graves-sepsis postesplenectomía en la edad infantil y juvenil (con carácter significativo)8,9,11,12.
Al analizar estos resultados relacionando el grupo de indicaciones con las complicaciones, hemos observado una mayor morbilidad en la serie de los enfermos sometidos a cirugía accidental que en los otros dos grupos. Tomando como ejemplo las afecciones respiratorias, el 14% de las esplenectomías traumáticas presentaron derrame pleural frente al 28% de las esplenectomías accidentales. En general, en la bibliografía se considera una mayor incidencia de complicaciones postoperatorias en los pacientes con esplenectomía accidental o por traumatismo, debido a la importancia de las alteraciones abdominales que requieren cirugía, así como las otras lesiones traumáticas abdominales o torácicas asociadas, respectivamente3,5.
Complicaciones y profilaxis
Las complicaciones respiratorias son las más frecuentes, oscilando entre el 10 y el 48%, según las series7,8,11,12; en la nuestra alcanzan el 35%. La atelectasia y el derrame pleural reac tivo son siempre las complicaciones más frecuentes. La neumonía se describe siempre como basal derecha, la predominante en nuestro estudio y presente en el 17% de los enfermos, teniendo su mecanismo en la atelectasia del lóbulo inferior izquierdo subsiguiente a la cirugía5.
La disminución de la capacidad vital secundaria a la contusión torácica o incluso fracturas costales concomitantes en los traumatismos parecen causar un mayor grado de complicaciones del área broncopulmonar13. En nuestro grupo de enfermos la tasa de afecciones respiratorias en esplenectomía traumática es inferior a la de las otras indicaciones de esplenectomía. Quizás el mayor cuidado en la fisioterapia respiratoria de estos enfermos por afección torácica directa justifica esta menor incidencia en nuestra serie.
Hemos encontrado que estas complicaciones han sido mucho más frecuentes, casi dos veces más, en las esplenectomías accidentales que en las otras indicaciones, al igual que lo recogido en la bibliografía14. Los motivos pueden ser: el grado de inmunosupresión de los enfermos oncológicos, la mayor edad de este grupo de enfermos, el carácter de esta cirugía (contaminada), así como la mayor extensión de la cirugía.
En casi el 60% de los casos son signo de abscesos subfrénicos4,15. Debemos, por tanto, tener en cuenta que la aparición de atelectasia, neumonía o derrame pleural debe alterar al cirujano porque pueden ser secundarios a complicaciones intraabdominales, fundamentalmente el absceso subfrénico o la hemorragia.
El tratamiento médico con multiterapia antibiótica de amplio espectro es de elección5. Como medidas profilácticas se han empleado la fisioterapia respiratoria peroperatoria, así como la profilaxis antibiótica. Hay que vigilar especialmente la coincidencia de manifestaciones respiratorias con trastornos abdominales, al ser signo las primeras de las segundas, sobre todo del absceso subfrénico, complicación intraabdominal por excelencia.
El absceso subfrénico constituye la segunda de las complicaciones y la segunda complicación de carácter infeccioso, con porcentajes en torno al 15-16% de los enfermos. Además, se recoge una incidencia ligeramente superior en la esplenectomía accidental12,16-18. Nuestra serie confirma los resultados y demuestra también la asociación de absceso subfrénico y apertura del tracto gastrointestinal (19%).
En la etiología del absceso se ha considerado la colocación de drenajes no aspirativos junto a la presencia de sangre o colecciones residuales en el lecho esplénico como causa fundamental (por colonización ascendente o in situ de los gérmenes, respectivamente). Consideramos como profilaxis la limpieza de la celda esplénica, una hemostasia cuidadosa y el drenaje aspirativo. No creemos que haya que contraindicar la esplenectomía cuando hay concurrencia de apertura del tracto gastrointestinal como algunos autores defienden13.
Los gérmenes presentes son siempre enterobacterias y cocos grampositivos19,20, como confirma el estudio microbiológico.
Hemos incluido en nuestra serie 6 casos de abscesos subfrénicos con volúmenes generalmente reducidos; la consecuen cia es una buena evolución sin drenaje con tratamiento médi co y una incidencia discretamente superior a la del resto de la serie.
Actualmente, el diagnóstico de elección es mediante ecografía abdominal, al ser la prueba de máxima sensibilidad para detectar colecciones y líquidos libres intraabdominales. El drenaje percutáneo mediante control ecográfico será el tratamiento de elección.
La infección de la herida quirúrgica es del 7%, discretamente inferior a la recogida en cirugía contaminada (12-14%) y superior a la de cirugía limpia (4%) en nuestro servicio. La incidencia es similar a la de otras series que oscila entre el 5 y el 9%5,21. No existen diferencias significativas entre los distintos grupos de esplenectomías, ni entre los grupos de edad, quizá condicionado por la baja incidencia y el número total de casos relativamente reducido por grupos.
La administración preoperatoria profiláctica de antibióticos de manera sistematizada en todos los enfermos, especialmente en aquellos con cirugía contaminada y cruenta (esplenectomías accidentales) justifica, a nuestro juicio, tan buenos resultados. Dentro de las medidas profilácticas es esencial el cuidado de la herida peroperatoriamente, así como una correcta técnica quirúrgica.
El concepto de fiebre inexplicada postesplenectomía es clásico en la consideración de las complicaciones de la esplenectomía. En el 92% de nuestros enfermos que presentaron en el postoperatorio fiebre, se identificó la causa. Sólo en 2 casos no se llegó al diagnóstico y, por tanto, los incluimos en este epígrafe.
Pudiera tener una base inmunológica, con el desarrollo de anticuerpos leucoaglutinantes que permanecen elevados durante el período febril22.
Es opinión generalizada que la mayoría de las fiebres del postoperatorio anuncian una complicación importante, entre ellas, la atelectasia, la infección del tracto urinario, el absceso subfrénico o la infección de la herida operatoria14.
Se ha comprobado una mayor incidencia de complicaciones tromboembólicas en los pacientes que presentan postesplenectomía que en el resto de la cirugía sobre vísceras abdominales4,23; en concreto, se habla de una incidencia de enfermedad tromboembólico-venosa del 5 al 11%. En nuestra serie fue de un 4,2%, discretamente inferior, justificable a nuestro juicio por el uso sistemático de la profilaxis con heparina de bajo peso molecular en todos los operados.
Diferentes autores establecen el dintel en la trombocitosis reactiva postesplenectomía y en las 400.000 plaquetas, presentando diferencias respecto de la incidencia de trombosis y enfermedad tromboembólica en los enfermos que presentaban trombocitosis por encima y por debajo de esa cifra18,24,25. Este punto no ha podido ser confirmado en nuestra serie, en concreto la relación trombocitosis y enfermedad tomboembólica venosa, ya que tan sólo encontramos 2 casos clínicos de ella, uno relacionado y otro no con una trombocitosis reactiva.
Respecto de esta complicación, se describen los siguientes aspectos comunes: su mayor incidencia en enfermos esplenectomizados por enfermedad hematológica; la mayoría aparecen a las 6 semanas postesplenectomía pero se han descrito inclu so en los primeros 3 años tras la cirugía; altos porcentajes (> 25%) en enfermos con trombocitosis preoperatoria y esplenomegalia. En nuestra serie o se han llegado a comprobar estos aspectos, quizá por el reducido número de casos encon trados.
Sí se ha comprobado la buena respuesta al tratamiento médico de la trombocitosis reactiva en los 2 casos de nuestra serie con ácido acetilsalicílico, indicado en la bibliografía.
La sepsis postesplenectomía corresponde a un espectro de procesos infecciosos, que van desde infecciones lobares como neumonía, meningitis o bacteriemias fulminantes. El comienzo es sutil, repentino y con un foco de infección no siempre bien establecido26. Inespecífica al inicio, su evolución es hacia shock refractario, coagulación intravascular diseminada (CID) e hipoglucemia. Se caracteriza por la presencia de bacterias encapsuladas (el neumococo es el más frecuente, 50%)11,27,28. Los virus están implicados en algunos casos, hasta un 16% en series de linfomas, el herpes zoster diseminado29.
El riesgo parece depender de dos factores: la edad y la indicación de la esplenectomía. Los niños se ven afectados en una proporción doble respecto de los adultos11,30-32. Los pacientes con enfermedad hematológica, especialmente anemia, tienen mayor riesgo33.
El riesgo de sepsis postesplenectomía es aproximadamente 40 veces superior, y la mortalidad por esta causa (sobre todo en los niños) es 17 veces mayor a la del resto de la población14,33.
El mecanismo patogénico fundamental es que el bazo contiene el 25% de la masa linfoide total; además, desarrolla funciones reticuloendoteliales: fagocitosis, aclaramiento, elaboración de respuesta inmunológica específica y producción de opsoninas amplificadoras de la respuesta inmune23,34-41.
Nuestra serie solamente aporta 3 casos, todos ellos de causa hematológica. No existe predominio por edades. Sí que responden desde el punto de vista clínico al concepto de sepsis-infección grave postesplenectomía con un solo caso, en un individuo joven, de foco definido (líquido cefalorraquídeo positivo). El neumococo fue responsable de dos ocasiones.
La prevención de la sepsis postesplenectomía es distinta según el centro considerado: preservación esplénica, autotrasplante e inmunización frente a neumococos y profilaxis antibiótica14. Un dato recogido en la bibliografía y de gran interés para el cirujano es que la máxima incidencia de ineficacia de la vacunación se produce en el postoperatorio inmediato, por ello, es necesario aplicar una cobertura antibiótica asociada19,42. Respecto al antibiótico utilizado parece que la penicilina sería el más útil, esencialmente en inmunodeprimidos y en niños11. Nuestro plan de profilaxis consiste en inmunoterapia con vacuna antineumocócica perioperatoria y antibioterapia con penicilinas y derivados. En nuestra serie durante los últimos 2 años se ha incluido la vacuna trivalente.
Aumento de la morbilidad en cirugía programada
Hemos encontrado un aumento de la morbilidad de los pacientes tratados con esplenectomía en el transcurso de la cirugía por otra causa no esplénica. Se ha correlacionado con un aumento de la infección respiratoria y de la presencia de abscesos subfrénicos, así como de la infección de la herida operatoria, multiplicando por dos la incidencia de alguna de estas complicaciones. Diferentes series corroboran estos resultados y expresan, por tanto, un aumento de la morbimortalidad comparada con la esplenectomía electiva (el 1-2 frente al 10-15%) o con otra cirugía intraabdominal21.
Los motivos ya los hemos expuesto: la apertura del tracto gastrointestinal, la mayor gravedad-extensión de la cirugía, el componente de inmunosupresión por la enfermedad primaria, la mayor duración de la intervención o el mayor grado de desnutrición parecen esenciales.
Correspondencia: Dr. A. Gómez Alonso. Correhuela, 17, 1.o. 37001 Salamanca.